Что такое острый вирусный синдром

Современные противовирусные препараты для лечения гриппа и других ОРВИ выпускаются в различных формах и дозировках — для взрослых и детей.

При гриппе и других ОРВИ, помимо симптоматических средств, могут применяться этиотропные противовирусные препараты. Некоторые из них обладают дополнительной иммуностимулирующей активностью.

Для борьбы с гриппом и другими ОРВИ у часто болеющих детей могут применяться противовирусные препараты с иммуностимулирующей активностью.

Для снижения риска заражения гриппом и другими ОРВИ могут применяться иммуностимулирующие и противовирусные препараты.
У лиц с ослабленным иммунитетом грипп и другие ОРВИ могут протекать тяжело, в том числе с развитием осложнений. Для борьбы с заболеванием могут применяться препараты с противовирусной и иммуномодулирующей активностью.

Узнать подробнее о схемах приема…


АМИКСИН ® разрешен детям с 7 лет для лечения гриппа и других ОРВИ!
Узнать подробнее про АМИКСИН ® …


Ежегодно в мире респираторными заболеваниями страдают миллионы людей. Подъем заболеваемости ОРЗ и ОРВИ, как правило, приходится на межсезонье: конец зимы — начало весны и осенние месяцы, когда погода переменчива, часто идут дожди, из-за чего бывает трудно выбрать подходящую одежду, а акклиматизация к новому сезону еще не пройдена. Переохлаждение снижает собственный иммунитет, облегчая вирусу доступ к организму. В результате — заболевание. Другими причинами вспышек ОРЗ и ОРВИ являются большая плотность населения в крупных городах, авитаминоз, неблагоприятные экологические и профессиональные факторы, несбалансированное питание, курение и несоблюдение правил гигиены. Поэтому заболеть можно и зимой, и летом.
Но пациент не всегда понимает, чем отличается диагноз ОРВИ от ОРЗ, поскольку и симптомы, и назначаемое врачом лечение часто похожи. Разберемся, в чем состоят отличия ОРЗ от ОРВИ.
Каждая из ОРВИ имеет отличительные черты. Вирусы гриппа, РС–вирусы, аденовирусы могут поражать эпителий как верхних, так и нижних дыхательных путей с развитием бронхита, при риновирусной инфекции преимущественно страдает эпителий носовой полости, при парагриппе — гортань.
Основным путем передачи при ОРВИ является воздушно-капельный: при кашле и чихании из носоглотки больного выбрасываются частицы слюны и мокроты. Современные исследования подтверждают, что они способны распространяться на расстояние до 5 метров. Поэтому заболевшему, если он не хочет заразить коллег или членов семьи, вполне логично надеть медицинскую маску или марлевую повязку.
Возбудитель может передаваться также при рукопожатии, использовании инфицированной посуды и другие предметы, в том числе через денежные купюры и клавиатуру гаджетов. Во время эпидемий ОРВИ врачи рекомендуют чаще мыть руки, не трогать лицо, не подходить к больному близко. Период, в течение которого заболевший заразен, достаточно короткий — от 3 до 5 дней, в некоторых случаях — до 7.
Инкубационный период после инфицирования вирусами, вызывающими ОРВИ, продолжается от 1 до 10 дней, но чаще длится от 3 до 5 дней. Исключением являются вирусы гриппа, которые отличаются достаточно быстрым проявлением симптоматики — от 12 часов. По окончании этого срока развиваются симптомы, связанные с лихорадкой и интоксикацией, иногда — развитием конъюнктивита или поражением слизистой оболочки желудочно-кишечного тракта — при энтеровирусной или аденовирусной инфекции. При ОРВИ, а особенно гриппе, температура тела может подниматься до 38,5–40˚С, появляются такие симптомы интоксикации как головные боли, болезненные ощущения в мышцах, суставах, глазных яблоках, слезотечение. К перечисленным признакам болезни обычно присоединяются насморк и кашель. На 5–7-е сутки заболевания возможно развитие осложнений в связи с присоединением бактериальной инфекции. Нужно помнить, что осложнениями ОРВИ могут быть такие грозные заболевания как пневмонии, а также поражения ЛОР-органов: средний отит, синуситы.
Часто ОРВИ протекают с преобладанием симптомов общей интоксикации, вплоть до развития серьезных осложнений. Все это значительно утяжеляет течение заболевания, затрудняет диагностику и иногда даже иногда приводит к госпитализации пациентов.
Современные методики лечения ОРВИ, в том числе гриппа, включают целый комплекс лечебных мер: применение противовирусных этиотропных средств, которые нацелены непосредственно на возбудителя болезни, патогенетическую и симптоматическую терапию, а также немедикаментозные мероприятия, повышающие защитные силы организма.
Этиотропная терапия направлена на устранение причины заболевания. Пациенту назначается противовирусная терапия, например, интерфероны и иммуноглобулины, повышающие собственный иммунитет. Патогенетическая терапия при ОРВИ включает средства, укрепляющие стенки сосудов, это могут быть рутин или аскорбиновая кислота.
Симптоматическое лечение ориентировано на устранение конкретных симптомов болезни. Например, при насморке рекомендуют сосудосуживающие капли в нос, при возникновении кашля — противокашлевые и отхаркивающие средства. При повышении температуры тела, боли в мышцах и суставах назначают жаропонижающие и болеутоляющие средства.
В ряде случаев могут помочь и так называемые народные средства. Так, теплый клюквенный морс, зеленый чай, настои трав, в том числе шиповника, соки и минеральная вода помогают провести дезинтоксикацию организма, способствуют снижению температуры тела и улучшению самочувствия.
Для постановки такого диагноза не обязательно проводить лабораторную диагностику. Этот термин объединяет большое количество заболеваний: современная наука насчитывает от 200 до 300 возбудителей. Распространенное мнение, что ОРЗ, в отличие от ОРВИ, является бактериальным заболеванием, не вполне корректно: среди возбудителей львиная доля приходится именно на вирусы, в том числе аденовирусы, риновирусы, а меньшая — на бактерии и даже грибы. Но вне зависимости от возбудителя, все ОРЗ, включая ОРВИ, протекают в очень похожей форме, что позволило обозначить их единым термином и применять схожую схему лечения.
Заражение ОРЗ происходит чаще воздушно-капельным путем непосредственно от заболевшего человека либо через касание предметов, на которых при чихании или кашле оседают частицы слюны больного. Именно по этой причине врачи настоятельно советуют при первых симптомах болезни остаться дома и начать лечение при помощи специальных препаратов.
Симптомы ОРЗ включают лихорадку, проявления общей инфекционной интоксикации и признаки поражения органов дыхания. Температура тела, как правило, уже в первые сутки достигает 38–40°С. То, сколько дней продлится повышенная температура, зависит от многих факторов, включая общее состояние здоровья человека и адекватное лечение. Обычно вместе с лихорадкой появляются общая слабость, разбитость, боли в мышцах, головная боль, болевые ощущения в глазных яблоках. В редких случаях — даже обморочные состояния и рвота. Последние симптомы чаще встречаются у детей и подростков, а также пожилых людей.
В современной медицине существует несколько методов медикаментозного лечения острых респираторных заболеваний. Стандарт лечения включает этиотропную терапию, которая в зависимости от возбудителей может быть противовирусной, если ОРЗ имеет вирусную этиологию, или антибактериальной, если ОРЗ вызвано бактериальным, грибковым или хламидийным возбудителем. В первом случае применяются противовирусные препараты или повышающие собственный иммунитет пациента, а при бактериальной инфекции — противобактериальные.
Также при ОРЗ применяется патогенетическое лечение, нацеленное на дезинтоксикацию, восстановление нарушенных функций организма и профилактику осложнений. Так, заболевшим рекомендуется обильное питье жидкости и витамины С и Р. Это может быть 5-процентный раствор глюкозы с аскорбиновой кислотой.
Симптоматическое лечение, так же как и при ОРВИ, направлено на устранение отдельных симптомов болезни: повышенной температуры тела, насморка или кашля.
Пациенты с ОРЗ должны соблюдать постельный режим до нормализации температуры тела. Рекомендуется сбалансированная диета, обогащенная легкоусвояемыми белками и витаминами, и прием поливитаминных комплексов. Необходимо также обильное теплое питье, которое ускоряет выведение токсинов из организма. Полезны теплые полоскания горла антисептическими растворами, настоями и отварами лекарственных трав: шалфея, эвкалипта, ромашки, мать-и-мачехи. При отсутствии повышенной температуры рекомендованы согревающие и потогонные процедуры: горячие ножные ванны, сухое тепло на стопы и поясничную область.
Резюмируя все вышесказанное, напомним, что главное отличие ОРЗ от ОРВИ заключается в том, что возбудителем ОРЗ могут выступать не только вирусы, но и бактерии или грибы. ОРЗ, как правило, протекает в более легкой форме и завершается полным выздоровлением пациента. При ОРВИ велика вероятность осложнений, особенно при неадекватном и поздно начатом лечении. Однако лечатся и ОРЗ, и ОРВИ по схожим схемам: этиотропная, патогенетическая и симптоматическая терапия применяются в комплексе с немедикаментозным лечением, направленным на облегчение общего состояния заболевшего. Причем в лечении ОРВИ ключевую роль играют противовирусные и иммуностимулирующие средства. Они препятствуют размножению вирусов, снижают вирусную нагрузку на организм, ослабляют интоксикацию токсинами вирусов.
Противовирусная терапия облегчает течение болезни, сокращает вероятность развития осложнений и уменьшает опасность инфицирования окружающих больного лиц. Во время лечения важно соблюдать несколько правил: начинать лечение сразу после возникновения первых симптомов и не пропускать прием препаратов. И, безусловно, главное — это правильно подобранное лечение.
ОРВИ – различные острые инфекционные заболевания, возникающие в результате поражения эпителия дыхательных путей РНК- и ДНК-содержащими вирусами. Обычно сопровождаются повышением температуры, насморком, кашлем, болью в горле, слезотечением, симптомами интоксикации; могут осложняться трахеитом, бронхитом, пневмонией. Диагностика ОРВИ основывается на клинико-эпидемиологических данных, подтвержденных результатами вирусологических и серологических анализов. Этиотропное лечение ОРВИ включает прием препаратов противовирусного действия, симптоматическое – применение жаропонижающих, отхаркивающих средств, полоскание горла, инстилляцию сосудосуживающих капель в нос и др.

Общие сведения
ОРВИ - воздушно-капельные инфекции, вызываемые вирусными возбудителями, поражающими, главным образом, органы дыхания. ОРВИ являются наиболее распространенными заболеваниями, в особенности у детей. В периоды пика заболеваемости ОРВИ диагностируют у 30% населения планеты, респираторные вирусные инфекции в разы превосходят по частоте возникновения остальные инфекционные заболевания. Наиболее высокая заболеваемость характерна для детей в возрасте от 3 до 14 лет. Рост заболеваемости отмечается в холодное время года. Распространенность инфекции – повсеместная.
ОРВИ классифицируются по тяжести течения: различают легкую, среднетяжелую и тяжелую формы. Определяют тяжесть течения на основании выраженности катаральной симптоматики, температурной реакции и интоксикации.

Причины ОРВИ
ОРВИ вызываются разнообразными вирусами, относящимися к различным родам и семействам. Их объединяет выраженное сродство к клеткам эпителия, выстилающего дыхательные пути. ОРВИ могут вызывать различные типы вирусов гриппа, парагриппа, аденовирусы, риновирусы, 2 серовара РСВ, реовирусы. В подавляющем большинстве (за исключением аденовирусов) возбудители относятся к РНК-содержащим вирусам. Практически все возбудители (кроме рео- и аденовирусов) нестойки в окружающей среде, быстро погибают при высушивании, действии ультрафиолетового света, дезинфицирующих средств. Иногда ОРВИ могут вызывать вирусы Коксаки и ЕСНО.
Источником ОРВИ является больной человек. Наибольшую опасность представляют больные на первой неделе клинических проявлений. Передаются вирусы по аэрозольному механизму в большинстве случаев воздушно-капельным путем, в редких случаях возможна реализация контактно-бытового пути заражения. Естественная восприимчивость людей к респираторным вирусам высока, в особенности в детском возрасте. Иммунитет после перенесенной инфекции нестойкий, кратковременный и типоспецифический.
В связи с многочисленностью и разнообразностью типов и сероваров возбудителя возможна многократная заболеваемость ОРВИ у одного человека за сезон. Приблизительно каждые 2-3 года регистрируются пандемии гриппа, связанные с возникновением нового штамма вируса. ОРВИ негриппозной этиологии часто провоцируют вспышки заболеваемости в детских коллективах. Патологические изменения пораженного вирусами эпителия дыхательной системы способствуют снижению его защитных свойств, что может привести к возникновению бактериальной инфекции и развитию осложнений.
Симптомы ОРВИ
Общие черты ОРВИ: относительно кратковременный (около недели) инкубационный период, острое начало, лихорадка, интоксикация и катаральная симптоматика.
Инкубационный период при заражении аденовирусом может колебаться в пределах от двух до двенадцати дней. Как и всякая респираторная инфекция, начинается остро, с подъема температуры, насморка и кашля. Лихорадка может сохраняться до 6 дней, иногда протекает в две волы. Симптомы интоксикации умеренны. Для аденовирусов характерна выраженность катаральной симптоматики: обильная ринорея, отечность слизистой носа, глотки, миндалин (нередко умеренно гиперемированных, с фибринозным налетом). Кашель влажный, мокрота выделяется прозрачная, жидкая.
Может отмечаться увеличение и болезненность лимфатических узлов головы и шеи, в редких случаях – лиенальный синдром. Разгар заболевания характеризуется клинической симптоматикой бронхита, ларингита, трахеита. Частым признаком аденовирусной инфекции является катаральный, фоликулярный или пленчатый конъюнктивит, первоначально, обычно, односторонний, преимущественно нижнего века. Через день-два может воспалиться конъюнктива второго глаза. У детей до двух лет могут отмечаться абдоминальные симптомы: диарея, боль в животе (мезентериальная лимфопатия).
Течение длительное, нередко волнообразное, за счет распространения вируса и формирования новых очагов. Иногда (в особенности при поражении аденовирусами 1,2 и 5 сероваров), формируется длительное носительство (аденовирусы латентно сохраняются в миндалинах).
Инкубационный период, как правило, занимает от 2 до 7 дней, для взрослых и детей старшей возрастной группы характерно легкое течение по типу катара или острого бронхита. Могут отмечать насморк, боль при глотании (фарингит). Лихорадка и интоксикация для респираторно-синцитильной инфекции не характерны, может отмечаться субфебрилитет.
Для заболевания у детей младшего возраста (в особенности младенцев) характерно более тяжелое течение и глубокое проникновение вируса (бронхиолит со склонностью к обструкции). Начало заболевания постепенное, первым проявлением обычно бывает ринит со скудными вязкими выделениями, гиперемия зева и небных дужек, фарингит. Температура либо не поднимается, либо не превышает субфебрильных цифр. Вскоре появляется сухой навязчивый кашель по типу такового при коклюше. По окончании приступа кашля отмечается выделение густой, прозрачной или беловатой, вязкой мокроты.
С прогрессированием заболевания инфекция проникает в более мелкие бронхи, бронхиолы, снижается дыхательный объем, постепенно нарастает дыхательная недостаточность. Одышка в основном экспираторная (затруднения при выдохе), дыхание шумное, могут быть кратковременные эпизоды апноэ. При осмотре отмечается нарастающий цианоз, аускультация выявляет рассеянные мелко- и среднепузырчатые хрипы. Заболевание обычно протекает около 10-12 дней, при тяжелом течении возможно увеличение продолжительности, рецидивирование.
Инкубационный период риновирусной инфекции чаще всего составляет 2-3 дня, но может колебаться в пределах 1-6 суток. Выраженная интоксикация и лихорадка также не характерны, обычно заболевание сопровождается ринитом, обильными серозно-слизистыми выделениями из носа. Количество отделяемого служит показателем тяжести течения. Иногда может отмечаться сухой умеренный кашель, слезотечение, раздражение слизистой век. К осложнениям инфекция не склонна.
Осложнения ОРВИ
ОРВИ могут осложняться в любом периоде заболевания. Осложнения могут носить как вирусный характер, так и возникать в результате присоединения бактериальной инфекции. Чаще всего ОРВИ осложняются пневмонией, бронхитами, бронхиолитами. К распространенным осложнениям также относятся гайморит, синусит, фронтит. Нередко возникает воспаление слухового аппарата (средний отит), мозговых оболочек (менингит, менингоэнцефалит), различного рода невриты (часто – неврит лицевого нерва). У детей, зачастую в раннем возрасте, довольно опасным осложнением может стать ложный круп (острый стеноз гортани), могущий привести к смерти от асфиксии.
При высокой интоксикации (в частности характерно для гриппа) есть вероятность развития судорог, менингеальной симптоматики, нарушений сердечного ритма, иногда – миокардиты. Кроме того, ОРВИ у детей различного возраста могут осложняться холангитами, панкреатитом, инфекциями мочеполовой системы, септикопиемией.
Диагностика ОРВИ
Диагностика ОРВИ осуществляется на основании жалоб, данных опроса и осмотра. Клиническая картина (лихорадка, катаральные симптомы) и эпидемиологический анамнез обычно достаточны для идентификации заболевания. Лабораторными методиками, подтверждающими диагноз, являются РИФ, ПЦР (выявляют вирусные антигены в эпителии слизистой оболочки полости носа). Серологические методики исследования (ИФА парных сывороток в начальном периоде и во время реконвалесценции, РСК, РТГА) обычно уточняют диагностику в ретроспективе.
При развитии бактериальных осложнений ОРВИ требуется консультация пульмонолога и отоларинголога. Предположение о развитии пневмонии является показанием для рентгенографии легких. Изменения со стороны лор-органов требуют проведения риноскопии, фаринго- и отоскопии.
Лечение ОРВИ
ОРВИ лечат на дому, в стационар больных направляют только в случаях тяжелого течения или развития опасных осложнений. Комплекс терапевтических мер зависит от течения, выраженности симптоматики. Постельный режим рекомендуют больным с лихорадкой вплоть до нормализации температуры тела. Желательно соблюдать полноценную, богатую белком и витаминами диету, употреблять много жидкости.
Лекарственные средства, в основном, назначают в зависимости от преобладания той или иной симптоматики: жаропонижающие (парацетамол и содержащие его комплексные препараты), отхаркивающие средства (бромгексин, амброксол, экстракт корня алтея и др.), антигистаминные препараты для десенсибилизации организма (хлоропирамин). В настоящее время существует масса комплексных препаратов, включающих в свой состав действующие вещества всех этих групп, а так же витамин С, способствующий повышению естественной защиты организма.
Местно при рините назначают сосудосуживающие средства: нафазолин, ксилометазолин и др. При конъюнктивите в пораженный глаз закладывают мази с бромнафтохиноном, флуоренонилглиоксалем. Антибиотикотерапия назначается только в случае выявления присоединившейся бактериальной инфекции. Этиотропное лечение ОРВИ может быть эффективно только на ранних сроках заболевания. Оно подразумевает введение интерферона человека, противогриппозного гаммаглобулина, а также синтетических препаратов: ремантадин, оксолиновая мазь, рибавирин.
Из физиотерапевтических способов лечения ОРВИ широко распространены горчичная ванна, баночный массаж и ингаляции. Лицам, перенесшим ОРВИ, рекомендована поддерживающая витаминотерапия, растительные иммуностимуляторы, адаптогены.
Прогноз и профилактика ОРВИ
Прогноз при ОРВИ в основном благоприятный. Ухудшение прогноза происходит при возникновении осложнений, более тяжелое течение часто развивается при ослаблении организма, у детей первого года жизни, лиц старческого возраста. Некоторые осложнения (отек легких, энцефалопатия, ложный круп) могут привести к летальному исходу.
Специфическая профилактика заключается в применении интерферонов в эпидемическом очаге, вакцинировании с применением наиболее распространенных штаммов гриппа в период сезонных пандемий. Для личной защиты желательно применять при контактах с больными марлевые повязки, прикрывающие нос и рот. Индивидуально также рекомендуется в качестве профилактики вирусных инфекций повышать защитные свойства организма (рациональное питание, закаливание, витаминотерапия и применение адаптогенов).
В настоящее время специфическая профилактика ОРВИ не является достаточно эффективной. Поэтому необходимо уделять внимание общим мерам профилактики респираторных инфекционных заболеваний, в особенности в детских коллективах и лечебных учреждениях. В качестве мер общей профилактики выделяют: мероприятия направленные на контроль соблюдения санитарно-гигиенических нормативов, своевременное выявление и изоляцию больных, ограничение скученности населения в периоды эпидемий и карантинные мероприятия в очагах.
Что такое острые респираторные заболевания (ОРЗ)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 12 лет.

Определение болезни. Причины заболевания
Острые респираторные заболевания (ОРЗ) — сборная группа острых инфекционных заболеваний, возбудители которых проникают в организм человека через дыхательные пути и, размножаясь в клетках слизистой оболочки респираторного тракта, повреждают их, вызывая основной симптомокомплекс заболевания (синдром поражения респираторного тракта и общей инфекционной интоксикации). Употребление термина ОРВИ (при отсутствии лабораторно подтвержденной этиологической расшифровки) является некорректным.
Этиология
ОРЗ — полиэтиологический комплекс заболеваний, основные виды возбудителей:
- бактерии (стафилококки, стрептококки, пневмококки, Haemophilus influenzae, Moraxella catarrhalis и др.);
- вирусы (риновирусы, аденовирусы, респираторно-синцитиальный вирус, реовирусы, коронаврусы, энтеровирусы, герпесвирусы, вирусы парагриппа и гриппа);
- хламидии (Chlamydia pneumoniae, Chlamydia psittaci, Chlamydia trachomatis);
- микоплазмы (Mycoplasma pneumoniae).
Вирусы как возбудитель ОРЗ имеют преимущественное положение в структуре заболеваемости, поэтому небезосновательно имеет место использование термина ОРВИ (острое респираторное вирусное заболевание). В последнее время иногда встречается употребление термина ОРИ (острая респираторная инфекция). [2] [4]
Эпидемиология
Преимущественно антропоноз. Являются самой многочисленной и частой группой заболеваний у человека (до 80% всех заболеваний у детей) и поэтому представляют серьезную проблему для здравоохранения различных стран вследствие наносимого ими экономического ущерба. Источник инфекции — больной человек с выраженными и стертыми формами заболевания. Восприимчивость всеобщая, иммунитет к некоторым возбудителям (аденовирусы, риновирусы) стойкий, но строго типоспецифичный, т. е. заболеть ОРЗ, вызванным одним видом возбудителя (но разными серотипами, которых могут быть сотни), можно многократно. Заболеваемость повышается в осенне-зимний период, может принимать вид эпидемических вспышек, довлеет к странам с прохладным климатом. Чаще болеют дети и лица из организованных коллективов (особенно в период адаптации).
Основной механизм передачи — воздушно-капельный (аэрозольный, в меньшей степени воздушно-пылевой пути), но может также играть роль контактно-бытовой механизм (контактный — при поцелуях, бытовой — через загрязнённые руки, предметы, воду). [2] [7]
Симптомы острых респираторных заболеваний (ОРЗ)
Инкубационный период различен и зависит от вида возбудителя, может варьироваться от нескольких часов до 14 дней (аденовирус).
Для каждого возбудителя ОРЗ имеются свои специфические особенности протекания заболевания, однако все их объединяет наличие синдромов общей инфекционной интоксикации (СОИИ) и поражения дыхательных путей, в той или иной степени.
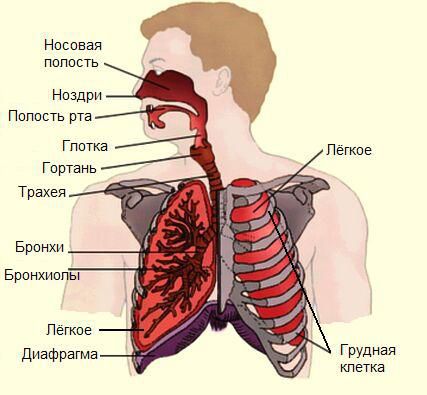
Приводим синдром поражения респираторного тракта — СПРТ (основной синдром для данных заболеваний), начиная с верхних отделов:
Отдельно следует выделить синдром поражения лёгочной ткани — пневмонию (воспаление лёгких). В контексте ОРЗ его следует рассматривать как осложнение основного заболевания. Проявляется значимым ухудшением общего состояния, выраженным кашлем, усиливающимся на вдохе, при аускультации звуком крепитации, влажными мелкопузырчатыми хрипами, иногда одышкой и болями в грудной клетке.
Дополнительными синдромами могут быть:
- синдром экзантемы (высыпаний на кожных покровах);
- тонзиллита (воспаление миндалин);
- лимфаденопатии (ЛАП);
- конъюнктивита;
- гепатолиенальный (увеличение печени и селезёнки);
- геморрагический;
- энтерита.
Алгоритм по распознаванию ОРЗ различной этиологии:
| есть СОИИ | нет СОИИ |
|---|---|
| признаки воспаления верхних дыхательных путей | любая форма ОРЗ (лёгкая) |
| резко выражен ринит | риновирусное заболевание |
| резко выражен фарингит, есть гепатолиенальный синдром, конъюнктивит, шейная ЛАП, тонзиллит | аденовирусное заболевание |
| резко выражен ларингит | парагрипп |
| резко выражен трахеит | грипп |
| резко выражен бронхиолит | респираторно-синцитиальное заболевание |
Есть отличия начального периода гриппа и других острых респираторных заболеваний, выражающиеся в более раннем начале СОИИ при гриппе (запаздывании СПРТ) и обратном положении в отношении ОРЗ другой этиологии.
Типичное ОРЗ начинается с чувства дискомфорта, першения в носу и горле, чихания. В течении непродолжительного периода симптоматика нарастает, першение усиливается, появляется чувство интоксикации, повышается температура тела (обычно не выше 38,5℃), появляется насморк, неярко-выраженный сухой кашель. В зависимости от вида возбудителя и свойств микроорганизма могут последовательно появляться все перечисленные синдромы ОРЗ в различных сочетаниях и степени выраженности, развиваться симптомы осложнений и неотложных состояний. [6] [7]
Патогенез острых респираторных заболеваний (ОРЗ)
Входные ворота — слизистая оболочка ротоглотки и верхних дыхательных путей.
Первым этапом колонизации человеческого организма является адсорбция инфекционного агента на поверхности клеток, имеющих специфические рецепторы для каждого вида возбудителя. Эта функция, как правило, выполняется одним из поверхностных белков оболочки патогена, например, гликопротеином — фибриллы у аденовирусов, шипами гемагглютинина у парамиксо- или ортомиксовирусов, у коронавирусов — S-белком соединения и гликолипидами. Взаимодействие болезнетворного агента с клеточными рецепторами необходимо не только для прикрепления его к клетке, но и для запуска клеточных процессов, подготавливающих клетку к дальнейшей инвазии, т. е. наличие соответствующих рецепторов на поверхности клеток — это один из важнейших факторов, определяющих возможность или невозможность возникновения инфекционного процесса. Внедрение возбудителя в клетку хозяина вызывает поток сигналов, активирующих целый ряд процессов, с помощью которых организм пытается от него освободиться, например, ранний защитный воспалительный ответ, а также клеточный и гуморальный иммунный ответ. Повышение метаболизма клеток, с одной стороны, представляет защитный процесс, но с другой — в результате накопления свободных радикалов и факторов воспаления запускается процесс нарушения липидного слоя клеточных мембран эпителия верхних отделов респираторного тракта и легких, нарушаются матричные и барьерные свойства внутриклеточных мембран, увеличивается их проницаемость и развивается дезорганизация жизнедеятельности клетки вплоть до ее гибели.
Второй этап инфицирования ознаменуется попаданием вируса в кровь и распространением по всему организму — вирусемия, что в совокупности с повышением деятельности защитных механизмов, появлением в крови продуктов распада клеток вызывает интоксикационный синдром.
Третий этап характеризуется усилением выраженности реакций иммунной защиты, элиминацию микроорганизма и восстановление строения и функции пораженной ткани хозяина. [5] [7]
Классификация и стадии развития острых респираторных заболеваний (ОРЗ)
1. По клинической форме:
а) акатаральная (отсутствие признаков поражения дыхательных путей при наличии симптомов общей инфекционной интоксикации);
б) стёртая (маловыраженная клиника);
в) бессимптомная (полное отсутствие клинической симптоматики);
2. По течению:
- неосложненное ОРЗ;
- осложненное ОРЗ;
3. По степени тяжести:
Осложнения острых респираторных заболеваний (ОРЗ)
- связанные с ЛОР-органами (отит, синуситы, бактериальный ринит, ложный круп);
- связанные с легочной тканью (вирусные пневмонии, вирусно-бактериальные и бактериальные пневмонии, абсцесс легкого, эмпиема плевры);
- связанные с поражением нервной системы (судорожный синдром, неврит, менингит, менингоэнцефалит, синдром Гийена-Барре и др.);
- связанные с поражением сердца (миокардит);
- связанные с обострением хронических заболеваний (обострение ревматизма, тонзиллита, туберкулеза, пиелонефрита и др.). [7]
Диагностика острых респираторных заболеваний (ОРЗ)
В широкой рутинной практике лабораторная диагностика ОРЗ (особенно при типичном неосложненном течении) обычно не проводится. В отдельных случаях могут использоваться:
- развернутый клинический анализ крови (лейкопения и нормоцитоз, лимфо- и моноцитоз, при наслоении бактериальных осложнений — нейрофильный лейкоцитоз со сдвигом влево);
- общеклинический анализ мочи (изменения малоинформативны, указывают на степень интоксикации);
- биохимические анализы крови (повышение АЛТ при некоторых системных возбудителях, например, аденовирусной инфекции, СРБ);
- серологические реакции (возможна ретроспективная диагностика методами РСК, РА, ИФА — редко используется в практической деятельности. В настоящее время широко применяется ПЦР-диагностика мазков-отпечатков, однако её применение ограничено в основном стационарами и научно-исследовательскими группами).
При подозрении на развитие осложнений проводятся соответствующие лабораторные и инструментальные исследования (рентген придаточных пазух носа, органов грудной клетки, КТ). [3] [5]
Лечение острых респираторных заболеваний (ОРЗ)
Ввиду чрезвычайной встречаемости и в большей степени наличия форм лёгкой и средней тяжести заболевания больные ОРЗ проходят лечение дома, заболевания тяжелые (с риском развития и развившимися осложнениями) должны проходить терапию в условиях инфекционного стационара (до нормализации процесса и появления тенденций к выздоровлению). В домашних условиях лечением ОРЗ занимается терапевт или педиатр (в некоторых случаях инфекционист).
Один из важнейших компонентов в лечении ОРЗ — благоприятный микроклимат в помещении: воздух должен быть прохладным (18–20°С) и влажным (влажность воздуха — 60–65%). Соответственно, больной должен быть не закутан в меховые одеяла (особенно при повышенной температуре тела), а одет в теплую пижаму.
Пища должна быть разнообразная, механически и химически щадящая, богатая витаминами, показаны мясные нежирные бульоны — идеально подходит негустой куриный бульон и т. п.), обильное питьё до 3 л/сут. (теплая кипяченая вода, чай, морсы). Хороший эффект оказывает теплое молоко с мёдом, чай с малиной, отвар брусничных листьев.
Медикаментозная терапия ОРЗ включает в себя этиотропную (т. е. воздействующую на возбудителя заболевания), патогенетическую (дезинтоксикация) и симптоматическую (облегчающую состояние больного путем уменьшения беспокоящих симптомов) терапию.
В качестве симптоматической терапии могут быть использованы препараты следующих групп:
- жаропонижающие при температуре у взрослых свыше 39,5℃, у детей — свыше 38,5 ℃ (парацетамол, ибупрофен);
- противовирусные и антибактериальные глазные капли при конъюнктивите;
- сосудосуживающие капли в нос при заложенности носа и насморке (не более 5 дней);
- солесодержащие капли в нос при рините для разжижения слизи;
- противоаллергические препараты при аллергическом компоненте ОРЗ;
- средства противовоспалительного и противомикробного действия местного действия (таблетки, пастилки и др.);
- средства для улучшения образования, разжижения и выделения мокроты (муколитики);
- антибиотики широкого спектра действия (при отсутствии улучшения в течении 4-5 дней, присоединении вторичной бактериальной флоры и развитии осложнений). [2][6]
Прогноз. Профилактика
ведущую роль в профилактике распространения ОРЗ (исключая грипп) является:
- изоляционное разобщение больных и здоровых;
- в эпидемический сезон (осенне-зимнее время) ограничение посещения мест скоплений людей, использования общественного транспорта;
- мытьё рук и лица с мылом после общения с больными;
- ношение масок людьми с признаками ОРЗ;
- прогулки на свежем воздухе;
- здоровое питание, поливитамины;
- закаливание;
- частое проветривание помещения;
- вакцинопрофилактика (Hemophilus influenzae, пневмококк).
Читайте также:


