Что такое вирус сопа
Респираторный синцитиальный вирус входит в группу остро протекающих инфекций, поражающих достаточно большое число населения преимущественно раннего возраста. Годовалые дети занимают основное место среди зараженных. Если у взрослых заболевание проходит поверхностно, то у малышей могут развиться серьезные осложнения.
Определение

Это такой вирус, который вызывает инфекции дыхательных путей. Коварство состоит в том, что его трудно диагностировать, так как легко можно перепутать с простой простудой. На данный момент еще не разработана вакцина, поэтому болезнь иногда заканчивается смертельным исходом. У госпитализированных провоцируется появление бронхита, свистов и астмы.
Этиология
Респираторный синцитиальный вирус сосредотачивается в цитоплазме, после созревания начинает отпочковываться в мембрану. Принадлежит к семейству Paramyxoviridae и является единственным представителем этой группы, который может спровоцировать серьезную болезнь. Хотя разнообразные штампы имеют некоторую антигенную гетерогенность, вариации касаются преимущественно одного из нескольких гликопротеинов, но эпидемиологическая и клиническая значимость этих различий неясна. Инфекция вырастает в ряде клеточных культур, вызывающие образование характерного синцития.
Причины
Респираторно-синцитиальный вирус человека относится к недугам, которые передаются воздушно-капельным путем. Им способны заразить как заболевшие люди, так и носители. Характерными являются коллективные и семейные вспышки, а также регистрировались случаи внутрибольничного инфицирования, зачастую в педиатрических стационарах. Распространение является повсеместным и круглосуточным чаще всего в зимне-весеннее время. Самая большая восприимчивость отмечается у деток от 4–5 месяцев до 3 лет. В раннем возрасте большая часть малышей переносит это заболевание, так как далее наблюдается нестойкий иммунитет, довольно часто встречаются повторные случаи болезни, только в более стертой форме. Однако после полного исчезновения из организма антител (IgA), вновь может появиться респираторный синцитиальный вирус.
Распространяется через тесный контакт с инфицированными. Было проанализировано и выявлено, что если больной человек чихнет, то бактерии легко распространяются на 1,8 м. Эта группа патогенов может выживать на руках до 30 минут, а на предметах - на протяжении нескольких часов.
Патогенез инфекции очень схож с механизмом развития гриппа и парагриппа, так как связан с движением болезни к эпителию дыхательных путей. Для проникновения служит респираторный тракт, а первичное размножение начинается в цитоплазме носоглотки и после распространяется на бронхи. В этот момент происходит гиперплазия пораженных клеток и симпластов. Такие явления сопровождаются гиперсекрецией и сужением бронхиол, что в дальнейшем приводит к закупорке их густой слизью. Затем развитие инфекции определяется степенью присоединения флоры и дыхательной недостаточностью.
Симптомы
Респираторно-синцитиальный вирус, микробиология которого сложна и трудно поддается диагностике, является болезнью ранней весны и зимы.
На сегодняшний день не выявлено, почему поражаются нижние дыхательные пути у малышей и верхние у взрослых.
У деток заболевание начинается с лихорадки, сильной боли в горле и насморка. Вскоре подключаются и другие симптомы, которые напоминают астму. Инфекция характеризуется следующими признаками:
- учащенное дыхание (более 40 вдохов в минуту);
- синеватый оттенок кожи (цианоз);
- резкий и частый кашель;
- высокая температура;
- прерывистое и неровное дыхание;
- крупозные уплотнения;
- пронзительные вдохи и хрипы;
- затрудненные выдохи.
Инфекции нижних дыхательных путей появляются, когда разбухают бронхиолы. Если в этот момент больной испытывает проблемы с подачей кислорода, то обязательно нужно обратиться к врачу за немедленной медицинской помощью. Такие недомогания чаще всего появляются у детей до одного года, и они быстро усугубляются.
Классификация

Существует большое количество факторов, по которым можно охарактеризовать респираторный синцитиальный вирус, а именно:
- типичный – развиваются ринит, ларингит, пневмония, ринофарингит, бронхилит, бронхит, сегментарный легочный отек и отит;
- атипичный – стертое или бессимптомное течение болезни.
Различают 3 основные формы недуга.
1. Легкая, возникает чаще у взрослых людей и детей школьного возраста. Проявляется как умеренный назофарингит, дыхательная недостаточность не наблюдается. Чаще всего температура тела остается в норме либо немного повышается, но буквально на несколько градусов. Признаки интоксикации полностью отсутствуют.
2. Среднетяжелая, можно наблюдать симптомы острого бронхита или бронхиолита, сопровождающиеся обструктивным синдромом и дыхательной недостаточностью. У больного присутствует пероральный цианоз и отдышка. Если заболел ребенок, то он может быть чересчур беспокойным, сонливым, возбужденным или вялым. Часто встречается небольшое увеличение печени или селезенки. Температура нередко повышенная, но бывает и в норме. Наблюдается умеренно выраженная интоксикация.
3. Тяжелая, в этот момент развиваются бронхиолит и обструктивный бронхит. Отмечается сильная недостаточность воздуха, при которой может помочь только кислородная маска для дыхания. Прослеживаются свисты и шумы, присутствует ярко выраженная интоксикация и сильное увеличение печени и селезенки.
К критериям тяжести чаще всего относят такие характеристики:
- наличие местных изменений;
- затрудненная дыхательная недостаточность.
По характеру течения:
- гладкое – отсутствие бактериального осложнения;
- негладкое – появление пневмонии, синусита и гнойного отита.
История
Респираторный синцитиальный вирус, симптомы которого можно перепутать с другими заболеваниями был выявлен в 1956 г. доктором Моррисом. Он, наблюдая за шимпанзе, у которой обнаружили ринит, нашел новую инфекцию и назвал ее ССА – Chimpanzeecoriraagent (возбудитель насморка шимпанзе). В момент обследования больного сотрудника, который ухаживал за обезьяной, было замечено нарастание антител, очень схожие с этим вирусом.
В 1957 г. Р. Ченок выделил аналогичный патоген у заболевших детей и определил, что именно он был ответствен за возбуждение бронхита и пневмонии. После этого и до сегодняшнего дня ученные безуспешно стараются разработать вакцину.
Диагностика
Клиническое определение заболевания проблемно, из-за схожести его с другими недугами. У взрослых чаще всего преобладают симптомы бронхита и пневмонии. Во время лабораторных исследований используются серологические методы, которые позволяют выявить титр антител. Если есть необходимость, то доктор назначает рентгенографию и специфические лабораторные тесты, к примеру, вирусологическую проверку носоглоточных смывов.
Терапия
Больным, у которых был выявлен респираторно синцитиальный вирус, лечение назначается комплексно, для того, чтобы укрепить организм. Постельный режим рекомендуется для всего периода обострения. Госпитализация показана детям, с тяжелой формой заболевания, малышам дошкольного возраста со средней тяжестью и лицам, у которых появились осложнения. Обязательным условием является наличие диеты соответствующей возрасту. В нее должна входить механически и химически щадящая еда, полная разнообразными микроэлементами и витаминами.
Бронхообструктивный синдром хорошо снимается симптоматическим и патогенетическим лечением. В этом случае применяется кислородная маска для дыхания, она облегчает тяжелые симптомы и упрощает подачу воздуха.
Диспансерное наблюдение требуется при осложнениях. После пневмонии рекомендуется проводить осмотры по истечении 1, 3, 6 и 12 месяцев до полного выздоровления. Профилактическая диагностика необходима после рецидивирующего бронхита и назначается по истечении года поправки. Если нужно, то посещается консультация аллерголога или пульмонолога, а также делаются лабораторные обследования.
Лечение детей
Малыши всегда болеют сложнее, и последствия намного серьезнее, чем у взрослых, поэтому терапия должна быть обстоятельной и интенсивной.
Синдромную терапию требуется проводить согласно соответствующим протоколам по лечению острой дыхательной недостаточности, бронхита и синдрома Крупа.
Базисная антигомотоксическая терапия:
Все эти средства прекрасно помогают побороть респираторно-синцитиальный вирус у детей.
Первые действия
Для того чтобы быстро победить заболевание, необходимо правильно отреагировать на появившиеся симптомы, дабы можно было получить нужную помощь в случае надобности.
1. Обратиться к врачу требуется при появлении у маленького ребенка симптомов ОРВИ, а именно боли в горле, насморка и сильных хрипов.
2. Обязательно вызывается скорая помощь, если присутствует высокая температура, интенсивные шумы, затрудненное дыхание и общее тяжелое состояние.
Требуется обратиться к таким докторам, как терапевт и инфекционист.
Осложнения
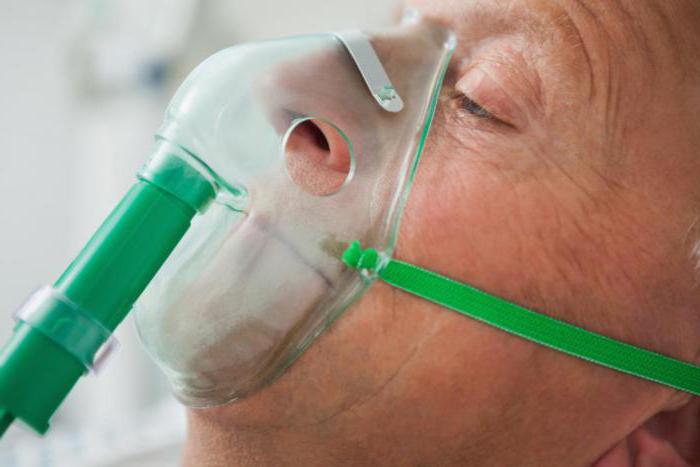
Негативное воздействие на отделы дыхательных путей оказывает респираторно синцитиальный вирус. Последствия этого заболевания немалы, так как может присоединиться вторичная бактериальная флора и вызвать такие недуги, как:
- синусит;
- отит;
- бронхит;
- пневмония;
- бронхиолит.
Профилактика
Все вирусные заболевания трудно поддаются лечению, так как их симптомы зачастую носят скрытый характер. Одной из мер является ранее выявление заболевания и изолирование пациентов до полного их выздоровления. В периоды вспышки такой инфекции особое внимание требуется уделять санитарно-гигиеническим мерам. В детских коллективах и стационарах предлагается ношение марлевых повязок для персонала. Малышам обязательно и систематически дезинфицируются руки с использованием щелочных растворов.
Вакцина
На сегодняшний день не разработали еще компонент, который будет предотвращать данное заболевание. Создание ведется достаточно активно, эксперименты начали проводиться с 1960 годов, после чего вещество инактивировали формалином и осадили квасцами. Такая вакцина вызвала выраженное образование сывороточных антител, хотя в результате применения, у тестированных развилось еще более серьезное заболевание. Живые аттенуированные компоненты вызывают не очень приятные симптомы либо превращаются в тот же вирус, только дикого типа. На сегодняшний день рассматривают способ очищения субъединичных антител против одного из поверхностных белков либо аттенуированных элементов, а после попробовать адаптировать их к холоду.
Прогрессирующая многоочаговая лейкоэнцефалопатия, вызванная вирусом JC, является демиелинизирующим заболеванием центральной нервной системы и характеризуется многочисленными поражениями головного мозга. Инфекция вызывается нарушением функции олигодендроцитов человеческим паповавирусом.
Данный вирус был идентифицирован как этиологический агент в 1967 году и назван вирусом JC в 1971 году по имени ученого Джона Каннингема, впервые выделившего вирус. Заболевание свойственно пациентам с ослабленным иммунитетом, а также больным СПИДом, лицам с гематологическими и лимфоретикулярными злокачественными опухолями, аутоиммунными ревматическими заболеваниями или пациентам, перенесшими трансплантацию органов. Кроме указанных категорий пациентов, вирус JC поражает также больных, проходящих иммунную терапию с использованием моноклональных антител (натализумаб, ритуксимаб) и других иммунодепрессантов, в том числе преднизона, циклофосфамида, метотрексата и циклоспорина.
Распространение заболевания
В 5% случаев болезнь поражает около 85% ВИЧ-инфицированных и является своеобразным индикатором СПИДа у этой категории пациентов. Возникает лейкоэнцефалопатия вследствие воспалительной реакции в мозге и образования множественных очагов воспаления. У многих пациентов фиксируется низкий уровень CD4 клеток.
Паповавирус в некотором роде можно представить как эндемическую форму полиомавируса. Около 90% здоровых людей имеют в своей крови антитела к этому вирусу, однако у остальных 10% наблюдается репликация вируса, то есть его распространение, умножение в организме. Когда пациент проходит высокоактивную антиретровирусную терапию, иммунная система становится в состоянии распознать субклиническую форму вируса JC.
Вирус, как полагают ученые, попадает в организм человека через дыхательные пути или перорально. После попадания он принимает латентную форму и локализуется в основном в почках, лимфоретикулярных тканях и головном мозге больного. На начальных этапах инфекция протекает бессимптомно. Существует определенный период размножения вируса без проявления клинических симптомов. Во время этой стадии JC возможно обнаружить только в моче. Под воздействием иммуносупрессии наступает репликация вируса, после чего вирус распространяется на головной мозг. С другой стороны, скрытая активация вирусного процесса может происходить уже непосредственно в мозгу. Исследования доказали, что частицы вируса попадают в центральную нервную систему с помощью лимфоцитов группы B.
Механизм действия вируса JC внутри человеческого тела
По данным исследователей, у трети пациентов из всех исследовательских подгрупп вирус JC был обнаружен в моче. У 43% он содержался в лимфоцитах, а у 63% - в плазме крови. У ВИЧ-инфицированных пациентов вирус в лейкоцитах был обнаружен только у 13% испытуемых, а в образцах плазмы – у 22% подопытных.
В США за период с 1998 по 2005 год было изучено 9675 случаев прогрессирующей многоочаговой лейкоэнцефалопатии. Статистика показала, что 82% случаев заболевания были связаны с ВИЧ-инфекцией. В Африке и Индии, например, низкий показатель диагностики этой болезни, но не потому, что там меньше ВИЧ-инфицированных, чем в США, а потому, что большинство случаев заболевания остаются неуточненными.
Клинические проявления
Пациенты с прогрессирующей многоочаговой лейкоэнцефалопатией (ПМЛ), как правило, на первых этапах болезни испытывают слабые, однако устойчивые симптомы, которые со временем переходят в хронические. Прежде всего, у больных ослабевают когнитивные функции, отмечаются заметные изменения в поведении, речи, двигательной активности. Больной, к примеру, может начать плохо видеть. Еще одно проявление мозговых нарушений – наличие постоянного тремора головы.
Симптомы могут варьироваться по интенсивности, например, слабость какой-либо из ног может перейти в гемипарез. Пациенты с высоким иммунным статусом имеют не такой интенсивный прогресс, как пациенты со слабым иммунитетом.
Среди наиболее распространенных симптомов вируса JC можно выделить такие:
- афазия;
- гемипарез;
- атаксия;
- корковая слепота;
- апраксия конечностей;
- нарушения деятельности, связанные с функцией задней части мозга (например, затылочных долей);
- тремор головы (возникает не во всех случаях заболевания).
Около 60% больных начинает испытывать затруднения при ходьбе, еще 30% проявляют признаки когнитивной дисфункции, а именно:
- ухудшение памяти, настроения;
- утрата способности концентрации внимания;
- агрессивность или чрезмерная чувствительность, плаксивость;
- подозрительность.
Вирус JC сопровождается нарушениями зрения, и этот симптом общий для всех больных, независимо от их иммунологического статуса. Все симптомы прогрессируют до наступления комы или вегетативного состояния.
Методы диагностики лейкоэнцефалопатии:
- компьютерная томография;
- магнитно-резонансная томография;
- поясничная пункция (спинного мозга);
- биопсия мозга.
При проведении диагностики отмечаются характерные для заболевания поражения мозга. Компьютерная томография может показать одиночные или множественные поражения в теменно-затылочной области головного мозга. Такие поражения, как правило, ассиметричны. Демиелинизирующие бляшки располагаются на подкорковых волокнах, но могут находиться также и в глубоких слоях серого вещества.
Тест ПЦР в некоторых случаях помогает избежать биопсии мозга, поскольку его правдивость составляет от 92 до 99%. По результатам биопсии можно судить о наличии и степени прогресса заболевания. Больше всего инфекция выражена в белом веществе, стволе мозга, мозжечке и отделах мозга, отвечающих за движение конечностей. Вирус JC поражает не только олигодендроциты и астроциты, но и зернистые клетки мозжечка. На снимках МРТ хорошо видно, как в мозгу располагаются микроскопические демиелинизирующие очаги. Еще одним признаком заболевания является наличие внутриядерных базофильных или эозинофильных вкраплений в олигодендроцитах.
Лечение и профилактика лейкоэнцефалопатии
К сожалению, в настоящее время утвержденных методов лечения заболевания не существует. Заболевание так или иначе приводит к летальному исходу. В зависимости от состояния иммунитета больного оно прогрессирует в большей или меньшей степени. Основным терапевтическим методом является антиретровирусная терапия несколькими классами препаратов. Чаще всего используют такие препараты как оланзапин, зипразидон, миртазапин, ципрогептадин и рисперидон. Одним из экспериментальных вариантов лечения являлся препарат Мефлохин, однако мнения ученых в вопросе его эффективности разошлись.
Профилактика заболевания заключается прежде всего в профилактике ВИЧ-инфекции. Поскольку ВИЧ-инфицированные наиболее рискуют заразиться вирусом JC, необходимо принимать меры по предотвращению распространения ВИЧ-инфекции. Прежде всего, это:
- контроль качества половой жизни;
- отсутствие половых связей с малознакомыми людьми;
- отказ от употребления наркотиков в любых формах, и от инъекционной формы употребления в особенности.
Летальный исход после постановки диагноза обычно наступает в течение 9 месяцев. В некоторых случаях больной живет чуть дольше (около двух лет).
По материалам:
John E. Greenlee, MD; Niranjan N Singh, MD, DNB Assistant Professor
of Neurology, University of Missouri-Columbia School of Medicine;
Pradeep C Bollu, MD Resident Physician, Department of Neurology,
University of Missouri-Columbia School of Medicine; National Institute
of Neurological Disorders and Stroke
Как избежать дефицита витамина D в период карантина?
Какие существуют типы вирусов Коксаки. Что они могут вызывать?
Коксакивирусы разделены на две группы:
Исследователи наблюдали влияние этого вируса на только что появившихся на свет мышей. Вирус Коксаки A приводил к травме мышц, параличу и смерти грызунов. Вирус Коксаки типа B — к повреждению органов, менее тяжелым последствиям. Науке известно более 24 различных серотипов вируса.
Вирусы типа B являются причиной эпидемии плевродинии (лихорадка, легкая абдоминальная боль с головной болью, которая длится от двух до двенадцати дней и проходит). Эпидемическая плевродиния также называется болезнью Борнхольма. Известны целых шесть серотипов вируса Коксаки B (1-6). Интересно, что вирус Коксаки B4 даже рассматривается некоторыми учеными в качестве возможной причины диабета.
И тип А, и тип вирусов В может стать причиной менингита, миокардита и перикардита, но, чтобы предупредить панику, сразу скажем — такие вещи происходят редко. В этом отношении заболевание вирусом Коксаки похоже на ветрянку.
Является ли инфекция вирусом Коксаки заразной?
Вирус Коксаки очень заразен. Эти вирусы передаются наиболее часто фекально-оральным путем и респираторным.
Как долго больные вирусом Коксаки являются заразными?
Больной наиболее заразен в течение первой недели, начиная от появления первых симптомов. Однако же жизнеспособные коксаки-вирусы были обнаружены на сроке трех недель от начала заболевания в респираторных трактах, а в фекалиях присутствовали даже до восьми недель, но за это время вирусы становились менее заразными. Таким образом, человек остается заразным вирусом Коксаки несколько недель после выздоровления, хотя и не настолько сильно, как вначале заболевания.
Каков инкубационный период для вируса Коксаки?
Инкубационный период у Коксаки-инфекции относительно короткий; он длится от одного до семи дней.
Каковы симптомы и признаки коксакивирусной инфекции?
У многих больных наблюдается ангина с сильным болевым синдромом. Питание в это время очень затруднено, особенно у деток. Каждый глоток приходится делать через боль. Впрочем, у некоторых больных присутствуют только точки в ротовой полости и покраснение, боль их минует.
Вирус-Коксаки у многих больных вызывает сильнейшую слабость, которая, по их словами, и при гриппе они не испытывали. Осложняется ситуация высыпаниями на ступнях, которые вызывают боль при передвижении.
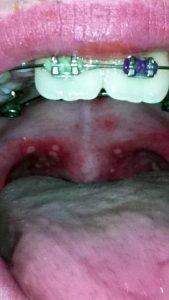
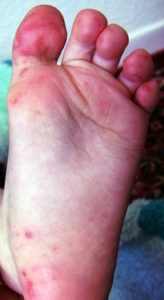
Сыпь может быть распространена не только на ладонях-ступнях и вокруг рта, но также на ягодицах, локтях, гениталиях. В первые дни высыпания сильно чешутся. У некоторых больных вирусом Коксаки развивается конъюнктивит. Все эти яркие симптомы вируса Коксаки обычно присутствуют 7-10 дней, и далее организм, как правило, полностью восстанавливается.
Редко Коксаки-инфекция может вызывать временное повреждение ногтей и боль в груди или брюшной мышце. Еще более редко заболевание может приводить к вирусному менингиту (головная боль, жесткая шея), миокардиту (воспаление сердечной мышцы), перикардиту или энцефалиту (воспаление головного мозга).
Как заражаются вирусом Коксаки?
Инфекция, как правило, распространяется фекально-орально. Иногда вирус распространяется капельками, вытесненными инфицированными людьми. Предметы, такие как посуда, пеленки, игрушки, которыми играет больной малыш, могут также передавать вирус другим лицам. Люди любого возраста могут заразиться вирусом Коксаки, однако большинство пациентов с инфекцией — маленькие дети. Беременные женщины могут передать вирус Коксаки своим новорожденным. Поэтому во время беременности женщины должны сообщить гинекологу о появлении симптомов инфекции, особенно если приближается срок родов.
Какие специалисты лечат вирус Коксаки?
При появлении симптомов инфекции обращаются к педиатру, терапевту и/или инфекционисту, если лечащий врач посчитал это необходимым.
Обычно инфекцию Коксаки диагностируют по их клиническому проявлению — по симптомам. Болезненные пузырьки — обычно на руках, ногах и во рту (около рта) в сочетании с лихорадкой — эти симптомы считаются основанием для диагностики инфекции коксакивируса. Анализы на вирус Коксаки дороги, результаты приходят ориентировочно через 10 дней, за это время пациент успевает выздороветь и приступить к обычной деятельности.
Есть ли какое-либо лечение для коксакивирусов?
В некоторых случаях вирус Коксаки путают по клиническим проявлениям с герпесом либо бактериальной ангиной и назначают соответственно противогерпетический ацикловир и антибиотики. Нужно знать, что ацикловир совершенно не помогает при энтеровирусе Коксаки, а вот повредить организму может, т.к. является гепатотоксичным. Антибиотики не воздействуют на вирусы, поэтому прием их не только бесполезен, но может усугубить течение заболевания.
Рекомендуется предотвращать обезвоживание употреблением жидкости, однако соки, морсы, а также кислые продукты, могут раздражать язвочки во рту. На помощь придет прохладное молоко, которое поможет успокоить эту боль и смягчит горло. Полезно пить ромашковый прохладный чай, а также заваривать ромашку в молоке.
Относительно редкие осложнения коксакивирусных инфекций (например, сердечная или головная инфекция) требуют специального индивидуального лечения, которое назначает инфекционист и зачастую в условиях стационара.
Можно ли предотвратить коксакививирусные инфекции?
Предотвращение коксакивирусных инфекций настолько сложно в период распространения, что порой проще переболеть. Однако профилактика все-таки возможна. Соблюдение строжайших гигиенических мер с детьми практически нереально, но хорошие методы — мытье рук после смены подгузника или прикосновения к зараженной коже — могут помочь снизить передачу вируса Коксаки другим домочадцам. Можно попытаться регулярно чистить вещи, с которыми сталкиваются дети — в особенности игрушки, пустышки и любые предметы, которые могут контактировать со слюной. Это также может снизить вирусную передачу. Мытье рук, в общем-то, как и при гриппе является наипростейшей и лучшей профилактической методой.
В настоящее время не разработано вакцины от вируса Коксаки.
Беременным женщинам нужно проявить бдительность особенную и избегать контакта с детьми (или взрослыми) с Коксаки-инфекцией. Некоторые исследования показывают, что вирус может неблагоприятно действовать на малыша.
Выздоровевший человек имеет иммунитет к конкретному типу вируса Коксаки, однако это не защищает его от заражения другими типами. Например, человек может стать иммунным к коксакивирусу типа B4, но все-таки он будет восприимчивым ко всем другим типам коксакивирусов (например, CVA16). Кроме этого, есть и другие вирусы, такие как энтеровирус 71 и кишечные вирусы человека (ECHO), которые все так же могут вызывать симптомы рука-нога-рот. Некоторые люди ввиду этого могут иметь множественные инфекции с симптомами сыпи в этих областях. В то же время, известно, что повторяющиеся инфекции происходят редко.
Каков прогноз заражения коксакивирусом?
Общий прогноз был превосходен до недавнего времени. Большинство детишек выздоравливали полностью, не нуждались в госпитализации. В штате Алабама (США) в 2011-2012 гг 12% больных детей потребовалась госпитализация для оказания помощи при заражении вирусом Коксаки. Поэтому прогноз сложно предсказать, поскольку он меняется.
В нашей стране мы сталкиваемся со странной картиной. Врачи лечат энтеровирусную инфекцию, все симптомы вируса Коксаки на лицо, однако больных выписывают с простым диагнозом ОРВИ. Хоть острые респираторные вирусные инфекции и вызываются порой энтеровирусами, заражение именно Коксаки не указывается. Это связано с бумажной волокитой при обнаружении такого заражения, дороговизной анализов, склонностью пациентов к излишней панике, а также страхом врачей привлечь проверяющие службы. Насколько такая ситуация нормальна, вопрос, пожалуй, риторический.
Конспирологическими версиями коронавирус начал обрастать с первых дней своего появления на свет. Covid-19 заявил о себе в Ухани, а там как раз располагается Уханьский институт вирусологии, где в 2015 году была оборудована первая в материковом Китае лаборатория четвертого - самого высокого уровня биобезопасности (BSL-4). Пазл, как говориться, сложился. Поначалу конспирологи заботливо взращивали версию о том, что коронавирус избирательно поражает представителей монголоидной расы (непонятно зачем нужно было выводить такой вирус китайским вирусологам), но теперь мы на примере России и других стран знаем, что это неправда. Другая популярная теория утверждала, что Covid-19 это бактериологическое оружие. Но затем энтузиасты к этой версии охладели: кому нужно оружие, которое практически безопасно для молодых людей призывного возраста, а угрожает представителям возрастной категории 65+?
Сторонники теории заговора сосредоточились на версии о том, что SARS-CoV-2 (это название вируса, а Civid19 - болезнь, которую вирус вызывает) случайно “сбежал” из лаборатории во время научных экспериментов. Тем более, что вскоре конспирологи получили возможность опереться на научную основу.
В 2015 году в журнале Nature Medicine вышла статья об успешном эксперименте по созданию искусственного коронавируса, который способен поражать легкие человека и практически не лечится. В исследовании участвовали специалисты Университета Северной Каролины ( США ), Института микробиологии Цюриха ( Швейцария ) и Уханьского института вирусологии (Китай). Сторонники теории заговора восприняли эту публикацию, как камин-аут: ученые сами признались, что сконструировали вирус-химеру, который четыре года спустя вырвался на свободу и терроризирует все человечество!
Искусственный вирус генетически далек от коронавируса, который нас заражает
Подробный разбор этой гипотезы на своей странице в “Фейсбуке” и YouTube-канале провел известный популяризатор научного знания, кандидат биологических наук, старший научный сотрудник сектора молекулярной эволюции Института проблем передачи информации РАН Александр Панчин. К нему мы и обратились за комментарием.
- Коронавирус SARS-CoV-2, который вызвал сегодняшнюю пандемию, не может быть “сбежавшим” из Уханьской лаборатории искусственным вирусом сконструированным в 2015 году, - объясняет Александр Панчин. - Это легко доказать, сравнив геномы того и другого вируса. В статье 2015 года подробно описывается, как ученые делали свой вирус. В качестве основы исследователи взяли штамм SARS-CoV MA15 (в природе существует множество разновидностей коронавируса - Ред) и внесли туда ген, который кодирует шиповидный белок другого коронавируса летучей мыши - SHC014-Cov. Шиповидный белок помогает вирусу проникать внутрь клетки, из-за этих шипов - короны, коронавирусы и получили свое название. Получившийся гибрид назвали SHC014-MA15. Если конспирологическая теория верна, то последовательность аминокислот белков искусственного вируса SHC014-MA15 должна совпадать с SARS-CoV-2, который сейчас всех заражает. Но этого не происходит. Я проводил сравнение с помощью компьютерной программы BLAST.
- Что это такое?
- Эта программа чем-то напоминает всем хорошо знакомый контекстный поиск офисной программы Word - ищет совпадения и различия в “буквах” (только в геноме буквами обозначается последовательность аминокислот или нуклеотидов - Ред). Так вот шиповидный белок искусственного вируса, имеет лишь 77.31% сходства с SARS-CoV-2. Это очень большое расхождение. Если мы посмотрим на другие белки - например полипроеин 1аb, то увидим такие же большие различия. Для сравнения разные вариации SARS-CoV-2 имеют между собой сходства от 97.8 до 100%. Что это значит? Это значит, что искусственный вирус эволюционно очень далек от коронавируса, который вызвал пандемию.

Кандидат биологических наук, старший научный сотрудник сектора молекулярной эволюции Института проблем передачи информации РАН Александр Панчин
Какая мутация сделала его таким опасным?
- Но ведь могли быть и другие версии искусственно созданных вирусов, статьи о которых не публиковались. И в качестве деталей конструктора могли использовать вирусы-исходники, которые не так радикально отличались. Существуют ли признаки, по которым точно можно отличить искусственно сконструированный вирус (даже если он более тщательно “склеен”) от мутировавшего естественным путем?
- Cамый близкий родственник SARS-CoV-2 это штамм коронавируса летучих мышей RaTG13 - его шиповидный белок дает 97.41% сходства, а полипротеин 1ab - 98.53% сходства. Он был открыт в 2013 году, сам людей не заражал, и в 2015 году для создания искусственного вируса не использовался. Если мы сравним геном нового человеческого SARS-COV-2 с геномом коронавируса мыши RaTG13 с то опять же не увидим никаких признаков чужеродных вставок. При этом геном SARS-COV-2 все же отличается по всей своей длинне от геномов всех остальных известных коронавирусов, так что пока нет даже кандидата на "исходник", с которым работали бы гипотетические генные инженеры. Мы видим у SARS-CoV-2 признаки эволюции, а не дизайна.
- Какая мутация сделала коронавирус таким опасным?
- Мы не знаем точно, какая именно мутация сделала коронавирус таким заразным для людей. Упомянутый выше коронавирус RaTG13 людей не заражает, промежуточные варианты пока не найдены. Были работы про изучение мутаций в участке, который кодирует шиповидный белок, использующийся вирусом для проникновения в клетки. Вероятно, эти мутации сыграли свою роль, но не факт, что ими все ограничивается.
Зачем нужны вирусы-химеры
- А зачем ученые создавали искусственный вирус? Это выглядит как-то подозрительно…
- Идея таких экспериментов вполне понятна: мы хотим заранее знать какие эпидемии могут нам угрожать и какие меры можно принять? Пытаемся понять, как вирусы могут мутировать? Учимся заранее придумывать лекарства, чтобы их создание занимало не 10 лет, как это обычно бывает в практике клинических исследований новых препаратов, а хотя бы год или полгода. Как раз тут нет ничего подозрительного.
- В зарубежных СМИ приводят косвенные доказательства того, что вирус мог “сбежать” из Уханьской лаборатории: в ноябре 2019 года в самом начале вспышки институт открыл вакансии для вирусологов для работы с коронавирусом летучих мышей. Называют имя пропавшей аспирантки лаборатории, которая гипотетически могла быть тем самым “нулевым” пациентом, который вынес вирус наружу…
- То, что в Уханьском институте были специалисты, которые работали с коронавирусами из летучих мышей, никогда не скрывалось, это общеизвестный факт. Коронавирусы уже перескакивали от летучих мышей к людям, как было в случае атипичной пневмонии. Та же статья в Nature Medicine 2015 года была ровно про то, что такое перескакивание может случиться снова. Поэтому странно приводить это, как довод в пользу конспирологической теории. Заявление о том, что кому-то известен нулевой пациент вызывает у меня большие сомнения. Такое очень сложно выяснить. Я бы даже сказал, что абсолютно не решен вопрос о том, действительно ли все началось именно в Ухане ? Мы даже не знаем напрямую ли люди получили коронавирус от летучих мышей или с переходом от каких-то других млекопитающих (как вариант рассматривают панголинов). Потребуется немало времени, чтобы выяснить, как именно произошло первое заражение. Выстраивать на этой почве какие-то теории просто абсурдно.
ЧИТАЙТЕ ТАКЖЕ
Ученый объяснил, почему коронавирусом придется переболеть большинству жителей планеты
Читайте также:


