Эритема полиморфная это вирусное
Эритема – это физиологическое проявление в виде покраснения кожи. Основываясь на множестве её причин, врачи выделяют более 25 разновидностей симптомов. Но некоторые из них рассматриваются как самостоятельные болезни. Одно из них – многоформная (полиморфная) экссудативная эритема. Такое название болезнь получила из-за того, что её проявления идентичны другим видам этой патологии. Чаще всего она проявляется у детей старше 3 лет, подростков и молодых людей до 21 года.
Причины и классификация
Несмотря на то, что механизм развития болезни хорошо изучен, причины из-за которых она возникает, до конца не ясны. В медицине это называют неуточненной этиологией. Врачи предполагают, что эритема возникает из-за аллергической реакции, вызванной непереносимостью некоторых веществ. Учитывая природу появления последних, это заболевание делится на 2 вида:
- идиопатическая или инфекционная,
- токсико-аллергическая.
Первый тип возникает как осложнение болезней, затрагивающих слизистые оболочки рта и носа: простуды, гриппа, герпеса, ринита, гайморита. Кроме них, спровоцировать появление эритемы может присутствие стафилококковой и стрептококковой инфекций, грибковых поражений (микозов), вируса СПИДа и гепатита. Для неё характерна сезонность: она проявляется поздней осенью и ранней весной. Это связано с тем, что на это время приходится пик заболеваемости ОРЗ и ОРВИ.

Появление второй разновидности болезни вызывает использование:
- антибиотиков,
- противовоспалительных препаратов (НПВС),
- сульфаниламидов,
- обезболивающих,
- антисептиков,
- средств, предотвращающих приступы эпилепсии и судорог,
- вакцин и сывороток,
- мультивитаминных комплексов.
Механизм возникновения
В 15% случаях появлению первых проявлений сыпи предшествует стойкое повышение температуры до отметки 39-40°C, которая сопровождается слабостью, болью в скелетных мышцах и голове, отсутствием аппетита. Через 1-2 дня, после высыпаний, она резко снижается до субфебрильной (37,3-37,5°C).
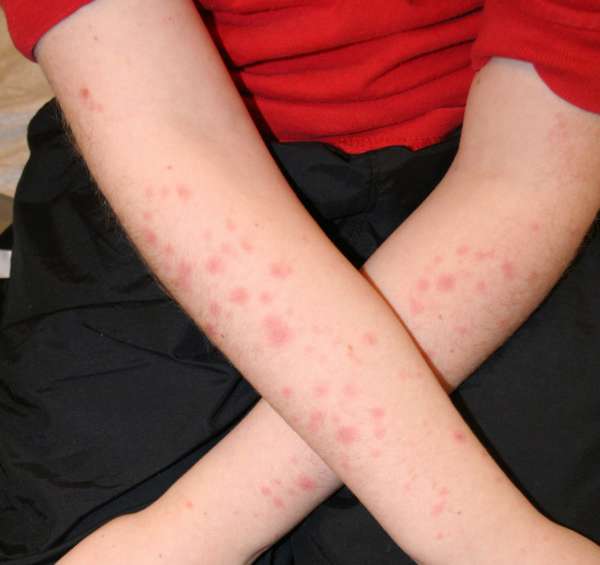
В остальных случаях болезнь начинается с появления характерной сыпи на локтях и коленях, а также на внешней стороне рук (от плеча до ладоней), ног (бедра, голени, стопы). Реже они появляются на лице (около рта), шее, грудной клетке.
Высыпания представляют собой круглые выпуклые пятна, чем-то похожие на эритроциты, у которых края располагаются выше центра. Первоначально они имеют диаметр 2-5 мм и постепенно разрастаются до 20-30 мм. Окраска пятен выглядит с ярко-розовыми краями с синим или фиолетовым центром.
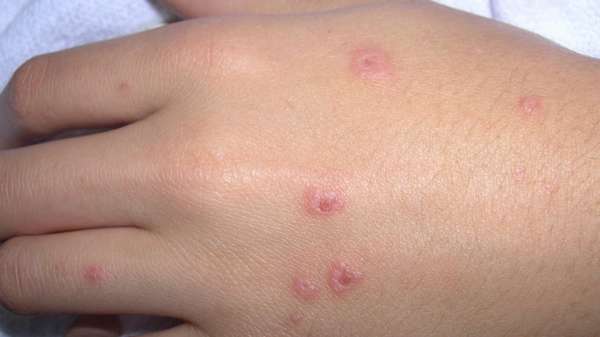
От проявления первых симптомов до полного выздоровления проходит в среднем 2-3 недели.
Токсико-аллергическая экссудативная эритема развивается аналогично инфекционной, но различается внешним видом сыпи и местами её появления. Её повторное прогрессирование не зависит от времени года.
Высыпания отличаются более ярким окрасом и тем, что возникновение одного пятна внутри другого случается в 3 раза чаще. Везикулы, возникающие в их центрах, имею более прочные стенки, и поэтому сохраняют свою структуру достаточно долго. Кроме этого, они объединяются между собой. Поэтому после вскрытия на их месте возникают большие и долго незаживающие эрозии.
Сыпь в первую очередь появляется на лице, слизистой рта, носа, глаз. Потом она распространяется по телу, появляясь на руках, ногах, грудной клетке, половых органах и внутри них. В случае рецидива она проявляется на одном и том же месте несколько раз.
Эта разновидность эритемы склонна к генерализации (к поражению части тела или органа целиком). Например: если болезнь появилась на тыльной стороне ладони, то это значит, что она скоро появится и на её внутренней стороне.
Редкие и тяжелые формы
К ним относятся: высыпания на слизистой рта при инфекционной эритеме, синдромы Стивенса–Джонсона и Лайелла.
Сыпь проявляется на слизистой оболочке рта и встречается у 5% больных. Она появляется внезапно, без каких-либо симптомов и выглядит как красные пятна с бледными границами, покрывающими поверхность языка, щек и неба. Через 3 суток высыпания превращаются в везикулы с тонкими стенками. Из-за этого они быстро лопаются, а на их месте появляется большая по площади поверхностная рана, которая покрывается серым налетом. Весь этот процесс сопровождается сильной болью, отёком и высокой температурой. Это приводит к тому, что больной не может разговаривать, есть и чистить зубы, от чего происходит рост числа бактерий и усиление воспалительного процесса.
Злокачественная экссудативная эритема или синдром Стивенса–Джонсона – это разновидность токсико-аллергической формы заболевания.
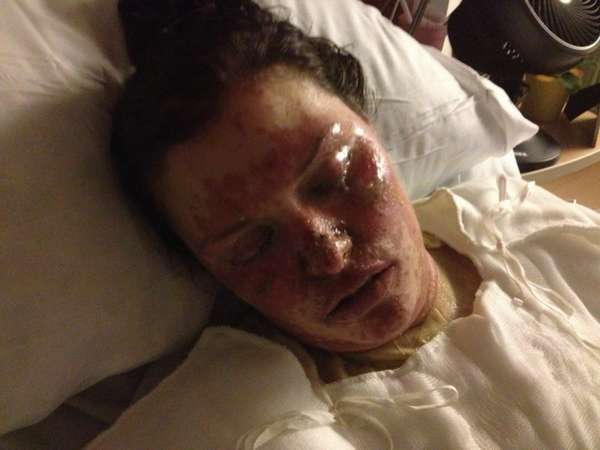
Она отличается тем, что высыпания достигают 50 мм в диаметре и появляются преимущественно в полости рта. Повреждение поверхности вызывает усиленное слюноотделение, а также мешает дышать, есть и говорить. Сыпь распространяется на смежные полости и органы, вызывая:
воспаление слизистой глаз (конъюнктивит),
Кроме рта, пятна появляются на шее, руках, ногах. Развиваются они тем же образом, что и на слизистых. После вскрытия пузырей около 10% поверхности кожи превращается в кровоточащую рану, покрывающуюся затем коркой.
Весь процесс сопровождается высокой температурой, болью и понижением давления. Эта форма с трудом поддаётся лечению и приводит к гибели пациента.
Синдром Лайелла или эпидермальный некролиз поражает лицо и грудную клетку больного пузырьковой сыпью, под которой протекают некротические процессы. При вскрытии везикул около 30% кожи превращается в эрозивную поверхность. Через неё организм теряет большое количество белков, ферментов и жидкости. Этот процесс вызывает полиорганную недостаточность.
Диагностика
Цель диагностики – отделить полиморфную экссудативную эритему от других кожных болезней. Для этого дерматолог осматривает пациента и собирает анамнез. Чтобы отличить её от других видов эритем, он назначает исследование мазков и соскобов с поверхности сыпи. Эти методы позволяют отличить болезнь от пузырчатки, узловой эритемы и системной красной волчанки. Для того, чтобы исключить из подозрений сифилис, врач назначает ПЦР и РИФ.
Лечение
Лечение для инфекционной и токсико-аллергической формы существенно отличается. В первом случае цель – устранить возбудителя и облегчить симптомы. Во втором – избавиться от токсина, вызвавшего аллергическую реакцию.
Для лечения инфекционной формы используются:
- Противовирусные препараты: Ацикловир, Фармавир, Валацикловир.
- Антибиотики широкого спектра действия в виде мазей или инъекций.
- Антисептики: бриллиантовый зеленый (зелёнка), Хлоргексидин, перекись водорода, Мирамистин.
- Противоаллергические средства: Преднизолон, Гидрокортизон, Тавегил, Зодак.
Для терапии токсико-аллергической формы используются:
- Энтеросорбенты: активированный уголь, тиосульфат натрия.
- Диуретики: Фуросемид, Метолазон.
![]()
- Обильное питьё.
Лечение ведется только в амбулаторных условиях. В том случае, если у больного проявился синдром Стивенса–Джонсона или Лайелла, то его переводят в реанимацию или ожоговое отделение.
Профилактика
Для того, чтобы предотвратить появление многоформной экссудативной эритемы достаточно следовать простым рекомендациям:
- В период обострения респираторных заболеваний пользоваться оксолиновой мазью, медицинской маской, не посещать без необходимости общественные места.
- Не допускать переохлаждения.
- Укреплять иммунитет при помощи физической активности и правильного питания.
- Выяснить, какие лекарства вызывают аллергию и исключить их применение.
Многоформная экссудативная эритема это болезнь кожи, проявляющая себя несколькими видами сыпи одновременно. Во время своего прогрессирования она сильно портит внешний облик человека многочисленными высыпаниями. Также её тяжелые формы вызывают нарушения работы сердца, легких, печени, почек. Эти проблемы, накладываясь друг на друга пациента могут привести к летальному исходу.
Эритема у детей – это покраснение кожных покровов, вызванное физиологическими или патологическими причинами. Если появление даже небольшой сыпи привлекает внимание родителей, то россыпь красных пятен тревожит. Происхождение эритематозной сыпи различается, поскольку такое заболевание бывает нескольких разновидностей. Патологию, среди прочего, легко спутать с краснухой, дерматитом или крапивницей.
Причины

Заболевание не является самостоятельным, это симптом, указывающий на развитие воспаления или появления других изменений в детском организме. Оно развивается после внешнего воздействия на кожу – ожога огнём, кислотой или щелочью, или внутреннего процесса, например, аллергии. Но не всегда покраснение кожи – признак болезни.
Физиологическая эритема может появиться после прямого воздействия солнечных лучей, посещения бани или сауны – расширение капилляров в этих случаях будет носить временный характере. Сильный стресс или стыд также вызывает покраснение, что в медицине называется рефлекторной эритемой.
Так, физиологический тип эритемы вызывается:
- Эмоциональными всплесками (волнение, смущение, стыд, гнев);
- Температурным воздействием на кожу;
- Втиранием согревающих веществ в кожу;
- Приемом лекарственных средств, воздействующих на кровеносные сосуды.
Обычно такая форма не требует специализированного лечения и проходит после прекращения воздействия или приема препаратов. В случае влияния высокой или низкой температурой достаточно подождать некоторое время: остыть или согреться.
Патологические причины могут носить инфекционный и неинфекционный характер. В зависимости от этого заболевание классифицируется несколькими разновидностями. Основные причины и симптомы каждого вида нужно знать для успешного определения типа эритемы. В последующем это поможет назначить успешное лечение.
Виды и симптомы
Эритемы делятся на несколько видов, различающихся внешними проявлениями и причиной возникновения. Клиническая картина каждого типа заболевания также отличается.
Инфекционная эритема у детей вызвана паровирусом B19, передающимся воздушно-капельным путем. Дети находятся в группе риска. Болезнь развивается подобно обычной остро-респираторной инфекции. Вирусная эритема проявляет схожие признаки:
Высыпания на коже у ребёнка появляются через 3–5 дней после первых признаков ОРВИ. Внешне это мелкие красные пятнышки на щеках. С развитием заболевания сыпь выходит на голенях, руках, предплечьях, коленях и шее.
Круглый очаг пятен разрастается постепенно, напоминая сплетенное на коже кружево. Обычно они насыщенного красного цвета, но со временем розовеют. С ослабление симптомов пропадают и пятна, происходит это в течение 7 дней.
Инфекционная эритема у детей практически не появляется после проведенного лечения. Периодически может напоминать о себе после воздействия прямых солнечных лучей или при воздействии высокой температуры. Пятна показываются на некоторое время, проходят самостоятельно.

Разновидность обычной инфекционной эритемы у детей, имеющая иные проявления. При ней не наблюдается высокой температуры, пятна имеют неравномерную форму и сливаются между собой. Появляется внезапно, протекает практически бессимптомно – в редких случаях появляется воспаление в дыхательных путях.
Эритема Чамера имеет больший инкубационный период – от 9 до 14 дней. Характерной является форма пятен – она напоминает бабочку. Узнать о ней можно только через клинические исследования крови – обнаруживаются антитела к паровирусу B19. Иммунитет к заболеванию пожизненный.

Эта форма заболевания получила название из-за характерных визуальных проявлений – узелков. Узловатая эритема у детей формируется в глубине кожного покрова. Точных причин её развития нет, исследователи склонны считать, что сыпь подобного рода вызывает аллергическая реакция. Подразумевается аллергия на продукты жизнедеятельности бактерий – например, стрептококка. Это объясняет месторасположения образования узелков.
Узловые покраснения являются симптом скарлатины, стрептококковой ангины или бактериального отита. Достаточно в редких случаях — признаком туберкулеза. Также она может сопровождать воспалительные процессы в кишечнике, и некоторые онкологические заболевания.
Узелки плотные, глубокие и различаются в размерах – от 1 мм до 5 см. Они выступают над кожным покровом, сопровождаются небольшим покраснением и отечностью. Пять сантиметров являются высшей границей, после завершения инкубации узлы перестают расти и начинают уменьшаться. Сначала они становятся бурыми, потом желтоватыми – как синяки. Частое место появления – передняя поверхность голеней. При сложном протекании узелки формируются на лице, бедрах и попе ребёнка.

Кольцевидная эритема у детей распространяется в виде колец. Иначе её называют стойкой. Этот вид заболевания распространяется по всему телу, особенно по щекам и плечам. Кольцеобразные покраснения – один из симптомов ревматизма, любого вирусного или бактериального заболевания.
Особая разновидность обычной кольцевидной – пятна розового цвета, выступают над поверхностью и имеют небольшую отечность. Постоянно растут и распространяются по всему телу. Периодически могут шелушиться, но в достаточно редких случаях – обычно они не нарушают целостность покрова и проходят спустя пару часов.
Такая форма имеет несколько причин появления:
- Наследственную предрасположенность;
- Нарушением работы желудочно-кишечного тракта;
- Онкологические образования;
- Хронические заболевания: гайморит, холецистит;
- Тонзиллит.
Кольцевидная эритема – хроническое заболевание, проявляемое периодически. Таким обострения являются признаком заболевания или воздействия внешней среды.
Токсическая эритема у детей – аллергическое покраснение кожи. Чаще всего поражает новорожденных, поскольку их иммунная система ещё недостаточно окрепла для окружающих аллергенов. Вызвать её могут пищевые продукты, лекарственные средства или аллергенные вещества: бытовая химия, декоративная и гигиеническая косметика.
Признак развития токсической формы заболевания – покраснение горячее на ощупь. Инкубационный период занимает совсем мало времени, начинаясь практически сразу после контакта с аллергеном.
Может возникать отложенная аллергическая реакция – проявление болезни происходит через 3 дня после соприкосновения. Кожный покров не изменяется, пятна насыщенно красные и сплошные. Покраснения имеют большой размер, располагаются на лице, животе, бедрах и попе ребёнка.
Характерная особенность – на ступнях и ладонях эта разновидность эритемы никогда не появляется. Спустя время на очагах появляются узелки и пузырьки, заполненные прозрачной жидкостью – это повышает шансы на инфицирование. К заболеванию присоединяется бактериальная инфекция.
Экссудативная эритема у детей характеризуется появление покраснений не только на кожном покрове, но и на слизистых оболочках рта, носа, горла. Обширные очаги возникают на кистях и стопах, округлые пятна поражают подошвы, голени, предплечья и внутреннюю часть локтей. Сыпь насыщенно розового цвета, имеет четко очерченные края.
Размер папулы начинается от 2–3 мм, разрастаясь до 3 см в диаметре. Характерная особенность – в центре ямка, кожа которой чистая, но имеет синеватый оттенок. Такая сыпь сопровождается возникновение водянистых пузырьков и других покраснений кожи. Из-за этого эритема получила название – мультиформная.

Многоформная эритема сопровождается симптомами:
- Высокой температурой;
- Интоксикацией организма;
- Слабостью во всем теле.
Полиморфная форма заболевания является признаком вирусной и бактериальной болезни, аллергии. Наиболее часто этот вид эритемы развивается как побочный эффект приема различных медикаментов.
Как лечить?
Тщательное диагностическое исследование необходимо для исключения серьёзных заболеваний, вызывающих разновидности эритемы. Лечение должен проводить врач-дерматолог и педиатр, они могут назначить дополнительное обследование у аллерголога.
- Инфекционная эритема лечится введением противовирусных препаратов внутривенно. Поскольку в основной группе риска новорожденные дети, то при появлении заболевания обязательна госпитализация. Поскольку основной возбудитель – инфекция, лечение антибиотиками не проводится. В домашних условиях показано обильное питье и постельный режим.
- Узловой вид лечится просто – на очаги накладывают сухие теплые компрессы. Этого достаточно для снятия покраснения, при продолжительном развитии заболевания назначают препараты кальция, витамины и гормональные мази. Схема лечения включает также антигистаминные средства.
- Кольцевидную эритему лечат препаратами, влияющими на основную причину появления колец – это антигистаминные и витамины. При наличии инфекционного заболевания назначают антибиотики. Достаточно редко, во избежание аллергических реакциях, применяются гормональные мази. Лечение необходимо проводить для недопущения развития хронической формы.
- Токсическую эритему лечат лишь антигистаминными препаратами. Гормональные препараты и витаминные комплексы не назначаются.
- При терапии полиморфной эритемы ограничиваются антигистаминными препаратами. Также назначаются сорбенты, лекарства с высоким содержанием кальция и мочегонные средства – для выведения из организма аллергена. Гормоны назначают лишь при установлении сложной хронической формы. Кожный покров обрабатывают антисептическим спреем.
Прогноз
Прогноз на излечение положителен: эритема проходит и достаточно редко возвращается, поскольку приобретается пожизненный иммунитет.
Хроническая форма заболевания характеризуется рецидивами при воздействии патологического или физиологического характера, но серьёзного вреда здоровью ребенка не нанесет. Обследование при появлении покрасневших очагов на коже обязательно. Сама по себе эритема не опасна, но такими являются заболевания, её вызывающие – онкология или туберкулез.
Сейчас на статью оставлено число отзывов: 85 , средняя оценка: 4,14 из 5
Локализация сыпи при МЭЭ — лицо, слизистые, разгибательная поверхность конечностей, тыльные стороны кистей и стоп, ладони, подошвы, туловище. В ряде работ указывается, что МЭЭ не поражает волосистую часть головы, однако мы наблюдали у одной из пациенток наряду с типичной папулезной сыпью пузыри, локализовавшиеся в том числе и на волосистой части головы. В теменной и затылочной области имелись четыре элемента, на момент осмотра покрытых корочками. В дальнейшем при снятии корок были видны эпителизировавшиеся правильной формы круглые эрозии диаметром 0,8-1,5 см. Расположение сыпи всегда симметричное.
Многоформная экссудативная эритема относится к заболеваниям, которые имеют характерные клинические проявления, но при этом вызываются разными причинами (об их составе речь пойдет ниже). Постоянная симптоматика, характерная для этого дерматоза, является естественным следствием единства патогенетических механизмов, которые на определенном этапе протекают одинаково при всех формах МЭЭ. Каков их морфологический субстрат? Он описывается в основном как лимфоцитарный инфильтрат вокруг сосудов, с небольшой примесью эозинофилов или нейтрофилов. Этот быстро накапливающийся инфильтрат имеет вид сине-розовых папул. В базальном слое наблюдается внутри- и внеклеточный отек, эпидермис может отслоиться с образованием пузыря, покрышку которого образуют все слои эпидермиса; соответственно, покрышка может сохраняться один-два дня неповрежденной, даже под одеждой или при большом диаметре пузыря. Могут встречаться экстравазаты, внешне проявляющиеся геморрагическими элементами. В целом, так как клиника МЭЭ достаточно типична, потребность в биопсии возникает редко. Патогистологическое исследование может оказаться серьезным подспорьем в диагностике, если клиническая картина МЭЭ представлена в основном пузырями. Мазки-отпечатки позволяют исключить акантолиз и, соответственно, пузырчатку, а малое число эозинофилов в пузырной жидкости снижает вероятность наличия герпетиформного дерматита и буллезного пемфигоида.
В заключение вышеуказанного можно отметить, что в любом случае МЭЭ — это проявление сдвига адаптивных механизмов иммунного ответа в сторону гиперчувствительности, т. е. представляет собой аллергическую реакцию — вне зависимости от причинного фактора.
Инфекционно-аллергическая форма дерматоза встречается чаще и создает больше терапевтических затруднений. Известно много бактериальных и вирусных агентов, которые провоцируют развитие МЭЭ. Как правило, это возбудители, которые формируют в организме очаг хронической персистенции с периодическими обострениями, что способствует сенсибилизации к инфекту. Роль бактериальной аллергии неоднократно находила объективные подтверждения в разного рода исследованиях [2, 13, 14, 15]. Локализация очага может быть любая. Наличие хронической инфекции в организме, уже являющееся следствием тех или иных дефектов иммунной системы, усугубляет их и может вызывать повреждение защитной противоинфекционной реакции, в том числе способствуя выработке медиаторов иммунного ответа, среди эффекторов которых есть клоны клеток, формирующих реакции гиперчувствительности. У наблюдавшихся у нас пациентов мы находили очаги инфекции чаще в области носоглотки, придаточных пазух и дыхательной системы, реже она имела урогенитальную локализацию. Как правило, очаг инфекции не удается определить при первой беседе с пациентом, в большинстве случаев поиск инфекта требует осмотра смежными специалистами, а также лабораторно-инструментального обследования. Впервые развившаяся острая инфекция также может провоцировать МЭЭ, однако в этом случае это происходит спустя одну-две недели. В то же время МЭЭ на обострение хронического очага может проявляться в первые дни его активации.
Патология пищеварительного тракта, которую принято считать одной из причин развития МЭЭ, также не носила явного характера, у всех пациентов при опросе и обследовании выявлялись минимальные симптомы хронического колита, дискинезии желчевыводящих путей, чаще по гипомоторному типу, признаки хронического гастрита, дисбиоз кишечной микрофлоры первой-второй степени. Однако у всех пациентов был снижен уровень IgА, конечный этап синтеза которого происходит в кишечной стенке.
 |
| Рисунок 1 |
 |
| Рисунок 2 |
 |
| Рисунок 3 |
 |
| Рисунок 4 |
 |
| Рисунок 5 |
 |
| Рисунок 6 |
По данным статистики, до 80% МЭЭ вызывается вирусом простого герпеса (ВПГ) [16], поэтому мы провели работу по оценке клинических и иммунологических параметров именно этой формы, как наиболее часто встречающейся в практике. Среди обратившихся к нам пациентов с МЭЭ 73% составила герпесассоциированная экссудативная эритема (ГАМЭЭ).
Следует отметить, что диагноз ГАМЭЭ мы ставили на базе клинических данных. Это были типичные проявления МЭЭ, развившиеся в сроки от 12 ч до 12 дней от начала рецидива простого герпеса (ПГ), имевшего клинически очевидную форму — сгруппированные везикулы на отечно-эритематозном фоне. Проявления ГАМЭЭ характеризовались в основном очагами небольшого размера — до 2,5 см в диаметре, и представлены были всем спектром возможных при МЭЭ элементов. Мономорфную сыпь мы наблюдали всего несколько раз: у двух человек папулезную сыпь, представленную одинаковыми розовыми уплощенными папулами диаметром 1-1,3 см, группировавшимися в локтевых областях у одной пациентки и на всей разгибательной поверхности рук, в небольшом количестве на ногах и туловище у второго пациента. У 54-летней женщины была выявлена буллезная форма — крупные пузыри диаметром от 2 до 7 см, располагавшиеся на боковой поверхности туловища. В основном сыпь при ГАМЭЭ была представлена уплощенными сине-розовыми папулами до 3 см в диаметре, которые разрешались с центра, в центре очагов в ряде случаев формировались пузыри с плотной покрышкой, встречались мелкие пустулы и единичные геморрагические очаги. Особенностью ГАМЭЭ явилось редкое вовлечение в патологический процесс области гениталий. Эволюционная динамика сыпи в целом не имела отличий от МЭЭ. Частота рецидивирования ГАМЭЭ была высокой, 5—12 раз в год, что, вероятно, обусловлено особенностями этиологического фактора — ПГ, при нарушениях противовирусного звена иммунитета, склонного к частому рецидивированию.
Наряду с клиническими особенностями ГАМЭЭ, интерес представляют ее иммунологические параметры. Выявляемая иммунологически предрасположенность к ГАМЭЭ может в некоторой степени свидетельствовать о предрасположенности к развитию у пациентов с ПГ герпесассоциированных заболеваний. Ведь вирусная репликация может изменять генный аппарат как резидентных клеток, например эпидермоцитов (в этом случае это ведет к ограниченным эпидермисом поражениям), так и иммунокомпетентных клеток, тогда могут наблюдаться системные заболевания, например СКВ. Данное предположение свидетельствует о пользе активной терапии пациентов с соответствующими изменениями. Согласно этой же гипотезе меняться может как рецепторный аппарат клеток, так и ферментный или иммуномедиаторный (цитокиновый) профиль [7].
Для ГАМЭЭ характерны повышение IgE, снижение IgА, понижение числа NK-клеток и g-интерферона, резкое повышение спонтанной выработки ИЛ-4 и ИЛ-6 над индуцированной продукцией, которая истощена, снижение рецепторов к ИЛ-2.
ГАМЭЭ представляет собой смешанную реакцию гиперчувствительности с иммунокомплексным компонентом той или иной степени выраженности.
Лечение данного заболевания включает как купирование рецидива, так и профилактику дальнейших обострений. Следует учитывать, что экссудативная эритема представляет собой аллергическую реакцию, независимо от этиологического фактора. При выявлении триггера добавляются соответствующие мероприятия.
При купировании рецидива мы брали за основу тип протекания дерматоза. Если при первичном обращении пациент сообщает, что у него наблюдаются частые рецидивы и (или) обильные высыпания, имеются участки некроза в центре элементов, поражены слизистые, выражен эпидермолитический компонент, мы применяем однократную инъекцию 2 мл дипроспана (раствор для инъекций, включающий β-метазон в форме динатрия фосфата и диприпионата).
Лечение МЭЭ включает купирование рецидива, чаще с использованием дипроспана, без которого можно обойтись при самолимитирующемся течении дерматоза и воздействии на триггер, которое варьирует в зависимости от его природы.
Под нашим наблюдением находились 45 больных с ГАМЭЭ. Сначала мы назначали всем пациентам синтетические нуклеозиды, однако эффект наблюдался только у небольшого числа пациентов. У большинства же рано или поздно приходилось прибегать к назначению дипроспана. Проанализировав ситуацию, мы пришли к выводу, что нуклеозиды эффективны у тех пациентов, у которых простой герпес имеет на момент развития ГАМЭЭ активные проявления, т. е. находится в везикулезной стадии. Видимо, гиперчувствительность у этих пациентов развивается на высоте реплицирования вируса, и интерлейкины еще не успевают повлиять на весь спектр патологического действия. Соответственно, прервав репликацию вируса, мы блокируем дальнейшее развитие процесса, кроме того, активный вирусный процесс является противопоказанием для применения дипроспана (хотя появляется все больше сообщений о параллельном применении системных стероидов и нуклеозидов при ГАМЭЭ). У тех пациентов, организм которых восстановил контроль над ВПГ (крустозная стадия ПГ определяется клинически), адаптивный механизм уже выполнил свою функцию и перешел в фазу неконтролируемой гиперчувствительности. Этим пациентам показан дипроспан, а синтетические нуклеозиды целесообразно применять после купирования обострения, в целях профилактики. В целом ГАМЭЭ легче предупредить, чем лечить, неоднократно публиковались сообщения о том, что пролонгированный прием нуклеозидов эффективен для ее предупреждения. Остается добавить, что эти препараты нужно принимать именно по непрерывной схеме, поскольку срыв латентности вируса возвращает иммунную систему к исходному уровню.
В дальнейшем для профилактики ГАМЭЭ мы применяли герпетическую поливакцину: два курса по пять инъекций в дозе 0,1-0,2-0,3-0,3-0,3 с двухнедельным перерывом между курсами; ревакцинация проводилась через шесть месяцев, и через год — для закрепления результата. Ревакцинацию целесообразно осуществлять в случае, если первый курс оказался эффективным. Если же первая инъекция вызывает обострение процесса, вероятнее всего, она назначена слишком рано. Важно определить момент, когда целесообразно начинать вакцинацию. Мы рассматривали в качестве критерия нормализацию уровней спонтанной и индуцированной выработки ИЛ-4 и ИЛ-6. В ходе этого процесса, который может оказаться довольно длительным, мы назначали фамцикловир по 250 мг два раза в сутки, или валацикловир 500 мг два раза в сутки, либо ацикловир 200 мг четыре раза в сутки. Если при исходном тестировании иммунного статуса повышены уровни других цитокинов, участвующих в формировании воспалительной реакции, например ИЛ-1 или ФНО, для начала вакцинации необходима нормализация уровня их выработки, поскольку повышение данных показателей увеличивает риск поствакцинальных осложнений.
Эффективность вакцинации составила 71%, что заключалось в сокращении числа рецидивов ПГ и, соответственно, уменьшении ГАМЭЭ в два—четыре раза. У нескольких пациентов рецидивы отсутствовали в течение всего периода наблюдения (один год). В целом чем мягче протекает ГАМЭЭ, тем лучше прогноз при вакцинации, поскольку выраженное поражение кожи наблюдается при максимальном компоненте гиперчувствительности, и тем больше времени занимает нормализация цитокинового профиля. В заключение можно напомнить, что применение дипроспана и вакцинация имеют свои противопоказания, такие, как сахарный диабет, язвенная болезнь или глаукома (для дипроспана), поэтому необходим тщательный сбор анамнеза для их выявления. Вакцинация также должна проводиться с учетом всех требований безопасности лечения и при наличии средств для купирования поствакцинальных осложнений, сведения о которых можно найти в соответствующих руководствах по медицинской вакцинологии.
- Гусаренко Л. А. Случай синдрома Лайелла, развившийся вслед за абортивной атакой экссудативной эритемы. - Российский журнал кожных и венерических болезней, 1998. - №3. - С. 63-67.
- Байкова Р. А. Особенности клиники и лечения многоформной экссудативной эритемы // Дис. канд. - М., 1969.
- Белкин Б. Г., Санян Э. Ш. Вестник дерматологии, 1973. - №6. С. 61.
- Демьянов А. В., Котов А. Ю., Симбирцев А. С. Диагностическая ценность исследования уровней цитокинов в клинической практике. Цитокины и воспаление. - 2003. - Т. 2. - №3. - С. 20-35.
- Новиков Д. К., Сергеев Ю. В., Новиков П. Д. Лекарственная аллергия. - М., 2001.
- Новиков Д. К., Сергеев Ю. В., Новиков П. Д., Сергеев А. Ю. Побочные аллергические реакции на лекарства и медикаменты в дерматологии. Иммунопатология, аллергология, инфектология. - 2003. - №3. - С. 45-67.
- Новиков Д. К. Медицинская иммунология // Учебное пособие. - Витебск, 2002.
- Самгин М. Ф., Халдин А. А. Простой герпес. - Москва, 2002. - С. 160.
- Сигал Е. Я., Банах В. Р., Широкова Т. А. Акушерство и гинекология, 1975, №3. -С. 73-74.
- Соколов Е. И., Глан П. В., Гришина Т. И., Кузьменко Л. Г. и др. Клиническая иммунология // Руководство для врачей. - М.: Медицина, 1998.
- Ярилин А. А. Основы иммунологии //Учебник. М.: Медицина. 1999.
- Bushkell et all. J. invest. Derm. vol.74 p.372-374.
- Coltoin A., Mateescu D., Popescu S.et al. Derm-Vener. 1974. v.19, p.99-108.
- Eliaa P. M., Fritsh P., Mittermayer H. J.Invest. Derm.1976, v. 66, p.80-89.
- Epstein E., Flynn P., Davis R., J.A.M.A. 1974, v.229, p.425-427.
- Hwang Y.S., Spruance S.L. The epidemiologggy of uncommon herpes simplex virus type 1 infections. Herpes Journal,1999,vol.6(1),p.16-19.
- Leigh I.m. et al. Clin.exp. Derm.1985, vol. 10, p.58-67.
- Kats J., Livneh A., Shemer J., Danon Y. Herpes-simplex-virus-assotiated erythema multiforme-a clinical therapeutic dilemma.Pediatr-Dent .1999, 21(6)p.359-362
- Kokuba H., Imafuku S., Burnett J., Aurelian L., Longitudinal study of a patient with herpes-simplex-virus-assotiated erythema multiforme. Dermatology, 1999,198(3), р. 33-242.
О. Л. Иванов, доктор медицинских наук, профессор
М. В. Халдина
ММА им. И. М. Сеченова, Москва
Читайте также: