Гепатит с при волчанке
Поражение селезенки и печени при системной красной волчанке, нередко выступающие в виде гепатолиенального синдрома, представляют важную сторону патологии — участие органов ретикулоэндотелиальной системы в этом сложном заболевании.
В то же время патология печени при системной красной волчанке имеет и другие аспекты: прежде всего это поражение паренхиматозной ткани с развитием дистрофических и воспалительных изменений, особенно жировой печени, воспалительного паренхиматозного, или диффузного, гепатита (паренхиматозной желтухи), и, возможно, даже цирроза.
У больных системной красной волчанкой печень остается при этом увеличенной (большая жирная печень), и непосредственной причиной смерти являются, как правило, поражения других органов — нередко многочисленные.

В качестве примера можно привести следующую историю болезни.
У больного 21 года после инсоляции развилась картина типичной системной красной волчанки с болями в суставах, лихорадкой, увеличением лимфатических узлов (полиадения) и печени. Лечение АКТГ привело к улучшению. Однако с прекращением лечения началось обострение с клинической картиной волчаночного кардита, полисерозита и нефрита. После длительного лечения кортизоном развилась ремиссия, и последующие 3 года, когда применялись поддерживающие дозы кортизона по 25 мг в сутки, больного беспокоил главным образом кожно-суставной синдром. Затем больной без врачебного контроля стал принимать по 200 мг кортизона (в течение 2 месяцев) и был доставлен в клинику в тяжелом состоянии с лихорадкой до 40°, кровавой рвотой, затемненным сознанием, низким артериальным давлением, слабым частым пульсом, увеличенной печенью. В последующие 4 дня отмечалось прогрессивное ухудшение состояния: повторно кровавая рвота, желтуха, возбуждение, высокая лихорадка, в крови повышенный уровень прямого билирубина (1,7 мг %), резкое изменение осадочных глобулиновых проб, азотемия (остаточный азот 156 мг %), далее пневмония и смерть.
Анатомический диагноз: системная красная волчанка, длительно леченная кортизоном; геморрагическая пневмония нижней доли левого легкого; склероз митрального и трехстворчатого клапанов; облитерация плевральных и перикардиальной полостей; спайки в брюшной полости; очаговый нефрит, гиперплазия лимфатических узлов; красная атрофия печени, желтуха; кровоточащие эрозии желудка; резкая дистрофия миокарда.
Гистологически в печени выявлены обширные очаги некроза; клетки печени видны лишь в виде отдельных островков неправильной формы с тяжелыми дистрофическими изменениями в протоплазме; в строме круглоклеточная инфильтрация, стенки артерий с явлениями фибриноидного некроза, местами видны расширенные, полнокровные капилляры.
Собственно волчаночный гепатит с желтухой, увеличенной, обычно нерезко, и чувствительной печенью, нередко с одновременным набуханием селезенки течет циклически, сопутствуя, как правило, одному из обострений системной красной волчанки, протекающих с такими характерными проявлениями, как ускоренная РОЭ, выраженная лейкопения, повышение уровня фибриногена и т. д.
Волчаночный гепатит может привести к циррозу печени. Следует подчеркнуть, что последний констатируют у больных системной красной волчанкой прижизненно (или на секции) и при отсутствии в анамнезе желтухи.
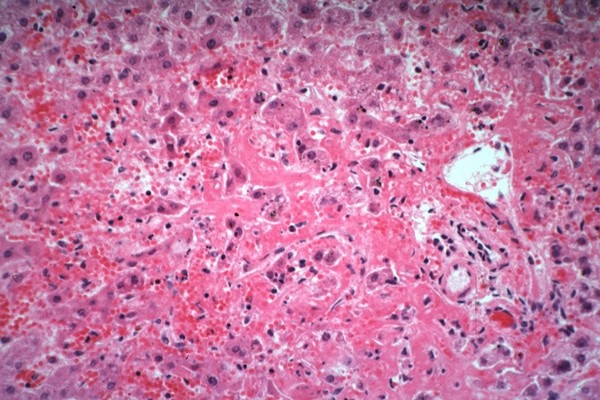
Микропрепарат поражения печени при СКВ
В одном из наблюдений Тареева Е.М. у больной с хроническим течением системной красной волчанки, со стойким кожно-суставным синдромом, периодически рецидивирующим лимфаденитом и энцефалитом при постоянной лейкопении имелась желчнокаменная болезнь, вызвавшая необходимость из-за участившихся обострений холецистэктомии.
Перечисление возможных поражений печени было бы неполным, если не упомянуть также септические заносы в печень, бактериальную инфекцию желчных путей, кандидоз печени и другие инфекционные осложнения.
В наблюдениях Тареева Е.М. ранней серии у 36 из 50 больных печень была умеренно увеличена. Из 29 секционных случаев в 22 наблюдались мелко- или крупнокапельное ожирение печеночных клеток, в 6 — мускатная печень, в одном — амилоидная дистрофия.
При гистологическом исследовании печени в ряде случаев обнаруживались гиалиноз мелких артерий, лимфоидные скопления в межуточной ткани и в строме по ходу воротной вены, утолщение стенок центральной вены, склероз капсулы и перипортальный склероз, некроз печеночных клеток.
Гепатомегалию Тареев Е.М. и его коллеги наблюдали лишь у 3 больных: у одного был волчаночный желтушный гепатит, напоминавший болезнь Боткина, у другого — застойная печень, у третьей больной в одну из волчаночных атак констатировано преходящее увеличение печени, достигавшей пупка.
Klemperer и соавторы (1941) наблюдали хронический фиброзный гепатит и фибринозный периспленит у 12-летней больной системной красной волчанкой.
О начальном циррозе наряду с диффузным ожирением и аденоматозом печени у 16-летней девушки, страдавшей туберкулезом и погибшей от системной красной волчанки, сообщил И.В. Давыдовский (1941); микроскопически было обнаружено крупноклеточное ожирение и многочисленные круглоклеточные инфильтраты с некробиозом в центре.
Harvey наряду с часто наблюдаемой жировой печенью с атрофией и некрозом центральных печеночных клеток отмечал следующую патологию:
- поражение сосудов в портальных пространствах — в 2 случаях,
- портальный цирроз — в 3,
- казеозные бугорки печени — в 2,
- желтуху — в 4 случаях, из них в 2 — гемолитическую желтуху,
- в одном — на почве эпидемического гепатита.
Среди гистологических находок автор называет также своеобразный отек желчных протоков, пузыря, фатерова соска с закупоркой желчных и панкреатических протоков.
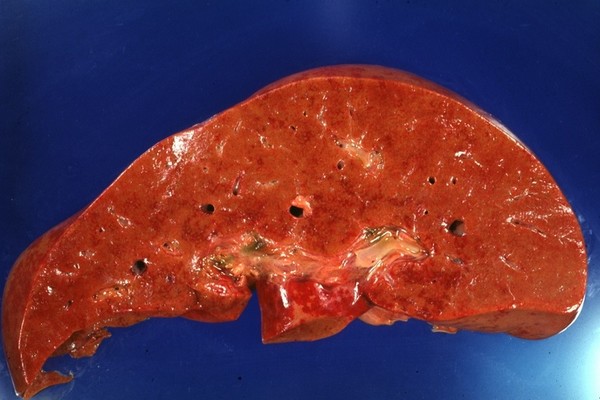
Макропрепарат поражения печени при СКВ
Частота поражения печени и симптоматика этого поражения хорошо иллюстрируются следующими литературными данными.
Из 27 больных Г.А. Раевская нашла увеличение печени у 14; из 9 секционных случаев в 4 обнаружена жировая печень, в 5 — изменения сосудов и склероз их, в 2 — инфильтраты в глиссоновой капсуле.
По наблюдениям Тареева Е.М. (1965) увеличение печени различной степени отмечается не столь редко: у 72 из 100 больных.
Отчетливые изменения функциональной деятельности печени определяются при системной красной волчанке нечасто. Имеет значение билирубинемия за счет прямой фракции пигмента, нарушение выделения желчных кислот, гипопротромбинемия (при гепатите и циррозе), гипоальбуминемия. Harvey отметил задержку бромсульфалеина у 5 из 16 исследованных больных.
Тем не менее именно значительная выраженность глобулиновых сдвигов и аналогичных показателей наряду с более характерными для системной красной волчанки иммунологическими данными привела к попытке сближения волчаночных гепатитов (lupus hepatitis, люпус гепатит, hepatitic lupus — Joske и King, 1955) с хроническим гепатитом (чаще у молодых лиц) иной природы, в частности, вирусной (lupoid hepatitis — МасКау и соавторы, 1956).
Увеличение печени при активной системной красной волчанке не сопровождается какими-либо субъективными жалобами или особенностями пальпаторных данных. Печень остается эластической консистенции, нечувствительной к пальпации, равномерно увеличенной. Такого рода увеличение печени, как и увеличение селезенки, чаще всего оказывается неожиданной находкой при систематическом обследовании больных.
РИТА!, пишет 20 ноября 2012, 10:54
Диагноз гепатит С точно подтвержден? При СКВ может все, что угодно быть ложноположительно - например у меня сифилис находили, кому-то по слухам нашли ВИЧ, даже ВПЧ при СКВ может быть ложноположительным. Я лежала с одной девушкой - у нее повышены были печеночные транс-зы и тоже подозревали гепатит, но потом все выяснилось. Как вам поставили такой диагноз?
Меня сильно тошнило.Пошла на УЗИ, паказало неправильную структуру печени (зернистую),и увеличенную, предложили сдать маркеры на гепатиты.Подтвердился гепатит С.После этого ещё куча анализов на гепатитС и тоже положительно.Он передатся в основном по крови.Я думаю меня заразили в стоматологии, я летом рвала зуб.
Ужасно, конечно только по крови, ух уж эти врачи наши, нисколько не соблюдают гигиенические требования. Дельных советов не могу дать, но у моего папы тоже какой-то гепатит (их много видов, не только А,В,С). Он не ест практически ничего жирного, мало употребляет мяса, все вареное или печеное, в основном одни каши и сырые овощи (кроме картофеля конечно), чаи, кофе нельзя, из молочных кефир и сметану. Не знаю что у вас за ревматолог, все ровно нужны какие-то препараты, под наблюдением врача пить, если хуже станет бросить. Поищите другого врача, с гепатитом С не шутят.


Здравствуйте Рита. СКВ 32 года, гепатит С (ГС) - 4 года, - стоматолог. Не знаю с какой страны Вы, я с Украины. Прежде всего тут важно знать какая стадия СКВ сейчас у Вас. СКВ по жизненым показаниям важнее для Вас, чем ГС, если нет тяжелых поражений печени. Был у гепатологов разного ранга, однозначных решений нет. Когда поднималась трансаменаза лично мне памог Бициклол (китайский препарат на основе какого-то растения, уже не помню). Не думайте, что я Вам впариваю рекламу. Мои анализы: до приема - трансаменаза 3,67, после 6 месяцев приема - 0,87. Но это не панацея. Лечился Лавомаксом, эффекта не понял. Гепатопротекторы постоянно, чередую силимарин (Дарсил, Карсил, Гепобене и т.д. с Антралем). Как и у Вас у меня 1b. Решился лечится интерферонами, сдал все анализы в немецкой лабаратории. По моему иммунитету (есть такой анализ) мне могут помочь только длинные интерфероны. Стоимость - 15.000$ - это и остановило. Кароткими интерферонами - 5000$. Какие могут помочь Вам нужен специальный анализ, если надо, напишу название. Гарантия при нашем генотипе
60%. На гармонах постоянно с 1993г., доза плавает. Ем все, в разумных пределах, работаю, закончил 2 института, играю рок музыку. СКВ-шный набор почти весь. Здоровья Вам!
Здравствуйте Pheniх!Я с Украины Запорожье мне 35 .СКВ у меня уже 15 лет с поражением практически всех органов, онкология по-женски была (сейчас всё спокойно).Хорошо дочь успела родить.Знаете в нашу поликлинику если попадаешь с такими диагнозами у всех шок!Врачи боятся брать на себя ответственность за лечение интерферонами.А гепатолог без заключений ревматолога,онколога,гастроентеролога и т.д. назначать интерфероны не станет.Спасибо, что ответили,напишите пожалуйста название анализа и по подробней о терапии интерферонами.

60%. Уменьшение вируса в крови станет видно только через 3 месяца. если будет успешным. Лечение тяжелое, особенно для нас, прочтете, поймете. Киньте пжл, Вашу эл. почту, для отправки файла, моя alexnk@nextmail.ru. Вопрос: рождение дочери и СКВ не совпали по времени?


Здравствуйте. Когда у дочери началась проблема с СКВ, назначили кучу лекарств, плюс в детстве ей ставили гептатит В, мы пошли на всякий случай к гепатологу, спросили как поддержать печень, типа гепапротекторы попить, что-нибудьт поколоть. На что она нам ответила, (врач гепатолог-вирусолог, профессор, 40 лет лечит тяжелые формы болезни печени), что всякие гепапротекторы - это просто для успокоение больных, а сложные заболевания печени, в том числе, такие как, церрозы, лечат одним из лекарств, которые СКВшники получают - плаквенил. На этом мы успокоились, пошли дальше.
Приобрести эффективные лекарства для лечения этого заболевания
Поражения печени при системных заболеваниях соединительной ткани
В статье представлены данные о поражениях печени при системных заболеваниях соединительной ткани, что следует учитывать при назначении лечения таким больным.
Печень, системные заболевания, печеночные ферменты.
Очень часто причиной поражения печени при системных заболеваниях соединительной ткани является сердечная недостаточность. Также нередко первичный билиарный цирроз печени сочетается с системными заболеваниями соединительной ткани.
В биохимическом анализе крови возможно повышение уровней a- и b-глобулинов, снижение уровня альбумина в сыворотке. Уровень билирубина, активность трансаминаз и щелочной фосфатазы (ЩФ) в сыворотке крови обычно в пределах нормы или слегка повышены.
При узелковом периартериите в артериолах печени наблюдаются типичные для этого заболевания изменения, иногда с развитием небольших инфарктов. Диагностическое значение имеет артериография печени, которая может выявить артериальные аневризмы. Заболевание может осложняться узловой регенераторной гиперплазией.
Само по себе носительство HBV может сопровождаться развитием узелкового периартериита, протекающего с мигрирующими артралгиями или полимиозитом. В тканях при этом выявляют иммунные комплексы, содержащие HBsAg.
В литературе описано сочетание гигантоклеточного артериита с гранулематозными заболеваниями печени и печеночным артериитом.
При ревматической полимиалгии в биоптатах печени находят фокальные некрозы гепатоцитов, портальные воспалительные инфильтраты и небольшие рассеянные эпителиоидные гранулемы. У ряда больных обнаруживают повышение ЩФ и/или трансаминаз. Под влиянием терапии стероидами эти изменения обычно подвергаются обратному развитию.
При ревматоидном артрите в печени выявляют неспецифические изменения: умеренную жировую инфильтрацию, очаговые некрозы, расширение синусоидов, иногда амилоидоз. Отмечается гиперплазия клеток Купффера. При биохимическом исследовании крови повышается активность ЩФ при нормальных значениях активности сывороточных трансаминаз и уровня билирубина.
Вследствие инфильтрации синусоидов лимфоцитами и узловой регенераторной гиперплазии возможно развитие портальной гипертензии и кровотечения из варикозно расширенных вен пищевода при синдроме Фелти.
При смешанной криоглобулинемии отмечаются гепатомегалия и повышение активности печеночных ферментов. При гистологическом исследовании биоптатов печени обнаруживаются умеренные неспецифические изменения, иногда выявляется хронический активный гепатит и даже цирроз. У части больных выявляются маркеры вирусов гепатитов В и С. Кроме того, смешанная криоглобулинемия может развиться на фоне острого и хронического гепатита и первичного билиарного цирроза печени.
При болезни Вебера — Крисчена можно выявить значительные жировые изменения и гиалиновые тельца Мэллори. Эти изменения обусловлены снижением синтеза белка в деформированной шероховатой эндоплазматической сети.
Более подробно в литературе описано поражение печени при системной красной волчанке (СКВ).
Примерно у четверти больных с СКВ отмечается субклиническое поражение печени, о чем свидетельствует повышение активности печеночных ферментов в сыворотке, но только у 8 % больных поражение печени не удается объяснить никакой другой причиной, кроме непосредственно СКВ. При биопсии печени значительных изменений не выявляют; имеются редкие описания картины хронического активного гепатита. Желтуха при СКВ обычно обусловлена гемолизом.
В настоящее время доказано, что так называемый люпоидный (аутоиммунный) хронический гепатит, относящийся к хроническим заболеваниям печени, не является проявлением СКВ.
Проявления поражения печени при СКВ варьируют от незначительного увеличения ее размеров до довольно тяжелого гепатита. По данным разных авторов, гепатомегалия выявляется в 23–50 % случаев, при этом желтуха наблюдается лишь в 3–7 % случаев. В то же время нередко повышаются уровни АСТ и АЛТ. При гистологическом исследовании биоптата печени наиболее часто выявляют стеатоз, реже — неспецифическое воспаление портальных трактов, лобулярные инфильтраты, узелковую регенераторную гиперплазию, артериит, цирротическую трансформацию. Иногда выявляют артериит, приводящий к инфарктам печени, спонтанным разрывам, обусловливающим картину острого живота.
Собственно волчаночный гепатит следует дифференцировать от хронического активного гепатита (ХАГ). При сходной симптоматике имеются и различные особенности. Так, при ХАГ диарея встречается в 30 % случаев и лишь в 5 % случаев — при СКВ, гепатомегалия при ХАГ выявляется в 75 % и спленомегалия — в 50 % случаев, при СКВ — в 20 % случаев. Для ХАГ более характерны такие признаки, как желтуха (в 80 % случаев), повышение уровня АСТ, АЛТ (в 90 % случаев) и ЩФ (в 50 % случаев), гипергаммаглобулинемия (в 60 % случаев). В то же время наиболее часто встречающиеся при СКВ LE-клетки (в 75 % случаев), высокий титр антинуклеарного фактора (в 90 % случаев) при ХАГ выявляют в 15 и 40 % случаев соответственно. Антитела к нативной ДНК при СКВ выявляются в 45 % случаев, а при ХАГ они отсутствуют. Антитела к гладкой мускулатуре при ХАГ выявляются в 70 % случаев, а при СКВ они отсутствуют.
Также можно отметить, что при ХАГ редко встречаются полисерозит, гломерулонефрит, поражение ЦНС, а эритематозные высыпания, вульгарные угри, пурпура и витилиго могут наблюдаться достаточно часто. Для обоих заболеваний характерны лейкопения, тромбоцитопения, положительная проба Кумбса. Для уточнения диагноза, особенно если клинически и лабораторно не удается провести дифференциальный диагноз, следует проводить биопсию печени.
Не стоит забывать и о возможности вирусного гепатита. Однако патология печени у больных СКВ на высоте активности болезни, как правило, связана с самим заболеванием.
Поражение печени при системной склеродермии до недавнего времени считалось малоизученным, поскольку относительно незначительные симптомы обычно маскируются более выраженными проявлениями поражения пищевода, дистальных фаланг пальцев рук и ног, часто протекающими с некротическими изменениями кожи и подкожной жировой клетчатки, изменениями кожи лица со склерозированием и натяжением, особенно вокруг рта, что, помимо неприятного, болезненного внешнего вида (нередко очень беспокоящего больных, особенно молодых женщин), порой приводило к значительному ограничению открывания рта, а также многими другими проявлениями этой системной болезни. Такие изменения лабораторных показателей, как увеличение СОЭ, положительные показатели белковоосадочных проб, которые раньше проводились достаточно широко (тимоловая, формоловая, золотоколлоидная и др.), в большей степени свидетельствовали об активности склеродермического процесса, чем о печеночной патологии. У некоторых больных удавалось пропальпировать увеличенную печень и селезенку, но при индуративном отеке кожи живота пальпация значительно затруднена. З.Г. Апросиной и соавт. (1970) при целенаправленном изучении состояния печени те или иные признаки ее вовлечения в патологический процесс были выявлены у 78 из 180 наблюдавшихся больных. Морфологическое исследование (19 патологоанатомических исследований и 11 биопсий), проведенное в данной работе, выявило фиброз портальной стромы, сосудов, перидуктальный и периваскулярный фиброз, признаки жировой дистрофии и некроза гепатоцитов (в ряде случаев отмечался субмассивный некроз, особенно при остром и подостром течении склеродермии). Обнаружены также фиброзные изменения капсулы печени и склеротические изменения стенки желчного пузыря. Таким образом, поражение печени может быть весьма серьезным. Следует иметь в виду, что повреждение печени обычно сопровождается более или менее значительными нарушениями ее участия во всех видах обмена: белкового, жирового и углеводного; страдает детоксикационная функция печени, нарушается синтез протромбина, фибриногена и других факторов свертывания крови и т.п. Эти изменения гомеостаза, в свою очередь, отражаются на функции и других органов. Наиболее часто у больных системной склеродермией повышается активность экскреторных ферментов (g-глютамилтранспептидазы и лейцинаминопептидазы), а также активность глутаматдегидрогеназы, свидетельствующей о нарушении обменных процессов и некрозе гепатоцитов. Это подтверждает имеющиеся в литературе данные, что в основе поражения печени при системной склеродермии лежат разрастание соединительной ткани с утолщением стенок желчных протоков и портальных трактов, а также жировая дистрофия и некроз гепатоцитов. Указанные ферменты должны быть использованы для выявления поражения печени на ранних стадиях и для динамического наблюдения за состоянием печени у больных с любой стадией системной склеродермии.
При синдроме Шегрена поражение печени встречается у 5–10 % пациентов и характеризуется незначительным увеличением ее размеров, повышением уровня печеночных ферментов, щелочной фосфатазы (у 70 % пациентов), выявлением антимитохондриальных антител (у 5 % пациентов). Морфологическую основу поражения печени составляют перидуктально расположенные лимфоплазмоцитарные инфильтраты, сдавливающие протоки. При обнаружении повышенного уровня печеночных ферментов необходимо проведение дифференциальной диагностики с хроническим гепатитом и первичным билиарным циррозом печени. Изменения гепатобилиарной системы, по-видимому, в большой степени отражают участие печени и желчевыделительной системы в аутоиммунных процессах. Частота клинических проявлений поражения печени при синдроме Шегрена, по данным разных авторов, варьирует в широких пределах — от 6 до 72 %. Клинические признаки характеризуются гепатомегалией в 11–42 % случаев, умеренным повышением уровня печеночных ферментов в 5–24 % случаев, билирубина — в 10 % случаев. У 7 % больных обнаруживаются антимитохондриальные антитела. Маркеры вирусного гепатита В и С не выявляются при отсутствии в анамнезе указаний на перенесенный вирусный гепатит. По данным Т.Н. Лопаткиной (1980), при гистологическом исследовании те или иные изменения печени обнаруживаются у всех больных с синдромом Шегрена. Морфологическая картина печени характеризуется тремя типами изменений: 1) картиной хронического гепатита (в 33 % случаев); 2) различными видами дистрофии гепатоцитов и умеренной лимфогистиоцитарной инфильтрацией портальных трактов (в 50 % случаев); 3) только дистрофическими изменениями гепатоцитов (в 17 % случаев). Для всех типов изменений характерны реакция со стороны звездчатых ретикулоэндотелиоцитов и пролиферация холангиол. Морфологические изменения печени у больных с синдромом Шегрена, в сыворотке крови которых обнаруживаются антимитохондриальные антитела, соответствуют картине начальной стадии первичного билиарного цирроза печени. Сочетание синдрома Шегрена и хронических воспалительных заболеваний печени известно давно и хорошо доказано. Наиболее часто, в 69–100 % случаев, синдром сочетается с первичным билиарным циррозом, в 35–51 % случаев — с хроническим активным гепатитом.
Следует также помнить и о том, что поражение печени с повышением активности АСТ и АЛТ может быть обусловлено приемом лекарственных препаратов (в первую очередь ацетилсалициловой кислоты, которая гепатотоксична у 25 % больных, а также циклофосфамида и др.), применяемых для лечения системных заболеваний.
Таким образом, за последние годы получены новые данные о поражениях печени при системных заболеваниях соединительной ткани, что следует учитывать при назначении лечения таким больным.
Доктор Хаус отнюдь не параноил, подозревая у своих пациентов волчанку по поводу и без.
Что такое волчанка
Волчанка Lupus — Symptoms and causes — это системное аутоиммунное заболевание. Иными словами, болезнь, при которой ваш иммунитет сходит с ума и начинает атаковать собственные органы и ткани. Страдают многие системы организма, в том числе суставы, кожа, клетки крови, мозг, сердце, лёгкие, почки и другие жизненно важные органы.
Это заболевание — гений маскировки: его симптомы совпадают с признаками сотен других недугов. Если ошибиться и принять волчанку за что‑то другое, она может достаточно быстро убить.
Волчанка входит Lupus facts and statistics в число 20 частых причин смерти среди женщин 5–64 лет.
С другой стороны, если вовремя распознать волчанку, с ней вполне можно научиться жить. И даже долго.
Откуда берётся волчанка
С этим вопросом наука пока не разобралась. Есть лишь предположения. Возможно, речь идёт о неком генетическом дефекте иммунитета, который резко обостряется, когда организм сталкивается с какой‑либо инфекцией, даже обычной ОРВИ.
Спусковыми крючками для волчанки помимо инфекций нередко бывают:
- Долгое пребывание на солнце, полученные ультрафиолетовые ожоги кожи.
- Приём определённых лекарственных препаратов. В их число входят некоторые средства от повышенного кровяного давления, противосудорожные и антибиотики.
- Сильные эмоциональные переживания.
По возможности старайтесь избегать этих факторов.
Чем опасна волчанка
Когда иммунная система атакует орган, в нём возникает воспалительный процесс. Побочный эффект этого — отёчность и боль. Но болезненные ощущения всего лишь цветочки. Ягодки куда неприятнее. Вот как страдают разные органы, если их затронула волчанка:
Как понятно из списка, убивает не столько волчанка, сколько вызванные ею осложнения. Поэтому крайне важно вовремя обнаружить, что организм начал атаковать сам себя, и не дать процессу зайти слишком далеко.
Каковы симптомы волчанки
Признаки зависят от того, какую именно систему организма затронул аутоиммунный процесс. Поэтому часто они бывают принципиально разными. Однако некоторые общие моменты выделить всё же можно. Вот чем в большинстве случаев проявляет Common Symptoms of Lupus себя волчанка.
- Немотивированная усталость. Иногда сильная. Вы не чувствуете себя отдохнувшим даже после полноценного сна или отпуска.
- Головные боли.
- Ухудшение памяти.
- Скованность и боль в суставах.
- Хроническая анемия. В разных видах: низкое количество эритроцитов, гемоглобина или общего объёма крови.
- Лихорадка. Температура достигает 37,7 °C и выше, хотя каких‑либо предпосылок для этого, например простуды, на первый взгляд нет.
- Участившаяся отёчность. Чаще всего отёки возникают на ногах (в частности ступнях), руках или под глазами.
- Белеющие или синеющие пальцы рук при стрессе или воздействии холода.
- Одышка, сбивчивое дыхание, иногда боль в груди.
- Выпадение волос.
- Сухость глаз.
- Светочувствительность. Человек почти мгновенно обгорает (получает раздражение кожи), оказавшись на солнце.
- Сыпь в форме бабочки, которая появляется на щеках и переносице и становится более заметной после воздействия солнечного света. Также высыпания могут появиться на других частях тела.
Последний симптом — наиболее очевидный признак волчанки. Другие могут быть связаны с десятками иных заболеваний. Но если вы наблюдаете любой из них, а тем более сразу несколько, обязательно обратитесь к терапевту.
Как определить волчанку
Врач проведёт осмотр и при необходимости предложит Lupus — Diagnosis and Treatment сделать следующие анализы:
- Общий анализ крови. Помогает установить количество эритроцитов, лейкоцитов и тромбоцитов, а также уровень гемоглобина. Результаты могут указывать на то, что у вас анемия — один из распространённых признаков системных заболеваний. Низкое количество лейкоцитов или тромбоцитов также иногда наблюдается при волчанке.
- Анализ на скорость оседания эритроцитов. Этот специфический тест позволяет установить, как быстро эритроциты оседают на дно пробирки в течение часа. Если скорость превышает норму, это может свидетельствовать о наличии системного заболевания.
- Биохимический анализ крови. Он поможет оценить состояние почек и печени, которые часто страдают при волчанке.
- Анализ мочи. Если в ней обнаружится белок или кровь, это говорит о поражении почек.
- Тест на антиядерные антитела. Если он положителен, значит, иммунная система на взводе. Это говорит о потенциальном наличии аутоиммунного заболевания.
- Рентген грудной клетки. Он поможет определить состояние лёгких.
- Эхокардиограмма. Её цель — уточнить состояние сердца.
- Биопсия. Например, кожи — она актуальна, если волчанка влияет на кожный покров. Также в зависимости от симптомов может потребоваться биопсия почек или печени.
К сожалению, ни один тест не в силах однозначно диагностировать волчанку. Врач может лишь предположить диагноз по совокупности жалоб пациента, результатов физического осмотра и анализов. Поэтому крайне важно найти действительно грамотного медика или обследоваться у нескольких специалистов.
Как лечить волчанку
Способов вылечить волчанку пока не существует. Лечение в основном симптоматическое. Понимая, по каким законам развивается заболевание, врач предложит терапию, которая будет наиболее эффективной в конкретном случае. Кроме того, постоянное наблюдение поможет не допустить негативных сценариев.
Чаще всего применяют такие препараты:
- Безрецептурные обезболивающие. Например, на основе ибупрофена. Они помогают снять боль, отёчность и лихорадку, связанную с волчанкой. Иногда могут потребоваться более сильные обезболивающие, рецепт на которые выписывает врач.
- Средства против малярии. Такие лекарства влияют на иммунную систему и уменьшают риск обострения волчанки. У них есть побочные эффекты (вплоть до повреждения сетчатки глаз), поэтому принимать противомалярийные препараты можно только по назначению медика.
- Кортикостероиды. Помогают снять воспаление. Нередко используются для борьбы с заболеваниями, поражающими почки и мозг. Также имеют серьёзную побочку.
- Иммунодепрессанты. Эти лекарства подавляют чрезмерную активность иммунной системы.
Читайте также:


