Гепатит в и рак в процентах
В последние десятилетия на вирусные гепатиты приходится основная часть проблем общественного здравоохранения во всем мире. Повышенный интерес к изучению вопросов профилактики, диагностики и терапии вирусных гепатитов В, С, D обусловлен их широким убиквитарным распространением, преимущественно поражением лиц трудоспособного возраста, разнообразием клинических форм, прогрессирующим хроническим течением с исходом в цирроз печени и гепатоцеллюлярную карциному, значительными расходами государства на лечение, а также огромным ущербом, наносимым экономике стран в целом. Глобальное бремя болезни, вызываемой вирусами гепатитов В и С, а также раком и циррозом печени, является высоким (около 2,7% всех случаев смерти) и, согласно прогнозам, станет наиболее вероятной причиной смерти в последующие десятилетия.
Ежегодно 3-4 млн человек инфицируются вирусом гепатита С, около 130-170 млн человек хронически инфицированы. Более 350 тыс. человек ежегодно умирают от заболеваний печени, связанных с вирусом гепатита С. В мире число людей, инфицированных ВИЧ-инфекцией, оценивается в 34 млн человек, что значительно уступает данным по распространенности вирусных гепатитов.
Распространенность вирусного гепатита В существенно колеблется в различных странах от 0,1 до 20%, выделяют высокоэндемичные (более 8% HBsAg-позитивных), умеренно эндемичные (2-7% HBsAg-позитивных) и низкоэндемичные регионы (менее 2% HBsAg-позитивных). В число стран с высокими показателями HBV хронической инфекции входят Китай и другие страны Восточной и Юго-Восточной Азии, район Амазонки, южные части Восточной и Центральной Европы. Большинство жителей этих регионов приобретают HBV-инфекцию в детстве. Умеренно эндемичные регионы – это страны Ближнего Востока и Индийского субконтинента, Российская Федерация, Казахстан. В Западной Европе и Северной Америке хронически инфицировано менее 1% населения.
Вирусный гепатит С в отличие от вирусного гепатита В гиперэндемичен для всех территорий. Наиболее высокая распространенность вирусного гепатита С регистрируется в Египте, Пакистане и Китае.
Вероятность хронизации вирусного гепатита В зависит от возраста, в котором человек был инфицирован. Риск перехода острой HBV-инфекции в хроническую форму с возрастом снижается: у детей, инфицированных в течение первого года жизни, он составляет 90%, при заражении в возрасте от одного года до четырех лет – 30-50%, а при инфицировании взрослых – менее 10%.
В отличие от вирусного гепатита В, процент перехода острой HСV-инфекции в хронический вариант у взрослого населения составляет 90%.
Возможность перехода заболевания в хроническое не зависит от того, является инфекция манифестной или бессимптомной.
15-25% риску преждевременной смерти от цирроза и рака печени подвержены лица с хронической вирусной инфекцией В и С. При коинфекции вирусами гепатитов D и В (когда оба вируса попадают в организм) развивается тяжелый вирусный гепатит с высокой вероятностью развития острой печеночной недостаточности, хронический вирусный гепатит D наблюдается в 5-10% случаев. При суперинфицировании HDV (когда дельта-вирус наслаивается на уже существующую в организме хроническую HBV-инфекцию) ухудшается течение хронической HBV-инфекции, быстрее развивается цирроз и рак печени, хронический гепатит D возникает в 90% случаев. Установлено, что при хроническом дельта-гепатите гепатоцеллюлярная карцинома развивается в три раза чаще.
На современном этапе главенствующая роль в развитии первичного рака печени отводится гепатотропным вирусным агентам. В структуре онкологической заболеваемости первичный рак печени занимает 6 место, а в реестре онкологических смертей – находится на 3 месте. Первичный рак печени – смертельное заболевание, соотношение заболевших к умершим 0,95. 90% первичного рака печени составляет гепатоцеллюлярный рак (ГЦР).
Взаимосвязь между латентно протекающим HBV и раком печени впервые предположили в ходе эпидемиологических исследований, выполненных в 80-х гг. минувшего столетия, и впоследствии широко подтвердили современными чувствительными молекулярными методами. Эксперименты на животных моделях продемонстрировали, что и у лесных сурков, белок, зараженных вирусами гепатита, риск развития карциномы вырос после очевидного клиренса вируса.
Антитела к HCV обнаруживаются от 20 до 75% у больных ГЦР в разных странах. Более чем в 12 раз повышен риск развития карциномы у лиц, инфицированных вирусом гепатита С. Годичный риск развития ГЦР среди вирусоносителей вируса гепатита С варьирует от 2,5 до 8,9%. Вирус гепатита С обозначен как канцерогенный фактор 1 класса экспертами Международного агентства по изучению рака в Лионе.
Вирус гепатита В является ДНК-содержащим вирусом, обладает способностью интегрироваться в геном клетки хозяина, вследствие чего происходит дезорганизация и перестройка ДНК гепатоцитов, что лежит в основе развития опухоли. Генетический материал вируса сохраняется в виде свободных эписом, проявляющих способность к транскрпиции и репликации. Эти плазмиды можно обнаружить и в клетках опухоли печени. Кроме того, пожизненное персистирование вируса обычно вызывает в ткани печени только умеренные некровоспалительные изменения.
Установлено, что развитие опухоли при HBV-инфекции наблюдается не только на фоне цирротических изменений (в 75% случаев), но и у пациентов с хроническим вирусным гепатитом В. Полагают, что латентно протекающая HBV-инфекция способствует более быстрому прогрессированию в цирроз любого хронического заболевания печени у HBsAg-отрицательных пациентов и развитию рака на этом фоне. HBV-инфекция отнесена к группе опасных для человека кацерогенных факторов и занимает второе место после табакокурения.
При вирусном гепатите С развитие гепатоцеллюлярной карциномы возникает в результате воспалительно-регенераторных процессов на фоне цирротической трансформации печени (не менее чем в 97% случаев). При коинфекции HBV и HCV риск гепатоцеллюлярной карциномы возрастает, в опухолевой транформации играют роль межвирусные взаимодействия. Инициирующим фактором является вирус гепатита В, который нарушает генную структуру гепатоцита, а вирус гепатита С выполняет функцию промоутера, который поддерживает некрозы и регенерацию гепатоцитов.
В развитии гепатоцеллюлярной карциномы важное значение отводится алкогольной болезни печени. Большинство авторов связывают формирование гепатоцеллюлярного рака у пациентов с алкогольной болезнью печени с высоким процентом инфицированности гепатотропными вирусами. Наличие цирроза печени, независимо от этиологии, является существенным фактором риска развития гепатоцеллюлярной карциномы. Факторы внешней среды, такие как прием оральных контрацептивов, анаболических стероидов, курение, афлатоксин, также способствуют развитию рака печени и являются коканцерогенами вирусов В, С.
Учитывая вышеизложенное, важными аспектами в предупреждении развития гепатоцеллюлярной карциномы имеют профилактические мероприятия и раннее выявление рака среди лиц, относящихся к группе риска.
Профилактика развития гепатоцеллюлярного рака в первую очередь предполагает обязательную вакцинацию от вирусного гепатита В. По мнению ряда авторов, проведение вакцинации против HBV-инфекции в высокоэндемичных регионах обусловило снижение частоты гепатоцеллюлярного рака. Известно, что вакцинация детей на Тайване привела к достоверному снижению заболеваемости гепатоцеллюлярного рака, обусловленного HBV.
На территории Республики Казахстан осуществляется обязательная вакцинация от вирусного гепатита В с 1998 г. Рекомбинантные вакцины обеспечивают выработку защитного титра антител (a/HbsAg) у 95% детей и 90% взрослых. Протективный уровень антител (более 10 МЕ/мл) сохраняется в течение 15 лет у половины вакцинированных. Вакцина от гепатита В защищает и от гепатита дельта (D), поскольку вирус гепатита D не способен размножаться без вируса гепатита В.
Особую актуальность в профилактике гепатоцеллюлярного рака приобретает ранняя диагностика вирусных гепатотропных инфекций и проведение противовирусной терапии, что обеспечивает снижение риска развития опухолевого процесса. Диагностика вирусных гепатитов основывается на проведении иммуноферментного анализа и полимеразной цепной реакции.
Современная противовирусная терапия преследует следующие цели: прекращение репликации и/или эрадикация HBV, HCV; предупреждение прогрессирования поражения печени (цирроза печени, развития гепатоцеллюлярной карциномы), увеличение продолжительности жизни.
В этиотропной терапии HCV-инфекции используют комбинацию пегилированного интерферона-α и синтетических нуклеозидов (ингибиторы обратной транскриптазы), в случаях HBV-инфекции применяют синтетические нуклеозиды или их комбинацию с пегилированным интерфероном-α.
Для ранней диагностики гепатоцеллюлярной карциномы мировым сообществом гепатологов принят стандарт скринингового обследования пациентов, угрожаемых по развитию рака. Стандарт включает проведение ультразвукового исследования печени с определением 1 раз в 6 месяцев уровня сывороточного α-фетопротеина. Следует учесть, что концентрация α-фетопротеина может быть нормальной на ранних стадиях гепатоцеллюлярной карциномы. В тоже время при выраженной активности печеночного процесса и активной репарации поврежденной печеночной ткани может отмечаться преходящее повышение уровня α-фетопротеина в сыворотке крови, снижающееся до нормальных цифр при купировании активности воспаления (острый вирусный гепатит, фульминантный гепатит, обострение хронического гепатита или цирроза печени).
В заключение важно подчеркнуть необходимость ранней диагностики, терапии и профилактики вирусных гепатитов с целью предупреждения развития гепатоцеллюлярной карциномы.
Исследователи сообщают в JAMA Network Open, что у китайцев с хронической инфекцией гепатита В повышен риск развития нескольких видов рака пищеварительной системы, особенно рака желудка.
Приблизительно 250 миллионов человек живут с вирусной инфекцией гепатита В, и распространенность инфекции гепатита В высока в Азии и странах Африки к югу от Сахары. По оценкам, вирус гепатита В вызывает около 80% всех случаев рака печени (гепатоцеллюлярная карцинома) в результате постоянного заражения ткани печени вирусом гепатита В. Некоторые когортные исследования выявили повышенный риск развития ряда других видов рака у людей с хроническим гепатитом В инфекция, особенно лимфома и рак поджелудочной железы.
Противоречивые данные о риске рака у людей с гепатитом В заставили китайских исследователей исследовать риск возникновения рака, не связанного с печенью, в популяциях большой популяции и искать наличие гепатита В в опухолевой ткани у людей с гепатитом В, у которых был диагностирован рак печени в двух проспективных когортных исследованиях.
В исследовании рассматривались три когорты: популяция из 512 891 человека, набранная из 10 регионов Китая (когорта China Kadoorie Biobank (CKB)) в период между 2004 и 2008 годами, когорта Qidong из 37 927 взрослых в провинции Цзянсу, набранная в период между 2007 и 2011 годами, и Контрольное исследование в Чанчжоу 17 723 взрослых, завербованных в 2004 и 2005 годах.
В каждой группе участников вначале обследовали на предмет поверхностного антигена гепатита В (HBsAg), что указывает на хроническую инфекцию гепатита В. Заболеваемость раком в каждой когорте была рассчитана с использованием провинциальных реестров рака.
Распространенность инфекции гепатита В была ниже в группе CKB (3,1%), чем в группе Qidong (9,5%). Чанчжоуская когорта использовалась в качестве контрольного исследования, в котором случаи заболевания раком желудка были сопоставлены со здоровыми контрольными группами для изучения факторов риска развития рака.
В когорте CKB было зарегистрировано 20 891 новых случаев рака в течение 4,4 миллиона человеко-лет наблюдения. У людей с инфекциями гепатита В вероятность развития любой формы рака была в два раза выше (отношение рисков 2,18, 95% ДИ 2,05-2,32) и особенно повышена вероятность развития гепатоцеллюлярной карциномы (ЧСС 15,77, 95% ДИ 14,15-17,57).
Люди с гепатитом B в когорте CKB также были подвержены повышенному риску нескольких видов рака пищеварительной системы, включая рак желудка (HR 1,41, 95% CI 1,11-1,80), колоректальный рак (HR 1,42, 95% CI 1,12-1,81), полость рта рак (ЧСС 1,58, 95% ДИ 1,01-2,49) и рак поджелудочной железы (ЧСС 1,65, 95% ДИ 1,03-2,65).
Люди с гепатитом В также имели повышенный риск развития лимфомы (ЧСС 1,65, 95% ДИ 1,03-2,65).
В когорте Qidong 1386 случаев рака были диагностированы в течение 255 752 человеко-лет наблюдения. В этой группе инфекция гепатита B была связана с повышенным риском гепатоцеллюлярной карциномы (HR 17,51, 95% CI 13,86-22,11) и рака желудка (HR 2,02, 95% CI 1,24-3,29). Заболеваемость другими видами рака пищеварительной системы была очень низкой, и они не были связаны с инфекцией гепатита В.
Исследование биопсии всех образцов опухолей, доступных у людей с диагнозом рак, в когорте Цзянсу и в контрольном исследовании Чанчжоу показало, что все образцы рака желудка показали экспрессию белка гепатита В у людей, которые дали положительный результат на поверхностный антиген гепатита В, и 55% содержали ДНК гепатита В. Однако образцы не содержали cccDNA HBV, которая продуцируется во время репликации гепатита B, поэтому было невозможно подтвердить, что эти ткани были участком активной репликации гепатита B.
Белок и ДНК гепатита В также были обнаружены в образцах опухолей поджелудочной железы, но не в образцах опухолей рака легких.
Исследователи отмечают, что вирусные белки гепатита В были обнаружены только в образцах опухоли, а не в незлокачественных тканях, также включенных в образцы.
Основываясь на доказательствах из образцов опухолей, они предполагают, что гепатит В заражает и активно размножается в тканях вне печени. Хроническое воспаление, вызванное вирусной инфекцией этих тканей, может способствовать развитию рака. Однако ограниченные данные о репликации вируса в тканях, отобранных в этом исследовании, означают, что необходимы дополнительные исследования, чтобы объяснить, почему инфекция гепатита В связана с более высоким риском некоторых видов рака и почему белки гепатита В присутствуют в опухолях при активной инфекции гепатитом. B связан с более высоким риском этого рака.
Исследователи говорят, что люди, инфицированные гепатитом В, должны пройти обследование на рак пищеварительной системы. Скрининг на некоторые виды рака пищеварительной системы уже является стандартной практикой в большинстве стран. Например, скрининг на колоректальный рак у людей в возрасте 50 лет и старше в настоящее время рекомендуется во многих странах с высоким уровнем дохода. Тем не менее, методы скрининга рака различаются в странах с низким и средним уровнем дохода, и рутинный скрининг на рак желудка не рекомендуется, за исключением некоторых азиатских стран.
Рак при гепатите – частое явление. Воспаление печени при длительном течении заболевания и отсутствии должной терапии нередко приводит к злокачественному перерождению тканей. Нередко появлению опухоли предшествует цирроз, который затем переходит в онкологию. Раком болеют преимущественно мужчины старше 50 лет. Данное состояние часто выявляется на поздних стадиях и плохо поддается лечению.
Определение гепатита, цирроза и рака
Гепатитом называется диффузное воспаление тканей печени вирусной или токсической природы. Выделяют энтеральные (гепатит A и E), токсические и гепатиты преимущественно с парентеральным механизмом (B, С и D). Заражению и воспалению печени способствуют:
- хронический алкоголизм;
- воздействие на печень токсических веществ;
- бесконтрольный прием медикаментов;
- пользование одним шприцом при введении инъекционных наркотических средств;
- нанесение татуировок и прокалывание пирсинга при несоблюдении стерильности;
- незащищенные половые связи;
- переливание крови.
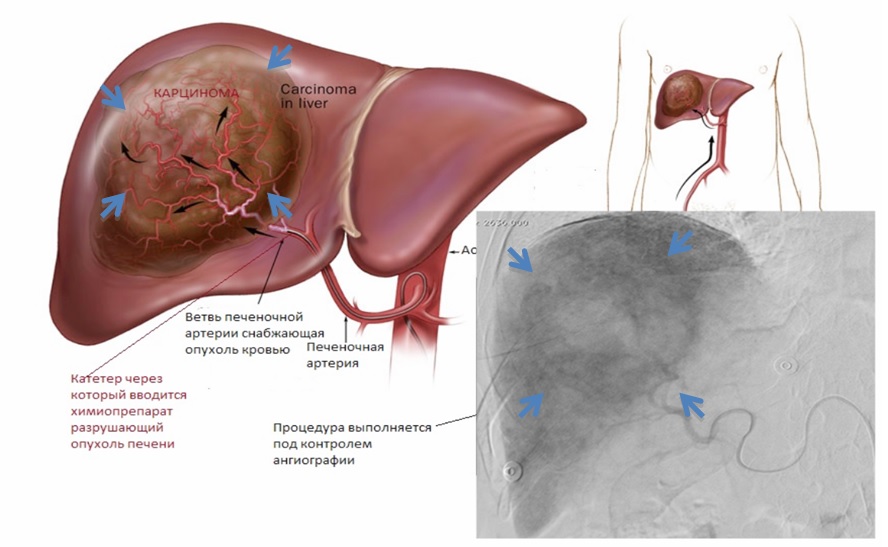
Заражение вирусным гепатитом C и B чаще всего происходит парентеральным способом. Длительное течение гепатита становится причиной цирроза печени. При нем паренхима органа перерождается в соединительную ткань. Наблюдается фиброз. Нарушается трофика и возникает некроз тканей.
Данная патология проявляется:
- тупой болью в подреберье справа;
- желтухой;
- увеличением живота;
- кожным зудом;
- сосудистыми звездочками на коже;
- потемнением мочи;
- покраснением ладоней;
- частыми кровотечениями;
- признаками портальной гипертензии;
- изменением пальцев.
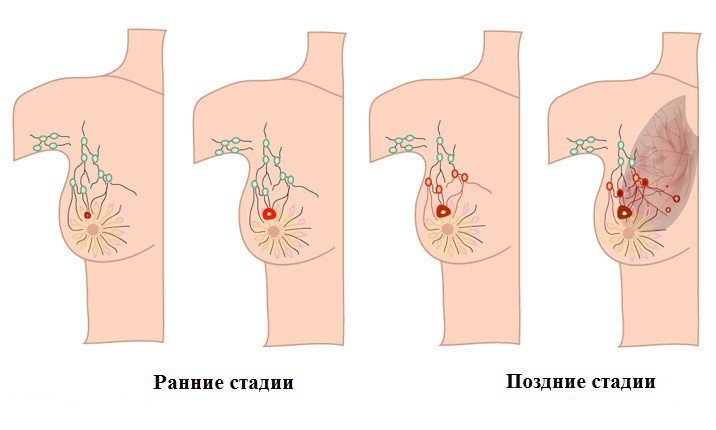
Раком печени называется злокачественная опухоль. Чаще развиваются гепатокарцинома и холангиокарцинома. При раке в тканях печени появляются атипичные клетки, склонные к бесконтрольному делению. На поздних стадиях они разносятся по организму, образуя вторичные (метастатические) опухоли. При раке прогноз наименее благоприятный, в отличие от гепатита и цирроза.
Вероятность и этапы развития рака
Риск развития рака резко возрастает при наличии у человека гепатита B или C. У 80% больных раком в организме обнаруживается вирус гепатита. Малигнизация чаще всего развивается в течение 20 лет с момента воспаления печени. Способствуют этому несоблюдение рекомендаций врача, диеты и ведение нездорового образа жизни. Фактором риска является пожилой возраст. Рак развивается через 8-10 лет с начала цирроза.
Заболевание протекает в 4 стадии:
- При раке I стадии новообразование может быть любого диаметра. Оно не затрагивает соседние органы и находится в пределах печени. Метастазы в регионарных лимфоузлах и других органах отсутствуют.
- При раке II стадии опухолей может быть несколько. Их диаметр менее 5 см. Метастазы не определяются.
- На III стадии возможно наличие нескольких новообразований. В зависимости от подстадии (A, B или C) они могут прорастать в сосуды и другие органы. Метастазы отсутствуют.
- IV стадия отличается поражением лимфатических узлов и отдаленными метастатическими очагами. Последние появляются в поджелудочной железе, легких, сальнике, костях, позвоночнике, плевре, брюшине, почках и других органах. Терапия на этой стадии малоэффективна.
Как можно выявить рак
При наличии симптомов рака следует обратиться к врачу. Чтобы обнаружить злокачественную опухоль понадобятся:
- Опрос.
- Пальпация, перкуссия и выслушивание.
- Внешний осмотр. При осмотре часто выявляется желтушность кожных покровов.
- Общий анализ крови.
- Биохимический анализ. При гепатоцеллюлярной карциноме или другой форме рака наблюдаются повышение уровня ферментов печени (трансаминаз), билирубина и щелочной фосфатазы.
- Анализ на онкомаркеры. При этой патологии повышается концентрация в крови альфа-фетопротеина.
- Коагулограмма.
![]()
- Общий анализ мочи.
- КТ и МРТ. Наиболее точные исследования. С их помощью можно определить величину, локализацию и тип опухоли, а также выявить метастатические очаги.
- Прицельная биопсия. Необходима для уточнения морфологического диагноза (гистологического типа опухоли).
- Цитологический и гистологический анализы.
- УЗИ.
- Спленопортография (контрастное исследование сосудов печени и селезенки).
- Лапароскопия.
- Сцинтиграфия.
Для выявления метастазов и оценки состояния других органов могут понадобиться ФЭГДС, ирригоскопия, рентгенография, экскреторная урография и колоноскопия.
Дифференциальная диагностика проводится с гепатитом, циррозом, доброкачественными опухолями, кистами, эхинококкозом, патологией желчного пузыря и поджелудочной железы.
Как можно уменьшить риски онкологии
Для снижения риска развития данной злокачественной патологии требуется:
- своевременно лечить заболевания печени (гепатит и цирроз);
- отказаться от употребления алкоголя;
- вести здоровый образ жизни;
- полноценно питаться;
- исключить контакт с химикатами и канцерогенными соединениями.
При выявленной опухоли следует придерживаться рекомендаций врача по лечению. В противном случае возможен неблагоприятный прогноз. Повысить длительность жизни можно посредством своевременной операции, химиотерапии или облучения.
Особенности лечения гепатита и рака
При наличии хронического вирусного гепатита B или C необходимо:
- Соблюдать диету №5. Больным нужно отказаться от соленой, жареной и жирной пищи, консервов, обогатить рацион пектином и клетчаткой, содержащимися в овощах, ягодах и фруктах.
- Отказаться от алкоголя.
- Принимать противовирусные средства и производные интерферона. Наиболее часто используются Виферон, Интрон А, Альтевир, Лайфферон, Роферон-А, Рибавирин, Ребетол и Триворин.
- Принимать желчегонные (препараты урсодезоксихолевой кислоты) и гепатопротекторы (Эссливер, Гептрал, Карсил, Гепабене, Лив-52).
Дополнительно может проводиться инфузионная терапия, назначаться ферменты, витамины, антигистаминные средства, обезболивающие и иммуномодуляторы.
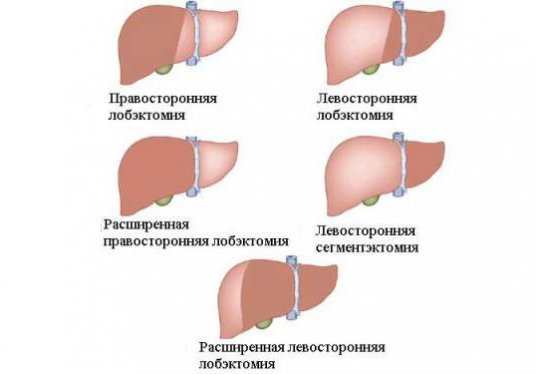
Лечение рака на фоне гепатита преимущественно хирургическое. Проводится резекция, лобэктомия (удаление доли печени) или гемигепатэктомия. Операцию часто сочетают с химиотерапией.
Возможны щадящие вмешательства (эмболизация сосудов и абляция). При эмболизации вводятся препараты, которые нарушают кровоснабжение раковой опухоли. Данный метод лечения применяется при новообразованиях величиной до 5 см.
Абляция представляет собой разрушение опухоли при помощи спирта. Возможно использование азота и радиоволн.
Эффективным методом терапии является применение противоопухолевых средств. К ним относятся 5-Фторурацил-Эбеве, Сорафениб-Натив и Нексавар. Данные лекарства используются в форме таблеток для приема внутрь и концентрата (5-Фторурацил-Эбеве) для инфузий.
Химиотерапия эффективна в комбинации с другими методами лечения. Как самостоятельный метод терапии она применяется при неоперабельных опухолях.
Лучевая терапия при печеночном раке применяется редко ввиду слабой эффективности. Дополнительно при раке могут применяться народные средства. К ним относятся настойка чистотела, болиголов, чага, прополис и овсяный отвар.
Важным аспектом лечения при раке является питание. Рекомендуется:
- не переедать;
- разделить суточный рацион на 4-6 приемов;
- обогатить рацион фруктами, овощами, злаками, зеленью и молочными продуктами;
- отказаться от шоколада и других кондитерских изделий;
- пить компоты, травяной чай, минеральную воду, настой шиповника, натуральные морсы и соки;
- отказаться от жирного мяса и рыбы, копченостей, маринадов и острой пищи.
Прогноз при данной патологии относительной неблагоприятный. После операции пятилетняя выживаемость составляет 10-20%. При неоперабельной опухоли большинство больных умирает в первые полгода.
МОСКВА, 28 июля. /ТАСС/. Более 3,5 млн жителей России живут с хроническим гепатитом С, рассказал в беседе с ТАСС руководитель Референс-центра по вирусным гепатитам Центрального научного-исследовательского института эпидемиологии Роспотребнадзора Владимир Чуланов во Всемирный день борьбы с гепатитом.
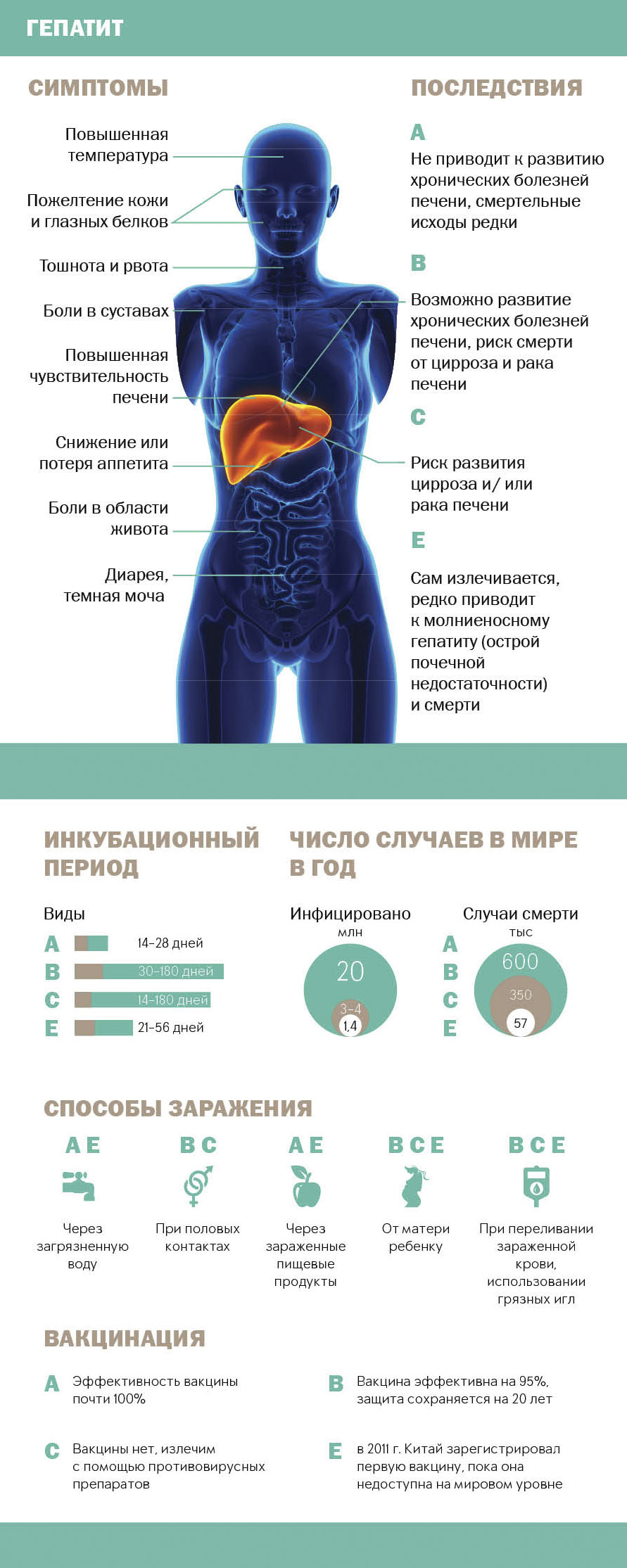
Вирусный гепатит - это воспаление тканей печени вследствие поражения вирусом. Существует пять основных вирусов гепатита - А, В, С, D и E. Наиболее характерными симптомами гепатита являются пожелтение кожи и белков глаз, чрезмерная утомляемость, тошнота, рвота и боли в области живота. Однако очень часто вирусный гепатит, особенно гепатит С, протекает без желтухи и каких-либо других ярких симптомов. При отсутствии своевременного лечения хронический вирусный гепатит может привести к развитию фиброза, цирроза или рака печени.
"Хронические вирусные гепатиты В и С являются широко распространенными. В РФ, по разным оценкам, доля людей, которые встречались с вирусом гепатита С, составляет от 2% до 4%. А хроническим гепатитом С больны около 3,5 млн человек. Но они не все выявлены, многие люди живут с этой инфекцией и об этом не знают", - рассказал Чуланов.
Как пояснил эксперт, хронические гепатиты в большинстве случаев протекают без явных симптомов. "У человека может быть повышенная утомляемость, но это не специфический симптом, поэтому он не обращается за медицинской помощью. Вирус выявляется случайно, когда человек сдает анализы на антитела к нему, например, при подготовке к госпитализации или по другой причине. Поэтому многие люди, которые, которые не проходили обследование, могут быть инфицированы, но об этом не подозревают. Пик заболеваемости хроническими гепатитами В и С приходится на возрастную группу 35-50 лет. Об этом важно помнить, потому что с возрастом болезнь прогрессирует быстрее и приводит к формированию цирроза или рака печени", - сказал он.
По данным экспертов, в России от болезней, непосредственно связанных с хроническими вирусными гепатитами B и С, в частности, от рака и цирроза печени, умирают порядка 27 тыс. человек в год. "По нашим оценкам, проведенным согласно рекомендациям ВОЗ, от цирроза печени в исходе хронического гепатита С в России ежегодно погибает около 14 тыс. человек, от рака печени - около 1,6 тыс. человек. От исходов хронического гепатита В, от цирроза - около 10 тыс. человек, и рака печени - около 1,5 тыс. человек. Это довольно высокие показатели смертности и, конечно, проблема хронических вирусных гепатитов требует пристального внимания", - поделился Чуланов.
По словам эксперта, в течение 10-20 лет вирус повреждает и разрушает клетки печени, которые заменяются соединительной тканью, после чего печень перестает нормально выполнять свои функции. "Эти два неблагоприятных исхода хронических вирусных гепатитов и являются самой большой опасностью, потому что приводят к высокой смертности", - добавил он.
Пути передачи
Одним из отличий вирусов гепатита являют пути их передачи. Так, гепатитами А и Е можно заразиться через воду, грязные руки или пищевые продукты, контаминированные вирусом, гепатитами B, C и D - при контакте с кровью. Например, при рискованном поведении - внутривенном употреблении наркотиков, при несоблюдении необходимых мер предосторожности по предотвращению передачи вирусов при маникюре, нанесении татуировок или в условиях оказания медпомощи, включая стоматологию. Также не исключена возможность заражения при переливании крови. Однако, по словам Чуланова, в России такое происходит крайне редко благодаря строгим мерам контроля в службе крови.
"Вирусы гепатита В и С могут передаваться половым путем. Гепатит В передается половым путем легко, так как этот вирус очень контагиозный. А вот гепатит С, хотя потенциально и может передаваться, но это происходит редко, и риск заражения в этом случае составляет 2-5%, то есть риск этот не очень высокий", - рассказал эксперт.
Также существует перинатальный риск передачи - от матери к ребенку. При этом заражение может произойти не внутриутробно, а непосредственно во время родов, когда ребенок контактирует с кровью матери. Хотя риск передачи гепатита В и высок, но ребенка полностью защищает вакцинация, проведенная в первые 24 часа после родов. Вирус гепатита С от матери ребенку передается редко - риск составляет не более 2-5%. "Поэтому большинство малышей, которые рождаются от мам с гепатитом С, не инфицированы", - пояснил Чуланов.
Вакцинация и лечение
Руководитель Референс-центра отметил, что в России одна из лучших в мире программ вакцинопрофилактики гепатита В, которая позволила снизить заболеваемость острым гепатитом В до единичных случав на 100 тыс. взрослого населения и практически избавить от него детей. Существует эффективная вакцина против гепатита А, которая во многих регионах России вошла в календарь прививок. Она рекомендуется в первую очередь тем людям, которые проживают в не очень благоприятных по этой инфекции регионах или планируют путешествие в страны, где можно заразиться.
Против гепатита C вакцина до сих пор не разработана из-за высокой изменчивости вируса. Поэтому в качестве профилактики врачи рекомендуют соблюдать правила личной гигиены, избегать контактов с чужой кровью, пользоваться только своими маникюрными принадлежностями, избегать рискованного поведения. "Касательно хронического гепатита С в последние пять - семь лет в мире произошла революция в отношении разработки новых препаратов. Сейчас в арсенале врачей-инфекционистов есть очень эффективные препараты, которые позволяют большинство пациентов лечить с эффективностью более 95%", - добавил Чуланов.
Относительно гепатита В, по его словам, ситуация "и сложнее, и проще". "Сложнее, потому что сегодня избавить человека от вируса полностью мы не можем, таких препаратов пока нет. Существующие препараты подавляют вирус, его репликацию, тем самым снижая риски неблагоприятных исходов. Этих препаратов довольно много, они уже не защищены патентами и относительно недорогие. Однако доступность лечения хронических гепатитов В и С пока еще не высока, и механизмы лекарственного обеспечения при вирусных гепатитах требуют совершенствования", - поделился он.
Хронический гепатит С у детей
Согласно данным Роспотребнадзора, в 2018 году в России хронический гепатит С выявлен почти у 425 детей до 17 лет, гепатит В - у 83. "По состоянию на 2017 год, в РФ было зарегистрировано около 17 тыс. детей с хроническими формами гепатитов. Коварство болезни состоит в том, что оно поздно диагностируется в связи с отсутствием четкой клинической картины и отсутствием желтушных форм в подавляющем большинстве случаев. У детей хронический гепатит С протекает более гладко, без яркой симптоматики, тогда как у взрослых на первый план очень часто выступают разные внепеченочные проявления заболевания - со стороны суставов, сосудов, почек и других органов и систем", - рассказала ТАСС доктор медицинских наук, заведующая отделением педиатрической гастроэнтерологии, гепатологии и диетологии Клиники ФГБУН "Федерального исследовательского центра (ФИЦ) питания и биотехнологии" Татьяна Строкова.
У детей же, по ее словам, внепеченочные проявления при хроническом гепатите С встречаются реже, заболевание прогрессирует медленно, а цирроз печени в отличие от взрослых развивается только в 1-3% случаев. "Дети очень хорошо компенсируют свое состояние разными способами, они адаптируются лучше, у них еще нет багажа болезней. Очень часто первыми и неспецифическими признаками болезни являются слабость, утомляемость. Но в наше время сложно отличить, насколько данные симптомы являются проявлением заболевания или это манерность поведения ребенка, попытка манипуляции родителями и желание добиться своей цели, например, не пойти на занятия", - добавила Строкова.
На сегодняшний день наиболее эффективной терапией являются препараты прямого противовирусного действия, но пока существуют ограничения в их назначении: у детей их можно применять только с 12-летнего возраста. "Сначала должна быть доказана безопасность и эффективность применения препаратов у взрослых пациентов, потом исследуются "оптимальные детские дозы". При убедительности данных будет получено разрешение на применение у детей более раннего возраста. Исследования по лечению гепатита С в более младших возрастных группах, трех - шести лет, пока еще проводятся. Поэтому всегда процесс регистрации лекарств для детей запаздывает", - пояснил Чуланов.
По словам Строковой, в России первый такой препарат для детей с 12-летнего возраста, разрешен только с февраля 2019 года. Он значительно повышает эффективность терапии и сокращает ее длительность всего до восьми недель, а в случае цирроза печени - до 12 недель. "Что касается препаратов прямого противовирусного действия, они напрямую действуют на вирус, препятствуя его размножению в организме. Главное, это высокая эффективность терапии - 97-100% и практически отсутствие побочных эффектов", - добавила она.
Чуланов в свою очередь рассказал, что при выявлении гепатита С у детей младших возрастных групп, ВОЗ рекомендует отложить лечение до 12 лет, так как заболевание прогрессирует очень медленно и без особого ущерба организму. "При назначении схем с включением интерферонов (старый метод лечения, который можно применять до 12 лет - прим. ТАСС) имеются противопоказания, по сопутствующим заболеваниям в том числе. Кроме того, они вызывают большой спектр побочных эффектов. Среди них наиболее частые - ухудшение самочувствия, повышение температуры, гриппоподобный синдром в дни введения препарата", - присоединилась Строкова.
По словам представителя "ФИЦ питания и биотехнологии", в последние годы значительно увеличилось число детей, инфицированных перинатально. "Мы очень надеемся, что лечение хронического гепатита С у детей будет включено в программу госгарантий. Если мы победим гепатит С у детей, то в будущем значительно сократится риск передачи вируса в группе молодых родителей. Кроме того, при успешности терапии данного заболевания в детском возрасте также уменьшается риск развития у взрослых внепеченочных проявлений болезни, прогрессирования до цирроза, гепатокарциномы (рак печени - прим. ТАСС), что требует проведения трансплантации печени. При несложных расчетах видно, что эти затраты будут гораздо больше для системы здравоохранения", - заключила она.
Читайте также:



