Гепатопротекторы при циррозе вирусной этиологии
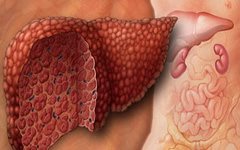
Избыточное образование фиброзной ткани нарушает структуру печени и в конечном счете приводит к циррозу.
Фиброзная ткань образуется вследствие воспалительных процессов в печени.
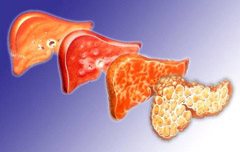
Развитие цирроза может долгое время протекать бессимптомно.
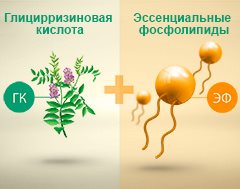
Сочетание глицирризиновой кислоты и эссенциальных фосфолипидов способствует устранению воспаления печени и уменьшению степени фиброза.

- оптимальный состав активных компонентов;
- достоверное уменьшение воспаления в печени и степени фиброза;
- благоприятный профиль безопасности.
Использование гепатопротекторов, обладающих фиксированной доступной ценой, — возможность не переплачивать в процессе лечения.
Цирроз печени — это серьезное заболевание, требующее тяжелого и длительного лечения. Однако, причинами данной патологии могут быть совершенно разные факторы, многие из которых поддаются если не лечению, то контролю. В данной статье мы подробно разберем причины возникновения цирроза печени и методы его профилактики.
Характеристика заболевания и стадии развития цирроза печени
Это поражение является конечной стадией различных хронических заболеваний печени. Данный диагноз ставится, когда патологические изменения в клетках органа (гепатоцитах) становятся необратимыми. При циррозе гепатоциты погибают вследствие воспалительного процесса, а на их месте образуется фиброзная (соединительная) ткань. В целом данный процесс можно назвать иммуновоспалительным. В результате структура печени серьезно нарушается.
Разрушение гепатоцитов — крайне опасный процесс, так как данные клетки выполняют множество важных функций: они участвуют в обменных процессах и секреторной деятельности (выделение желчи и переработанных веществ в кишечник), обезвреживают токсины и другие вредные вещества. В результате печень перестает выполнять свои функции в полной мере: вредные вещества попадают в кровеносную систему, вызывая интоксикацию организма.
Гепатоциты — клетки паренхимы печени (печеночной ткани), на основе которых формируются печеночные дольки — структурно-функциональные единицы печени.
В развитых странах цирроз печени входит в шестерку основных причин смерти пациентов от 35 до 60 лет. Во всем мире от него ежегодно умирают 40 миллионов человек, в Европе — порядка 170 тысяч. За последнее десятилетие количество смертельных исходов возросло на 12%. В России частота возникновения цирроза печени составляет 20–35 случаев на 100 000 населения. Стоит сказать, что это в первую очередь мужская болезнь. Сильный пол страдает ей в три раза чаще, чем женщины. Данное заболевание обычно развивается после 40 лет.
Цирроз печени имеет стадийное течение. Каждая стадия отличается степенью патологических изменений, симптомами и необходимым лечением. Для определения стадии используется специально разработанная для этого шкала по Чайлд-Пью. Для верной оценки требуется сдать некоторые анализы, а также учесть клинические проявления заболевания на текущий момент времени.
Первая степень практически не имеет симптомов, так как болезнь компенсирована. Анализы крови характеризуются снижением уровня билирубина, а также уменьшением протромбинового индекса до 60–80 единиц. При этом воспалительные процессы уже начались и погибшие гепатоциты замещаются соединительной тканью.
На второй стадии заболевания начинают появляться первые неспецифичные симптомы: слабость, апатия, головные боли, тошнота и поносы, слабый аппетит, дискомфорт в правом подреберье, кровотечения из носа и кровоточивость десен. У мужчин возможно облысение и увеличение молочных желез. Начинают проявляться печеночная энцефалопатия и асцит. Данная стадия называется субкомпенсированным циррозом, так как болезнь еще можно вернуть в стадию компенсации.
Печеночная недостаточность — комплекс симптомов, который характеризуется нарушением одной или нескольких функций печени.
Асцит — одно из осложнений цирроза, проявляется скоплением свободной жидкости в брюшной полости.
Далее следует терминальная стадия, на которой энцефалопатия и асцит прогрессируют, кожные покровы обретают желтоватый цвет, наблюдается мышечная атрофия и анемия. Данная стадия опасна развитием серьезных осложнений, которые могут привести к летальному исходу. Среди таких осложнений: печеночная кома, тромбоз воротной вены, рак печени, внутренние кровотечения, а также инфекционные осложнения.
Как можно узнать о состоянии печени? Раньше для этого требовалось проведение биопсии, однако сейчас оценка возможна с помощью специального комплекса расчетных тестов, в которых используются результаты исследований крови и минимальные анамнестические данные, однако золотым стандартом остается биопсия. Специально разработанные алгоритмы определяют стадию фиброза (F0, F1, F2, F3, F4) и степень некровоспалительного процесса (А0, А1, А2, А3) по международной общепринятой системе METAVIR. Данная шкала включает в себя анализ 6 показателей: возраст, индекс массы тела, гипергликемия, количество тромбоцитов, уровень альбумина, отношение ферментов аспартатаминотрансферазы и аланинаминотрансферазы.
В зависимости от степени цирроза печени можно спрогнозировать продолжительность жизни пациента. В среднем более 7 лет живут около половины всех заболевших. При компенсированной стадии цирроза не менее 50% пациентов живут 7–10 лет. Субкомпенсированная стадия дает показатель пятилетней выживаемости около 40%. На стадии декомпенсации около 3 лет живут 10–40% пациентов.
Цирроз может быть вызван разными причинами, а самая распространенная из них — вирусы гепатита. Наиболее опасным для печени является гепатит С, так как он приводит к развитию цирроза в 97% случаев. Алкогольная форма развивается в результате неконтролируемого употребления спиртных напитков. Лекарственный тип возникает из-за длительного употребления гепатотоксических препаратов. Врожденная форма цирроза — результат некоторых генетических патологий (гемохроматоз, тирозиноз, галактоземия и др.). При недостаточном кровообращении и длительном венозном застое в печени диагностируется застойная форма заболевания. Обменно-алиментарный цирроз развивается в результате метаболических нарушений. Вторичный билиарный цирроз — следствие нарушения оттока желчи (болезнь развивается через 3–18 месяцев после нарушения проходимости желчных протоков). Если причина болезни не выяснена, такой цирроз называется криптогенным. Первичный билиарный цирроз также относится к категории заболевания неясной этиологии.
Как уже упоминалось, симптомы цирроза печени зависят от стадии заболевания. Основными из них, независимо от этиологии, являются: пониженная трудоспособность, неприятные ощущения в животе, повышенная температура тела, боли в суставах. При осмотре выявляется умеренное увеличение селезенки, увеличение и уплотнение печени, деформация ее поверхности. На более серьезных стадиях наблюдается вздутие живота, тошнота и рвота, возможна диарея при употреблении жирной пищи, тяжесть и боль в правом подреберье. На терминальной стадии могут возникать желтуха, асцит, отеки ног, варикозное расширение вен пищевода. В некоторых случаях развивается геморрой. При обнаружении тех или иных заболеваний печени необходимо обращаться к врачу гастроэнтерологу-гепатологу.
Лечение цирроза — процесс длительный, и он представляет собой не столько лечение, сколько вторичную профилактику. При этом назначается специальная диета, гепатопротекторные препараты и комплекс витаминов, исключается прием гепатотоксических лекарственных средств, алкоголя. В целом сформировавшийся цирроз печени является необратимым состоянием и считается неизлечимым. Этиотропная терапия для большинства форм цирроза печени на данный момент отсутствует, исключением является вирусный гепатит, при котором могут назначаться противовирусные препараты.
При заболеваниях печени пациентам, как правило, назначают так называемую диету № 5, направленную на нормализацию функций органа и улучшение желчеотделения. Пищу необходимо принимать небольшими порциями 5–6 раз в день, при этом следует полностью исключить жареное и жирное. Предпочтение следует отдать вареной и приготовленной на пару пище. Обязательно употреблять достаточное количество воды — не менее 1,5 литров в день. Следует полностью отказаться от алкоголя. Количество белков ограничивается сотней граммов в день, соли —10-ю граммами в день. При асците назначают бессолевую диету.
Продукты, запрещенные к употреблению:
- любые химические пищевые добавки, в том числе консервы;
- жареное, соленое, маринованное, копченое;
- кондитерские изделия, шоколад, мороженое;
- животные жиры, маргарин, жирные мясо и мясные бульоны;
- соленые сыры, молочные продукты с высокой жирностью;
- бобовые, редька, шпинат, редис, щавель, чеснок, лук;
- кислые фрукты и ягоды;
- сладкие газированные напитки, крепкий чай и кофе.
Наиболее популярны при лечении заболеваний печени такие гомеопатические средства, как:
- Phosphor 6, 12;
- Magnesia Muriatica 6;
- Lycopodium 6;
- Nux Vomica 6;
- Mercur dulcis 6 и др.
Кроме того, в гомеопатических препаратах можно встретить вытяжки из майского чистотела Chelidonium majus. Действительно, взятые за основу растения известны как народные средства для восстановления печени. Однако не стоит забывать, что гомеопатия как таковая официальной доказательной медициной не признана, и ее методы не проходят серьезных клинических испытаний. До сих пор не существует веских доказательств того, что она действует за счет заявленных полезных компонентов, а не за счет эффекта плацебо. Далеко не все пациенты гомеопатов отмечают улучшение своего самочувствия. В любом случае, гомеопатическое лечение печени — процесс длительный, занимающий не один месяц. Распад гепатоцитов и рост фиброзной ткани могут развиваться быстрее. Если говорить о циррозе печени, то у больного просто нет времени на рискованное лечение.
При компенсированном и субкомпенсированном циррозе назначается поддерживающая терапия – строгая диета и гепатопротекторы (лекарства на основе глицирризиновой кислоты, фосфолипидов, аминокислот, расторопши (Silybum marianum Carduus marianus) и других компонентов, способствующих восстановлению функций печени). При вирусном циррозе используется противовирусная терапия (ПВТ). Однако, справедливо заметить, что специфического лечения цирроза нет.
Глицирризиновая кислота — это биологически активное вещество, которое в природе встречается в корне солодки (Glycyrrhiza glabra), по имени этого растения оно и получило свое название. Однако гепатопротекторные функции глицирризиновой кислоты были изучены не так давно, поэтому до сих пор ее можно встретить далеко не в каждом лекарственном препарате против заболеваний печени. Особенно эффективен комплекс глицирризиновой кислоты и фосфатидилхолина — многочисленные клинические исследования показали его противовоспалительное, гепатопротекторное и антифибротическое действие.
На декомпенсированной стадии цирроза медикаментозная терапия мало эффективна и необходимо ставить вопрос о трансплантации (пересадке) печени. , Таким образом, лечение цирроза – крайне непростая задача, поэтому лучше его предотвратить. С этой целью при заболевании печени невирусной природы или вирусном гепатите и недоступной ПВТ, врачи могут назначить российский препарат на основе глицирризиновой кислоты, который приемлем по цене и почти не имеет противопоказаний (за исключением стандартных: аллергических реакций на компонент, беременности и периода лактации). Компоненты препарата защищают печеночные клетки от повреждения, уменьшают воспаление, разрастание соединительной ткани и способствуют восстановлению органа.
Если вышеуказанные методы лечения не помогают, проводят трансплантацию (пересадку) печени. Хирургическое вмешательство необходимо на последней, декомпенсированной, стадии заболевания, когда печень уже не выполняет своих функций. Кроме того, часть печени может быть взята у родственника больного или другого человека, который выразил свое согласие на эту операцию.
К числу профилактических мероприятий можно отнести любые процедуры по предупреждению заражения гепатитом, который является частой причиной цирроза печени. Рекомендуется вести здоровый образ жизни, отказаться от алкоголя и соблюдать сбалансированную диету, не увлекаться жареными и жирными продуктами. Следует с осторожностью относиться к чрезмерному приему лекарственных средств, многие из которых являются токсичными для печени. Стоит также позаботиться о нивелировании неблагоприятных экологических условий окружающей среды, которые могут оказывать негативное влияние на клетки печени — больше отдыхайте на свежем воздухе.
Один из эффективных методов предупреждения цирроза — прием гепатопротекторных препаратов при заболеваниях печени. Они защищают клетки печени, восстанавливают их структуру, уменьшают степень воспаления, нормализуют белковый и липидный обмены, приостанавливают развитие фиброза. Так, глицирризиновая кислота обладает антиоксидантной и мембраностабилизирующей активностью, потенцирует действие эндогенных глюкокортикостероидов, оказывая противовоспалительное действие при неинфекционных поражениях печени. Положительный эффект данного соединения был доказан в ходе 54 клинических исследований, из них 31 — рандомизированное. Испытания проводились на разных категориях пациентов, в том числе больных гепатитом и алкогольной болезнью печени. Во всех этих исследованиях профиль безопасности глицирризиновой кислоты был оценен как благоприятный, что позволило включить ее в рекомендации Азиатско-Тихоокеанской ассоциации по изучению печени (APASL) и разрешить для медицинского применения человеком Европейским медицинским агентством (EMA).
Итак, прием современных гепатопротекторов — надежный и безопасный способ улучшить клиническую картину болезни печени, однако любое самолечение недопустимо, и, несмотря на то, что многие лекарственные препараты допущены к продаже без рецепта, обязательно проконсультируйтесь с врачом.

Цирроз печени — тяжелое заболевание, негативно влияющее на работу всего организма, требующее длительного и сложного лечения. Поэтому, если у вас выявлено то или иное заболевание печени, необходимо сделать все возможное, чтобы затормозить патологические процессы и максимально восстановить функции печени. Многое зависит от вас. Начните с самодисциплины, взяв под тотальный контроль ваше питание, распорядок дня и прием лекарств, назначенных врачом — уже только это способно значительно улучшить прогноз.
Одним из важнейших органов человека является печень. Выполняя в нашем организме самые разнообразные функции, печень в конечном итоге способствует поддержанию постоянства внутренней среды (гомеостаза), необходимой для полноценной жизнедеятельности.
В течение всей жизни на печень действуют сотни тысяч повреждающих агентов, таких как лекарственные препараты, консерванты, никотин, алкоголь, наркотики, вирусы, бактерии, грибы и другие токсичные вещества, они способны привести к функциональной несостоятельности печени, что вызывает появление симптомов болезни.
Что такое гепатопротекторы?
Существует группа препаратов от цирроза печени, способных улучшать функциональную активность гепатоцитов (клеток печени) путем повышения устойчивости к повреждающим факторам, а также восстанавливая поврежденные клеточные элементы. Такими свойствами обладают гепатопротекторы (от латинского hepar — печень и protection — защищать).
Давайте разберемся в том, как именно препараты осуществляют защитное действие.
Практически все гепатопротекторы, кроме разве что препаратов антитоксического действия на основе лактулозы, обладают антиоксидантной (антиокислительной) активностью, то есть способны нейтрализовать свободные радикалы, повреждающие оболочку клеток с последующей их гибелью.
Ряд препаратов способен восполнить дефицит компонентов мембран клеток как путем повышения их синтеза, как это делают флавоноиды растительных препаратов и адеметионин, так и путем восстановления структурно неполноценных мембран клеток печени эссенциальными фосфолипидами.
Кроме того, гепатопротекторы оказывают положительное действие на печень путем стимуляции желчеобразования и желчевыделения. Желчегонное действие имеют лекарственные средства, произведенные из артишока, препараты дезоксихолевой кислоты.
Защитный эффект препаратов достигается также путем снижения концентрации токсинов в крови, что характерно для препаратов антитоксического действия.
Обеспечивая общий конечный эффект – гепатопротективный, разные препараты имеют свои особенности воздействия и применения в той или иной ситуации.
Когда стоит начать приём гепатопротекторов?
Прием препаратов показан при заболеваниях печени:
- Токсической этиологии;
- Алкогольной этиологии;
- Лекарственной этиологии;
- Вирусной этиологии;
- Жировом перерождении печени;
- Замещение функционально активных гепатоцитов соединительной тканью (цирроз печени).
Краткий обзор гепатопротекторов
Прием лекарств данной группы может привести к активации холестаза (застоя желчи).
Лекарства принимают внутрь, запивая водой, без связи с приемом еды.
Назначают в дозе от 70 до 140 мг, которая определяется лечащим врачом согласно особенностям заболевания и возрасту пациента, от 2 до 3 раза в день не менее 3 месяцев.
Лекарственный препарат Хофитол — это экстракт листьев артишока полевого, содержащего БАВ – фенокислоты, флавоноиды, нормализующие функцию гепатоцитов.
Средство противопоказано при наличии камней в желчном пузыре, так как может вызвать их смещение с последующей закупоркой узких участков желчного пузыря или желчевыводящих путей с развитием картины печеночной колики.
При заболеваниях печени и желчевыводящих путей в остром периоде препарат увеличивает нагрузку на клетки, замедляя и затрудняя процесс выздоровления.
Принимают Хофитол по 2 или 3 таблетки или от 2,5 до 5 мл раствора 3 раза в день за 20 минут до приема еды. Длительность приема до 3 недель или от 8 до 15 ежедневных инъекций препарата с последующим приемом таблеток.
Лекарства на основе животного сырья: Сирепар, Гепатосан являются экстрактом печени крупного рогатого скота, содержащим продукты гидролиза печеночной ткани (аминокислоты, жирные кислоты, факторы роста клеток, витамин В12), оказывающие защитное действие на печень и потенциально способные стимулировать ее регенерацию.
Помимо этого, отмечен высокий аллергенный потенциал лекарств данной группы, вследствие чего перед началом лечения обязательно определение индивидуальной чувствительности к компонентам препарата.
Отсюда следует, что ввиду потенциальной опасности и неоднозначных данных об эффективности данных препаратов, необходимо тщательно взвесить соотношение риска и пользы от применения препаратов данной группы.
Эссенциальные фосфолипиды: Эссенциале, Фосфоглив, Резалют — основные элементы мембран гепатоцитов. Препараты данной группы произведены на основе соевых бобов, в составе которых имеются эссенциальные фосфолипиды, до 90% которых составляет фосфатидилхолин.
Помимо этого, при производстве лекарства Резалют используется технически более совершенная обработка субстрата жидким азотом, а также создание капсулы, не имеющей швов, что предотвращает попадание воздуха и порчу препарата.
Лекарства противопоказаны при аллергии на арахис и сою, так как возможно развитие перекрестной аллергии. Кроме этого, препараты эссенциальных фосфолипидов могут способствовать усилению цитолиза (разрушения гепатоцитов) и нарушению оттока желчи.
Потеря обезвреживающей функции печени приводит к росту концентрации токсинов в плазме крови, и тем самым провоцирует развитие энцефалопатии, то есть приводит к нервно-психическим нарушениям.
Начальными симптомами энцефалопатии являются:
- ослабление концентрации внимания;
- немотивированная тревожность и/или эйфория с дальнейшим развитием сонливости;
- заторможенная реакция на раздражители;
- неадекватное поведение;
Такое изменения сознания без своевременного лечения и прогрессирование основного заболевания способно привести к коме. При подобных состояниях используются препараты антитоксического действия. Препараты антитоксического действия связывают и нейтрализуют токсины, одним их которых является аммиак.
К детоксикантам прямого действия относятся: L-орнитин-L-аспартат и Гепа-Мерц.
Помимо этого, содержащаяся в L-орнитин-L-аспартате аминокислота аспартат способна связывать и обезвреживать аммиак в мозге и других тканях.
Исследования выявили зависимость эффективности препарата от тяжести заболевания. При легкой степени тяжести эффективность детоксикантов составляет до 90%, при тяжелом же течении снижается до 40%.
Лекарственное средство применяют внутрь по 1-2 пакетика гранул, предварительно растворив их в 1 стакане воды, 3 раза в день после приема еды. Длительность лечения 2–3 недели.
К детоксикантам непрямого влияния относится снижающая продукцию токсинов Лактулоза и усиливающий образование веществ-детоксикантов Гептрал.
За счет увеличения популяции лактобактерий, в толстом кишечнике уменьшается количество гнилостных микроорганизмов, образующих аммиак в процессе своей жизнедеятельности.
В результате ферментирования лактулозы нормальной микрофлорой, происходит подкисление содержимого кишечника, что дополнительно угнетает рост патогенной микрофлоры.
Кроме того, лактулоза является осмотическим слабительным средством, усиливает сократительную активность кишечника и увеличивает выведение аммиака из организма.
Лекарство назначают внутрь по 30-50 мл 2-3 раза в день, возможно повышение дозы до 190 мл в сутки. Время начала эффекта — окончание 1-2 суток после приема препарата.
Действующим компонентом лекарств-активаторов продукции детоксикантов, является S-аденозил-L-метионин – элемент незаменимой аминокислоты L–метионина и аденозинтрифосфорной кислоты, в норме образуемый печенью.
Важно! Вследствие того, что адеметионин превращается в гомоцистеин, лекарство запрещено при гомоцистинурии и гипергомоцистеинемии.
Препарат принимают внутрь без связи с приемом пищи от 800 до 1600 мг в день, не менее 3 месяцев.
Однако препарат гораздо эффективнее при введении от 400 до 800 мг в день инъекционно 2-3 недели с последующим лечением таблетками не менее 3 месяцев.
Урсосан, Урсофальк, Эксхол, Ливодекса — группа препаратов представлена урсодезоксихолевой кислотой, являющейся нетоксичной желчной кислотой.
Прием лекарства запрещен при болезнях желчного пузыря, желчных протоков и кишечника в острый период, при полной обструкции желчных протоков.
Лекарство применяют внутрь, запивая водой (0,5-1 стакан) совместно с приемом пищи или сразу же после него, в дозировке от 8 до 15 мг на кг массы тела в 2-3 приема, либо однократно на ночь от нескольких месяцев до нескольких лет.
Альфа-липоевая кислота (Берлитион, Октолипен) – активное вещество, осуществляющее важнейшую роль в энергетическом обеспечении гепатоцитов.
Лекарство применяют по 300 мг 2 раза в день от 1 до 4 месяцев. Возможно проведение 7-14 инъекций 12 мл препарата с дальнейшим лечением таблетками.
Таким образом, применение гепатопротекторов при болезнях печени способно улучшать как структуру, так и функцию гепатоцитов.
План лечения болезней печени должен включать помимо гепатопротекторов и другие виды терапии, влияющие на причину, механизм развития и способствовать устранение симптомов болезни.
Следует помнить о возможности возникновения нежелательных лекарственных реакций, вызванных индивидуальной гиперчувствительностью к компонентам препарата.
Бесконтрольный прием гепатопротекторов может приводить к развитию осложнений, поэтому необходимо тщательное наблюдение изменений выраженности клинических проявлений, уровня печеночных ферментов, липидов и протеинов крови, ультразвуковой контроль печени.
Показатели состояния системы регуляции у больных циррозом печени вирусной этиологии подтвердили усиление симпатической и ослабление парасимпатической активности. Рекомендуется выявление и коррекция вегетативных нарушений у таких больных. Как основной гепа
The indices of the state of the system of regulation in patients with cirrhosis of virus etiology confirmed strengthening of sympathetic and weakening of parasympathetic activity. Development and correction of vegetative disorders in such patients are recommended. S-adenozil-L-methionine is stated as a main hepatoprotector.
Циррозы печени (ЦП) занимают значительное место в структуре заболеваний органов пищеварения, оставаясь крайне актуальной социально-экономической и клинико-эпидемиологической проблемой здравоохранения всех стран мира. В настоящее время в мире заболеваемость ЦП составляет около 20–40 больных на 100 тыс. населения, и этот показатель неуклонно растет [1]. Чаще всего встречаются ЦП алкогольной и вирусной этиологии.
Вирусные ЦП (в исходе хронических гепатитов В, С, В + D) составляют от 10% до 23,5% всех циррозов [2]. Доминирующее место среди всех болезней печени занимают вирусные гепатиты В, С и D, что связано с их широкой распространенностью и высоким уровнем заболеваемости [3, 4]. В США вирусный гепатит С (ВГС) в качестве причины ЦП вышел на первое место — он является причиной формирования ЦП в 26% случаев, ВГС в сочетании с алкоголем добавляет к этой статистике еще в 15% случаев, гепатит В и гепатиты В + D вызывают ЦП 15% случаев. В последние годы структура вирусных ЦП несколько изменилась: до 30,3% увеличилась доля циррозов в исходе вирусного гепатита С [5, 6]. Это согласуется с данными Европейской ассоциации по изучению печени (European Association for the Study of the Liver, EASL) (1999) о том, что ведущую роль в формировании ЦП играет хроническая инфекция ВГС, которая является причиной 40% случаев развития ЦП [7]. Особенность течения ЦП определяется, по-видимому, не только этиологическим фактором, но и другими дополнительными регулирующими механизмами, которые на настоящий момент еще не вполне изучены.
Для оценки тяжести ЦП и прогноза в течение последних почти 50 лет, с 1964 года с пересмотром-дополнением в 1973 г., используется классификация Чайлда–Пью (Чайлда–Туркотта–Пью). Эпидемиологические исследования показывают, что оценка класса по Чайлду–Пью может предсказать продолжительность жизни у пациентов с ЦП. Оценка в 10 баллов или больше связана с 50% вероятностью смерти в течение 1 года [8]. Не ясно, чем определяется выживаемость оставшихся 50%, возможно, степенью компенсаторных возможностей регуляторных систем. Следует отметить, что система оценки по Чайлду–Туркотту–Пью не является идеальной для данной группы пациентов, так как при оценке тяжести состояния больных во внимание принимаются параметры, отражающие функцию печени, но не учитываются показатели, регистрирующие функцию почек, дыхательной и сердечно-сосудистой систем. В связи с этим появились новые системы, которые являются более подходящими у данной категории больных.
С 2002 г. широко используемой системой оценки тяжести пациентов с заболеваниями печени стала шкала MELD (Model for end-stage liver disease — модель для конечной стадии заболевания печени), которая была предложена в Клинике Мэйо (США), оценка по которой варьируется от 6 до 40 баллов. Шкала применяется для прогноза летальности у пациентов с декомпенсированными ЦП. Так, было показано, что при количестве баллов по шкале MELD менее 20 трехмесячная летальность составила 27%, а при более 20 баллов — 76%. В настоящее время количество баллов по шкале MELD является приоритетным при определении неотложности трансплантации печени в США [9].
Что же определяет, кроме этиологического фактора, выживаемость пациентов с ЦП? Возможно, продолжительность жизни связана со степенью компенсаторных возможностей регуляторных систем, основой которых является функционирование вегетативной нервной системы. Вегетативная нервная система — часть нервной системы, которая управляет деятельностью внутренних органов, регулирует процессы обмена веществ, состояние тканей и органов в ходе их приспособления к текущей деятельности организма в изменяющихся условиях окружающей среды. Вегетативная нервная система регулирует сердечно-сосудистую деятельность, температуру тела, работу желудочно-кишечного тракта (атонические запоры, слабая перистальтика при симпатикотонии; гипермоторные дисфункции, спастические запоры, поносы при ваготонии), мочеиспускание, половую функцию, все виды обмена веществ, эндокринную систему, сон и др. Усиление функционирования одного отдела (например, симпатического) в нормальных физических условиях приводит к компенсаторному напряжению аппарата другого отдела (парасимпатического), возвращая функциональную систему к нормальному гомеостазу [10].
Утомляемость, слабость, усталость в диапазоне от легкой усталости в повседневной жизни до выраженной слабости являются частой жалобой больных с ЦП [17]. Усталость у пациентов с заболеваниями печени может развиться в любое время, но степень выраженности этого симптома, по мнению Newton J. L. и соавт. (2008), не коррелирует с тяжестью заболевания печени [18]. Тяжесть усталости у пациентов с ЦП коррелирует с более серьезными симптомами ВД и поэтому может быть основным фактором в оценке тяжести синдрома вегетативных нарушений [19]. С другой стороны, слабость может быть и проявлением анемического синдрома, следствием нарушения сна, побочным действием лекарств (бета-блокаторы, антидепрессанты, бензодиазепины). Кроме того, у таких пациентов может снизиться толерантность к физической нагрузке, как выявили K. Cauch-Dudek и соавт. (1996) [20]. Симптомы вегетативных нарушений моторики органов пищеварения включают в себя раннее насыщение, тошноту, рвоту, боли в эпигастрии. Задержка опорожнения желудка связана с постпрандиальной гипогликемией, по данным B. Ohlsson и соавт. (2006) и поэтому может ухудшить течение ЦП [21]. Замедление перистальтики кишечника в результате вегетативной дисфункции при ЦП имеет особое значение, поскольку оно способно привести к избыточному бактериальному росту в тонкой кишке, повышению риска развития печеночной энцефалопатии и спонтанного бактериального перитонита и может быть плохим прогностическим признаком у этих пациентов [22]. Согласно исследованиям C. Kibune Nagasako и соавт. (2009), нарушения желудочно-тонкокишечной моторики наряду с дисфункцией сфинктеров толстой кишки и мочевого пузыря могут вызывать диарею, запоры и недержание мочи, которые усиливаются на фоне назначения мочегонных и слабительных препаратов. По данным V. Gomez-Lobo и соавт. (2006), у пациентов с ЦП наблюдается дисфункция мочевого пузыря [23]. Распространенность ВД может достигать 67% и повышать смертность в группе пациентов с ЦП [16, 24, 25]. Эта взаимосвязь ВД и ЦП имеет большое значение для клиницистов, работающих с пациентами с хроническими заболеваниями печени.
В настоящее время активно ведутся исследования вариабельности ритма сердца у больных с ЦП различной степени тяжести и различной этиологии, причем выявляется высокая частота встречаемости вегетативных дисфункций. Выраженность и частота дисфункций связана не с этиологией цирроза печени, а со степенью его тяжести [28]. A. Somasundaram и соавт. (2009) предложили использовать оценку вариабельности ритма сердца в качестве предиктора оценки тяжести больного с ЦП [29].
По результатам исследования F. Szalay и соавт. (1998), при HBsAg-положительных заболеваниях печени дисфункция парасимпатического отдела вегетативной нервной системы (ПВНС) встречается в 85% случаев, дисфункция симпатического отдела вегетативной нервной системы (СВНС) — в 43%; при анти-ВГС-позитивных заболеваниях печени дисфункция ПВНС наблюдается в 58% случаев, дисфункция СВНС — в 42% [30]. M. T. Hendrickse и соавт. (2006) установили, что у пациентов с хроническим заболеванием печени, отягощенным ВД, 4-летняя смертность на 30% выше по сравнению с данными для больных хроническими заболеваниями печени без вегетативной дисфункции, у которых 4-летняя смертность составляет 6%, а также выявили, что у больных первичным билиарным циррозом, которые жалуются на усталость, смертность повышается [31, 32]. J. F. Fleckenstein и соавт. (1996) сделали вывод, что вегетативная нейропатия является независимым фактором риска смертности в случаях компенсированного и декомпенсированного цирроза [33].
Таким образом, имеющиеся данные свидетельствуют о целесообразности изучения наличия и степени выраженности вегетативных дисфункций у больных ЦП. В то же время данные об особенностях объективной оценки вегетативных дисфункций при помощи анализа вариабельности ритма сердца у больных с ЦП, особенно в отечественной медицине, крайне малочисленны, что обусловило актуальность настоящего исследования.
Целью исследования было оценить частоту и выраженность синдрома вегетативной дисфункции у больных циррозом печени вирусной этиологии разной степени тяжести.
Было обследовано 103 пациента с ЦП вирусной этиологии. Контрольную группу составили 35 пациентов, пол и возраст которых соответствовали аналогичным характеристикам больных в испытуемых группах. Для изучения частоты клинических проявлений, наличия и выраженности вегетативной дисфункции пациенты были разделены на 3 группы в зависимости от степени тяжести цирроза печени по критериям Чайлда–Пью. В первую группу вошли пациенты с компенсированным ЦП (класс А), оценка по критериям Чайлда–Пью составила 5–6 баллов (36 больных — 34,9%). Во вторую группу вошли пациенты с субкомпенсированным циррозом (класс B), оценка по критериям Чайлда–Пью составила 7–9 баллов (34 человека — 33%). В третью группу вошли пациенты с декомпенсированным циррозом (класс С), оценка по критериям Чайлда–Пью составила 10–15 баллов (33 человека — 32,1%).
При опросе пациенты жаловались на слабость, быструю утомляемость, снижение работоспособности, нарушения сна в виде сонливости днем и бессонницы ночью; периодически отмечались головокружения в ортостазе. Из других вегетативных жалоб реже встречались нарушения моторики кишечника в виде чередования запоров и поносов, нарушения мочеиспускания (поллакиурия, недержание мочи). Частота встречаемости жалоб нарастала с увеличением тяжести ЦП, что отражено в табл. 1.
Показатели состояния системы регуляции сердечного ритма у исследуемых пациентов с ЦП подтвердили усиление симпатической активности и ослабление парасимпатической активности по всем параметрам, при этом симпатическое влияние усиливалось при нагрузке. Индексы регуляторных систем вегетативной нервной системы (индекс напряжения и индекс вегетативной регуляции) достоверно указывали на преобладание симпатикотонии в покое и в активном ортостазе. Степень напряжения регуляторных систем распределилась следующим образом: удовлетворительная адаптация (норма) в покое выявлена у 21 (58,3%) пациентов первой группы, у 16 (47%) больных второй группы, у 8 (24,2%*) человек из третьей группы и у 33 (94,2%) человек контрольной группы; состояние функционального напряжения, проявляющееся мобилизацией защитных механизмов, в том числе повышением активности симпатоадреналовой системы, регистрировалось в покое у 13 (36,1%) пациентов первой группы, у 15 (44,2%) больных второй группы, у 20 (60,7%*) человек третьей группы и только у 1 пациента (2,9%) из группы контроля. Также оценивались аналогичные показатели при нагрузке (в активном ортостазе): удовлетворительная адаптация выявлена у 21 (58,3%) пациента из первой группы, у 10 (29,4%*) больных из второй, у 4 (12,1%*) человек из третьей группы; состояние функционального напряжения отмечено у 14 (38,9%) больных из первой группы, у 21 (61,8%) пациента из второй и у 19 (57,6%*) человек из третьей группы; в третьей группе у 10 (30,3%) пациентов выявлено состояние перенапряжения, для которого характерны недостаточность адаптационных защитно-приспособительных механизмов и их неспособность обеспечить адекватную реакцию организма на воздействие различных факторов (*р ≤ 0,05 в отличие от первой группы). Сравнительные данные математического анализа сердечного ритма представлены в табл. 2.
Исходный вегетативный тонус в группе контроля был ближе к умеренной (30,3%) и выраженной ваготонии (42,2%), а вегетативная реактивность недостоверно (р + /K + -АТФазы, увеличивается энергетический потенциал клетки и таким образом улучшается захват компонентов желчи из крови, их внутриклеточный транспорт и выделение в канальцы. В клетках увеличивается синтез и содержание тиолов (глутатиона, таурина, сульфатов), которые обладают защитным действием от цитотоксического эффекта свободных радикалов, желчных кислот и других токсических компонентов, поступающих или образующихся в гепатоците, в том числе и биологических субстанций, ответственных за появление кожного зуда [37, 38].
Основными показаниями для назначения S-аденозил-L-метионина является гепатоцеллюлярный и/или каналикулярный холестаз, в механизме которого ведущая роль принадлежит следующим факторам:
1) снижению текучести (проницаемости) базолатеральной и/или каналикулярной мембраны гепатоцитов в результате алкогольных и лекарственных поражений печени, а также при беременности;
2) ингибированию Na + /K + -АТФазы и других мембранных переносчиков при токсических воздействиях на печень (лекарства, бактериальные субстанции, эндотоксины, например, при сепсисе);
3) нарушению целостности цитоскелета, включая каналикулы с блокадой внутриклеточного и каналикулярного транспорта компонентов желчи при острых и хронических гепатитах и циррозах печени различного генеза, при сепсисе, при возвратном (доброкачественном) внутрипеченочном холестазе, при эндотоксемии, при использовании пероральных контрацептивов [39, 40].
Эффективность S-аденозил-L-метионина в лечении холестатических заболеваний печени, в основе которых лежат аутоиммунные повреждения эпителия билиарных протоков с их некрозами и облитерацией (первичный билиарный цирроз, первичный склерозирующий и аутоиммунный холангит, идиопатическая дуктопения, склерозирующий холангит после трансплантации печени и др.), оценивается неоднозначно. Если на ранней стадии первичного билиарного цирроза ряд авторов отмечали положительный эффект от назначения препарата (уменьшение зуда, снижение активности щелочной фосфатазы), то при развернутой картине болезни наблюдалось лишь кратковременное улучшение [41].
S-аденозил-L-метионин (Гептрал) нашим пациентам мы назначали вначале парентерально по 800 мг внутривенно или внутримышечно в течение 10–14 дней, а затем по 400 мг (1 таблетка) 2 раза в день. Продолжительность курса лечения составляла в среднем 1–2 месяца.
Показатели состояния системы регуляции — частотный, спектральный анализ ритма сердца — у исследуемых пациентов с ЦП подтвердили усиление симпатической активности и ослабление парасимпатической активности по всем параметрам, степень выраженности которых у больных нарастала от класса А к классу С, при этом симпатическое влияние усиливалось при нагрузке. Исходя из вышеизложенного, возникает необходимость раннего выявления и коррекции вегетативных нарушений у исследуемых групп больных. В качестве основного гепатопротектора мы рекомендуем назначать S-аденозил-L-метионин (Гептрал).
Литература
Е. Ю. Плотникова*, доктор медицинских наук, профессор
Е. Н. Баранова*
М. В. Краснова**, кандидат медицинских наук
К. А. Краснов**, кандидат медицинских наук
*ГБОУ ВПО КемГМА МЗ РФ, **Кузбасский областной гепатологический центр МБУЗ ГКБ № 3 им. М. А. Подгорбунского, Кемерово
Читайте также:


