Хронические вирусные поражения легких
Вирусы — неклеточная форма жизни, которая может воспроизводиться только внутри живых клеток (внутриклеточный паразит). Они вызывают острые и хронические вирусные заболевания. Некоторые из вирусов способны встраивать свою ДНК в хромосомы клетки-хозяина, тем самым вызывая мутации.
Виды хронических вирусных заболеваний
Вирусы способны поражать различные органы и системы человеческого тела. Острые и хронические вирусные заболевания делят на:
- кишечные (ротавирусы);
- респираторные (грипп);
- поражающие ЦНС (энцефалит);
- приводящие к болезням внутренних органов (гепатиты);
- вызывающие болезни кожи и слизистых оболочек (ветряная оспа);
- поражающие сосудистую систему (геморрагические лихорадки);
- нарушающих работу иммунной системы (ВИЧ).
Хроническими вирусными заболеваниями называют патологии, которые часто рецидивируют, вызывая тяжелые поражения центральной нервной системы и внутренних органов, а также подавляют защитные функции иммунной системы.
В зависимости от генетического материала вирусы бывают:
- ДНК-содержащими, состоящими из 1 или 2 спиралей ДНК (аденовирус, герпесвирус, папилломавирус, гепаднавирус);
- РНК-содержащими, которые включают в себя только РНК (ортомиксовирус, флавивирус, ретровирус, полиовирус).
К распространенным острым и хроническим вирусным заболеваниям относятся:
- герпетическая инфекция (поражает все органы и системы, вызывает генитальный герпес, ветряную оспу, герпес губ и т. д.);
- гепатиты (гепатит B, вызывающий цирроз и рак печени);
- ВИЧ (приводит к развитию СПИДа);
- клещевой энцефалит (поражает центральную и периферическую нервную систему);
- краснуха (сопровождается воспалением дыхательных путей, характерной сыпью на коже и интоксикацией);
- ВПЧ (хроническое вирусное заболевание вызывает кожные наросты и может индуцировать онкологические процессы);
- паротит (поражение слюнных и околоушных желез);
- корь (поражает слизистую рта и дыхательных путей, сопровождается сыпью на коже и слизистой);
- инфекционный мононуклеоз (проявляется лимфаденопатией, тонзиллитом, гепатоспленомегалией, лихорадкой);
- грипп (поражение верхних и нижних дыхательных путей с выраженной интоксикацией);
- аденовирусная инфекция (ОРВИ) и т. д.
Стадии развития вирусных заболеваний (острых и хронических)
Жизненный цикл вируса включает в себя такие этапы:
- Адсорбция на клеточной мембране и проникновение в клетку.
- Экспрессия и репликация вирусного генома.
- Сборка вирусов и выход из клетки.
Особенности лечения хронических вирусных заболеваний
Сложность терапии заключается в том, что вирусы являются внутриклеточными паразитами.
Лечение хронических вирусных заболеваний включает в себя:
- этиотропную терапию. Она направлена на уничтожение возбудителей хронических вирусных заболеваний, находящихся внутри клеток, и включает в себя применение препаратов, нарушающих репликацию вируса.
- иммуномодулирующую терапию. Призвана усилить иммунитет организма для борьбы с вирусом.
Хронические вирусные заболевания и иммунитет
Когда вирус проникает внутрь клетки, то функции местного иммунитета выполняют интерфероны и другие цитокины. Вирусные белки в комплексе с антигенами HLA становятся мишенями для несущих соответствующие рецепторы Т-лимфоцитов.
К началу второй недели после заражения активируется гуморальный и клеточный иммунитет. Вырабатываются антитела к вирусу и накапливаются специфичные к нему лимфоциты. Интенсивность иммунного ответа нарастает в течение второй-третьей недели. Выработка антител и накопление лимфоцитов продолжаются еще в течение нескольких месяцев.
В ответ на инфекцию клетки тела также вырабатывают интерфероны α или β. Они подавляют репродукцию вирусов, оказывая воздействие на транскрипцию вирусных геномов.
Эпидемия коронавируса SARS-CoV-2 продолжает распространяться по всему миру — общее число погибших от пневмонии COVID-19 превысило 42 000. Целые страны закрыты на карантин, эпидемиологи и вирусологи не перестают призывать к самоизоляции тех, кто входит в группы риска: людей старше 65 лет и пациентов с хроническими заболеваниями и ослабленным иммунитетом. Кому нужно соблюдать особую осторожность и какие заболевания приводят к сбоям в иммунной системе?

Фото: Online Marketing / Unsplash
Астма и хронические заболевания легких
Бронхиальная астма — хроническое заболевание, которое характеризуется повторяющимися приступами удушья и дыхания со свистом. Частота приступов может варьироваться от нескольких раз в день до нескольких раз в неделю. По оценкам ВОЗ, от астмы страдают 235 млн человек по всему миру. Она также является самым распространенным хроническим заболеванием у детей.
Во время приступа астмы разбухает слизистая оболочка бронхов, дыхательные пути спазмируются и сужаются, из-за чего в легкие поступает меньше воздуха. Астматикам становится тяжело сделать вдох и особенно выдох. Приступы сопровождаются кашлем, хрипами, усилением одышки. Организм изо всех сил пытается противодействовать им, и эта борьба существенно ослабляет его.
Приступы астмы могут спровоцировать аллергены и инфекции дыхательных путей. В этом случае иммунной системе приходится бороться не только с астмой, но и с другими заболеваниями. Иногда она не в силах справиться со своей задачей, и в самых неблагоприятных случаях это может привести к необратимым последствиям.
Еще одно заболевание дыхательной системы — это хроническая обструктивная болезнь легких (ХОБЛ). Считается, что одной из основных причин развития ХОБЛ является табачный дым, при этом в группу риска входят как активные, так и пассивные курильщики. Иммунная система людей с ХОБЛ, которой приходится бороться еще и с другими заболеваниями, испытывает двойную нагрузку. Легкие пациентов с ХОБЛ серьезно повреждены, и у вирусов гораздо меньше препятствий для проникновения.
Сахарный диабет
Диабет возникает в тех случаях, когда поджелудочная железа не вырабатывает достаточно инсулина или когда организм не может эффективно использовать вырабатываемый инсулин. Это приводит к хроническому повышенному содержанию сахара в крови — гипергликемии.
Известны два типа диабета. Первый тип, который также называют инсулинозависимым, характеризуется отсутствием выработки инсулина. Ему подвержены в основном дети. Диабетом второго типа страдают около 90 процентов тех, у кого есть это заболевание. Он развивается в результате того, что организм оказывается не в состоянии эффективно использовать вырабатываемый инсулин.
Повышенный уровень сахара в крови ослабляет сопротивляемость организма. Инфекционные заболевания, особенно те, которые сопровождаются повышением температуры, могут резко ухудшить состояние диабетиков — даже тех, чья болезнь хорошо контролируется с помощью лекарств.
Но при заболевании сахарным диабетом нарушен не только углеводный метаболизм. Болезнь может поражать сосуды и отражаться на состоянии внутренних органов, подвергая их дополнительным нагрузкам. И тогда иммунной системе становится гораздо труднее защищать организм от чужеродного и вредного вмешательства.
Сердечно-сосудистые заболевания
От сердечно-сосудистых заболеваний (ССЗ) ежегодно умирает больше людей, чем от какой-либо другой болезни. По данным ВОЗ, в 2016 году они стали причиной смерти почти 18 млн человек, это треть всех смертей в мире. В 85 процентах смерть наступила от сердечного приступа (инфаркта) или инсульта. К ССЗ относится ишемическая болезнь сердца, при которой кровеносные сосуды не в состоянии снабжать кровью сердечную мышцу, и болезнь сосудов, снабжающих кровью головной мозг.
Любое инфекционное заболевание для людей с подобными проблемами может закончиться летальным исходом. Это же относится к тем, кто страдает нарушениями работы сердечных клапанов: вирусные инфекции могут дестабилизировать работу всего организма.
Гипертоническая болезнь
Гипертоническая болезнь или гипертония, характеризующаяся повышенным артериальным давлением, — широко распространенное заболевание. В одной лишь Германии насчитывается 20−30 миллионов гипертоников, а их число в мире составляет 1,13 млрд человек.
Гипертония считается одной из основных причин смертности на нашей планете. Она также повышает риск развития заболеваний сердечно-сосудистой системы, головного мозга и других болезней.
Высокое артериальное давление ведет к повреждениям артериальных сосудов и влияет на работу сердца, которое вынуждено находиться в состоянии перегрузки. Это может привести к развитию тяжелых сердечно-сосудистых заболеваний и, как следствие, ослабить сопротивляемость организма вирусам и другим инфекциям.
Онкологические заболевания
К группе риска относятся и пациенты с онкологическими заболеваниями. Раковые заболевания — вторая главная причина смертности в мире. По данным ВОЗ, в 2018 году от них скончались 9,6 млн человек.
Одним из наиболее распространенных методов лечения онкологии является химиотерапия. При этом используются цитостатики — противоопухолевые препараты, нарушающие процессы роста, развития и деления злокачественных клеток. Но цитостатики атакуют не только раковые клетки — от них страдают и здоровые ткани, это наносит урон иммунной системе, и организм становится более восприимчивым к патогенным микроорганизмам.
Степень пагубного влияния на иммунитет при лечении онкологических заболеваний зависит от разных факторов, в том числе — типа ракового заболевания и общего состояния пациента. В любом случае люди, проходящие сеансы химиотерапии или облучения, должны быть чрезвычайно осторожны. Даже относительно безобидная простуда может стать для них крайне опасной, поэтому в период обострения респираторных заболеваний онкологическим больным нужно по возможности избегать контакта с теми, кто кашляет и чихает.
Аутоиммунные заболевания
Аутоимунные заболевания повышают риск заражения не только коронавирусом, но и другими инфекциями. Возникают они тогда, когда в иммунной системе по неизвестной причине происходит сбой и она начинает атаковать не чужеродные вирусы и патогены, а ткани и внутренние органы собственного организма. Аутоиммунных заболеваний множество — среди них есть редкие и более распространенные, такие как ревматоидный артрит, псориаз, рассеянный склероз или болезнь Крона (хроническое воспаление кишечника).
Пациентам, страдающим аутоиммунными заболеваниями, врачи прописывают иммунодепрессанты, подавляющие деятельность иммунной системы. Принимают иммуносупрессоры и люди с ВИЧ. Защитные механизмы ослабленной иммунной системы дают сбой, и организм становится легкой жертвой инфекций. Поэтому тем, кто вынужден принимать иммуносупрессивные препараты, нужно соблюдать чрезвычайную осторожность.
Ну и, наконец, не стоит забывать о том, что некоторые возбудители инфекционных заболеваний опасны и для людей без каких-либо хронических заболеваний. Поэтому всем без исключения стоит проявлять осторожность и не пренебрегать правилами гигиены.
Для того чтобы избежать такого заболевания, как вирусная пневмония, необходимо знать основные пункты профилактики, от кого и как можно заразиться инфекцией и как вылечить пневмонию, если так случилось.
Самые частые возбудители вирусной пневмонии
Возбудителями вирусной пневмонии являются:
- вирус гриппа А;
- вирус гриппа В;
- респираторно-синцитиальный вирус;
- аденовирус;
- парагрипп.
Все перечисленные вирусы вызывают ОРВИ (острую респираторную вирусную инфекцию). Практически каждый человек в разные периоды своей жизни перенёс такую инфекцию, кто-то в лёгкой форме, ну а кто-то в более тяжёлой. Чаще всего вирусные пневмонии сопровождают грипп (А,В), что составляет более половины случаев всех заболеваний инфекционными пневмониями.
Именно при гриппе не редки случаи с тяжёлым течением и летальным исходом. Инфекционная пневмония при ОРВИ может развиться как в первые несколько дней заболевания, так и спустя несколько недель болезни.
Кто чаще болеет?
Вирусными инфекциями может заболеть практически каждый человек, но почему кто-то переносит болезнь легко, а кто-то попадает в больницу с осложнениями? Вирусная пневмония как раз и является таким осложнением. Подвержены, прежде всего, люди с ослабленным иммунитетом, дети, люди пожилого возраста (старше 60 лет), беременные женщины.
Инфекция поражает людей, которые имеют дефекты иммунной системы, то есть их иммунитет просто напросто истощён и ослаблен до такой степени, что не способен бороться с вирусами, поэтому возможно тяжёлое течение и развитие пневмоний.
К предрасполагающим факторам можно отнести отсутствие вакцинации во время эпидемии того или иного вируса (например, гриппа), этот факт определенно предрасполагает к развитию болезни. Плохие социально-бытовые условия (неполноценное питание, непригодные условия для проживания и т.д.). Постоянное переохлаждение организма, авитаминоз (нехватка витаминов организмом). Контакт с больными ОРВИ (особенно на работе, в школе, детском саду и т.д.).
На фоне каких заболеваний можно заболеть вирусной пневмонией. Перечислим основные:
- сердечная недостаточность;
- ВИЧ;
- сахарный диабет 1 и 2 типа;
- онкология (опухоль);
- почечная недостаточность;
- хронический алкоголизм;
- наркомания и т.д.
Это далеко не все фоновые заболевания, но самые частые, при которых может возникнуть болезнь (вирусная пневмония). Из этого перечня понятно, что все заболевания, которые влияют на нормальный обмен веществ и функциональное состояние органов, будут являться фоновыми.
Вирусы, вызывающие инфекционную пневмонию, передаются воздушно-капельным путём, от человека к человеку (кашель, чихание, выделения из носовых ходов). Что происходит и почему возникает вирусная пневмония? Когда человек заражается вирусом гриппа, парагриппа, аденовируса и т.д. на его организм, а в частности на кровеносные сосуды, оказывается мощное токсическое, повреждающее действие (тяжёлые формы ОРВИ!).
Так как вирусная инфекция действует генерализованно (на весь организм), состояние характеризуется как крайне тяжёлое. Вирусная пневмония у детей развивается по тому же принципу, что и у взрослых.
Истинная вирусная пневмония развивается в первые дни заболевания ОРВИ. Пневмонии, которые развились позже, имеют бактериально-вирусную природу, что следует учитывать при назначении антибактериальных препаратов (антибактериальные препараты широкого спектра действия – действуют на многих возбудителей).
Симптомы вирусной пневмонии
Симптомы вирусных пневмоний включают как собственно симптомы пневмонии, так и симптомы ОРВИ.
Общие симптомы интоксикации:
- температура;
- слабость;
- головные боли;
- ознобы;
- холодный липкий пот;
- боли в мышцах;
- боль в глазах (при поднимании верхнего века кверху)
- помутнение сознания.
Респираторные (дыхательные) симптомы:
- кашель;
- мокрота слизистая или с примесью крови;
- одышка;
- болевые ощущения в грудной клетке при дыхании;
- ринорея (обильные выделения из носа);
- воспаление верхних дыхательных путей.
Особенности вирусной пневмонии
Особенностью вирусной пневмонии является сложность в диагностике, на первый план не всегда выступают симптомы самой пневмонии. К сожалению, диагностические ошибки и запоздалое лечение могут приводить к ещё большим осложнениям болезни. Болезнь протекает остро в любом случае, так как вирусная пневмония развивается только при тяжёлых формах ОРВИ. В течении болезни к вирусному агенту (возбудителю) может присоединяться бактериальная инфекция, что ещё больше осложняет течение.
Иногда тяжёлые формы заболевания отличаются своей невосприимчивостью к терапии противовирусными и антибактериальными препаратами, что создаёт определённые сложности в лечении и приводит к развитию грозных осложнений, которые будут описаны ниже.
Осложнения вирусных пневмоний
Осложнения вирусных пневмоний нередко приводят к смерти пациента, хотя при своевременной адекватной терапии всё-таки удаётся достичь стабилизации состояния.
Дыхательная недостаточность характеризуется учащением дыхания (одышкой), повышением артериального давления и парциального давления кислорода в крови на первых этапах развития состояния, затем следует изменение этих показателей в обратную сторону (уменьшение) и переходом осложнения в кому.
Токсический шок сопровождается нарушениями со стороны сердечно-сосудистой системы (вирусы воздействуют на сосуды), изменениями показателей крови, шок нередко является причиной летальных исходов.
Мозговые нарушения проявляются в виде сильных головных болей, болей в теле (в основном конечностях), помутнения сознания. Такое осложнение преимущественно развивается у детей.
К осложнениям так же относятся печёночная, почечная недостаточность – выключение функций органов из массивного и длительного воздействия вирусов на органы. Пациенты с осложнениями должны находиться в палатах интенсивной терапии, под круглосуточным наблюдением медицинского персонала. Таким больным проводится мониторинг всех жизненных функций (давление, дыхание и т.д.), постоянный анализ основных показателей крови, электролиты крови, сатурация кислородом.
Диагностика
Что видит и слышит доктор? Нередко основными симптомами при вирусных пневмониях всё-таки остаются симптомы ОРВИ – общие симптомы интоксикации, поэтому иногда сложно заподозрить пневмонию.
Аускультация (выслушивание лёгких):
- хрипы;
- крепитация (звук, похожий на треск);
- бронхиальное дыхание.
Лабораторные и инструментальные исследования:
- ОАК (увеличение числа лейкоцитов, палочкоядерных нейтрофилов, ускорение СОЭ);
- С-реактивный белок (указывает на наличие воспалительной реакции в организме);
- рентгенограмма лёгких (самое важное исследование в данном случае, определяются участки инфильтрации – поражения ткани лёгкого).
Также могут быть проведены: посев мокроты для определения возбудителя, анализ крови (ПЦР, серологический анализ, определение иммуноглобулинов).
Основные лекарственные препараты для лечения вирусных пневмоний
Для лечения именно осложнённых форм ОРВИ (плюс вирусная пневмония) используются противовирусные препараты:
- Осельтамивир;
- Занамивир;
- Ингавирин.
Препараты могут применяться также для профилактики ОРВИ. Дети и взрослые применяют препараты в разных дозах, которые подбирает лечащий врач.
Антибактериальные препараты назначаются, так как пневмония может быть смешанной (бактериально-вирусной):
- цефалоспорины 3, 4 поколения;
- фторхинолоны 3, 4 поколения;
- карбопенемы.
Пациентам с тяжёлыми иммунодефицитными состояниями (ВИЧ-инфекция) могут быт назначены противогрибковые препараты (Вориконазол, Капсофунгин и т.д.).
Иммуномодуляторы назначаются для поддержания иммунитета, особенно широко это используется при лечении детей:
- Виферон;
- Гриппферон;
- Кагоцел;
- Пентаглобин;
- Галавит.
Тяжёлая вирусная пневмония обязательно лечится в условиях стационара в палате интенсивной терапии, где есть возможность проведения ИВЛ (искусственной вентиляции лёгких) и оксигенации (насыщение кислородом) крови.
Вред или польза народной медицины
Тяжёлое состояние требует чётко спланированного плана лечения, так как состояние без специальных препаратов будет усугубляться. Для лечения вирусной пневмонии не подходят народные методы! Только противовирусные и антибактериальные препараты.
При лечении пневмонии назначается обильное питьё (тёплый чай) — в этом случае можно обратиться к народным средствам. Чай можно заваривать с различными растительными компонентами, которые обладают хорошими дезинтоксикационными свойствами и содержат большое количество витаминов: малина, шиповник, липа, мать-и-мачеха, мята и т.д.
Профилактика вирусной пневмонии
На сегодняшний день самым действенным методом является вакцинация:
- Противогриппозная вакцина;
- Пневмококковая вакцина.
В первую очередь вакцины показаны людям пожилого и детского возраста, людям с иммунодефицитом и ослабленным (общесоматические) пациентам. Не делают вакцину тем, кто не переносит какие-либо компоненты препарата.
К мерам профилактики можно отнести здоровый образ жизни, отказ от вредных привычек, индивидуальные средства защиты (маски), витаминотерапию, режим карантина (в детских садах, школах, предприятиях), применение иммуномодуляторов и противовирусных препаратов в профилактической дозе (кагоцелл, арбидол, ингавирин и т.д.).
Прогноз заболевания
В основном вирусная пневмония при адекватном лечении в стационаре заканчивается выздоровлением в срок от двух до четырёх недель. Летальным исходом заканчиваются тяжёлые случаи с осложнениями, в основном у детей, пожилых людей и пациентов с фоновыми заболеваниями.
Заключение
В последнее время появляется очень много информации о том, что вакцинация не нужна и что якобы вакцина наносит вред организму. Это не так! Люди, которые подвержены вирусным заболеваниям, обязательно должны пройти вакцинацию. Перенести лёгкую форму гриппа будет намного безопаснее, чем лечиться в стационаре от тяжёлой формы, повлекшей за собой осложнения.
Мы приложили много усилий, чтобы Вы смогли прочитать эту статью, и будем рады Вашему отзыву в виде оценки. Автору будет приятно видеть, что Вам был интересен этот материал. Спасибо!
— Мало того, что вы один из лучших пульмонологов Европы, вы ещё и в главной группе риска сейчас по коронавирусу. Дайте, пожалуйста, рекомендации для людей вашего поколения и чуть помладше, то есть для тех, кто, как мы видим, действительно подвержен высокой летальности — и в Китае, и в Италии, и в Иране.
— Для того чтобы понять группы риска при этом заболевании: в первую очередь это люди, которые контактируют с животными, представляющими биологический резервуар. Скажем, 2002 год — это были африканские кошечки, в 2012 году это были верблюды, а сейчас немножко путается наука, до конца не установлено. Больше данных, что это определённый сорт летучей мыши — тот, который китайцы употребляют в пищу.
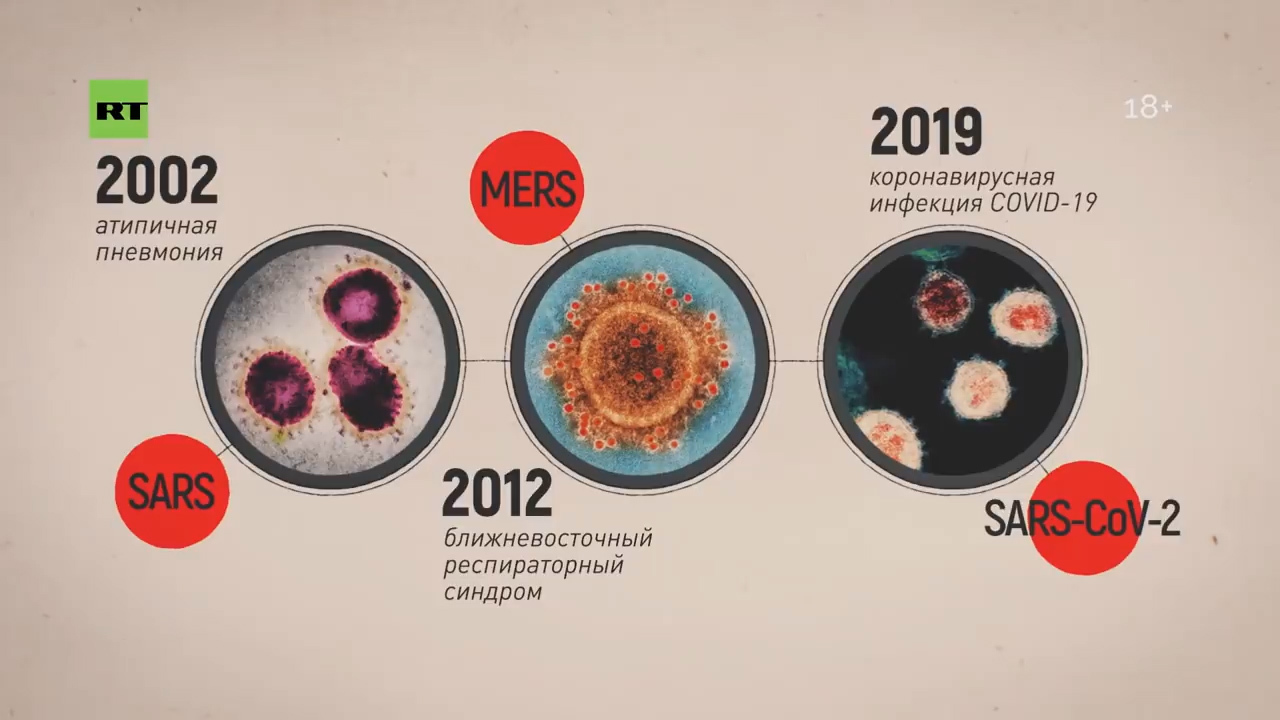
Вот эта летучая мышь распространяет коронавирус через испражнения. Поэтому идёт обсеменение. Допустим, рынок — морепродукты или какие-то другие продукты и так далее. Но когда мы говорим об эпидемии, то человек заражает человека. Поэтому эта фаза уже пройдена. Сейчас человек заражает человека.
Коронавирусы — очень-очень распространённая вирусная инфекция, и человек с ней встречается в жизни много-много раз. Ребёнок в течение года до десяти раз переносит заболевания, которые мы называем острой простудой. А за этой острой простудой стоят определённые вирусы.
И второе место по своей распространённости занимает как раз коронавирус. Проблема в том, что от этих вроде бы безобидных возбудителей отмахивались, никогда не могли понять причинно-следственных отношений. Если, скажем, ребёнок простыл, у него насморк, что за этим пойдёт? И так далее. Где-то в течение двух недель малыш или взрослый болеет — и всё это бесследно исчезало.
А вот в 2002-м, 2012-м и теперь уже в 2020 году ситуация качественно изменилась. Потому что те серотипы, которые стали циркулировать… они поражают эпителиальные клетки.

Эпителиальные клетки — клетки, которые выстилают дыхательные пути, желудочно-кишечный тракт и мочевыводящую систему. Поэтому у человека симптомы лёгочные, симптомы кишечные. И при исследовании анализов мочи тоже выделяют… такую нагрузку.
Но эти новые штаммы, о которых мы сейчас с вами ведём беседу, у них есть такие свойства — вступить в контакт с рецептором второго типа, ангиотензин-превращающего фермента. А с этим рецептором связано такое серьёзное проявление, как кашель.
Поэтому у больного, у которого появляются симптомы поражения нижнего отдела дыхательных путей, характерный признак — кашель. Это поражаются эпителиальные клетки самых-самых дистальных отделов дыхательных путей. Эти дыхательные трубочки очень маленькие.
— Дистальных — дальних, вы имеете в виду?
— Дальних. Маленького диаметра.
— Значит, это то, что рядом с бронхами находится у нас?
— Это бронхи, потом уже бронхиолы, респираторные бронхиолы. И когда воздух, диффузия газов идёт на поверхности альвеол, то они проходят как раз этот участок дыхательных путей.
— То есть первичный. Первое — это кашель.
— Нет, первое — это насморк, першение в горле.
— Вот говорят, что насморка как раз нет.
— Нет, это проблемы больших данных. Обработаны 74 тыс. историй болезни, и у всех ринорея (насморк. — RT) была. Когда вам так говорят — там действительно есть некоторые нюансы. Биология такая. Биологическая мишень вируса — эпителиальные клетки. Нос, орофарингеальная область, трахея, и потом мелкие бронхиолы, которые являются особенно опасными для человека. А оказалось, что, имея этот механизм, они приводят к резкому срыву иммунитета.
— Почему?
— Объяснение, которое сегодня даёт наука, — вовлекается в процесс белок, который называется интерферониндуцированный протеин-10. Вот именно с этим белком связана регуляция врождённого иммунитета и приобретённого иммунитета. Как это увидеть? Это очень глубокое поражение лимфоцитов.
— То есть у вас падают лимфоциты сразу на общем анализе?
— Да. И если там лейкоциты повысятся, тромбоциты повысятся, а более устойчивой является именно лимфопения, то есть лимфотоксический эффект самих вирусов. Поэтому сама болезнь имеет как минимум четыре очерченных этапа. Первый этап — это вирусемия. Безобидная простуда, ничего особого нет. Семь дней, девять — приблизительно в этом интервале.
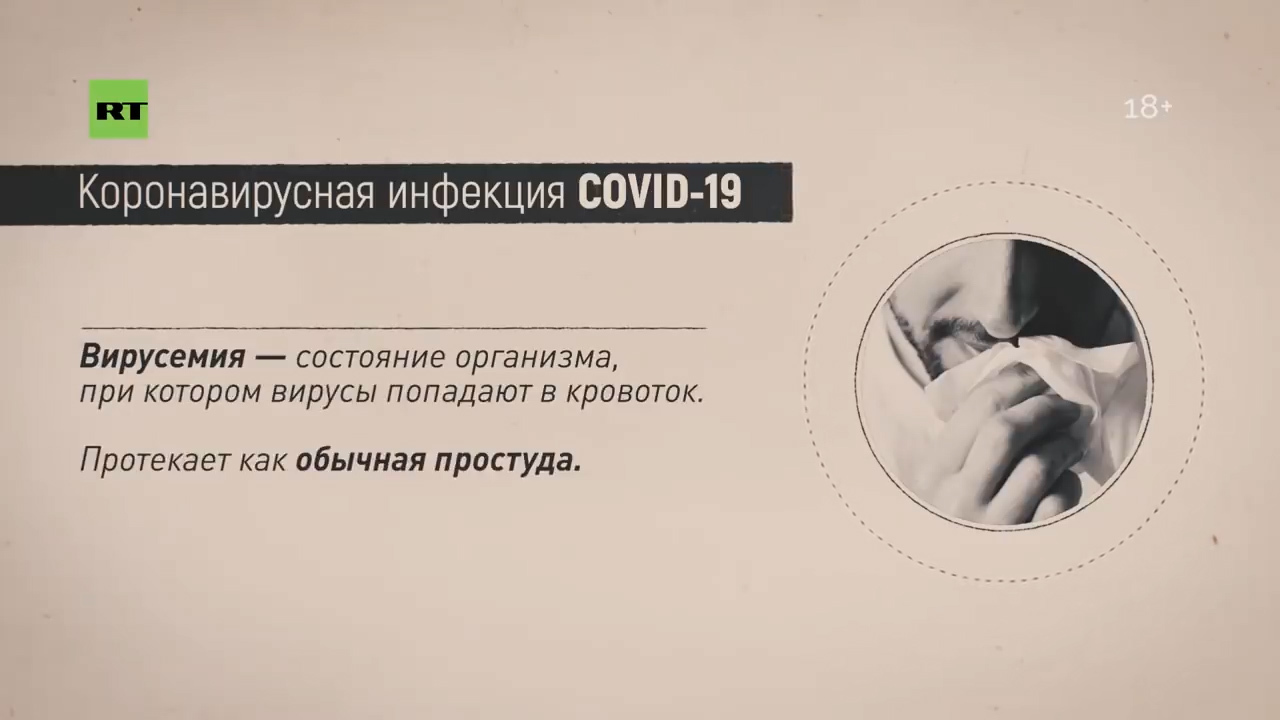
А вот начиная с девятого дня по 14-й ситуация качественно меняется, потому что именно в этот период формируется вирусно-бактериальная пневмония. После поражения эпителиальных клеток в анатомическом пространстве дыхательных путей происходит колонизация микроорганизмов, в первую очередь тех, которые населяют у человека орофарингеальную область.
— То есть уже бактерии?
— Бактерии, да. Поэтому эти пневмонии всегда вирусно-бактериальные.
— Значит, вирус, так сказать, наполняет альвеолы, где всё время живут какие-то бактерии? И они сами по себе где-то живут, в каком-то количестве?
— Вообще, мы считаем, что нижний отдел дыхательных путей стерилен. Вот так устроен механизм защиты, что именно нижний отдел дыхательных путей.
— Там ничего нет.
— Не заселён. Когда вирус внедрился и он нарушил этот барьер, там, где была стерильная среда в лёгких, начинают колонизироваться, размножаться микроорганизмы.
— То есть не вирус вызывает пневмонию? Всё равно пневмонию вызывают бактерии, конечно.
— Ассоциации: вирус — бактерии.
— Да.
— Окно, где врач должен проявить своё искусство. Потому что часто вирусемический период — как лёгкое заболевание, как лёгкая простуда, недомогание, насморк, лёгкая температура небольшая, субфебрильная. А вот период, когда кашель усилился и когда появилась одышка, — это два признака, которые говорят: стоп, это уже качественно другой пациент.
Если эта ситуация не контролируется и болезнь прогрессирует, то наступают уже более серьёзные осложнения. Мы называем это респираторным дистресс-синдромом, шоком. Человек дышать самостоятельно не может.

— Отёк лёгких?
— Понимаете, отёков лёгкого много, на самом деле, бывает. Если быть точными, мы это называем некардиогенный отёк лёгкого. Если, скажем, кардиогенный отёк лёгкого мы можем лечить с помощью определённых лекарственных препаратов, то этот отёк лёгкого можно лечить только с помощью машины механической вентиляции лёгких или продвинутых методов, таких как экстракорпоральная гемоксигенация.
Если человек переносит эту фазу, то иммуносупрессия, вызванная поражением приобретённого и врождённого иммунитета, становится губительной и у больного присоединяются такие агрессивные возбудители, как синегнойная палочка, грибы. И те случаи смерти, которые произошли, — у 50%, которые длительно находились на искусственной вентиляции лёгких, альвеолы все заполнены грибами.
Грибы появляются тогда, когда глубокая иммуносупрессия. Какая же судьба человека, который перенес всё это? То есть он перенёс вирусемию, он перенёс вирусно-бактериальную пневмонию, он перенёс респираторный дистресс-синдром, некардиогенный отёк лёгкого и он перенёс септическую пневмонию. Он будет здоров или нет? И вот, собственно говоря, сегодня мир озабочен именно этим: какая судьба у человека, у тех вот 90 тыс. китайцев, которые перенесли коронавирусную инфекцию?

— 90 тыс. — они сами по себе перенесли, они на ИВЛ не лежали, грибов у них не было. ОРЗ и ОРЗ.
— Но сама проблема — она очень важна. Потому что практическая медицина стоит перед фактом резкого роста так называемых лёгочных фиброзов. И вот у этой группы лиц, перенёсших коронарную инфекцию, в течение года формируется фиброз лёгкого.
— То есть когда лёгочная ткань уплотняется?
— Да. Как жжёная резина. Лёгкое становится как жжёная резина, если аналогию проводить.
— К вам попадает пожилой человек, у него точно диагностирован коронавирус. И он ещё не на девятом дне, то есть его ещё не надо на ИВЛ класть. Как вы его будете лечить?
— Вы знаете, в чём дело: мы таких больных пока не лечим, потому что нет лекарственных препаратов, лекарственных средств, которые надо применять в этой фазе. Панацеи нет. Потому что лекарство, которое бы действовало на вирусемию, на вирусно-бактериальную фазу, на некардиогенный отёк лёгкого, на сепсис, — панацея, такого не может быть.
Потому что, если вернуться к опыту 2002 года, когда увидели уязвимость медицинского персонала, врачам, сёстрам рекомендовали применять тамифлю и озельтамивир — антигриппозный препарат. И при определённых серотипах коронавируса, действительно, механизм внедрения в клетку тот же, как при вирусах гриппа. Поэтому показали, что эти препараты могут защитить лиц, где высокий риск развития этого заболевания.
Или же у него выявляется носительство вируса, ему дают эти препараты и так далее. Но это, я ещё раз хочу сказать, серьёзной доказательной базы не имеет. Ситуация, которая наиболее грозная, потому что она определяет судьбу человека. Простудное состояние — одно дело. А другое дело — когда вирусно-бактериальная пневмония, это принципиально другая вещь.
И здесь очень важно подчеркнуть, что только антибиотиками помочь такому больному проблематично. Здесь должна быть обязательно комбинированная терапия, которая включает средства, стимулирующие иммунитет. Это очень важный момент.
— А что вы имеете в виду? То есть, условно говоря, вы ему пропишете амоксиклав с каким-то иммуномодулятором?
— Да, обычно назначают цефалоспорины четвёртого поколения, не амоксиклав, в комбинации с ванкомицином. Такая комбинация — широкая, потому что очень быстро идёт смена грамположительной и грамотрицательной флоры. А вот какой иммуномодулирующий препарат назначить — это вопрос для научного исследования.
Итак, мы понимаем, что резко пострадает иммунитет. Мы понимаем высокую уязвимость человека к той инфекции, которая у него начинает колонизироваться в дыхательных путях. Поэтому, к сожалению, мы как бы чёткой линии не имеем. Но то, что реально может помогать таким больным в такой ситуации, — это иммуноглобулины. Потому что это заместительная терапия.
И поэтому таким больным, чтобы не разыгрался сепсис, по крайней мере, они не вошли в фазу сепсиса, назначают высокие иммуноглобулины. Американские врачи применили средство у своего больного, которое применяют при лихорадке Эбола. Это препарат группы, аналог нуклеозидов. Это группа препаратов, которые применяют при герпесе, при цитомегаловирусе и так далее.
— То есть это противовирусная или поддерживающая антивирусную терапию, да?
— Нет, это препарат, который действует всё-таки на те механизмы в клетке, которые противостоят репликации вируса. Вот у меня в руках (фотография президента США Дональда Трампа. — RT). Он собрал всю верхушку, которая могла бы высказаться по препаратам перспективным. Два вопроса, которые он поставил, он готовился к этой конференции. Первый вопрос: насколько учёные Соединенных Штатов Америки готовы к внедрению вакцины?
— Полтора года.
— Да, совершенно точно. Это два года. Он говорит: что в таком случае? Есть ли у страны препараты, которые могли бы защитить? И, собственно говоря, они сказали: да, такой препарат есть.
— Что?
— Что это за препарат? Он называется ремдесивир.

— Давайте посмотрим его.
— Вот учёные сказали, учитывая тот опыт, который есть, и обсуждения и так далее. Хотя, конечно, есть другие препараты, которые активно изучаются. Вообще, это направление очень интересное: что, собственно говоря, считается перспективным. Перспективным считается применение стволовых мезенхимальных клеток. Но в какой стадии?
— Слушайте, вот вы, как человек, который много лет этим занимается, от астмы до пневмонии, можете как-то попытаться спрогнозировать развитие этой эпидемии, например, в России?
— Вы знаете, в чём дело? Я хочу сказать, что, если Россию сравнивать с окружающим миром и брать коронавирус 2002 года, там ни одного больного не было.
— Может, мы просто не диагностировали?
— Он у нас вообще единственный сертифицированный, да?
— Вирус уже в России, как бы санэпидемслужба ни старалась. Как вы считаете, как он будет развиваться? Закончится ли он весной, например, с приходом лета?
— Знаете, мне кажется, картинка повторяет то, что было тогда. Это, если вы помните.
— Тогда — в 2002 году? То есть когда был SARS?
— Он отличается на 16, по-моему, нуклеозидов.
— Если пойдёт по этому сценарию, то нужно сказать, что где-то в апреле-мае эта проблема уже остро, по крайней мере, стоять не будет.
— Просто из-за сезонного прекращения респираторных инфекций?
— Да. Климатический фактор, целый ряд других факторов. Сейчас, когда беда, конечно, к нам приходит не из Китая, а из Европы. Те, кто возвращается из этих стран, в первую очередь из Италии, сегодня, запомните: Урбани. Это он сделал очень многое. Я считаю, это просто подвиг врача, который так много сделал. Это был вирусолог из Милана.

— Тогда, в 2002 году?
— Он эксперт ВОЗ, я с ним встречался по линии Всемирной организации здравоохранения. Он в списке был эксперт по коронавирусам. И тогда его направили в Ханой. Они распределились, ему достался Вьетнам. И во Вьетнаме, когда он приехал, была паника. Врачи перестали выходить на работу. Медицинский персонал тоже. Больные есть, а врачебного и медицинского персонала нет.
Он оценил ситуацию. С трудом ему удалось переломить её, снять эту паническую ситуацию, которая была тогда в госпитале. Ну а самое главное — он стал общаться с правительством и сказал: закрыть страну на карантин. Вот откуда всё это пошло. Это пошло от Урбани. Они начали артачиться.
— Вьетнамцы?
— Да, Вьетнам. Что это экономика, туризм и так далее. В общем, он нашёл эти слова, он убедил. И Вьетнам — первая страна, которая вышла из этого. И он посчитал, что его работа закончена. Он набрал материал для вирусологического обследования и сел в самолёт, который летел в Бангкок.
Там американские вирусологи, они должны были встретиться. А когда уже полетел, понял, что заболел. Заболел так же, как эти несчастные вьетнамцы в том госпитале. И он стал всё записывать, описывать. Вот время такое-то — моё самочувствие такое-то.
— Лететь три часа?
— Какие рекомендации вы можете дать человеку, который обнаруживает у себя… Ну то есть мы уже договорились, что вирус в общей популяции. Мы уже не можем, на самом деле, его контролировать.
— Да. Значит, такие обывательские рекомендации?
— Да, именно так.
— В первую очередь — это всё-таки хороший уход за слизистой носа и орофарингеальной областью.
— То есть покупаешь морскую воду и себе…
— Да, и промываешь тщательно. Но лоры — они очень хорошо показывают эффективный лаваж. То есть должно прийти всё-таки ощущение свободного дыхания. Второе место — это орофарингеальная область за увулой. И там тоже нужно хорошо сделать лаваж орофарингеальной области.
— То есть надо прыскать не только в нос, но и глубоко в гортань?
— Да, и прополаскивать. И не лениться делать до тех пор, пока не придёт чувство чистых, хороших дыхательных путей. Из всех путей это средство самое эффективное. Я бы посоветовал тем людям, которые могут себе позволить, приобрести небулайзер или.
— То есть такой аэрозольный, да? С ультразвуком?
— Да. И он позволяет гигиену именно верхней части дыхательных путей доводить до хорошего состояния. Когда присоединяется кашель — желательно всё-таки применить те лекарства, которые мы прописываем больным бронхиальной астмой. Это или беродуал, или вентолин, или сальбутамол. Потому что именно эти препараты улучшают мукоцилиарный клиренс, снимают спазм.
— То есть отхаркивающий? АЦЦ?
— Да, АЦЦ и флуимуцил. И чего нельзя делать — это применять глюкокортикостероиды. Этот вирус, его репликация резко нарастает.
— Что это значит?
— Глюкокортикостероиды — это преднизолон, метилпреднизолон, дексаметазон, метаметазон.
— То есть не надо колоть гормоны, условно говоря, если у вас вирусная инфекция?
— Есть ингаляционные стероиды. Но есть больные с астмой, которые заболели, находятся на этой терапии. Это уже как бы индивидуальные решения. Конечно, 2020-й войдёт в историю медицины как новая болезнь. Мы должны это признать, что мы поняли новую болезнь. Две новые пневмонии пришли. Это пневмония, которая вызывается электронными сигаретами, вейпами, и сейчас в Соединённых Штатах от этого умерли.
— . несколько тысяч подростков. Да, это известный факт, и чем лечить — непонятно. Сажаешь на ИВЛ — они умирают сразу.
— Да. Вы понимаете, в чём проблема-то? Вот у них развиваются те изменения в лёгких, которые возникают при этом. Они вроде бы схожие. Это респираторный дистресс-синдром, о котором мы с вами ведём разговор. В литературе поднимаются очень серьёзные вопросы: роль коронавирусов в трансплантологии. Одна из проблем — это облитерирующий бронхиолит, который возникает особенно при пересадке.
— Пересадке лёгких?
— Да, лёгких и костного мозга. Стволовых клеток. Вот, собственно говоря, всё хорошо сделано, всё нормально, человек ответил на эту терапию, а начинает нарастать проблема дыхательной недостаточности. И причину этих бронхиолитов поймали — это коронавирус. То есть новое знание пришло.
Читайте также:


