Интересные факты о вирусе корь 5 класс
Это вопрос безопасности общества!
Вирус кори — одно из самых заразных заболеваний в мире. Больной может покашлять в комнате и уйти, а несколько часов спустя вы заразитесь от капелек, оставшихся в воздухе (если вы непривиты).
Ни один другой вирус не обладает такой заразностью.
Ещё недавно корь считалась побеждённой в развитых странах. Однако в мире остаются ещё регионы, где эта болезнь сохраняется — в основном это бедные страны типа Филиппин и Вьетнама.
К сожалению, в последние годы корь начала возвращаться в США, Канаду и Европу из-за того, что многие люди отказываются от вакцинации. Не обошла эта зараза стороной и Украину.
Вот 8 фактов о кори, которые надо знать всем:
1. Как передаётся корь?
Основной способ передачи — воздушно-капельный.
Источник заболевания — больной человек, выделяющий вирус (особенно в последние два-три дня инкубационного периода и до третьего-пятого дня после появления сыпи).
Вирус, циркулируя в воздухе, может проникать в соседние помещения и даже в помещения, расположенные на других этажах. Он не устойчив к воздействию внешней среды, поэтому быстро погибает под действием солнечного света и ультрафиолетовых лучей. В помещении, в котором находился больной, опасность заражения корью сохраняется в течение как минимум 30 минут.
Существует также вертикальный путь передачи (от беременной женщины плоду) и контактно-бытовой (через общую с больным корью посуду). Через третьи руки болезнь не передается: после контакта с больным корью вы не можете передать её другому человеку.
2. Как выглядит корь?

Спустя трое суток на теле появляется пятнистая сыпь розово-красного цвета. Пятна увеличиваются, иногда сливаются. Могут поражаться слизистые полости рта (появляются белые пятна на внутренней поверхности щёк).
Коревая сыпь сначала появляется за ушами, на волосистой части головы, лице и шее. Дальше — на туловище и верхней части рук, затем — на ногах и нижней части рук. В отличие от аллергической, коревая сыпь совершенно не чешется: даже если активно чесать, это приведет к кратковременному зуду, длящемуся не более получаса.
3. Когда надо делать прививку?
Первая прививка вводится в возрасте 12 месяцев, так как к этому возрасту ребёнок обычно теряет защитные материнские антитела, полученные во время беременности. Вторая прививка вводится в возрасте 6 лет, так как это время поступления в школу (или подготовки к школе).
Если человек получил две вакцины, то эффективность составляет около 97–99%, если же доза была только одна — примерно 85–90%.
Стойкий иммунитет после введения прививки от кори начинает вырабатываться спустя три-четыре недели у взрослых и спустя две-три недели у детей.
4. Безопасна ли вакцина от кори?

Прививка не может вызвать развитие заболевания и не приводит к летальному исходу. Но после вакцинации может развиться реакция на прививку: в течение двух недель может быть повышенная или пониженная температура, небольшая сыпь.
При склонности к аллергическим реакциям сыпь может появиться в первые часы после прививки. Все неприятные явления проходят в течение нескольких суток. Вакцинный вирус не передаётся окружающим: заразиться корью от привитого невозможно.
В Украине используется комплексная вакцина против кори, паротита, краснухи (КПК) — как в частных, так и в государственных медицинских учреждениях.
Вакцина сертифицирована и соответствует всем международным стандартам. Проверяется каждая партия вакцины, поэтому некачественную встретить невозможно.
Даже если условия транспортировки или хранения вакцины были нарушены, это не вызовет никаких побочных эффектов — просто такая вакцина не предоставит надлежащую защиту.
5. Можно ли заболеть корью повторно?
Люди, которые переболели типичной формой кори, повторно не заражаются, поскольку иммунитет к инфекции стойкий и сохраняется в течение всей жизни.
6. Есть ли лечение от кори?
К сожалению, нет. Врачи могут помочь пациентам избежать самых тяжёлых осложнений (слепоты, пневмонии), обеспечив хорошее питание и достаточное количество жидкости.
От инфекций уха и глаза врачи могут назначит антибиотики. Также часто назначается витамин A, потому что корь истощает запасы этого витамина в организме.
7. Почему многие родители отказываются от прививок?
Один из распространённых мифов, в который верят некоторые родители, — вакцинация повинна во внезапной младенческой смертности. Дело в том, что что большинство случаев младенческой смертности регистрируется в возрасте 2–4 месяца, что совпадает с проведением вакцинации.
Но исследователи не доказали эту связь, а установили, что причиной внезапной младенческой смертности могут стать курение родителей или привычка малыша спать на животе лицом вниз. В таком положении ребёнку труднее дышать, и дыхание может остановиться.
Абсурдны слухи о том, что государство и врачи зарабатывают деньги на вакцинации детей, а дети при этом страдают. В обязанности врачей входит обеспечение населения прививками, но они не получают за это премию или другое денежное вознаграждение. Государство берет на себя всю охрану населения от инфекций и обеспечивает бесплатную вакцинацию по календарю.
Еще один миф: вакцины, содержащие ртуть, провоцируют развитие аутизма.
Как объясняют врачи, консервант этил ртути защищает вакцину от микробов. В одной дозе вакцины содержится 5 мкг этила ртути. Для грудного ребёнка безопасное количество ртути — 6 мкг, причём вещество выводится из организма через неделю. Этила ртути намного больше, например, в консервированном тунце — 165 мкг, в варёной лососине и креветках — 27 мкг.
8. Будет ли корь когда-нибудь полностью побеждена?
Теоретически вирус кори может быть когда-нибудь полностью стёрт с лица планеты. Ведь он соответствует профилю искоренимых заболеваний: его переносят только люди, а не животные, поэтому не придётся уничтожать целый вид; у нас есть эффективная вакцина; мы умеем безошибочно диагностировать болезнь.
Глобальные новости на этом фронте не могут не радовать: по данным ВОЗ, в 2017 году около 85% всех детей в мире получили первую прививку против кори до годовалого возраста, тогда как в 2000 году их было лишь 72%.
Но этого недостаточно для полного искоренения болезни. Хотя большинство вспышек на сегодняшний день происходит в Африке и Азии, как мы видим на примерах Америки и Европы, корь может вернуться, если достаточно большое количество людей откажется от вакцинации.
Поэтому многие европейские страны начали вводить штрафы и санкции против тех, кто не прививает своих детей. Поможет ли это? Поживём — увидим…
22 факта о кори
Сейчас в обществе наблюдается истерия по поводу кори, и относительно несложно проследить, что она организована фармакологическими компаниями, которые продают прививки от кори. (В Канаде в качестве прививки от кори используется вакцина MMR – комбинированная вакцина против кори, свинки и краснухи)
В моём детстве, вообще, о гриппе и кори не говорили, как о смертельно опасных заболеваниях. Наоборот, считалось хорошо, если переболел корью в детстве. Значит, у тебя и твоих детей будет сильный иммунитет к этому заболеванию.
Я лично знаю родителей, у детей которых развилась тяжёлая форма аутизма после прививки от кори, другие перенесли тяжелейшие побочные эффекты, и многие из привитых детей тяжело переболели корью.
Ниже вы можете найти научно обоснованный анализ кори от человека, который потратил много лет на сбор и обработку информации о прививках.
Пожалуйста, ознакомьтесь с фактами, прежде чем решитесь делать себе или своим детям эту прививку.
Когда нас уговаривали делать прививки детям, мы сделали старшей дочери, но только от смертельных заболеваний. Зачем делать прививку от кори, которая, по сути, не смертельна? А сейчас мы даже в чём-то жалеем, что сделали и те прививки.
Всего вам наилучшего,
Рами
Корь очень опасна при недоедании и недостатке витамина A, поэтому она часто была летальна в 19-м и начале 20-го века, и до сих пор летальна в странах третьего мира. Но в развитых странах корь намного менее опасна, чем грипп, легко проходит, дает пожизненный иммунитет, и, как мы увидим далее, предохраняет от намного более опасных болезней.
3. Measles. Reports from general practitioners (1959, BMJ)
Статья 1959 года, в которой несколько практикующих врачей пишут о том, что корь стала легкой болезнью в Англии, и проходит практически без осложнений. Никакого лечения не требуется, никто не пытается предотвратить ее распространение, и случаи болезни нигде не регистрируются.
Свидетельства матерей о том, что корь и другие фебрильные заболевания приводят к скачку развития у детей, можно встретить и сегодня.
4. The Importance of Measles as a Health Problem. (Langmuir, 1962, Am J Public Health Nations Health)
Зачем же вообще начали прививать от кори, если это была такая тривиальная болезнь?
Это статья Alexander Langmuir, главного эпидемиологa CDC, который пишет, что корь болезнь короткая, не тяжелая и малоопасная, и что мы достигли с ней "биологического баланса".
Затем на вопрос, зачем он хочет искоренить корь, он отвечает словами Эдмунда Хиллари, которого спросили, зачем покорять Эверест. На что Хиллари ответил: "потому что он есть". Автор добавляет, что он желает искоренить корь, потому что это возможно.
5. В 1966 году планировали полностью искоренить корь в течение года. Считалось, что достаточно чтобы 55% населения были не подвержены кори, чтобы обеспечить коллективный иммунитет. Но к 1980 году оказалось, что несмотря на снижение заболеваемости, вакцинация привела к тому, что вместо детей стали болеть подростки и взрослые. Ну а позже, когда матери, которые благодаря прививке не переболели в детстве корью, не могли передать своим детям иммунитет, корью стали болеть младенцы до года, что было практически неслыханным в допрививочные времена. То есть вместо того, чтобы переболеть корью в детстве, когда она менее опасна, благодаря прививке корью стали болеть беременные, младенцы, взрослые, у которых риск осложнений выше.
6. В 1978 году планировали полностью искоренить корь уже за последующие четыре года. В 1989 году оказалось, что старая вакцина от кори была какая-то неправильная, и что только в 1980-м появилась правильная. Правда и правильная вакцина не привела к искоренению кори, поэтому в том же году решили ввести вторую дозу MMR. Также оказалось, что вспышка кори вполне может быть в школе, где 100% детей имеют документальное подтверждение вакцинации. CDC не знали, как такое можно объяснить.
7. Failure to reach the goal of measles elimination. Apparent paradox of measles infections in immunized persons. (Poland, 1994, Arch Intern Med)
В 1994 году один из главных идеологов вакцинации в мире Gregory Poland публикует статью, с анализом 18 вспышек кори в школах, где практически все ученики были привиты. Он заключает, что невозможно полностью искоренить корь даже если привить 100% детей, потому что вакцина не эффективна на 100%, поэтому чем дальше, тем больше корь будет становиться болезнью привитых, и что поскольку корь очень заразна, коллективный иммунитет для нее не работает, несмотря на очень высокий охват вакцинации. (Довольно иронично, что "коллективный иммунитет" - термин, который приобрел известность именно в контексте кори, для кори не работает).
С 2000 года корь считается искорененной в США. Это не значит, что ей совсем перестали болеть. Просто изменили определение "искоренения". Сегодня искоренение означает, что корь передается от человеку к человеку менее чем 12 месяцев подряд, а новые случаи заражения - завозные.
8. Вакцина от кори всегда является частью трехвалентной вакцины MMR (КПК) (с краснухой и свинкой), или четыреxвалентой вакцины MMRV (с краснухой, свинкой и ветрянкой). Моновалентные вакцины от кори в развитых странах не производят, но в России и в некоторых странах третьего мира она вроде всё ещё доступна. Обычно дают две дозы - в 12 месяцев и в 5-6 лет.
В отличие от неживых вакцин, которые мы рассматривали до сих пор, корь это ослабленная вакцина, которая содержит живой вирус. Живые вакцины намного эффективнее неживых, и поэтому в них не добавляют алюминий. Проблема живых вакцин, среди прочего, в том, что ослабленные вирусы вполне могут мутировать и снова стать вирулентными, а также в том, что привитый человек может стать заразным для окружающих. [1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12], [13], [14], [15], [16], [17], [18], [19], [20], [21], [22].
9. Первая вакцина от кори была неживая, но через несколько лет массивного использования оказалось, что она приводит к атипичной кори, а также к пневмонии и к энцефалопатии. Первые ослабленные вакцины были настолько сильными, что вместе с вакциной кололи также иммуноглобулин, поэтому в 1965-м и в 1967-м вакцину ослабляли еще больше.
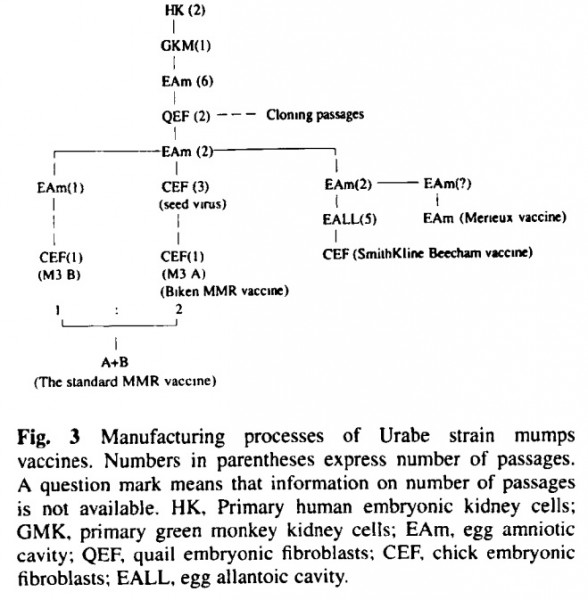
10. Что это вообще означает, "ослабленная вакцина"? Вирусу ведь трудно дать под дых, чтобы его ослабить, но при этом не убить. Как же его все-таки ослабляют?
Вот диаграмма процесса ослабления вируса свинки (отсюда):
В 2010 году вот обнаружили свиной вирус в вакцине от ротавируса. Правда, не FDA этот вирус обнаружили, а ученые из калифорнийского университета. А потом решили проверить вакцину от ротавируса другого производителя, и обнаружили в ней ДНК двух свиных вирусов. Но вы не волнуйтесь. FDA полагает, что эти вирусы совершенно безопасны для человека. Ну, во всяком случае, их опасность не доказана. Поэтому эти свиные вирусы решили в вакцинах оставить. Не переделывать же такие хорошие вакцины из-за такой мелочи, как пара лишних вирусов.
Эффективность
11. Measles outbreak in a vaccinated school population: epidemiology, chains of transmission and the role of vaccine failures. (Nkowane, 1987, Am J Public Health)
Вспышка кори в школе в Массачусетсе, в которой 98% учеников были привиты (27 случаев). Вспышку начала полностью привитая 16-летняя девушка. Из 27 случаев трое были непривиты, пятеро неадекватно привиты (т.е. получили прививку до 12 месячного возраста, когда она менее эффективна), а остальные полностью привиты. Всего 11 полностью привитых и 10 неадекватно привитых учеников заразили других.
12. Outbreak of measles among persons with prior evidence of immunity, New York City, 2011. (Rosen, 2014, Clin Infect Dis)
До сих пор считалось, что хотя привитые от кори могут заболеть корью, они не могут заражать других (авторы явно не читали предыдущую статью, и десятки других статей о вспышках кори в полностью привитых школах). И вот, оказалось, что могут. Двукратно привитая 22-летняя девушка заразила корью 4-х людей, из них трое были работники медицинского учреждения. Все четверо были или привиты двумя дозами, или у них были антитела кори.
Вот несколько статей о вспышках кори в полностью или почти полностью привитых коллективах: [1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12], [13], [14].
13. Difficulties in Eliminating Measles and Controlling Rubella and Mumps: A Cross-Sectional Study of a First Measles and Rubella Vaccination and a Second Measles, Mumps, and Rubella Vaccination. (Wang, 2014, PLoS One)
В Китае охват вакцинации выше 99%, но, несмотря на это, корь не исчезает. Антитела от кори есть у 93.6% населения, от свинки у 86.7%, а от краснухи у 74.6%. У женщин в возрасте 20-40 лет антител от кори и от краснухи намного меньше, чем у мужчин той же возрастной категории. То есть во время беременности, когда защита от кори и от краснухи важнее всего, благодаря прививке у многих женщин её нет. Еще меньше антител у детей 7-и месячного возраста и младше (в Китае прививают от кори в 8 месяцев). И действительно, больше всего случаев кори регистрируется в возрасте 20-29 лет. Тоже самое происходит и в других провинциях.
Краснухой чаще всего болеют в возрасте 15-39 лет, тогда как она опаснее всего для беременных.
14. Measles incidence rate and a phylogenetic study of contemporary genotype H1 measles strains in China: is an improved measles vaccine needed? (Shi, 2011, Virus Genes)
Несмотря на охват вакцинации в 98.5% в одной из провинций Китая, количество случаев кори только растет, а вместо детей болеют взрослые.
Авторы выделили 16 штаммов вируса у 14 привитых и двух непривитых, и заключают, что вирус мутирует, поэтому привитые заболевают. Они призывают разработать новые вакцины от кори.
An increasing, potentially measles-susceptible population over time after vaccination in Korea. (Kang, 2017, Vaccine) В Корее корью болеют в основном младенцы до года. Лишь у 71.5% населения есть антитела против кори. С 2010 по 2014 среднее количество антител снизилось на 16.5%. То же самое наблюдается в Финляндии, Португалии и США.
Иммунитет после болезни сохраняется дольше, чем иммунитет после прививки. Еще: [1], [2].
Mатеринские антитела против кори исчезают у младенцев к 8-месячному возрасту, из-за того, что у привитых матерей меньше антител, чем у переболевших.
15. Detection of measles virus RNA in urine specimens from vaccine recipients. (Rota, 1995, J Clin Microbiol)
Известно, что во время болезни вирус кори выделяется в моче до 10 дней после начала сыпи. И вот, оказалось, что после прививки вирус тоже выделяется начиная с первого дня, и на протяжении как минимум 14 дней, (исследование было прекращено через 14 дней). Согласно другому исследованию вирус выделяется 16 дней после прививки.
Здесь и здесь сообщается о том, что вакцинный штамм вируса кори после прививки может обнаруживаться также в горле.
16. Maternally derived measles immunity in era of vaccine-protected mothers. (Lennon, 1986, J Pediatr)
Поскольку у привитых меньше антител, чем у переболевших, привитые матери передают меньше антител младенцам через плаценту, чем непривитые.
Дети матерей, которые родились до 1957 года (т.е. до того, как начали прививать) защищены от кори в среднем до шестимесячного возраста посредством материнских антител. А дети матерей, которые родились после 1963 года имеют защиту в среднем до 4-х месяцев. Еще: [1], [2], [3].
17. Increased susceptibility to measles in infants in the United States. (Papania, 1999, Pediatrics)
Младенцы привитых матерей болели корью в 7.5 раз чаще, чем младенцы непривитых матерей. Благодаря прививке всё больше и больше младенцев не защищены от кори. Поэтому авторы рекомендуют прививать незащищенных детей не позже 12-месячного возраста.
У непривитых матерей намного больше антител к кори, чем у привитых: [1], [2].
18. Comparative Analysis of Titers of Antibody against Measles Virus in Sera of Vaccinated and Naturally Infected Japanese Individuals of Different Age Groups. (Itoh, 2002, J Clin Microbiol)
У привитых в 23.2 раза меньше антител, чем у непривитых, и к 20-летнему возрасту их количество значительно снижается. После 20-и лет оно снова повышается, что свидетельствует о естественной инфекции.
19. The future of measles in highly immunized populations. A modeling approach. (Levy, 1984, Am J Epidemiol)
В допрививочные времена 10.6% населения были восприимчивы к кори. С начала вакцинации эта цифра упала до 3.1%, но затем начала подниматься на 0.1% в год. К 2050 году процент восприимчивых к кори будет выше, чем в допрививочные времена. И это приведет к невиданным эпидемиям.
20. Measles reimmunization in children seronegative after initial immunization. (Poland, 1997, JAMA)
У 20% детей отсутствовали антитела к кори через 4-11 лет после прививки одной дозой.
Здесь сообщается, что у 2-10% детей антитела вообще не появляются после 2-х доз вакцины.
21. Resistance of recent measles virus wild-type isolates to antibody-mediated neutralization by vaccinees with antibody. (Klingele, 2000, J Med Virol)
Взяли кровь у привитых, и у непривитых, но переболевших корью, и сравнили как антитела справляются с различными штаммами вируса кори. Привитые нейтрализовали 25% штаммов, а непривитые 54%.
Всего 10% штаммов не были нейтрализованы хотя бы у 75% непривитых, тогда как среди привитых было 50% не нейтрализованных штаммов.
22. Measles Virus Neutralizing Antibodies in Intravenous Immunoglobulins: is an Increase by Re-Vaccination of Plasma Donors possible? (Modrof, 2017, J. Infect. Dis, ahead of print)
Для лечения кори у людей с иммунными заболеваниями используется иммуноглобулин, который делают из плазмы крови доноров.
Авторы проанализировали антитела от кори у доноров крови, и оказалось, что у тех, кто родился после 1990 года в 7 раз меньше антител, чем у тех, кто родился до 1962 года. Вакцинация этой проблемы не решала, поскольку поднимала уровень антител лишь в два раза, и всего на несколько месяцев. Авторы рекомендуют FDA снизить количество требуемых антител в иммуноглобулине.
Другое похожее исследование. Через год после третьей прививки MMR, количество антител вернулось на прежний уровень.

Сегодня он – главный герой всех мировых СМИ. И паника растёт даже быстрее, чем распространяется сам коронавирус. Не стоит ей поддаваться!
Коронавирус типа COVID‑19 впервые в истории перешёл к человеку в конце прошлого года и за это время успел наделать в мире много. Однако, по мнению многих экспертов, куда большую опасность, чем коронавирус, представляет шумиха вокруг него.
5 причин для оптимизма
1. Коронавирус – далеко не самое опасное заболевание.
На Земле регулярно случаются куда более страшные эпидемии, например корь, лихорадка Эбола, холера, ВИЧ. Даже от гриппа шансы умереть гораздо выше, чем от коронавируса, потому что распространённость сезонного гриппа многократно больше. За 2018 год от гриппа в мире умерло, по разным оценкам, от 500 до 850 тыс. человек, ВИЧ и СПИД уносят 2,1 млн жизней в год. А от коронавируса за три месяца скончалось чуть больше 3000 человек, большинство из которых с ослабленным иммунитетом. То есть велика вероятность того, что эти пациенты могли умереть и от простой пневмонии. Что касается детей, то они гораздо больше рискуют погибнуть от кори. Например, в Казахстане от неё недавно умерло 20 детей, но по этому поводу почему-то никто не паникует.

2. Динамика – положительная. Выздоровело больше половины всех заболевших.
Большинство людей, получив своевременную терапию (а больницы в России готовы её оказать), выздоравливают и снова отправляются на работу, в социум.
3. Все эпидемии последних лет были остановлены.
Лихорадка Эбола, атипичная пневмония, птичий и свиной грипп. Где они сейчас? Кто их боится? Более того, даже в пиковые моменты они не переросли в пандемии и были сведены к нулю. Случаев заражения атипичной пневмонией не было с 2003 года, а птичьего гриппа – с 2009‑го.
4. Власти принимают все меры для профилактики.
5. Сейчас в мире и в России активно исследуется коронавирус.

Развенчиваем главные мифы
Наш эксперт – директор Института медицинской паразитологии, тропических и трансмиссивных заболеваний имени Е. И. Марциновского Сеченовского университета, вирусолог Александр Лукашев.
Миф. Шансы выжить у заболевших коронавирусом крайне малы.
На самом деле. Коронавирус не настолько фатален, чтобы паниковать. Сегодня, по оценкам ВОЗ, смертность от него составляет чуть меньше 1%.
Миф. Заразиться коронавирусом проще, чем любой другой инфекцией.
На самом деле. Заразность этого вируса действительно достаточно высока, примерно как у простуды. Но всё-таки немного меньше, чем у ветрянки и тем более кори. Тем не менее при тесном общении заразиться коронавирусом легко. Главные пути передачи: воздушно-капельный и контактный.
Миф. Кошки и собаки являются переносчиками коронавируса, поэтому строго-настрого нельзя посещать выставки животных.
На самом деле. Это неправда, люди получают вирус только друг от друга. У животных есть свои коронавирусы, но людям они неопасны. Однако выставки животных сейчас и правда лучше не посещать, как и любые места массового скопления людей.

Миф. Опаснее всего коронавирус для детей.
На самом деле. Для детей вирус неопасен. Те, кто моложе 15 лет, им обычно не болеют, до 30 лет практически никогда не умирают. Для людей среднего возраста, не имеющих сахарного диабета, хронических заболеваний сердца, сосудов и лёгких, риск умереть от коронавируса составляет всего 0,1–0,2% (что сопоставимо с обычным гриппом).
Миф. Маска от вирусов не защищает.
На самом деле. Маски могут снижать риск заражения в местах большого скопления людей (метро, магазин), но полной гарантии не дают. Особенно если маска надета неправильно (нужно надёжно фиксировать маску на переносице). К тому же маски работают только тогда, когда их меняют каждые 3 часа (намокнув, они перестают защищать). Носить эти средства индивидуальной защиты имеет смысл только в закрытых пространствах, а на улице это бессмысленно. Сейчас появились рекомендации проглаживать использованную маску утюгом – так делать не нужно, поскольку мы только нарушим её защитные свойства.

Миф. Защиты от вирусов нет.
На самом деле. Это не так. Методы защиты и от коронавируса, и от сезонного гриппа одинаковы. Первый – избегать мест массового скопления людей. Сейчас вообще лучше максимально снизить интенсивность своей социальной жизни. Если были планы профилактически полежать в стационаре или сделать плановую операцию, лучше перенести её на другой, более благоприятный период.
Миф. Чтобы избежать заражения, надо каждый день промывать нос морской водой, а внутрь его закладывать оксолиновую мазь и носить очки – для защиты слизистой глаз.
На самом деле. Эффективность окcолиновой, как и любой другой мази, используемой назально, не доказана. И нигде в мире этот метод не используется. К тому же площадь слизистой носа достаточно велика, а та поверхность, до которой может достать палец, составляет всего около 5%. Что касается очков, то их в первую очередь должны использовать люди, контактирующие с больными.



Корь является одной из основных причин смерти среди детей раннего возраста. В 2013 году в глобальных масштабах произошло 145 700 случаев смерти от кори — почти 400 случаев в день или 16 случаев в час.
Основными причинами смерти детей в возрасте до пяти лет являются осложнения, связанные с преждевременными родами, пневмония, асфиксия ребенка при рождении, диарея и малярия.
За период с 2000 по 2013 год противокоревая вакцинация привела к снижению глобальной смертности от кори на 75%. В 2000-2013 гг. вакцинация от кори предотвратила, по оценкам, 15,6 миллионов случаев смерти, сделав вакцину от кори одним из наиболее выгодных достижений общественного здравоохранения. В 2013 году около 84% всех детей в мире получили одну дозу противокоревой вакцины в течение первого года жизни.

Общие сведения
Корь является крайне заразной тяжелой болезнью вирусного происхождения (индекс контагиозности приближается к 100 %).
Вирус передается воздушно капельным путем при кашле и чихании и при тесных личных контактах. Вирус остается активным в воздухе или на инфицированных поверхностях в течение 2 часов. Он может быть передан инфицированным человеком приблизительно за 4 дня до появления у него сыпи и в течение 4 дней после ее появления. С 5-го дня высыпаний больной считается незаразным.
Вспышки кори могут принимать форму эпидемий, которые приводят к смертельным исходам, особенно среди детей раннего возраста, страдающих от недостаточности питания.
Вероятность заболеть
Если человек, ранее корью не болевший и не привитый, будет контактировать с больным корью – вероятность заболеть чрезвычайно высока. Для этой инфекции характерна почти 100% восприимчивость.
Невакцинированные дети раннего возраста подвергаются самому высокому риску заболевания корью и развития осложнений, включая смертельный исход. Невакцинированные беременные женщины также подвергаются риску.
Симптомы и характер протекания заболевания
Первым признаком кори обычно является значительное повышение температуры, которое наступает примерно через 8-14 (редко до 17 дней) дней после инфицирования и продолжается от 4-х до 7 дней. На этой начальной стадии могут появляться насморк, кашель, покраснение глаз и слезотечение, а также мелкие белые пятна на внутренней поверхности щек. Через несколько дней появляется сыпь, обычно на лице и верхней части шеи. Примерно через 3 дня сыпь распространяется по телу и, в конечном итоге, появляется на руках и ногах. Она держится 5-6 дней и затем исчезает. В среднем, сыпь выступает через 14 дней (от 7 до 18 дней) после воздействия вируса. Сыпь состоит из мелких папул, окруженных пятном и склонных к слиянию (в этом её характерное отличие от краснухи, сыпь при которой не сливается).
Обратное развитие элементов сыпи начинается с 4-го дня высыпаний: температура нормализуется, сыпь темнеет, буреет, пигментируется, шелушится (в той же последовательности, что и высыпания). Пигментация сохраняется 1—1,5 недели.
Большинство смертельных случаев кори происходит из-за осложнений, связанных с этой болезнью.
В 30% случаев корь приводит к осложнениям. Чаще всего осложнения развиваются у детей в возрасте до пяти лет или у взрослых людей старше 20 лет. Самые серьезные осложнения включают слепоту, энцефалит (воспалительные изменения вследствие коревой инфекции, приводящие к отеку вещества головного мозга), тяжелую диарею и связанную с ней дегидратацию, отит, первичная коревая, вторичная бактериальная пневмония.
Риску развития тяжелых осложнений подвергаются также инфицированные женщины во время беременности, сама беременность может заканчиваться самопроизвольным абортом или преждевременными родами.
Смертность
По оценкам, в 1980 году, до широкого распространения вакцинации, произошло 2,6 миллиона случаев смерти от кори.
В 2013 году в глобальных масштабах произошло 145 700 случаев смерти от кори — почти 400 случаев в день или 16 случаев в час. В 2014 году в глобальных масштабах произошло 114 900 случаев смерти от кори — почти 314 случаев в день или 13 случаев в час.
Среди групп населения с высокими уровнями недостаточности питания и при отсутствии надлежащей медицинской помощи до 10% случаев кори заканчиваются смертельным исходом.
Особенности лечения
Тяжелых осложнений кори можно избежать при поддерживающем лечении, которое обеспечивает хорошее питание, надлежащее поступление жидкости и лечение дегидратации с помощью рекомендуемых ВОЗ регидратационных растворов. Эти растворы возмещают жидкость и другие важные микроэлементы, которые теряются при диарее и рвоте.
Специфических противовирусных препаратов для лечения кори не существует!
Для лечения глазных и ушных инфекций и пневмонии следует назначать антибиотики. Все дети в развивающихся странах, которым поставлен диагноз кори, должны получить 2 дозы добавки витамина А с интервалом в 24 часа. Это лечение позволяет восстановить низкие уровни содержания витамина А, наблюдаемые во время кори даже среди детей, получающих надлежащее питание, и может помочь предотвратить поражения глаз и слепоту. Как показывает опыт, добавки витамина А способствуют уменьшению числа случаев смерти от кори на 50%.
Симптоматическое лечение включает отхаркивающие средства, муколитики, противовоспалительные аэрозоли для облегчения воспалительных процессов дыхательных путей. В случае развития пневмонии или других бактериальных осложнений при кори показаны антибиотики, в тяжёлых случаях крупа используются кортикостероиды.
Детям, болеющим корью, не рекомендуется принимать аспирин, аспирин может привести к развитию синдрома Рея (печеночная энцефалопатия вплоть до развития глубокой комы вследствие приема ацетилсалициловой кислоты на фоне вирусной инфекции). Для борьбы с лихорадкой и болью можно использовать ибупрофен и парацетамол.

Эффективность вакцинации
По оценкам ВОЗ, в 1980 году, до широкого распространения вакцинации, произошло 2,6 миллиона случаев смерти от кори. В 2014 году около 85% всех детей в мире получили одну дозу противокоревой вакцины в течение первого года жизни в ходе оказания регулярных медицинских услуг, по сравнению с 73% в 2000 году.
Ускоренные мероприятия по иммунизации оказали значительное воздействие на снижение смертности от кори. В 2000-2014 гг. вакцинация от кори предотвратила, по оценкам, 17,1 миллиона случаев смерти. Глобальная смертность от кори снизилась на 75% — с 544 200 случаев смерти в 2000 году до 114 900 случаев в 2014 году, сделав вакцину от кори одним из наиболее выгодных достижений общественного здравоохранения.
Вакцины
Вакцина против кори впервые была создана в 1966 году. Противокоревую вакцину часто объединяют с вакцинами против краснухи и/или свинки в странах, где эти болезни представляют проблемы. Она одинаково эффективна как в виде моновакцины, так и в виде комбинированного препарата.
Последние эпидемии
Исторические сведения и интересные факты
Заболевание известно на протяжении двух тысячелетий. Первое описание болезни сделал арабский врач Разес. В XVII веке - англичанин Сиденгам и француз Мортон, однако только в XVIII веке корь выделили как самостоятельное заболевание. Впервые вирус был выделен в 1967 году, а в 1969 году удалось доказать, что именно корь является причиной склерозирующего панэнцефалита. В 1919 году впервые была произведена сыворотка для лечения кори.
Читайте также:


