К каким болезням относится бешенство
Роспотребнадзор (стенд)
Бешенство у человека
Этиология и пути передачи бешенства
Вирус крайне опасен для птиц и животных своей способностью вызывать у них различные патологии. Он существует, благодаря циркуляции в природе, распространяясь с помощью живых теплокровных организмов. Человек заражается чаще всего от собак (и домашних, и бродящих), а они от диких животных. Непосредственно от представителей дикой фауны люди инфицируются не более, чем в 28% случаев. Кошки становятся источником заражения в 10% случаев.
Инфицирование происходит при контакте со слюной больного животного, чаще всего при укусе. Особо опасна в этом плане травма головы и рук. Чем больше укусов, тем выше риск инфицирования. Пик заболеваемости приходится на весну и лето. Теоретически, человек является источником опасности во время развития симптоматики болезни, особенно в тот период, когда перестает контролировать собственное поведение.
В РФ, за 2012 год было заражено 950 человек. 52 процента больных проживают в Центральном федеральном округе, ещё меньше в Приволжском (17%) и Уральском (8%), в Южном и Сибирском – по 7%.
Разносчиком болезни считаются лисы, популяция которых в стране велика. Так, на каждые 10 квадратных километров приходится до 10 особей. Для того, чтобы предотвратить распространение болезни, на эту же площадь должно приходиться не более одного животного.
Кроме того, растет популяция волков и енотовидных собак, они разносят инфекцию не менее активно, чем лисы. Болеть могут также ежи, лоси, рыси, медведи, хотя для них это не типично. Также регистрируются случаи нападения на людей бешеными воронами.
Поэтому так важна прививка от бешенства для домашних животных. Нередки случаи вывоза не вакцинированных псов на природу, где они нападают на инфицированных ежей. Спустя какое-то время их поведение становится неадекватным, они уходят в темные места и гибнут.
В прошлом, вакцину вводили человеку лишь спустя 10 дней. В это время наблюдали за напавшим на него животным. Если оно за это время не погибало, то пострадавшего не прививали. Однако, если человек не обращается к врачу в течение 4 дней после появления первых симптомов, вероятность того, что он выживет – 50%. Если человек начал проходить курс вакцинации лишь на 20-й день, вероятность его гибели составляет 100%.
А если после укуса своевременно обратиться за медицинской помощью и пройти курс вакцинации, то каких-либо последствий удается избежать как минимум в 96-98% случаев.
Инкубационный период бешенства у человека
Инкубационный период этого заболевания может быть, как коротким (9 дней), так и продолжительным – до 40 суток. Болезнь будет развиваться быстрее, если вирус проник в организм через укус на лице и шее. Крайне опасны и укусы на кистях рук – в этом случае инкубационный период может сократится до 5 суток. Так вирус, продвигаясь по нервным путям попадает в спинной и головной мозг, вызывая отмирание клеток. Если же инфицирование произошло через ноги, то инкубационный период значительно увеличивается. Были случаи, когда вирус не проявлялся в течение года и более. Стоит отметить, что у детей заболевание развивается быстрее, чем у взрослых.
Структура заболевших с клиническими проявлениями бешенства
Так как современная вакцина позволяет избавить больного от заболевания, то пациенты, поступающие с явными клиническими признаками бешенства – это очень редкое явление. Наступление болезни может быть обусловлено следующими факторами:
- Длительное отсутствие медицинской помощи;
- Нарушение прививочного режима;
- Самостоятельное досрочное завершение вакцинации.
В большинстве случаев причиной болезни становится отсутствие у людей необходимых знаний, а также небрежное отношение к собственному здоровью. Человек часто не придает должного значения тому, что был укушен. К этой ране он относится как к обыкновенной царапине, которая на самом деле несет прямую угрозу жизни. В то время как за помощью нужно обратиться не только после укуса, но даже после попадания слюны на кожу, целостность которой нарушена.
В организме, после инфицирования происходят следующие процессы: вирус попадает в спинной и головной мозг, разрушая его клетки. Гибель нервной системы вызывает ряд симптомов и приводит к летальному исходу.
Диагностика бешенства у человека
Для того, чтобы выставить диагноз, врачу потребуется выяснить факт укуса или попадания слюны животного на человека. Клиника у всех заболевших однообразна. В крови повышается уровень лимфоцитов, эозинофилы полностью отсутствуют. Мазок-отпечаток, взятый с поверхности роговицы, указывает на наличие антител, вырабатываемых к попавшей в организм инфекции.
Симптомы бешенства у человека
Вирус может бессимптомно существовать в организме от 30 до 90 дней. Реже инкубационный период сокращается до 10 дней, ещё реже увеличивается до года. Продолжительность преимущественно зависит от места полученной травмы. Чем дольше вирусу придется добираться до головного мозга, тем дольше человек будет оставаться внешне здоровым. В медицине были описаны случаи, когда болезнь проявлялась даже спустя 4 года после укуса инфицированной коровы.
Болезнь проходит три стадии развития, каждая из которых проявляется различными симптомами.
Первые признаки бешенства у человека
Для начального этапа, который продолжается от 24 часов до 3 дней, характерны следующие признаки:
Первой тревожить больного начинает рана. Даже если укус к этому моменту времени уже зарубцевался, человек начинает ощущать его. Поврежденное место болит, ощущения носят тянущий характер, локализуются в центре травмы. Кожа становится более чувствительной, зудит. Рубец воспаляется и припухает.
Температура тела не превышает 37,3 градусов, но и не опускается ниже 37 (субфебрилитет).
Возникают головные боли, появляется слабость. Больного может тошнить и рвать.
Когда укус был нанесен в область лица, у человека часто развиваются галлюцинации: обонятельные и зрительные. Пострадавшего начинают преследовать отсутствующие на самом деле запахи, возникают несуществующие образы.
Проявляются психические отклонения: больной впадает в депрессию, его преследует беспричинный страх. Иногда на смену повышенной тревожности приходит чрезмерная раздражительность. Человек испытывает апатию ко всему, становится замкнутым.
Аппетит пропадает. Ночной отдых нарушается, на смену нормальным сновидениям приходят кошмары.
Симптомы второй стадии бешенства у человека
Следующая стадия длится от 2 до 3 дней, она называется стадия возбуждения. Для нее характерны:
Из-за поражения нервной системы, происходит повышение возбудимости нервно-рефлекторной системы. Тонус вегетативной нервной системы преобладает.
Яркий симптом прогрессирования болезни – развитие гидрофобии. При попытке сделать глоток жидкости у инфицированного человека возникает спазм. Ему подвергаются дыхательные и глотательные мышцы, вплоть до возникновения рвоты. По мере прогрессирования болезни подобный спазм будет возникать в ответ на звук текущей воды и даже на её вид.
Дыхание больного становится редким и судорожным.
Появляются лицевые судороги. Любые внешние раздражители вызывают острую реакцию нервной системы.
Судороги становятся ответной реакцией даже на незначительные для здорового человека раздражители: яркий свет, ветер или сквозняк, резкий звук. Это вызывает у больного страх.
Зрачки расширяются, глазные яблоки выпячиваются (экзофтальм), взгляд фиксируется в одну точку. Пульс учащается, выступает обильный пот, слюна беспрерывно течет, её объем значительно увеличивается.
Психические нарушения прогрессируют, больной чрезмерно возбужден, становится буйным. Он несет угрозу себе и окружающим, ведет себя агрессивно и даже яростно. Зараженные кидаются на окружающих, дерутся и кусаются, рвут на себе вещи, волосы, бьются о стены. На самом деле человек во время такого приступа ужасно страдает от преследующих жутких образов и звуков. Во время пика приступа у человека может остановиться дыхание, а также прекратиться сердцебиение.
Когда приступ проходит, люди ведут себя адекватно, неагрессивно, их речь логична и правильна.
Симптомы третьей стадии
Завершающая фаза болезни – стадия параличей. Она длится не более суток, и характеризуется угасанием двигательной функции. У больного нарушается чувствительность, судороги и галлюцинации больше не преследуют его. Парализуются различные мышечные группы и органы. Внешне человек выглядит спокойным. При этом происходит значительный скачок температуры. Она поднимается до 42 градусов, усиливается сердцебиение, а артериальное давление падает. Человек погибает по причине паралича сердечной мышцы или дыхательного центра.
От начала проявления симптомов заболевания до момента смерти больного проходит от 3 дней до недели. Иногда бешенство отличается быстрым прогрессированием и стертой клинической картиной. При этом пострадавший может умереть на протяжении первых суток, после того, как появятся первые скудные симптомы.
Лечение бешенства у человека
После того, как симптоматика впервые проявила себя, болезнь становится неизлечимой. Все действия врачей будут сведены лишь к облегчению самочувствия человека. Его стремятся отгородить от внешних раздражителей, вводят опиоидные анальгетики, выполняют поддерживающую терапию. Продлить жизнь помогает искусственная вентиляция легких, однако, летальный исход неминуем.
Постконтактная вакцина
Оказание первой помощи пострадавшему входит в обязанности врача-хирурга, работающего в центре антирабической помощи. Больной получает инъекцию в тот же день, когда обращается за помощью.
Если раньше вводили до 30 прививок в область живота, под кожу, то начиная с 1993 года, от подобной схемы профилактики заболевания отказались. Сейчас используется современная вакцина (КОКАВ). Она очищенная и даёт возможность значительно сократить лечебный курс, а также уменьшить дозировку, вводимую разово.
Важно знать: вакцина не вводится в ягодицу! Детям её ставят в бедро (в наружную поверхность), а взрослым и подросткам в дельтовидную мышцу. Стандартная дозировка – 1 мл. Эффект от введенной вакцины достигает 98%, однако, важно сделать первую инъекцию не позднее, чем две недели после получения травмы или укуса.
При первом обращении пациента даже спустя месяцы после опасного контакта ему будет показан лечебный курс.
После того, как была сделана прививка, первые антитела к вирусу появятся спустя 14 дней, их максимальная концентрация наступит через месяц. Когда существует риск сокращения инкубационного периода, больному вводят антирабический иммуноглобулин.
Когда курс будет завершен, у человека сформируется иммунитет, который начнет работать, спустя 14 дней после последней инъекции.
Действовать сформированная защита будет на протяжении года.
Несмотря на существующие вакцины и иммуноглобулин, люди продолжают умирать от вируса. Это происходит в результате их низкой осведомленности об опасности болезни и из-за не обращения к доктору. Некоторые пострадавшие отказываются от оказания медицинской помощи и в 75% случаев погибают из-за факта инфицирования. Иногда вина за смерть таких больных лежит на врачах, которые неправильно оценили степень угрозы здоровью человека (до 12,5%). Некоторые пациенты (до 12,5%) погибают из-за прерывания курса или нарушения режима вакцинации.
Строго запрещено пациентам, проходящим лечение, а также спустя 6 месяцев после его окончания: потреблять любые спиртные напитки, чрезмерное физическое переутомление, нахождение в бане и сауне, переохлаждение. Это объясняется снижением выработки антител, ухудшением иммунитета. Если больной получает параллельное лечение иммунодепрессантами или кортикостероидами, необходим контроль антител к вирусу. Если их продуцируется в недостаточном количестве, то необходима дополнительная терапия.
Как правило, большинство людей не испытывают никаких побочных эффектов, после введения вакцины. Она чаще всего хорошо переносится. Незначительные аллергические проявления отмечаются не более, чем в 0,03% случаев.
Противопоказания для введения вакцины от бешенства отсутствуют, что обусловлено смертельной угрозой больного человека.
Инъекции вводят и женщинам, вынашивающим ребенка, и больным с острыми патологиями.
В каких случаях не нужно вакцинироваться?
- При попадании слюны животного или при его прикосновении к целостному кожному покрову;
- Если животное укусило человека через ткань, которая толстая и она не повредилась;
- Когда произошло ранение клювом или когтем птицы;
- При укусе животными, проживающими в домашних условиях, если они были привиты от вируса и в течение года не проявляли признаков болезни.
Что касается домашних животных, то человека не прививают в том случае, если он не был укушен в шею, лицо, пальцы или кисти, а также, если укус единичный. Когда травма локализуется в опасном месте или носит множественный характер, человеку делают 3 прививки. Это необходимо по причине того, что носителем вируса могут быть даже вакцинированные домашние питомцы.
За нанесшим травму животным необходимо наблюдать, если оно проявляет признаки болезни, то вакцинацию следует начать незамедлительно.
Если заражение скорее всего произошло. Вакцину обязательно нужно сделать, если была получена травма (укус, царапина, попадание слюны на поврежденную кожу) от дикого животного. Если имеется возможность проследить за ним, то человеку ставят всего 3 инъекции.
Профилактику прекращают, если животное остается здоровым на протяжении 10 суток после нанесения травмы.
Также достаточно 3 вакцин, если животное было убито, а в его мозге не обнаружили вируса бешенства.
Курс проводят полностью, если:
- Судьба животного неизвестна;
- Оно имело контакт с представителями дикой фауны.
Если травмированный человек был вакцинирован полным курсом ранее, и с этого времени не прошло 365 дней, то ему ставят три вакцины (первый, 3 и 7 дни). Если год уже истек, то необходимо пройти полный терапевтический курс.
Антирабический иммуноглобулин
Терапия с использованием иммуноглобулина необходима к реализации в течение суток после получения травмы. Этот срок не должен превышать 3 дней после возможного инфицирования и до того, как была введена 3 вакцина. Доза составляет 20 МЕ/кг иммуноглобулина.
Одна половина рассчитанной дозы вводится инъекционно, вокруг поврежденных тканей (рану можно орошать). Остальную часть вводят в мышцу (в бедро – в его верхнюю треть или в ягодицу). Вакцина и иммуноглобулин не вводятся одним шприцом!
Их возможно сочетать при наличии следующих показаний:
- Укус глубокий, наблюдается кровотечение;
- Имеются множественные укусы;
- Травмы нанесены в опасные зоны.
Следует помнить о смертельной опасности вируса. Необходимо обращаться к врачу сразу после полученной травмы или после возникновения сопряженных с риском заражения ситуаций.
Профилактика бешенства
Важно знать, что при даже незначительном укусе, человеку необходимо обратиться за врачебной помощью. Дальнейший ход терапии будет определен доктором. Он реализует экстренное лечение путем введения либо активной, либо пассивной вакцины антирабического иммуноглобулина.
Сразу после укуса важно промыть травмированное место проточной водой. Кроме того, профилактическая вакцина может быть введена лицам, имеющим профессиональные риски, например, дрессировщикам, охотникам, ветеринарам.
Вакцину вводят немедленно, после обращения пострадавшего человека в больницу. Её выполняют в первый день, затем на 3 и 7 день, после на 14 и 28 сутки. Всемирная организация здравоохранения даёт рекомендацию провести вакцинацию ещё и спустя 3 месяца, после того, как была введена последняя инъекция, вводят её в мышцу. Это достаточная для выработки иммунного ответа схема.
Вводят вакцину в случае, если:
- Произошел укус дикими грызунами;
- Произошло попадание слюны на кожу, имел место укус или царапина животного, точно переносящего вирус или даже при подозрении на его наличие;
- Произошел укус сквозь тонкий слой ткани, после ранения любым предметом, запачканным слюной инфицированного животного.
Вакцину не вводят, если:
- Произошло ранение птицей (не хищником);
- Произошел укус, без повреждения кожи (через плотную ткань);
- При употреблении внутрь молока или мяса инфицированного животного, прошедшего термическую обработку;
- Произошел укус домашним грызуном;
- Произошел укус грызуном, на той территории, где болезнь не фиксировалась уже 2 года;
- Произошел контакт с зараженным человеком без повреждения кожи или попадания его слюны на слизистые оболочки;
- Произошел контакт, но животное не погибло спустя 10 дней после контакта (мера не актуальная).
Вакцина имеет незначительные побочные реакции по сравнению с возможным заболеванием. В некоторых случаях проявляются аллергические реакции, место инъекции может отечь, уплотниться или болеть. Иногда отмечается рост температуры тела (не более 38 градусов), появляется озноб и головные боли. Могут увеличиться лимфатические узлы.
I
Бешенство (rabies; синоним: водобоязнь, гидрофобия)
инфекционная болезнь из группы зоонозов, возникающая после укуса или ослюнения инфицированным животным, характеризующаяся поражением центральной нервной системы.
Этиология. Возбудитель Б. — вирус семейства рабдовирусов. Высокопатогенен для человека и теплокровных животных всех видов, а также птиц. Инактивируется при кипячении, под влиянием УФ-облучения и под действием дезинфицирующих препаратов (эфира, лизола, карболовой кислоты, хлорамина, сулемы).
Эпидемиология. Заболевание распространено повсеместно за исключением некоторых островных государств. Источниками возбудителя инфекции в природных очагах являются главным образом лисицы, а также енотовидные собаки, волки, песцы, шакалы, летучие мыши и другие плотоядные животные; в антропоургических очагах — собаки и кошки, реже грызуны и травоядные животные, исключительно редко человек. Фактор передачи вируса — слюна больных. Заражение человека происходит преимущественно при укусе больным животным или попадании его слюны на поврежденную кожу или слизистые оболочки.
Продолжительность инкубационного периода у собак — 14—16 дней. Заболевание у них чаще проявляется сильным возбуждением. Больная собака грызет или лижет место укуса, у нее наблюдаются слюнотечение и рвота, она может убежать из дома, набрасываться без лая и кусать людей и животных, грызть несъедобные предметы. Водобоязни может не быть. Период возбуждения длится 1—3 дня, а затем наступает паралич и смерть. У некоторых больных собак возбуждение отсутствует, на людей они обычно не нападают. Вирус бешенства появляется в слюне зараженных животных не ранее чем за 10 дней до развития клинически выраженных симптомов болезни.
Патогенез и патологическая анатомия. После внедрения через поврежденную кожу вирус Б. распространяется по нервным стволам, достигает головного и спинного мозга, где и происходит в основном его размножение и накопление. В цитоплазме клеток мозга (чаще в нейронах аммонова рога) образуются включения (тельца Бабеша — Негри), содержащие специфический антиген. Далее вирус приникает в слюнные железы и выделяется со слюной. Выделение его начинается за 1—3 сут. до начала болезни (максимально за 8 сут.) и продолжается в течение всей болезни.
Клиническая картина. Инкубационный период чаще длится 1—3 мес. (крайние сроки от 10 дней до 1 года; наиболее короткий инкубационный период при укусе в голову). Выделяют три стадии болезни: предвестников (депрессии), возбуждения, параличей. В первой стадии у больного появляются неприятные ощущения в области укуса (жжение, тянущие боли, зуд, гиперестезия кожи), хотя рана давно зарубцевалась; температура тела повышается до 37,5—38°, возникают беспричинная тревога, аффект страха, депрессия, бессонница, реже повышенная раздражительность. Стадия предвестников длится 1—3 дня.
Стадия возбуждения характеризуется гидрофобией и повышенной чувствительностью к различным раздражителям. Гидрофобия проявляется тем, что при попытке пить, а в дальнейшем при приближении к губам стакана с водой у больного возникает болезненное судорожное сокращение мышц глотки и гортани, дыхание становится шумным, в виде коротких судорожных вдохов, возможна кратковременная остановка дыхания. Подобные судороги затем возникают при звуке льющейся воды, от дуновения воздуха (аэрофобия), от яркого света (фотофобия), шума (акустикофобия), а также при прикосновении к коже, при повороте головы, мышечном напряжении. Появляется лихорадка, нередко отмечается повышенное потоотделение, слюноотделение, причем больной не может проглотить слюну и постоянно ее сплевывает. На этом фоне возникают приступы резкого двигательного возбуждения, в ряде случаев с агрессивными действиями. Одновременно с приступом двигательного возбуждения резко усиливаются аффективные расстройства, проявляющиеся обычно сильным страхом, а в ряде случаев чувством ужаса, слуховыми и зрительными галлюцинациями. По миновании пароксизма возбуждения возникает резкая адинамия, вплоть до состояний, напоминающих прострацию. В промежутках между состояниями возбуждения у больных сохраняется ясное сознание. Из других психических расстройств встречаются неразвернутые параноидные бредовые идеи (см. Бредовые синдромы), сопровождающиеся в части случаев вербальными галлюцинациями, которые могут возникать и вне бредовых расстройств, эпизоды делириозного помрачения сознания (см. Делириозный синдром). Через 2—3 дня возбуждение сменяется параличами мышц конечностей, языка, лица. Смерть наступает от паралича дыхания и упадка сердечной деятельности через 12—20 ч после появления параличей. Продолжительность болезни 3—7 дней. В качестве вариантов течения выделяют бульбарную форму с выраженными симптомами поражения продолговатого мозга, паралитическую (начинается с параличей, нередко по типу восходящего паралича Ландри) и мозжечковую с выраженными мозжечковыми расстройствами.
Диагноз устанавливают на основании клинической картины, данных эпидемиологического анамнеза (укус животного или контакт с подозрительным на заболевание Б. животным) и результатов лабораторных исследований. У павших животных или погибших людей исследуют мозг (кору больших полушарий, мозжечок, продолговатый мозг и аммонов рог), в котором обнаруживаются тельца Бабеша — Негри. Антиген вируса Б. можно обнаружить с помощью метода флюоресцирующих антител в препаратах-отпечатках мозга и слюнных желез. Для выявления специфических антител применяют реакции пассивной гемагглютинации, связывания комплемента и др. (см. Иммунологические методы исследования).
Лечение симптоматическое. Больных помещают в затемненную и защищенную от шума палату. Вводят в больших дозах морфина гидрохлорид, омнопон, аминазин, димедрол, хлоралгидрат в клизмах. Предложено применение антирабического гамма-глобулина в больших дозах с первых часов болезни (см. Иммунотерапия).
Прогноз при развитии клинической картины болезни всегда неблагоприятный.
Профилактика заключается в борьбе с Б. среди животных и предупреждении развития болезни у людей, подвергшихся укусам больных животных. При укусах рекомендуется промыть рану мыльной водой, прижечь спиртовым раствором йода и немедленно обратиться в ближайшее лечебно-профилактическое учреждение. Курс антирабических (пастеровских) прививок проводят антирабической вакциной при укусах и ослюнении явно больными, подозрительными на заболевание Б. или неизвестными животными (см. Иммунизация, таблица). Своевременная вакцинация предупреждает возникновение бешенства в 96—99% случаев. Процедуру осуществляют в травматологических пунктах, хирургических кабинетах поликлиник, центральных районных больницах.
При назначении курса антирабических прививок учитывают тяжесть и локализацию укуса, а также способ заражения (укус, ослюнение), т к. от этого зависит длительность инкубационного периода при бешенстве. Различают легкие укусы (неглубокие укусы плеча, предплечья, нижних конечностей или туловища), средней тяжести (поверхностные одиночные укусы кисти, царапины, исключая пальцы рук, ослюнения поврежденных слизистых покровов) и тяжелые (любые укусы головы, лица, шеи, пальцев рук: множественные или обширные укусы; любые укусы, нанесенные дикими плотоядными животными).
При введении даже максимальных доз вакцины иммунитет к вирусу бешенства появляется у человека только на 12—14-й день, а максимального уровня достигает лишь через месяц. При укусах в голову, пальцы рук, множественных укусах, когда возможен короткий инкубационный период болезни (короче 30 дней) используют антирабический иммуноглобулин.
При ослюнении степень опасности зависит от того, попала ли слюна на неповрежденную кожу или на слизистую оболочку. Поскольку вирус появляется в слюне животного не раньше чем за 10 дней до заболевания, при укусе известным, здоровым животным проводят так называемый условный курс прививок (2 инъекции вакцины или при тяжелых укусах — иммуноглобулина). В течение 10 дней наблюдают за животным. Если в этот период появляются признаки заболевания, оно погибает от бешенства (или неизвестной причины) или убегает (исчезает), тогда немедленно начинают безусловный (полный) курс вакцинации. Если же животное в течение 10 дней осталось здоровым, никаких дополнительных прививок пострадавшему не делают. При ослюнении и легких укусах проводят только 10-дневное наблюдение за животным, а прививки назначают лишь в случае заболевания или исчезновения животного.
Во всех случаях, когда укус нанесен неизвестным или больным животным или животное заболело, погибло или исчезло в период наблюдения, проводят полный (безусловный) курс прививок. Прививки в стационарных условиях проводят тяжело укушенным лицам, прививающимся повторно и имеющим в анамнезе заболевания нервной системы и аллергические заболевания, а также лицам, привитым в течение последних 2 мес. против какой-либо инфекции.
Во время прививок необходимо следить за состоянием здоровья прививаемого. При появлении жалоб на ухудшение общего состояния его следует немедленно госпитализировать, а антирабические прививки временно прекратить. Пострадавший должен быть обследован специалистами — невропатологом и терапевтом. Вопрос о продолжении или прекращении прививок должен решаться консультативно невропатологом, инфекционистом и терапевтом; по показаниям проводится госпитализация. Прививающимся запрещается употребление каких-либо спиртных напитков в течение всего курса прививок, а также на 6 мес. после окончания прививок по безусловным показаниям и на 1 мес. после окончания прививок по условным показаниям. Необходимо, чтобы в период вакцинации больной не переутомлялся, избегал переохлаждения, перегревания, соблюдал гигиену кожи; не следует проводить прививки натощак.
Обязательны регистрация собак, проведение им профилактических антирабических прививок, уничтожение бездомных, безнадзорных собак и кошек. Всех заболевших Б. животных умерщвляют и доставляют для исследования в ветеринарную лабораторию. Здоровым животным, покусанным больным Б. животным, делают антирабические прививки. Подстилку, солому, на которой лежало погибшее от Б. животное, сжигают. Одежду лиц, соприкасавшихся с больными животными, испачканную слюной, кипятят или дезинфицируют в дезинфекционной камере.
Библиогр.: Гулямов М.Г. Психические нарушения при бешенстве, Ташкент, 1959, библиогр.; Клиническая психиатрия, под ред. Г. Груле и др., пер. с нем., с. 301, М., 1967; Селимов М.А. Бешенство, М., 1978, библиогр.; Черкасский Б.Л. Эпидемиология и профилактика бешенства, М., 1985, библиогр.
II
острая инфекционная болезнь из группы зоонозов, вызываемая вирусами из семейства рабдовирусов, передающаяся человеку, как правило, через укус или ослюнение больными животными; характеризуется поражением ц.н.с., проявляющимся двигательным возбуждением, судорогами дыхательной и глотательной мускулатуры и развитием параличей в терминальной стадии болезни.
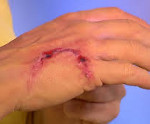
Бешенство – инфекционный зооноз вирусной этиологии, характеризующийся преимущественным тяжелым поражением центральной нервной системы, угрожающими летальным исходом. Человек заражается бешенством при укусе животных. Распространяясь по нервным волокнам, вирус бешенства вначале повышает их возбудимость, а затем вызывает развитие параличей. Проникая в ткани спинного и головного мозга вирус вызывает грубые нарушения в работе ЦНС, клинически проявляющиеся различными фобиями, приступами агрессивного возбуждения, галлюцинаторным синдромом. Бешенство до сих пор остается неизлечимым заболеванием. По этой причине трудно переоценить значение профилактической антирабической вакцинации, проводимой пациенту в случае укуса животного.
МКБ-10
Общие сведения
Бешенство – инфекционный зооноз вирусной этиологии, характеризующийся преимущественным тяжелым поражением центральной нервной системы, угрожающими летальным исходом. Человек заражается бешенством при укусе животных.
Характеристика возбудителя
Бешенство вызывает РНК-содержащий рабдовирус, имеющий пулевидную форму и обладающий двумя специфическими антигенами: растворимый AgS и поверхностный AgV&. В процессе репликации вирус способствует возникновению в нейронах специфических включений – эозинофильных телец Бабеша-Негри. Вирус бешенства довольно устойчив к охлаждению и замораживанию, но легко инактивируется при кипячении, воздействии ультрафиолетового излучения, а также дезинфекции различными химическими реагентами (лизол, хлорамин, карбоновая кислота, сулема и др.).
Резервуаром и источником бешенства являются плотоядные животные (собаки, волки, кошки, некоторые грызуны, лошади и скот). Животные выделяют вирус со слюной, контагиозный период начинается за 8-10 дней до развития клинических признаков. Больные люди не являются значимым источником инфекции. Бешенство передается парентерально, обычно во время укуса человека больным животным (слюна, содержащая возбудителя, попадает в ранку и вирус проникает в сосудистое русло). В настоящее время есть данные о возможности реализации аэрогенного, алиментарного и трансплацентарного пути заражения.
Люди обладают ограниченной естественной восприимчивостью к бешенству, вероятность развития инфекции в случае заражения зависит от локализации укуса и глубины повреждения и колеблется в пределах от 23% случаев при укусах конечностей (проксимальных отделов) до 90% в случае укуса в лицо и шею. В трети случаев заражение происходит при укусе диких животный, в остальных случаях виновниками поражения человека бешенством являются домашние животные и скот. В случае своевременного обращения за медицинской помощью и проведения профилактических мероприятий в полней мере бешенство у инфицированных лиц не развивается.
Патогенез бешенства
Вирус бешенства проникает в организм через поврежденную кожу и распространяется по волокнам нервных клеток, к которым имеет выраженную тропность. Кроме того, возможно распространение вируса по организму с током крови и лимфы. Основную роль в патогенезе заболевания играет способность вируса связывать рецепторы ацетилхолина нервных клеток и повышать рефлекторную возбудимость, а в последующем - вызывать параличи. Проникновение вируса в клетки головного и спинного мозга приводят к грубым органическим и функциональным нарушениям работы ЦНС. У больных развиваются кровоизлияния и отек головного мозга, некроз и дегенерация его ткани.
В патологический процесс вовлекаются клетки коры полушарий, мозжечка, зрительного бугра и подбугорной области, а также ядра черепно-мозговых нервов. Внутри нейронов головного мозга при микроскопии отмечаются эозинофильные образования (тельца Бабеша-Негри). Патологическое перерождение клеток ведет к функциональным расстройствам органов и систем ввиду нарушения иннервации. Из центральной нервной системы вирус распространяется в другие органы и ткани (легкие, почки, печень и железы внутренней секреции и др.). Попадание его в слюнные железы ведет к выделению возбудителя со слюной.
Симптомы бешенства
Инкубационный период бешенство может составлять от пары недель при локализации укуса на лице или шее до нескольких месяцев (1-3) при внедрении возбудителя в области конечностей. В редких случаях инкубационный период затягивался до года.
Бешенство протекает с последовательной сменой трех периодов. В начальном периоде (депрессии) отмечается постепенное изменение поведение больного. В редких случаях депрессии предшествует общее недомогание, субфебрилитет, боль в области ворот инфекции (как правило, уже зажившей к началу заболевания раны). Иногда (крайне редко) место внедрения возбудителя вновь воспаляется. Обычно в этом периоде клиника ограничивается проявлениями со стороны центральной нервной системы (головные боли, расстройства сна, потеря аппетита) и психики (апатия, подавленность, раздражительность, угнетенность и приступы страха). Иногда больные могут ощущать дискомфорт в груди (стеснение), страдать расстройством пищеварения (обычно запорами).
Разгар заболевания (стадия возбуждения) наступает на 2-3 день после появления первых признаков депрессии, характеризуется развитием различных фобий: боязни воды, воздуха, звуков и света. Гидрофобия – боязнь воды – мешает больным пить. Характерное поведение – при протягивании стакана с водой, больной с радостью его берет, но попытка выпить жидкость вызывает приступ парализующего страха, приостановку дыхания и больной бросает стакан. Однако не всегда бешенство сопровождается гидрофобией, что может затруднять диагностику. При прогрессировании заболевания больные страдают от сильной жажды, но ввиду сформировавшегося рефлекса даже вид и шум воды вызывают спазмы дыхательных мышц.
Аэрофобия характеризуется приступами удушья в связи с движением воздуха, при акустофобии и фотофобии такая реакция наблюдается на шум и яркий свет. Приступы удушья кратковременны (несколько секунд), их сопровождают спазмы и судороги мимической мускулатуры, зрачки расширены, больные возбуждены, испытывают панический ужас, кричат, откидывают голову назад. Наблюдается дрожание рук. Дыхание во время пароксизмов прерывистое, свистящее, вдохи – шумные. В дыхании задействована мускулатура плечевого пояса. В этом периоде больные пребывают в агрессивном возбужденном состоянии, много кричат, склонны к бессистемной агрессивной активности (мечутся, могут ударить или укусить). Характерна гиперсаливация.
С прогрессированием заболевания приступы возбуждения становятся все чаще. Отмечается потеря веса, избыточное потоотделение, возникают галлюцинации (слуховые, зрительные и обонятельные). Продолжительность периода возбуждения составляет 2-3 дня, реже удлиняется до 6 суток.
Терминальная стадия болезни – паралитическая. В тот период больные становятся апатичны, их движения ограничены, чувствительность снижена. Ввиду стихания фобических пароксизмов возникает ложное впечатление, что больному стало лучше, однако в это время быстро поднимается температура тела, развивается тахикардия и артериальная гипотензия, возникают параличи конечностей, а в дальнейшем и черепно-мозговых нервов. Поражение дыхательного и сосудодвигательного центра вызывает остановку сердечной деятельности и дыхания и смерть. Паралитический период может длиться от одного до трех дней.
Диагностика бешенства
Есть способы выделения вируса бешенства из ликвора и слюны, кроме того, существует возможность диагностики с помощью реакции флюоресцирующих антител на биоптатах дермы, отпечатках роговицы. Но ввиду трудоемкости и экономической нецелесообразности эти методики не применяются в широкой клинической практике.
В основном диагностику осуществляют на основании клинической картины и данных эпидемиологического анамнеза. К диагностическим методикам, имеющим прижизненный характер, также относят биопробу на лабораторных животных (новорожденных мышах). При заражении их выделенным из слюны, ликвора или слезной жидкости вирусом, мыши погибают через 6-7 дней. Гистологический анализ ткани головного мозга умершего больного позволяет окончательно подтвердить диагноз в случае выявления в клетках телец Бабеша-Негри.
Лечение бешенства
В настоящее время бешенство является неизлечимым заболеванием, терапевтические мероприятия носят паллиативный характер и направлены на облегчение состояния пациента. Больные госпитализируются в затемненную шумоизолированную палату, им назначают симптоматические средства: снотворные и противосудорожные препараты, обезболивающие, транквилизаторы. Питание и регидратационные мероприятия осуществляют парентерально.
Сейчас идет активное опробование новых схем лечения с помощью специфических иммуноглобулинов, иммуномодуляторов, гипотермии головного мозга и методик интенсивной терапии. Однако до сих пор бешенство является смертельным заболеванием: летальный исход наступает в 100% случаев развития клинической симптоматики.
Профилактика бешенства
Профилактика бешенства в первую очередь направлена на снижение заболеваемости среди животных и ограничение вероятности укуса бродячими и дикими животными человека. Домашние животные в обязательном порядке подвергаются плановой вакцинации от бешенства, декретированные категории граждан (работники ветеринарных служб, собаколовы, охотники и т.д.) проходят иммунизацию антирабической вакциной (троекратное внутримышечное введение). Спустя год производится ревакцинация и в дальнейшем в случае сохранения высокого риска заражения, рекомендовано повторение иммунизации каждые три года.
В случае укуса животного обязательно производится комплекс мер, направленных на предотвращение бешенства: рана промывается медицинским спиртом, обрабатывается антисептиками, накладывается асептическая повязка, после чего следует немедленно обратиться в травматологический пункт (либо к хирургу или фельдшеру ФАП). В кратчайшие сроки проводится курс профилактической антирабической вакцинации (сухой инактивированной вакциной) и пассивной иммунизации (антирабический иммуноглобулин). Схема профилактических инъекций зависит от локализации укуса, глубины раны и степени загрязнения слюной.
Читайте также:


