Как принимать преднизолон при гепатите с
Многим из нас приходилось слышать о такой болезни, как аутоиммунный гепатит. Что это за патология? Это хроническое заболевание, представляющее собой неразрешившееся воспалительное явление в таком важном для нашего существования органе, как печень. Установленной природы данная патология не имеет.
Что при этом происходит?
Если поставлен диагноз "аутоиммунный гепатит", что это означает? Эта серьезная патология по совершенно непонятным причинам постепенно разрушает клетки печени. Причем в этом процессе недугу помогает собственная иммунная система организма. На первой стадии болезни происходит воспаление паренхимы, то есть основной части органа. Этот процесс быстро прогрессирует и способен привести к циррозу печени.

При этом происходит отмирание клеток столь важного для нас органа - гепатоцитов. Их место тут же заполняет грубая и неэластичная соединительная ткань. В результате этого печень просто не в состоянии качественно осуществлять свои функции.
Можно встретить разные названия данного недуга. Однако наиболее часто в медицинской литературе патологию именуют так: активный хронический аутоиммунный гепатит. Это редкое заболевание, которое чаще всего встречается у девочек старше 10 лет и у женщин, не достигших тридцатилетнего возраста.
Симптомы
Клинические проявления патологии различны. Так, у четверти всех больных никаких симптомов аутоиммунного гепатита нет. И это продолжается до тех пор, пока у человека не возникнут какие-либо осложнения. В таких случаях болезнь настигает людей внезапно либо у них проявляются все симптомы вирусного гепатита или другие признаки, указывающие на поражение печени. При первом варианте развития событий человека начинает беспокоить слабость. Его биологические жидкости приобретают темный цвет. Кожные покровы, а также слизистые, желтеют, пропадает аппетит. Во втором случае возникают симптомы внепеченочного характера. Именно поэтому врачи нередко предполагают присутствие в организме различных системных заболеваний, таких как ревматоидный артрит, красная волчанка и т.д.
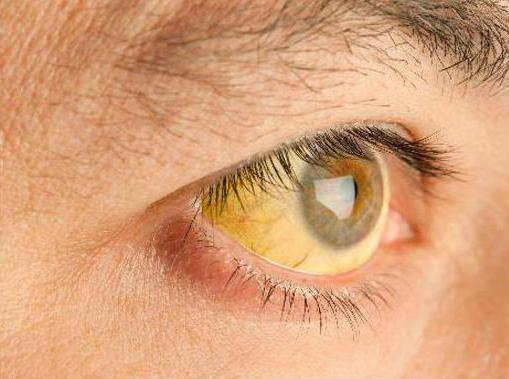
Порой у пациентов болезнь наступает внезапно, проявляется остро и протекает очень тяжело. Все это сопровождается возникновением фульминантного гепатита, который провоцирует быструю гибель большей части печеночных клеток. Это, в свою очередь, приводит к быстрому образованию токсинов, негативно воздействующих, а затем и поражающих головной мозг. Весьма сложное предстоит, если уже появился аутоиммунный гепатит (симптомы), лечение. Прогноз в таких случаях врачи дают крайне неблагоприятный для пациента.
Типы заболевания
Лечение аутоиммунного гепатита напрямую будет зависеть от его разновидности. Тот или иной тип патологии определяют по наличию в сыворотке крови определенного рода антител. При этом выделяют три вида аутоиммунного хронического гепатита:
1. При первом типе болезни выявляют белки-антитела к актину-протеину, гладкомышечным клеткам, антинуклеарным антителам.
2. Для второго типа болезни характерно наличие антител к микросомам, к клеткам почек и печени.
3. Третий тип патологии диагностируется в случаях выявления антител к веществу, которое отвечает за синтез белка, то есть к печеночному растворимому антигену.
Причины патологии
Аутоиммунный гепатит – это заболевание, при котором иммунитет человека начинает активную борьбу со своими собственными абсолютно здоровыми тканями и клетками. В чем кроются причины данного явления? На этот вопрос современная медицина ответить пока не может. Однако у ученых есть предположение, что подобный сбой в работе защитных сил организма дают различные ранее перенесенные вирусные заболевания, в частности, гепатит А, а также В и С, герпес, вирус Эпштейна-Барр.
Некоторые исследователи высказывают мнение и о том, что в развитии различных аутоиммунных заболеваний главную роль играет определенный ген. Однако стоит отметить, что болезнь у детей младше 10 лет практически никогда не выявляется.
Диагностика
Лечение аутоиммунного гепатита будет проходить намного эффективнее, если болезнь выявляется на ранней стали своего развития. Однако диагностика патологии крайне затруднительна. Как правило, подобный диагноз врачи ставят лишь при постепенном исключении наличия других заболеваний. Для этого врач осуществляет анализ жалоб пациента и анамнеза его жизни. Все это происходит в ходе беседы. При этом специалист выясняет, что беспокоит человека, и насколько долго все это продолжается.
Далее проводится физикальный осмотр, во время которого врач обследует слизистые оболочки и кожу, измеряет у пациента температуру тела, простукивает и ощупывает печень, выясняя ее болезненность и увеличение размеров. При имеющихся подозрениях на наличие патологии проводятся лабораторные исследования. Они призваны выявить уровень глобулина и активность фермента АСТ. Дается направление и на иммунологический анализ крови. Исследуют ее и на наличие вируса гепатита А, а также В и С. Врач дает направление на копрограмму. В ходе этого исследования делается проверка кала на присутствие в нем непереваренных частичек еды.

После того как выявила аутоиммунный гепатит диагностика, и лечение назначил врач, следует неукоснительно выполнять все полученные рекомендации. Только в таком случае можно говорить о благоприятных прогнозах развития болезни.
Способы устранения патологии
После того как выявлен гепатит аутоиммунный (симптомы), и лечение от этого недуга стало жизненно необходимым, врач может применить несколько методов. Они заключаются в следующем:
- в соблюдении строгой диеты;
- в медикаментозной терапии;
- в проведении хирургического вмешательства.
Рассмотрим все эти методы подробнее.
Диета
Лечение хронического аутоиммунного гепатита, находящегося в стадии обострения, проводится при строгом соблюдении постельного режима. При наступлении фазы ремиссии пациенту достаточно правильно организовать свой режим труда и отдыха, избегая при этом всяческого (эмоционального и физического) переутомления. Кроме того, важно исключить воздействие на печень различных токсических веществ, в том числе алкоголя и медикаментозных препаратов, выводимых этим органом. В период ремиссии не стоит также проводить и физиотерапевтические процедуры, оказывающие воздействие на область печени. Запрещена и бальнеотерапия.

Никаких ограничений диета не рассматривает в отношении овощей и некислых фруктов. Однако их употребление, как и всякой другой разрешенной пищи, обязательно должно находиться в разумных пределах.
Диета, рекомендованная человеку, которому проводится лечение аутоиммунного гепатита, исключает из рациона жареные блюда, жирные сорта мяса, соленые и острые закуски, щавель и шпинат, какао и крепкий кофе, алкоголь и консервы. Питание при этом должно быть обязательно дробным. Кушать важно не менее четырех раз в сутки, а лучше если прием пищи будет производиться шесть раз. Важно также соблюдать сбалансированность рациона питания, чтобы организм получал все необходимые для него вещества.
Применение лекарственных препаратов
Если требуется лечение аутоиммунного гепатита, алгоритм действий врача будет зависеть от стадии и течения патологии. Но в любом случае, помимо использования диеты, больному назначаются необходимые медикаменты. В зависимости от того, какая наблюдается у пациента с диагнозом "аутоиммунный гепатит" клиника, лечение специалистом может быть назначено с применением различных препаратов.

Использование одновременно двух препаратов угнетает развитие воспалительного процесса и дает возможность защитным силам организма самостоятельно устранить имеющиеся сбои. К сожалению, принимать эти лекарственные средства пациенты вынуждены от полугода до 4 лет. При этом врачи не дают никаких гарантий того, что курс этот окажется единственным. Многим больным приходится повторять его не один раз в течение своей жизни.
Подобный алгоритм терапии применяется и в тех случаях, когда проводится лечение аутоиммунного гепатита у детей.
Альтернативная схема терапии
По мнению исследователей, данный препарат способен стать новым стандартом клинической терапии, используемым при избавлении от аутоиммунного гепатита.
Хирургическое лечение
В тех случаях, когда применение медикаментозной терапии в течение четырех лет не улучшает состояние пациента и не нормализует его биохимические показателт крови, пациенту проводится оперативное вмешательство.
Оно представляет собой операцию по трансплантации донорского органа. Как правило, для этого берется часть печени родного по крови человека.
Народные средства
Применение средств, рецептура которых была создана знахарями на основе природных компонентов, позволяет эвакуировать желчь, устранить тошноту и явления интоксикации, а также снять болевой синдром.
Стоит иметь в виду, что если у человека обнаружен аутоиммунный гепатит, лечение народными средствами принесет лишь облегчение симптомов болезни, но избавиться от нее полностью не позволит. Подобные методы достаточно эффективны лишь при тех патологиях, которые легко поддаются лечению. Это относится к гепатиту А или к его токсическому типу.
Хорошо зарекомендовали себя в борьбе с воспалительными явлениями в печени различные травы, обладающие желчегонным эффектом. Из них готовят настои и отвары. К числу таких целебных трав относятся:
- корни и листья крапивы;
- мята и анис;
- тысячелистник;
- семена огородного укропа;
- зверобой;
- листья березы.
Из целебных трав составляются сборы, которые принимают перед приемом пищи. Приготовленным настоем из плодов шиповника заменяют чай. Пьют его через соломинку, так как это средство оказывает негативное воздействие на эмаль зубов.
Положительно влияет на состояние печени и сок различных овощей, ведь в нем содержится большое количество витаминов и полезных элементов. Для лечения гепатита в домашних условиях может быть использован сок:
- топинамбура;
- сырого картофеля;
- моркови, разведенный водой;
- сельдерея и листьев одуванчика;
- сырой свеклы, разведенный водой.
Прогноз
Выживаемость пациентов, страдающих от аутоиммунного гепатита, полностью зависит от интенсивности проходящего в печени воспалительного процесса. В легких случаях у 80 % людей она составляет более 15 лет. Однако при отсутствии полноценной терапии и при тяжелом течении недуга лишь единицам удается прожить более пяти лет.
Инструкция по медицинскому применению лекарственного средства
ПРЕДНИЗОЛОН
Международное непатентованное название
Раствор для инъекций 30мг/мл
1 мл раствора содержит,
активное вещество- преднизолона динатрия фосфат БФ
(в перерасчете на преднизолон) 30,0 мг
вспомогательные вещества: натрия гидрофосфат (безводный), натриядигидрофосфат, динатриевая соль ЭДТА, пропиленгликоль, вода для инъекций.
Прозрачная бесцветная или слегка желтоватая жидкость.
Кортикостероиды для системного использования. Глюкокортикостероиды.
Код АТС Н02АВ06
Максимальная концентрация в плазме отмечается через несколькоминут после введения. Период полувыведения составляет около 3 часов. В плазмебольшая часть преднизолона связывается с транскортином (кортизолсвязывающимглобулином). Метаболизируется, в основном в печени. 20% препарата выводится внеизменном виде с мочой.
Синтетический глюкокортикостероидный препарат. Обладаетпротивовоспалительным, противоаллергическим, иммуносупрессивным,антиэкссудактивным и противозудным действием. Оказывает катаболическоедействие, повышает уровень глюкозы в крови, вызывает перераспределение жировойткани. Тормозит синтез и секрецию адренокортикотропного гормона (АКТГ) ивторично – глюкокортикостероидов (ГКС) надпочечниками.
системные заболевания соединительной ткани (системнаякрасная
ревматическая лихорадка, ревматиодный артрит
дерматомиозит и полимиозит
системный васкулит, миокардит
острая недостаточность коры надпочечников
бронхиальная астма, астматический статус
сывороточная болезнь,крапивница, аллергический ринит, аллергический
конъюнктивит, отекКвинке, анафилактический шок
гепатит, печеночная кома
заболевания почек аутоиммунной природы
агранулоцитоз, лейкозы, тромбоцитопеническая пурпура,гемолитическая анемия
пузырчатка, экзема, эксфолиативный дерматит, псориаз, эпидермолизис Лайэлла
симпатическая офтальмия, негнойный кератит, ирит,иридоциклит, увеит, хореоидит
в педиатрии: острый ревматизм, малая хорея, тяжелые формы
бронхиальнойастмы, нефротический синдром
Способ применения и дозы
Взрослые: В ургентных ситуациях ( анафилактический шок,астматический статус и т.п.) взрослым вводят преднизолон внутривенно, струйно,медленно в комбинации с норадреналином вдозе 30-90мг (возможно увеличение дозы до 200 мг и выше).
В остальных случаях при внутримышечном введении доза,кратность и продолжительность применения определяется индивидуально.
Обычно преднизолон вводится внутримышечно в дозе30-60мг.
При внутрисуставном введении в крупные суставы применяютдозу- 30-60 мг, для суставов средней величины 10-30 мг, для мелких суставов5-10 мг. Для инфильтрационного введения в ткани в зависимости от тяжестизаболевания и величины области поражения, применяют дозы от 5 до 60 мг.
Детям: Разовая доза в возрасте 2-12 месяцев 1-2 мг/кг массытела внутривенно или глубоко в ягодичную мышцу, в возрасте 1-14 лет 2-3 мг/кгмассы тела внутривенно, медленно (в течение 3 мин.) или глубоко в ягодичнуюмышцу. В случае необходимости препарат можно ввести повторно через 20-30 минут.Дозировка для детей до 2-х месяцев не представлена.
После купирования острого состояния назначают приемпреднизолона в таблетках, постепенно уменьшая дозу.
Курс лечения не более 14 дней.
головная боль, нервозность, беспокойство
снижение сопротивляемости к инфекциям
медленное заживление ран
незначительное повышение уровня сахара в крови
онемение, боль или пощипывание на месте или рядом с местоминъекции
потемнение или осветление цвета кожи
головокружение или обморочное состояние
покраснение лица или щек
повышение боли в суставах (после инъекции в сустав)
слепота (при введении препарата в область головы или шеи)
синдром Иценко-Кушинга, увеличение массы тела
гипергликемия вплоть до развития стероидного диабета,истощение и атрофия функции коры надпочечников
повышение выведения калия, задержка натрия в организме с образованиемотеков, отрицательный азотистый баланс
повышение свертываемости крови
остеопороз, асептический некроз костей
стероидная катаракта, провоцирование латентной глаукомы
стероидные угри, пурпура, телеангиэктазии, жжение, зуд,раздражение,
повышенная чувствительность к преднизолону
язвенная болезнь желудка и двенадцатиперстной кишки
склонность к тромбоэмболии
тяжелая артериальная гипертензия
активная форма туберкулеза
глаукома, болезни роговицы с повреждением эпителия
продуктивная симптоматика при психических заболеваниях
С осторожностью назначают препарат совместно спротиводиабетическими средствами, антикоагулянтами, салицилатами, диуретиками,барбитуратами.
Противосудорожные препараты. Эффект преднизолона подавляютсяу пациентах, получающих препараты какбарбитураты или фенитоин.
Рифампицин. При одновременном применении с рифампициномвозможно ослабление терапевтического действия рифампицина.
Циклоспорин.Циклоспорин снижает метаболизм преднизолона вранней фазе комбинированной терапии. Соответственно, период полувыведения удлиняется,и клиренс уменьшается. Дозировка преднизолона в таких случаях, требует коррекции.
Кортикостероиды. Предыдущая длительная терапия другимикортикостероидами может снизить периодполувыведения преднизолона.
Гармональные контрацептивы. При одновременном применениигармональных контрацептивов- усиление действия преднизолона.
Салицилаты. При одновременном применении с салицилатамиувеличивается вероятность возникновения кровотечении.
Диуретики. При одновременном применении с диуретикамивозможно усугубление нарушений электролитного баланса.
Противодиабетические средства. При одновременном применениис противодиабетическими средствами уменьшается скорость снижения уровня глюкозыв крови. Пациентам, получающих преднизолон, повышается потребность в инсулине.
Сердечные гликозиды. При одновременном применении ссердечными гликозидами усиливается риск развития гликозидной интоксикации.
Гипотензивные средства. При одновременном применениигипотензивных средств возможно снижение их эффективности.
Одновременное применение с М-холиноблокаторами (включаяантигистаминные препараты, трициклические антидепрессанты), нитратамиспособствует развитию повышения внутриглазного давления.
Появление угрей способствует одновременное применение другихГКС (андрогенов, эстрогенов, пероральных контрацептивов и стероидныханаболиков). Риск развития катаракты повышается при применении на фоне ГКС,антипсихотических средств, карбутамида и азатиоприна.
При сахарном диабете преднизолон назначают с особойосторожностью и только по абсолютным показаниям или для лечения резистентностик инсулину.
При инфекционных заболеваниях препарат следует назначатьтолько в комбинации с антибиотиками.
Если преднизолон назначают на фоне приема пероральныхпротиводиабетических средств или противосвертывающих средств, то их дозуследует подбирать с учетом вызываемой гипергликемии.
Следует особенно тщательно следить за электролитным балансомпри комбинированном применении преднизолона с диуретиками.
При продолжительном лечении преднизолоном с цельюпрофилактики гипокалиемии необходимо назначать препараты калия исоответствующую диету.
Для уменьшения опасности повышения катаболизма белков иразвития остеопороза возможно применение метандростенолона.
Рекомендуется регулярно контролировать артериальноедавление, определять уровень глюкозы в моче и в крови, проводить анализы калана скрытую кровь и свертываемость крови.
По окончании курса лечения преднизолоном в ряде случаевцелесообразно применение АКТГ, в качестве поддерживающей терапии, с постепеннымснижением дозы.
Беременность и лактация
В период беременности (особенно в 1-м триместре) преднизолонследует назначать с особой осторожностью.
При назначении преднизолона беременным и кормящим грудьюженщинам, а также женщинам, планирующим беременность, следует провести тщательнуюоценку соотношения пользы от применения препарата для матери и потенциальногориска для плода.
Особенности влияние лекарственного средства на способностьуправлять транспортными средствами
Некоторые побочные эффекты (судороги, головокружение и головнаяболь, нарушения зрения или диплопия, психические нарушения) могут нарушить способность вождения транспортом, управления механизмами и психомоторные возможностей для работы. В таких случаях не выполнятьработы, требующие психомоторные возможности.
Симптомы: тошнота, рвота, боли в области живота,кровотечения, нарушение функции надпочечников.
Лечение: поддерживающая или симптоматическая терапия.
Форма выпуска и упаковка
По 1 мл в ампулах из коричневогостекла с меткой для вскрытия. 3 ампулы помещены в контурную ячейковуюупаковку из поливинилхлорида. Каждая контурная упаковка вместе с инструкцией помедицинскому применению на государственном и русском языках помещена в пачку изкартона.
Хранить в сухом и темном месте при температуре не выше 15С.
Хранить в недоступном для детей месте!
Не применять после истечения срока годности.
Условия отпуска из аптек
СИМПЕКС ФАРМА Пвт. Лтд.
Завод: 12, Первый этаж СантибагТенамент,
Исанпур , Ахмедабад -382 443, Индия
Головной офис: В-4/160, Сафдарджанг Энклаве,
Аутоиммунный гепатит лечится иммуносупрессантами. К ним относятся классические системные глюкокортикоидные препараты преднизон и преднизолон, современный локально действующий препарат будезонид(его эффективность пока еще изучается в клинических исследованиях). Уже на протяжении ряда лет оправдала себя комбинация азатиоприна и преднизолона, в то время как применение азатиоприна в виде монотерапии оказалось неэффективным. Резервными препаратами, применяемыми в случаях неэффективности обычно использующихся лекарственных средств, являются циклоспорин А (ЦсА), такролимус (FK506), микофенолата мофетил (ММФ) и цитостатики. В лечении больных, резистентных к терапии, или пациентов с терминальной стадией заболевания методом выбора следует считать пересадку печени. Однако обычно аутоиммунный гепатит достаточно хорошо поддается консервативной терапии.
Начальная терапия
Поскольку все иммуносупрессивные препараты обладают побочными эффектами, лечение проводится лишь у тех пациентов, у которых его целесообразность однозначно превосходит риск возникновения побочных реакций. Лечение считается абсолютно показанным лишь больным с тяжелым прогрессирующим течением заболевания, при котором отмечаются 10-кратное, по сравнению с нормой, повышение активности трансаминаз или ее 5-кратное повышение при одновременном двукратном, по сравнению с нормой, увеличении уровня гаммаглобулинов. При гистологическом исследовании в таких случаях обнаруживаются густые круглоклеточные инфильтраты в перипортальных полях, ступенчатые и/или мостовидные некрозы. Поскольку больные со сформировавшимся циррозом хорошо отвечают на проводимое лечение, оно назначается при активном воспалении. Сказанное относится и к больным с умеренно выраженными признаками декомпенсации или же после состоявшегося кровотечения из варикозно расширенных вен пищевода. Хотя целесообразность проведения лечения у больных с малоактивным и малопрогрессирующим течением аутоиммунного гепатита остается недоказанной (применительно кдальнейшему прогрессированию и ожидаемой продолжительности жизни), иммуносупрессивная терапия с применением низких доз препаратов позволяет существенно улучшить их общее самочувствие и качество жизни.
Первичная терапия аутоиммунного гепатита - назначение преднизона или преднизолона. Эффективность этих препаратов одинакова, однако преднизон до начала своего действия в печени предварительно превращается в преднизолон. Если диагноз аутоиммунного гепатита вызывал до начала терапии сомнения, то эффективность пробного назначения глюкокортикоидов подтверждает правильность его постановки.
Лечение начинается с суточной дозы 60 мг в течение 1 недели. В дальнейшем эта доза постепенно снижается (по 10 мг в неделю) до 30 мг в сутки. Последующее снижение дозы происходит более плавно (по 5 мг в неделю). Таким образом, через 6 недель лечения поддерживающая доза составляет 8-10 мг в сутки. В отдельных случаях удается снизить дозу до 5 мг в сутки (и даже менее) без возникновения рецидива. Снижение дозы должно проводиться под контролем основных лабораторных печеночных проб и корректироваться в зависимости от их показателей.
У детей начальная суточная доза должна составлять 2 мг/кг массы тела, поддерживающая - 5 мг в сутки. Дети отвечают на терапию глюкокортикоидами так же же хорошо, как и взрослые. Однако при развитии острой печеночной недостаточности глюкокортикоиды эффективны лишь при лечении взрослых, но не детей. Тогда детям показана срочная пересадка печени. Причины неодинакового ответа на глюкокортикоидную терапию остаются не ясными.
Если на фоне терапии преднизоном (преднизолоном) происходит повторное повышение уровня трансаминаз (причем когда применяемые дозы еще не достигли поддерживающих), то либо вновь возвращаются к предыдущей более высокой дозе глюкокортикоидов, либо сочетают прием глюкокортикоидов с азатиоприном в дозе 1 мг/кг массы тела. К комбинированной терапии прибегают и в тех случаях, если на фоне начальной монотерапии глюкокортикоидами рано возникают побочные эффекты лекарственных препаратов.
Комбинированная терапия преднизоном (преднизолоном) и азатиоприном может проводиться сразу же, поскольку преднизон (преднизолон) назначается в более низкой начальной дозе и риск побочных эффектов уменьшается. Указанные препараты усиливают действие друг друга. Начальная доза азатиоприна у взрослых составляет 50 мг в сутки и может быть повышена до 100 мг в сутки (1-1,5 мг/кг массы тела). Детям азатиоприн назначается по 0,5-1,0 мг/кг массы тела в сутки.
В настоящее время получены предварительные результаты применения локально действующего кортикостероидного препарата будезонида. Будезонид, назначавшийся в течение 6 недель 13 больным, способствовал достоверному снижению уровня трансаминаз и IgG. Концентрация кортизола в плазме на фоне лечения не изменялась, побочные эффекты встречались редко и были слабо выражены. Максимальные дозы будезонида составляли 6-8 мг в сутки и снижались затем до поддерживающих доз (2-6 мг в сутки). Эти результаты были подтверждены исследованиями, проведенными у 12 пациентов с аутоиммунным гепатитом, которые показали, что применение будезонида в дозе 9 мг в сутки способствует возникновению ремиссии и сопровождается низкой частотой побочных эффектов.
Поддерживающее лечение в фазе ремиссии
Если начальная терапия привела к ремиссии, то лечение больных должно быть продолжено, иначе у 80-90% пациентов в течение первого года отмечается рецидив. При поддерживающей терапии необходимо назначение как можно меньших доз, что удается добиться с помощью сочетанного применения преднизона (преднизолона) и азатиоприна. В пользу комбинированного лечения свидетельствует и более высокая эффективность данной тарапии. Так, при проведении в течение 18 месяцев комбинированной терапии ремиссия сохраняется более чем у 90% больных, при проведении монотерапии - лишь у 60%.
Поддерживающая терапия в фазе ремиссии должна продолжаться 2-4 года, хотя в наших наблюдениях встречались больные, у которых полная ремиссия достигалась спустя 5 и более лет. Регулярное контрольное обследование и лечение имевшегося исходно или индуцированного глюкокортикоидами остеопороза позволяют проводить длительную поддерживающую терапию без риска развития осложнений.
В случае сохранения ремиссии на фоне поддерживающей терапии дозу преднизона (преднизолона) можно снижать (по миллиграммам) не ранее, чем через 2 года с момента начала ее проведения. Если снижение дозы сопровождается ухудшением лабораторных печеночных проб, возвращаются к первоначальной дозе. При повторном достижении ремиссии с последующим повторным рецидивом, проводят длительное лечение меньшими дозами.
У некоторых больных длительная поддерживающая терапия преднизоном (преднизолоном) или азатиоприном в период ремиссии чревата риском развития осложнений. В таких случаях оправдана попытка проведения монотерапии тем или иным препаратом. Это целесообразно у молодых женщин детородного возраста, у больных с инсулинзависимым сахарным диабетом или выраженным остеопорозом. Если у них в течение года сохраняется ремиссия заболевания, то достаточно монотерапии азатиоприном в дозе 2 мг/кг массы тела. Учитывая, что эта доза достаточно высока, следует учитывать возможность возникновения побочных эффектов.
Применяют также так называемые гепатопротекторы витамины группы В, оротовую кислоту, экстракты и гидролизаты печени, силибинин (легален), эссенциале и др.
В случае активности процесса используют те же средства, что и при хроническом активном гепатите, основными из них являются гормоны (преднизолон) и иммунодепрессанты (азатиоприн и др.). Их эффективность находится в обратной зависимости от глубины структурной перестройки ткани печени и в далеко зашедших стадиях цирроза печени близка к нулю.
Для предупреждения инфекций всем больным с циррозом печени при любых вмешательствах (удалении зуба, ректороманоскопии. парацентезе и др.) профилактически назначают антибиотики.
Молоко ограничивается до 1 стакана в сутки. Можно есть нежирную сметану. Можно есть вареный рис (без соли). Разрешаются любые овощи и фрукты в свежем виде или в виде блюд, приготовленных в домашних условиях.
Примерное меню на день для больного циррозом печени:
Лечение цирроза печени
Ограничивают психические и физические нагрузки. При общем хорошем состоянии рекомендуются лечебная ходьба, лечебная гимнастика.
Характерны чувство тяжести или боли в животе, преимущественно в правом подреберье и подложечной области. Среди признаков цирроза печени значение имеют так называемыепеченочные знаки& в виде покраснения ладоней, сосудистыхзвездочек& (преимущественно на коже верхней половины туловища). Нередко наблюдаются кровоизлияния в кожу, а также повышенная кровоточивость слизистых оболочек.
Отмечаются кожный зуд, боли в суставах, уменьшения волосяного покрова в области подмышечных впадин и лобка, снижения полового влечения. Температура тела повышается умеренно или остается в пределах нормы.

Наличие анемии является показанием к назначению препаратов железа. При отеках и асците ограничивают прием жидкости, исключают из рациона поваренную соль, назначают мочегонные средства (гипотиазид, фуросемид) в сочетании с антагонистами альдостерона (спиронолактоном). Парацентез производят по жизненным показаниям, выпуская одномоментно не более 3 л жидкости.
Цирроз печени
Цирроз печени заболевание, характеризующееся нарушением структуры печени за счет разрастания соединительной ткани; проявляется функциональной недостаточностью печени.
Причины
Основными факторами риска развития цирроза принято считать:
хронический алкоголизм
вирусные гепатиты
токсическое воздействие промышленных ядов, лекарственных средств (метотрексат, изониазид и др.), микотоксинов и др.
венозный застой в печени, связанный с длительной и тяжелой сердечной недостаточностью
наследственные болезни гемохроматоз. гепатоцеребральная дистрофия, недостаточность aльфа-один-антитрипсина, галактоземия, гликогеноз и др.
длительное поражением желчных путей
Примерно у 50% больных циррозом печени заболевание развивается вследствие действия нескольких причинных факторов (чаще вируса гепатита В и алкоголя).
Проявления цирроза печени
Жалобы на слабость, повышенную утомляемость, снижение работоспособности и аппетита, диспептические расстройства (тошноту, рвоту, горечь во рту, отрыжку, непереносимость жирной пищи, алкоголя).
Больные циррозом печени ограниченно трудоспособны (инвалидность III группы), а при декомпенсированном циррозе, активных формах заболевания и при присоединении осложнений нетрудоспособны (инвалидность II и I группы).
Профилактика
Профилактика заключается в предупреждении и своевременном лечении заболеваний, приводящих к циррозу печени (в первую очередь алкоголизма и вирусных гепатитов ).
У препарата нет противопоказаний, его можно принимать даже маленьким детям и беременным женщинам.
Ежедневно измеряйте вес тела, объем живота на уровне пупка (увеличение в объеме живота и веса тела говорит о задержке жидкости);
Для контроля степени поражения нервной системы рекомендуется использовать простой тест с почерком: каждый день записывайте короткую фразу, например,Доброе утро& в специальную тетрадь. Показывайте свою тетрадь родственникам - при изменении почерка обратитесь к лечащему врачу.
Часто наблюдается астенический синдром, проявляющийся слабостью, повышенной утомляемостью, раздражительностью, слезливостью, неустойчивостью настроения. Больные впечатлительны, часто обидчивы, придирчивы, подозрительны, склонны к истерическим реакциям. Характерны нарушение сна бессонница ночью, сонливость днем.
Течение цирроза печени бывают вызваны простудными заболеваниями, нарушением режима, употреблением алкоголя.
Диагностика
Причины и симптомы цирроза печени. Особенности диагностики. Методы лечения. Диета. Прогноз при циррозе печени.
При развитии асцита лишь четвертая часть больных переживает 3 года. Еще более неблагоприятный прогноз имеет цирроз, сопровождающийся поражением нервной системы, при которой больные в большинстве случаев умирают в течение года.
Основные причины смерти печеночная кома и кровотечение из верхних отделов желудочно-кишечного тракта.


Завтрак: крупяная каша (манная, гречневая, пшенная, ячневая, овсяная) со сливками и сахаром или печеными фруктами. 60 г бессолевого хлеба, или хлебцев (слайсов), или бессолевых сухарей с несоленым маслом и мармеладом (желе или медом), 1 яйцо, чай или кофе с молоком.
Обед: 60 г говядины или мяса домашней птицы или 90 г белой рыбы, картофель, зелень, фрукты (свежие или печеные)
Полдник: 60 г бессолевого хлеба или хлебцев, несоленое масло, джем или помидор, чай или кофе с молоком.
Ужин: суп без соли, говядина, мясо домашней птицы или рыба (как на обед), картофель, зелень, фрукты или желе из фруктового сока и желатина, сметана, чай или кофе с молоком.
Антибактериальная терапия показана также даже при легких инфекционных процессах.
Общие советы больным циррозом печени:
Отдыхайте, как только почувствуете усталость.
Не поднимайте тяжести (это может спровоцировать желудочно-кишечное кровотечение)
Добивайтесь частоты стула 1-2 раза в день.
Более подробно о питании при циррозе печени - в нашей отдельной статье
Прогноз
Продолжительность жизни при циррозе печени зависит от степени компенсации процесса. Примерно половина больных с компенсированным (в момент установления диагноза) циррозом живет более 7 лет.
При декомпенсированном циррозе через 3 года остается в живых 11&41%.
Женщины с активным циррозом печени должны избегать беременности.
Компенсированный неактивный цирроз печени медикаментозного лечения, как правило, не требует. Кроме того, следует вообще максимально ограничить прием лекарственных средств, особенно успокаивающих.
При суб- и декомпенсированной формах выбор лекарственной терапии определяется характером основных проявлений заболевания. В случае низкого содержания белка в крови назначают анаболические стероиды, переливания раствора альбумина и плазмы.
Больным циррозом печени для нормализации работы кишечника и состава кишечной флоры в пользуполезных& бактерий рекомендуется принимать лактулозу (дюфалак). Дюфалак назначают в той дозе, которая вызывает мягкий, полуоформленный стул 1-2 раза в день. Доза колеблется от 1-3 чайных ложек до 1-3 столовых ложек в сутки, подбирается индивидуально.
Диета при циррозе печени
Исключаются из питания:
минеральные воды, содержащие натрий;
алкоголь;
соль, пищу необходимо готовить без добавления соли (употребляются бессолевой хлеб, сухари, печенье и хлебцы, а также бессолевое масло);
продукты, содержащие пекарный порошок и питьевую соду (пирожные, бисквитное печенье, торты, выпечка и обычный хлеб);
соленья, оливки, ветчина, бекон, солонина, языки, устрицы, мидии, сельдь, рыбные и мясные консервы, рыбный и мясной паштет, колбаса, майонез, различные баночные соусы и все виды сыров, мороженое.
Рекомендуется в приготовлении пищи использовать приправы: лимонный сок, цедру апельсина, лук, чеснок, бессолевой кетчуп и майонез, перец, горчицу, шалфей, тмин, петрушку, майоран, лавровый лист, гвоздику.
Разрешается 100 г говядины или мяса домашней птицы, кролика или рыбы и одно яйцо в сутки (одно яйцо может заменить 50 г мяса).
Диагноз цирроза печени на ранних стадиях представляет значительные трудности, поскольку заболевание развивается постепенно и вначале не имеет выраженных проявлений.
Существенное значение в распознавании цирроза печени имеют ультразвуковые, рентгенологические и радионуклидные методы исследования. Довольно точную информацию о состоянии печени при циррозе можно получить с помощью компьютерной томографии .
Радионуклидное исследование печени сцинтиграфия по своей информативности уступает ультразвуковому исследованию и компьютерной томографии, однако в отличие от них она позволяет оценить также функцию органа.
Решающее в диагностике цирроза значение имеет исследование ткани печени, полученной при пункционной биопсии слепой или прицельной, проводимой под контролем ультразвука или при лапароскопии.
Читайте также:


