Какими лекарствами лечить вирус эпштейна барра у детей
Эпштейна-Барр вирусная инфекция (ЭБВИ) относится к наиболее распространенным инфекционным заболеваниям человека. Антитела (Ат) к вирусу Эпштейна-Барр (ВЭБ) обнаруживают у 60% детей первых двух лет жизни и у 80–100% взрослых [3, 13]. Заболеваемость острой формой ЭБВИ (ОЭБВИ) в различных регионах мира колеблется от 40 до 80 случаев на 100 тыс. населения [2]. Хроническая форма ЭБВИ (ХЭБВИ) развивается у 15–25% лиц после ОЭБВИ [1, 5, 15]. Установлена роль ВЭБ в развитии злокачественных новообразований, аутоиммунных заболеваний и синдрома хронической усталости [3, 5, 14, 15]. Все это свидетельствует об актуальности проблемы ЭБВИ.
ВЭБ, открытый в 1964 г. M. Epstein и Y. Barr, относится к γ-герпес-вирусам [3]. ВЭБ имеет в своем составе 3 антигена: капсидный (VCA), ранний (EA) и ядерный (EBNA). Своеобразие патологического процесса при ЭБВИ определяется способностью ВЭБ к трансформации В-лимфоцитов, пожизненной персистенции в организме человека, индукции вторичного иммунодефицитного состояния (ИДС), аутоиммунных реакций, злокачественных опухолей [1, 3, 5, 12].
Источник заражения ВЭБ — больные манифестными и бессимптомными формами. 70–90% лиц, перенесших ОЭБВИ, выделяют вирус в последующие 1–18 мес. Пути передачи ВЭБ: воздушно-капельный, контактно-бытовой, парентеральный, половой, вертикальный. ОЭБВИ характеризуется эпидемическими подъемами 1 раз в 6–7 лет, чаще регистрируется в возрасте от 1 до 5 лет, в организованных коллективах [4, 7, 9].
Входные ворота для ВЭБ — слизистая оболочка верхних дыхательных путей: вирус проникает в лимфоидную ткань, инфицирует В-лимфоциты, развивается поликлональная активация В-лимфоцитов, диссеминация возбудителя в составе В-лимфоцитов, синтез антител (Ат) в ответ на антигенную стимуляцию снижен. В первую очередь ВЭБ поражает лимфоидные органы (миндалины, печень, селезенку).
Следующий этап — образование клона сенсибилизированных цитотоксических CD8-клеток, последовательный синтез Ат к VCA-, EA- и EBNA-антигенам вируса. Вследствие нарушения иммунного ответа, функциональной активности факторов врожденной резистентности (нейтрофилов, макрофагов, NK-клеток, системы интерферона) формируется вторичное ИДС [2–4, 12].
Иммунный статус 109 больных ОЭБВИ в возрасте от 5 до 14 лет в нашей работе выявил признаки активации Т-клеточного звена иммунной системы — повышение количества Т-лимфоцитов (CD3), цитотоксических Т-лимфоцитов (CD8), клеток с маркерами поздней активации (HLA-DR); поликлональную активацию В-лимфоцитов — увеличение количества CD20-клеток, иммуноглобулинов (Ig) IgA, IgM, IgG, циркулирующих иммунных комплексов (ЦИК). Обнаружены признаки угнетения иммунной системы: нормальное содержание Т-хелперов (CD4), снижение иммунорегуляторного индекса CD4/CD8, количества естественных киллерных клеток NK (CD16), повышение готовности иммунокомпетентных клеток к апоптозу (CD95). Наблюдалась активация кислородзависимого метаболизма нейтрофилов и редукция его адаптационных возможностей.
У трети обследованных детей (33,9%) ОЭБВИ протекала в форме микст-инфекции с цитомегаловирусами (ЦМВ), вирусами простого герпеса 1 и 2 типов (ВПГ-1, ВПГ-2). При бактериологическом исследовании мазков из ротоглотки у 41,3% пациентов выделены Streptococcus (S.) viridans, у 11,9% — Candida albicans, у 8,2% — Staphilococcus (Staph.) epidermidis, у 6,4% — S. pyogenes, у 2,7% — Klebsiella (Kl.) pneumoniae, у 41,3% — ассоциация бактерий. У 43,1% пациентов — серологические маркеры активной формы хламидийной инфекции, у 30,3% — микоплазмоза.
Возможны следующие исходы ОЭБВИ: латентная инфекция, ХЭБВИ, ИДС, онкологические, аутоиммунные заболевания, синдром хронической усталости [5, 8, 10, 11]. Переход в ХЭБВИ связан с комплексом неблагоприятных факторов в анте-, интра- и постнатальном периодах, нарушением нейроиммунноэндокринной регуляции, генетической предрасположенностью.
Проведенное нами обследование 60 детей в возрасте от 5 до 14 лет с ХЭБВИ показало, что в этой группе у 86,7% матерей имел место отягощенный акушерский анамнез; у 83,3% детей обнаружены перинатальная и постнатальная патология ЦНС, ЛОР-органов и др.
В иммунном статусе больных ХЭБВИ выявлено увеличение содержания антагониста интерлейкина-1 (ИЛ-1RA), недостаточная активация иммунокомпетентных клеток (уменьшение HLA-DR) и повышение их готовности к апоптозу (увеличение CD95). Отмечалось нарушение функциональной активности Т-хелперов 1 типа (Th1) (снижение содержания интерферона γ (ИФН γ)); уменьшение общего пула Т-клеток (CD3), количества лимфоцитов с рецепторами к ИЛ-2 (CD25) и NK-клеток (CD16); содержание цитотоксических CD8-лимфоцитов было повышено. Сохранение маркеров репликации ВЭБ на протяжении длительного времени в этой группе свидетельствовало о нарушении элиминации вируса; при этом отмечались повышение функциональной активности Th2, поликлональная активация В-лимфоцитов (CD20), повышение содержания IgA, IgM, IgG, ЦИК, снижение уровня хемотаксического фактора нейтрофилов (ИЛ-8), изменение их метаболизма.
Нарушения иммунного статуса приводили к активации условно-патогенной микрофлоры, вирусных и грибковых инфекций. В микробном спектре слизистой ротоглотки пациентов с ХЭБВИ выделены S. Viridans (30%), Candida albicans (28,3%), Staph. Epidermidis (25%), S. Pyogenes (20%), Kl. Pneumoniae (8,4%), ассоциация бактерий (41,7%); у 28,3% — серологические маркеры активной формы хламидиоза, у 26,7% — микоплазмоза. У 90% пациентов заболевание протекало в форме микст-инфекции с участием герпес-вирусов: ВЭБ + ЦМВ, ВЭБ + ВПГ-1, ВПГ-2.
Классификация. Общепринятая классификация заболевания отсутствует; рекомендуем использовать разработанную нами рабочую классификацию ЭБВИ.
- По периоду возникновения: врожденная, приобретенная.
- По форме: типичная (инфекционный мононуклеоз), атипичная: стертая, бессимптомная, висцеральная.
- По тяжести: легкая, среднетяжелая, тяжелая.
- По течению: острая, затяжная, хроническая.
- По фазе: активная, неактивная.
- Осложнения: гепатит, разрыв селезенки, менингоэнцефалит, полирадикулонейропатия, миокардит, синусит, отит, гемолитическая анемия, тромбоцитопения, нейтропения, панкреатит и др.
- Микст-инфекция.
Примеры оформления диагноза:
- Осн.: Приобретенная ЭБВИ, типичная тяжелая форма (инфекционный мононуклеоз), острое течение, активная фаза. Осл.: Острый гепатит.
- Осн.: Приобретенная ЭБВИ, висцеральная форма (менингоэнцефалит, гепатит, нефрит), тяжелое хроническое течение, активная фаза. Осл.: острая печеночно-почечная недостаточность. Сопp.: Респираторный хламидиоз (ринофарингит, бронхит, пневмония).
Клиническая картина острой ЭБВИ впервые была описана Н. Ф. Филатовым (1885) и Е. Пфейфером (1889). Инкубационный период длится от 4-х дней до 7 нед. Полный симптомокомплекс формируется к 4–10-му дням болезни [4, 7].
Нами обследованы 109 детей с ОЭБВИ. У большинства пациентов заболевание начинается остро, с повышения температуры тела и появления симптомов интоксикации; реже отмечается постепенное начало: несколько дней наблюдается недомогание, слабость, вялость, снижение аппетита. Температура тела субфебрильная или нормальная. Ко 2–4-му дням болезни температура достигает 39–40 °С; лихорадка и симптомы интоксикации могут сохраняться в течение 2–3 и более недель.
Тонзиллит — наиболее частый и ранний симптом ОЭБВИ, сопровождается увеличением миндалин до II-III степени. Лакунарный рисунок подчеркнут за счет инфильтрации ткани миндалин или сглажен из-за лимфостаза. На миндалинах — налеты желтовато-белого или грязно-серого цвета в виде островков, полосок. Они исходят из лакун, имеют шероховатую поверхность (напоминают кружево), легко снимаются без кровоточивости, растираются, не тонут в воде. Характерно несоответствие размера налета и степени увеличения регионарных ЛУ. При фибринозно-некротическом характере налетов в случае их распространения за пределы миндалин необходим дифференциальный диагноз с дифтерией. Налеты на миндалинах исчезают, как правило, через 5–10 дней.
Гепатомегалия может быть обнаружена с первых дней болезни, однако чаще выявляется на второй неделе. Нормализация размеров печени происходит в течение полугода. У 15–20% больных в качестве осложнения развивается гепатит.
Спленомегалия относится к поздним симптомам, встречается у большинства больных. Нормализация размеров селезенки происходит в течение 1–3 нед.
Экзантема при ОЭБВИ появляется на 3–14-й дни болезни, имеет полиморфный характер — пятнистая, папулезная, пятнисто-папулезная, розеолезная, мелкоточечная, геморрагическая. Определенной локализации нет. Сыпь наблюдается в течение 4–10 дней, иногда оставляет пигментацию. У детей, получавших ампициллин или амоксициллин, сыпь появляется чаще (90–100%).
Гематологические изменения включают лейкоцитоз (10–30 х 10 9 /л), нейтропению с палочкоядерным сдвигом влево, увеличение количества лимфоцитов, моноцитов, атипичных мононуклеаров до 50–80%, повышение СОЭ до 20–30 мм/час. Характерный гематологический признак — атипичные мононуклеары в количестве 10–50%: они появляются к концу первой недели заболевания, сохраняются в течение 1–3 нед.
Хроническая ЭБВИ является исходом ОЭБВИ или развивается как первично-хроническая форма [2, 5, 8, 10, 11, 15]. Нами обследовано 60 детей с ХЭБВИ, клиника которой включала хронический мононуклеозоподобный синдром и полиорганную патологию. У всех пациентов обнаружены лимфопролиферативный синдром (генерализованная лимфаденопатия, гипертрофия небных и глоточной миндалин, увеличение печени и селезенки) и признаки хронической интоксикации (длительный субфебрилитет, слабость, снижение аппетита и др.). Вследствие развития ИДС наблюдались острые инфекции респираторного тракта и ЛОР-органов с обострениями до 6–11 раз в год: ринофарингиты (28,3%), фаринготонзиллиты (91,7%), аденоидиты (56,7%), отиты (11,7%), синуситы (20%), ларинготрахеиты (18,3%), бронхиты (38,3%), пневмонии (25%). Обращала внимание высокая частота полиорганной патологии, обусловленная длительной репликацией ВЭБ, вторичным ИДС, аутоиммунными реакциями (патология ЦНС; хронический гастрит, дискинезия желчевыводящих путей; кардиальный синдром, артралгии).
В последние годы описана врожденная ЭБВИ. Установлено, что риск ее при первичной ЭБВИ во время беременности составляет 67%, при реактивации — 22%. Клиника врожденной ЭБВИ сходна с ЦМВИ.
Установлена роль ВЭБ в развитии онкологических заболеваний и паранеопластических процессов — лимфомы Беркетта, назофарингеальной карциномы, лимфогранулематоза, опухолей желудка, кишечника, слюнных желез, матки, лейкоплакии языка и слизистой ротовой полости, а также ряда аутоиммунных заболеваний — системной красной волчанки, ревматоидного артрита, синдрома Шегрена, лимфоидного интерстициального пневмонита, хронического гепатита, увеита и др. [3, 5, 14, 15]. ВЭБ, наряду с вирусами герпеса человека 6 и 7 типов, является этиологическим фактором синдрома хронической усталости и наиболее частой причиной (15%) развития длительной лихорадки неясного генеза.
Диагностика ЭБВИ основана на учете групп риска, ведущих клинических синдромов и данных лабораторного исследования [8–11]. К группам риска у матери относят отягощенный анамнез, маркеры герпес-вирусных инфекций и др., у ребенка — перинатальное поражение ЦНС, аллергический фенотип, ИДС, маркеры герпес-вирусных инфекций и др. Ведущими клиническими синдромами ЭБВИ являются мононуклеозоподобный, общеинфекционный синдромы, экзантема, синдром полиорганной патологии.
В обязательный стандарт диагностики ЭБВИ входят клинический анализ крови, общий анализ мочи, биохимическое исследование крови, бактериологическое исследование слизи ротоглотки и носа, серологические маркеры ВЭБ, других герпес-вирусов, хламидий, микоплазм, УЗИ органов брюшной полости, консультация ЛОР-врача, по показаниям — рентгенография придаточных пазух носа, органов грудной клетки, ЭКГ. Дополнительный стандарт диагностики (в специализированном лечебно-профилактическом учреждении): маркеры ВЭБ, других герпес-вирусов, хламидий, микоплазм методом полимеразной цепной реакции (ПЦР), иммунограмма второго уровня, консультация иммунолога, по показаниям — коагулограмма, морфологическая картина стернальной пункции, консультация гематолога, онколога.
Методом иммуноферментного анализа (ИФА) определяют Ат к антигенам ВЭБ, что позволяет осуществить лабораторную диагностику ЭБВИ и определить период инфекционного процесса.
Ат класса IgM к VCA появляются одновременно с клиникой ОЭБВИ, сохраняются в течение 2–3 мес, повторно синтезируются при реактивации ВЭБ. Длительная персистенция высоких титров этих Ат характерна для ХЭБВИ, ВЭБ-индуцированных опухолей, аутоиммунных заболеваний, ИДС.
Ат класса IgG к EA достигают высокого титра на 3–4-й нед ОЭБВИ, исчезают через 2–6 мес. Они появляются при реактивации, отсутствуют при атипичной форме ЭБВИ. Высокие титры Ат данного класса выявляют при ХЭБВИ, ВЭБ-индуцированных онкологических и аутоиммунных заболеваниях, ИДС.
Ат класса IgG к EBNA появляются через 1–6 мес после первичной инфекции. Затем их титр уменьшается и сохраняется в течение всей жизни. При реактивации ЭБВИ происходит повторное увеличение их титра.
Большое значение имеет исследование авидности Ат класса IgG (прочности связывания антигена с Ат). При первичной инфекции сначала синтезируются Ат с низкой авидностью (индекс авидности (ИА) менее 30%). Для поздней стадии первичной инфекции характерны Ат со средней авидностью (ИА — 30–49%). Высокоавидные Ат (ИА — более 50%) образуются через 1–7 мес после инфицирования ВЭБ.
Серологическими маркерами активной фазы ЭБВИ являются Ат IgM к VCA и Ат IgG к EA, низкая и средняя авидность Ат IgG к маркерам неактивной фазы, Ат IgG к EBNA.
Материалом для ПЦР служат кровь, ликвор, слюна, мазки со слизистой ротоглотки, биоптаты органов и др. Чувствительность ПЦР при ЭБВИ (70–75%) ниже, чем при других герпесвирусных инфекциях (95–100%). Это связано с появлением ВЭБ в биологических жидкостях лишь при иммуноопосредованном лизисе инфицированных В-лимфоцитов.
На основании опыта лечения 169 детей с ЭБВИ нами разработан стандарт лечения этого заболевания.
Базисная терапия: охранительный режим; лечебное питание; противовирусные препараты: вироцидные препараты — инозин пранобекс (Изопринозин), аномальные нуклеозиды (Валтрекс, Ацикловир), Арбидол; препараты ИФН — рекомбинантный ИФН α-2β (Виферон), Кипферон, Реаферон-ЕС-Липинт, интерфероны для в/м введения (Реаферон-EC, Реальдирон, Интрон А, Роферон А и др.); индукторы ИФН — Амиксин, сверхмалые дозы антител к γ-ИФН (Анаферон), Циклоферон, Неовир. По показаниям: локальные антибактериальные препараты (Биопарокс, Лизобакт, Стопангин и др.); системные антибактериальные препараты (цефалоспорины, макролиды, карбапенемы); иммуноглобулины для внутривенного введения (Иммуновенин, Габриглобин, Интраглобин, Пентаглобин и др.); витаминно-минеральные комплексы — Мульти-табс, Вибовит, Санасол, Киндер Биовиталь гель и др.
Интенсификация базисной терапии по показаниям:
Симптоматическая терапия.
При лихорадке — жаропонижающие препараты (парацетамол, ибупрофен и др.); при затруднении носового дыхания — назальные препараты (Изофра, Полидекса, Називин, Виброцил, Адрианол и др.); при сухом кашле — противокашлевые препараты (Глаувент, Либексин), при влажном кашле — отхаркивающие и муколитические препараты (АмброГЕКСАЛ, бромгексин, ацетилцистеин и др.).
В течение нескольких лет для лечения ЭБВИ мы с успехом применяем схему комбинированной этапной этиотропной терапии, в которую входят инозин пранобекс (Изопринозин) и рекомбинантный интерферон α-2β (Виферон) (рис. 1, 2). Инозин пранобекс (Изопринозин) подавляет синтез вирусных белков и тормозит репликацию широкого спектра ДНК- и РНК-содержащих вирусов, в том числе ВЭБ [3]. Препарат обладает иммунокорригирующей активностью — модулирует иммунный ответ по клеточному типу, стимулирует продукцию Ат, цитокинов, ИФН, повышает функциональную активность макрофагов, нейтрофилов и NK-клеток; предохраняет пораженные клетки от поствирусного снижения синтеза белка. Инозин пранобекс (Изопринозин) назначался по 50–100 мг/кг/сут внутрь в 3–4 приема. Проводили три курса лечения по 10 дней с интервалом 10 дней. Рекомбинантный ИФН α-2β (Виферон) тормозит репликацию вирусов за счет активации эндонуклеазы, разрушения вирусной матричной РНК [6]. Препарат модулирует иммунный ответ, способствует дифференцировке В-лимфоцитов, стимулирует выработку цитокинов, повышает функциональную активность макрофагов, нейтрофилов и NK-клеток. Входящие в его состав природные антиоксиданты (витамины Е и С) стабилизируют клеточные мембраны. Препарат назначали по пролонгированной схеме (В. В. Малиновской и соавт., 2006) [6].
Эффективность этиотропной терапии ОЭБВИ оценена в двух группах больных. Пациенты 1-й группы (52 человека) получали инозин пранобекс (Изопринозин) в сочетании с рекомбинантным ИФН α-2β (Вифероном), больные 2-й группы (57 детей) — монотерапию рекомбинантным ИФН α-2β (Вифероном). Клинико-серологические показатели до начала лечения и через 3 мес терапии представлены в табл. 1. У пациентов обеих групп в динамике отмечалось достоверное уменьшение таких симптомов, как генерализованная лимфаденопатия, тонзиллит, аденоидит, гепатомегалия и спленомегалия. Вместе с тем на фоне комбинированной терапии, положительная динамика клинических показателей была более значительной; острые респираторные инфекции (ОРИ) лишь у 19,2% больных 1-й группы и у 40,3% больных 2-й группы (p Рис. 2. Механизмы этиопатогенетического действия комбинации инозина пранобекса (Изопринозина) и рекомбинантного интерферона α-βb (Виферона) при Эпштейна-Барр вирусной инфекции у детей
Комбинированная терапия при ОЭБВИ способствовала модуляции иммунного ответа по клеточному типу (увеличение CD3-, CD4-, CD8-, CD16- и HLA-DRT-лимфоцитов). Снижалась готовность иммунокомпетентных клеток к апоптозу (CD95). Отмечались стимуляция выработки IgA, переключение синтеза Ат с IgM на IgG, снижение содержания ЦИК, улучшались показатели метаболизма нейтрофилов.
Эффективность этиотропной терапии исследована у 60 больных ХЭБВИ. Пациенты 1-й группы (30 детей) получали инозина пранобекс (Изопринозин) и рекомбинантный ИФН α-2β (Виферон), 2-я группа (30 человек) — монотерапию рекомбинантным ИФН α-2β (Вифероном). Независимо от схемы лечения через 3 мес после начала терапии отмечалось достоверное уменьшение частоты генерализованной лимфаденопатии, гипертрофии небных и глоточной миндалин, спленомегалии, интоксикационного, инфекционного и вегето-висцерального синдромов (табл. 2). Комбинация инозина пранобекса (Изопринозина) с рекомбинантным ИФН α-2β (Вифероном) способствовало более существенной динамике клинических показателей. Количество эпизодов ОРИ снизилось с 6–11 (7,9 ± 1,1) до 4–6 (5,2 ± 1,2) в год на фоне монотерапии рекомбинантным ИФН α-2β (Вифероном), и до 2–4 (2,5 ± 1,4) в год на фоне комбинированной терапии (p
Э. Н. Симованьян, доктор медицинских наук, профессор
В. Б. Денисенко, кандидат медицинских наук
Л. Ф. Бовтало, кандидат медицинских наук
А. В. Григорян
Ростовский ГМУ, Ростов-на-Дону


Симптомы при заболевании могут отличаться
Что такое инфекционный мононуклеоз
Ученый Майкл Эпштейн со своей аспиранткой Ивонной Барр в 1964 году впервые описали этот вирус. Первоначальное научное название Epstein-Barr virus было изменено в 1979 году на Human herpesvirus 4, а в 2016 еще раз, теперь его название звучит Human gammaherpesvirus 4.
Передается этот вирус несколькими способами:
- воздушно-капельным;
- контактно-бытовым;
- парентеральным, минуя пищеварительный тракт;
- половым;
- вертикальным, от матери к плоду.
Часто ни врачи, ни родители не замечают появление этого вируса у ребенка, заболевание протекает в большинстве случаев довольно легко. У взрослых симптомы более тяжелые, проявляется типичный инфекционный мононуклеоз.
Диагностика
Заболевание очень многоликое. Проявляться может по-разному, искажать общую картину течения сопутствующих заболеваний, обязателен забор крови для подтверждения наличия вируса.
Основными причинами назначения гемолитического исследования являются такие состояния:
- тонзиллит;
- увеличение лимфоузлов;
- лихорадка;
- увеличенные печень или селезенка.
Специфические антитела в крови помогают определить наличие вируса Эпштейна-Барр. О наличии острой инфекции расскажет обнаруженный IgM. О контакте, но отсутствии острого болезненного процесса сообщит IgG положительный. Повышение лейкоцитов в крови и СОЭ, наличие мононуклеаров в биохимическом анализе, а также УЗИ печени и селезенки могут подтвердить заболевание. В первую очередь требуется сдать анализ крови.
Симптомы
Развиваться болезнь может постепенно или с появлением острых симптомов:
- высокая температура от 38 градусов;
- лихорадка;
- озноб или потливость выше нормы;
- головные боли;
- ломота и мышечные боли;
- неприятные ощущения в горле, особенно при сглатывании.
Это состояние может сопровождать ребенка довольно долго, до месяца, при этом температура может появляться и пропадать. Отек лимфоузлов, в частности на затылке, под челюстями, на задней части шеи является также признаком, говорящем о возможном проявлении вируса. Они могут болеть довольно долго, до нескольких лет, если не пройти необходимую терапию, возможно даже увеличение их количества.
Инфекционный мононуклеоз может проявляться в виде:
- ангины, характеризующейся покраснением, появлением зернистости слизистой, кровоизлияний на поверхности, фолликулярной гиперплазией;
- характерной мононуклеозной сыпи;
- увеличении печени или селезенки, больше распространено у взрослых, но зафиксировано также у детей.
Возможно проявление других болезней, таких как тонзиллит, бронхит или трахеит, а также пневмония или желтуха. Нет единой картины развития вирусной инфекции, многое зависит от возраста, иммунитета, наличия других болезней.
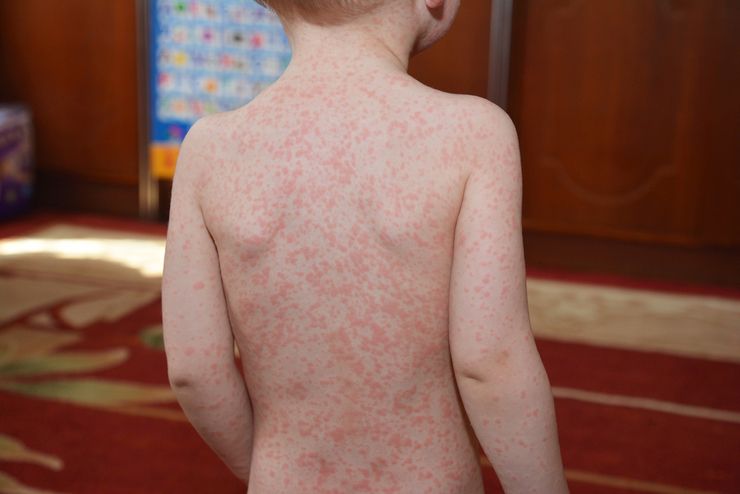
Один из симптомов – появление сыпи
Вирус Эпштейна-Барр у детей может сопровождаться бессонницей, поносом, головокружением, болями в животе. Инкубационный период 7–21 дней – норма для этого заболевания.
Лечение
Конкретной терапии по герпесоподобному вирусу Эпштейна-Барр у детей нет. Используется симптоматическая терапия и поддерживающая.
Запрещается использовать ацетилсалициловую кислоту или аспирин, а также медикаменты, содержащие парацетамол.
В большинстве случаев лечение проводится в домашних условиях, показания к госпитализации:
- гипертермия 39,5С;
- интоксикация, сопровождающаяся рвотой, диареей, мигренями;
- присоединение других заболеваний, появление осложнений;
- полиаденит с возможной асфиксией.
Вирус Эпштейна-Барр должен быть дифференцирован с вирусными и бактериальными болезнями респираторного характера, в том числе дифтерией или краснухой, лейкозом и другими, протекающими со сходными симптомами. Предписано соблюдать постельный режим, необходимо обеспечить максимальный покой, дробное диетическое питание. Прогулки на свежем воздухе осуществимы при более легком течении болезни, физические нагрузки и возможность переохлаждения должны быть исключены.
Эффективность лечения проверяется назначением анализов, сдавать их следует после выздоровления.
Могут ли быть осложнения?
Частым осложнением является присоединение другого заболевания. Самым опасным считается разрыв селезенки вследствие ее отека и увеличения. Такие случаи фиксируются у 0,1% больных, они несут угрозу жизни, требуется срочная операция.
Повторный инфекционный процесс может начаться в связи с появлением стафилококков или стрептококков. Кроме этого, могут развиться следующие заболевания:
- менингоэнцефалит;
- интерстициальная пневмония;
- печеночная недостаточность;
- гепатит;
- анемия;
- неврит;
- кардиологические болезни.
При своевременной терапии общий прогноз вполне благоприятен. Переход заболевания в хроническую форму возможен при неправильной диагностике либо при несоблюдении назначений врача.
Считается, что вирус Эпштейна-Барр может спровоцировать развитие онкологических болезней. При этом болеть не обязательно, достаточно быть носителем вируса. Клинически подтверждено, что резкое снижение иммунитета способно привести к таким последствиям, однако подобных случаев довольно мало.
Практически полгода после лечения ребенка могут сопровождать высокая утомляемость и необходимость в более частом отдыхе. Лучше устраивать ребенку дневной сон независимо от возраста, ограждать от эмоциональных нагрузок, снизить физическую активность. В период восстановления после болезни плановая вакцинация приостанавливается.
Профилактика
На сегодняшний день не существует специальных средств, которые могли бы защитить от заболевания вирусом Эпштейна-Барр. После выздоровления человек продолжает выделять в окружающую среду вирус, потому карантин не предусмотрен.
Главными профилактическими действиями считаются:
- полноценный рацион;
- регулярные занятия спортом, закаливание;
- поддержание режима дня;
- снижение уровня стресса;
- употребление витаминных комплексов при необходимости.
Регулярное посещение педиатра поможет своевременно обнаружить заболевание, в другом случае последствия могут быть самыми плачевными. Профилактические консультации докторов узкоих специальностей избавят от осложнений.

Вирус Эпштейна-Барра способен на протяжение долгих лет находится в спящем состоянии, а при ослаблении иммунных сил организма появляться. Если шейные или подмышечные лимфоузлы увеличены, ощущается болезненность в горле, бывают частые рецидивы фарингита и всё это сочетается с бессилием, стоит больше узнать о симптоматике и лечении герпеса, вызванного вирусом 4 типа.
Вирус Эпштейна-Барра – что это такое?
Вирус Эпштейна-Барра – сокращённо ВЭБ или как его ещё называют Epstein Barr virus, Human herpes virus type 4 (EBV, HHV-4) – представитель герпетической инфекции. По данным ВОЗ этот тип вируса считается распространённым, из 10 человек 9 являются его носителем. Вирусная инфекция 4 штамма малоизучена, исследовать её стали не так давно, примерно 40 лет назад.
Форма вирусной частицы специфическая, в радиусе она составляет 90 nm (нанометров). Вирус состоит из внутренней и внешней оболочки, капсида и сердцевины. На её поверхности находятся гликопротеины.
Даже "запущенный" герпес можно вылечить дома. Просто не забывайте один раз в день пить.
Вирусная частица Эпштена-Барра включает в себя антигены (капсидный белок, ранний, ядерный антиген или нуклиарный и мембранный).

Структура вирусной частицы герпеса 4 типа
Причины появления Epstein Barr virus
Герпес 4 типа настолько частовстречаемое заболевание, что многие сталкиваются с ним ещё в детстве.
Носителями вирусами и источниками заражения принято считать:
- человека с активной формой болезни, при последних днях после попадания микробного агента в организм, до проявления ярковыраженных симптомов и после;
- спустя полгода после инфицирования;
- 1 из 5, однажды перенесших болезнь, остаётся носителем вируса на всю оставшуюся жизнь.
Как передаётся вирус Эпштейна-Барра:
- Контактно-бытовым путём. Пользование общей посудой и вещами, предназначенными за уходом тела, волос и зубов, реже встречаемый путь, нежели поцелуй или оральный секс.
- Воздушно-капельный путь. Происходит при разговоре с носителем вируса, при кашле или чихании.
- Заражение через кровь. Переливание крови может стать источником заражения здорового человека. У наркозависимых людей инфицирование происходит через шприц.
- Инфицирование от матери к ребёнку. Опасными периодами являются беременность, кормление грудью и сами роды.
Существует алиментарный путь передачи герпесвируса (через продукты питания и воду), но это теория особой роли в распространении он не играет.
В группу риска входят:
- дети от 2 до 10 лет (ребёнок, не достигший годовалого возраста, реже подвергается инфицированию, благодаря получаемым материнским антителам);
- люди, больные ВИЧ и СПИДом;
- женщины при беременности;
- при иммунодефиците.
Развитие вируса в организме
Активное размножение ВЭБ начинается с попадания его на слизистые оболочки ротовой полости и гортани (миндалины и аденоиды). Через капилляры вирусная частица проникает в кровь и распространяется по всему организму человека. Имеющиеся пораженные иммунные клетки уничтожаются, что является причиной увеличения лимфоузлов.
Если защитные силы организма слабые, он не может блокировать размножение герпетической инфекции и болезнь переходит в хроническую форму. При высоком иммунитете, заболевание можно миновать.

ВЭБ попадает в кровь через капилляры
Чем опасен ВЭБ для человека
Самая распространённая опасность, которую представляет вирус Эпштейна-Барра – инфекционный мононуклеоз (болезнь Филатова). При крепком иммунитете болезнь могут и не диагностировать. Но если вовремя выявить заболевание, пройти корректное лечение, то можно ожидать не только выздоровления, о и выработки пожизненного иммунитета на этом этапе.
Если же допустить развитие вируса и не выявить вовремя ВЭБ:
- воспалительных процессов в печени (токсического гепатита);
- присоединению бактериальной инфекции и развитию гнойной;
- воспалению головного и спинного мозга;
- нарушению целостности селезёнки (её разрыву);
- гипокоагуляции;
- воспалению лёгких (вирусной, бактериальной).
Зафиксированы и другие последствия, к которым приводит инфицирование герпесвирусом 4 типа:
- синдром хронической усталости (СХУ) отмечается при поражении автономной нервной системы;
- генерализованные формы ВЭБ;
- онкологические болезни (лимфома, лимфома Беркитта, рак носоглотки, гланд, аденоидов, пищевода, желудка и тонкой кишки;
- изменение иммунитета;
- болезни крови;
- появление аутоиммунных заболеваний.

Заражение герпесом 4 типа приводит к гепатиту и инфекционному мононуклеозу
Симптоматика Epstein Barr virus
Клинические проявления заболевания отличаются между собой в зависимости от климата. При умеренном климате многие из осложнений развиваются бессимптомно (имеют субклиническую форму болезни), например, мононуклеоз.
Как проявляется инфекционный мононуклеоз:
- Признаки характерные при ОРЗ. Ухудшение общего самочувствия, упадок сил, повышение температуры, насморк и заложенность носа, воспаление лимфатических узлов.
- Симптомы, сопровождающие гепатит. Боли в подреберье с левой стороны их-за увеличения селезенки и печени, возможна желтуха.
- Признаки при ангине. Горло становится красным, появляется боль, шейные лимфатические узлы увеличиваются.
- Симптомы характерные при интоксикации. Повышенное потоотделение, слабость, болевые ощущения в мышцах и суставах.
Отмечают и другие симптомы при ВЭБ:
- возникают проблемы с дыханием;
- человека мучает кашель;
- беспокоят частые головные боли и головокружения;
- уснуть становится сложно, а сам сон беспокойный;
- рассеянное внимание;
- нарушение памяти;
- агрессия;
- раздражительность.

Боль в горле, воспаление лимфоузлов, повышение температуры могут свидетельствовать об инфицировании
Клинические проявления острой и хронической стадии отличаются.
Симптомы хронической вирусной инфекции:
У детей дошкольного возраста, а также до 12 лет болезнь часто протекает бессимптомно. После инфицирования отсутствуют температура, воспаления и другие характерные признаки. Это связано с более крепким иммунитетом.
В связи возрастными особенностями у после 12 лет у подростков иммунная система ослабевает. Происходит это на фоне гормональных нарушений. Поэтому и симптомы болезни имеют яркий характер: температура поднимается, лимфоузлы и селезёнка увеличивается, сильно болит горло.
Если вирус проник в организм через носоглотку или слизистую оболочку рта, то инкубационный период становится меньше (от 10 до 20 дней). Но и выздоровление у детей наступают обычно быстрее, нежели у старшего поколения.

В подростковом возрасте болезнь протекает сложнее
К какому врачу обратиться?
При обнаружении у себя большей части вышеописанных симптомов, необходимо обратиться к врачу.
Инфекционист и иммунолог помогут разобраться с образовавшейся проблемой. Если же в больнице нет таких специалистов, то собрать анамнез, направить на дальнейшее обследование и провести осмотр смогут:
- педиатр – у детей;
- терапевт – у взрослых.
Также консультацию можно получить у ЛОРа, гематолога и онколога.

Своевременное обращение к врачу исключает возможность серьёзных осложнений
Диагностика заболевания
Невозможно определить 4 тип герпетической инфекции исключительно после осмотра и сбора анамнеза, так как он схож с цитомегаловирусом (герпесом 6 штамма). Чтобы получить корректное лечение сдают несколько анализов, которые способствуют выявлению не только типа, но и помогают отличить острую стадию от хронической.
- Общий анализ крови. О присутствии ВЭБ говорят повышенные лейкоциты, лимфоциты, моноциты и скорость оседания эритроцитов, обнаружение вироцитов (белых кровяных клеток). Не исключены отклонения от нормы тромбоцитов и гемоглобина.
- Биохимический анализ крови. О наличии вируса свидетельствуют повышение ферментов из группы трансфераз (АСТ и АЛТ), лактадегидрогеназа (ЛДГ), присутствие с-реактивного белка и фибриногена, увеличение билирубина.
- Иммунограмма. Этот метод исследования позволяет оценить состояние иммунной системы.
- Серологические реакции (иммуноферментный анализ, ИФА). Определяют количество и класс иммуноглобулинов. При острой стадии доминирует IgM, спустя примерно 3 месяца – становится выше IgG.
- ПЦР-диагностика. Сверхчувствительный лабораторный метод исследования для выявления любых ДНК и РНК. Можно использовать практически любой биоматериал: слюну, спинномозговую жидкость, мазок с верхних дыхательных путей, биопсия внутренних органов.

Для проведения ПЦР-исследования используют любой материал
Лечение вируса Эпштейна-Барра
Специально подобранные препараты снизят риск развития вируса и ликвидируют неприятные проявления болезни.
Для лечения ВЭБ аптечными лекарственными средствами назначают:
- Лекарственные средства с противовирусным действием – для блокировки синтеза ДНК, размножающегося вируса. Валтрекс, Фамвир, Цимевен, Фоскарнет – длительность лечения до 2 недель.
- Иммуностимулирующие и иммуномодулирующие средства группы интерферонов (Интерферон-альфа, Реаферон, Имунофан).
- Кортикостероиды – высокоэффективные противовоспалительные средства, гормоны (Преднизолон).
- Иммуноглобулины – для возможности повысить защитные силы организма укрепить иммунитет. Препарат вводят внутривенно.
- Гормоны тимуса – помогают предотвратить возможные инфекционные осложнения.
Эффективность лечения противовирусным препаратом Ацикловир не доказана. Применение других средств этой группы также может быть не всегда полезным из-за наличия большого количества побочных эффектов.
Будет эффективным, если лечение медикаментами сочетать в комплексе с нетрадиционными методами медицины. Терапия народными способами по большей части направлена на повышение иммунитета.
Поможет улучшить обменные процессы, в организме, повысить работоспособность, снять усталость, выступит в роли иммуностимулятора и увеличит сопротивляемость разного рода простудных заболеваний.
Лечебный экстракт можно купить недорого в аптеке (стоит около 40 руб.) или приготовить самостоятельно в домашних условиях:
- 50 г измельченной травы залить 1 л водки;
- поставить в тёмное место на 3 недели и дать возможность настояться, лечебное средство периодически встряхивать;
- через 3 недели процедить.
Настойку принимают по 25 капель трижды в день за полчаса до приёма пищи.

Настойку противопоказано принимать при гипертонии, бессонницы и СПИДе
Чтобы избежать диареи, бессонницы, рвоты, носового кровотечения следует строго соблюдать дозировку. Не рекомендуется использовать рецепт для лечения ВЭБ людям с гипертонией, повышенной возбудимостью и индивидуальной непереносимостью женьшеня. Также настойка противопоказана для беременных женщин и детей, не достигших возраста 12 лет.
Можно приобрести готовую аптечную упаковку с лекарством по цене 50 рублей или воспользоваться рецептом для изготовления в домашних условиях:
- сухой корень женьшеня перемолоть в порошок;
- 30 г полученного порошка залить 1 л водки;
- дать настояться средству 4 недели, периодически потряхивая ёмкость с содержимым;
- по истечении 4 недель готовое средство процедить.
Лекарственное средство на основе женьшеня принимать по 5-10 капель дважды в день за 30 минут до еды.

Корень растения используют в сухом виде
Предназначено для лечения наружным способом. Пихтовым маслом смазывают кожу над воспалёнными лимфоузлами.
Для заваривания полезного чая понадобятся дополнительные компоненты, обладающие лечебными свойствами и содержащие витамины.
- Зелёный чай, мёд, имбирь и лимон. В 1 ч. л. чая добавить 7 грамм очищенного и нарезанного пластинками имбиря, залить всё 250 кипятка, через минут 10 добавить кусочек лимона и дать настояться 5 минут и только потом положить 1 ч. л. мёда.
- Чай с корнем магонии и ягодами орегонского винограда. По 1 ч. л. сухого сырья добавлять в напиток.

Ежедневный приём чая укрепляет и оздоравливает организм
Известный доктор Комаровский проводит параллель между герпесвирусом 4 штамма и ветряной оспой – и то и другое заболевание проще переносится в детском возрасте. Чем позже происходит инфицирование, тем вероятнее риск тяжёлых осложнений.
Профилактика
Навсегда избавиться от вируса не получится, он на всю жизнь останется в B-лимфоцитах, это не в силах даже самым лучшим современным средствам. Герпесиврус всегда сможет напомнить о себе при снижении иммунитета. Чтобы этого не случилось, можно поддерживать свой организм:
- соблюдением режима дня;
- ведением здорового образа жизни;
- корректировкой своего рациона;
- употреблением витамин.
Избегайте случайных половых связей, ограничьте общение с больными людьми и окружите себя положительными эмоциями.
В период заболевания больной должен соблюдать постельный режим, ограничить физические нагрузки, питаться небольшими порциями, но часто, исключить тяжёлые для желудка, печени, острые, солёные и сладкие продукты из меню. Обогатить свой организм комплексом витамин и полезных веществ. Соблюдение всех рекомендаций способствует скорейшему выздоровлению.
Читайте также:


