Количество нейтрофилов при гриппе
Анализ крови — вирусная или бактериальная инфекция
Чем бактерии отличаются от вирусов
Бактерии – это в подавляющем большинстве одноклеточные микроорганизмы с неоформленным ядром. То есть это настоящие клетки, которые имеют собственный обмен веществ и размножаются делением. По форме клеток бактерии могут иметь круглую форму – называются кокки (стафилококк, стрептококк, пневмококк, менингококк и т.д.), могут быть палочковидными (кишечная палочка, коклюшная, дизентерийная и т.д.), реже встречаются и другие формы бактерий.
Многие бактерии, которые в норме являются безопасными для человека и обитают на его коже, слизистых, в кишечнике, в случае общего ослабления организма или нарушения иммунитета могут выступать в качестве патогенов.
В отличие от бактерий, вирусы являются паразитами, которые не способны размножаться вне клетки. Они проникают в клетку и заставляют ее производить копии вируса. При заражении в клетке активируются специальные механизмы защиты от вирусов. Зараженные клетки начинают производить интерферон , который вступает в контакт с соседними здоровыми клетками и переводит их в противовирусное состояние, а также стимулирует иммунную систему для борьбы с вирусами.
Некоторые вирусы могут находиться в организм человека на протяжении всей жизни. Они переходят в латентное состояние и активируются лишь при определённых условиях. К таким вирусам относятся герпесвирусы, папилломавирусы и ВИЧ. В латентном состоянии вирус не может быть уничтожен ни иммунной системой, ни лекарственными препаратами.
Острые респираторные вирусные инфекции (ОРВИ)
ОРВИ – вирусные заболевания верхних дыхательных путей, передающиеся воздушно-капельным путем. Респираторные вирусные инфекции являются самым распространенным инфекционным заболеванием.
Все ОРВИ характеризуются очень коротким инкубационным периодом – от 1 до 5 дней. Это то время, за которое попавший в организм вирус успевает размножиться до того количества, когда начинают проявляться первые симптомы заболевания.
После инкубационного периода наступает продромальный период (продрома) – это период заболевания, когда вирус уже успел распространиться по всему организму, а иммунная система еще не успела среагировать на него. Начинают появляться первые симптомы: вялость, капризность, ринит, фарингит, характерный блеск в глазах. В этот период противовирусные препараты наиболее эффективны.
Следующим этапом является начало болезни. ОРВИ, как правило, начинаются остро – температура поднимается до 38-39 °С, могут появиться головная боль, озноб, насморк, кашель, боль в горле. Желательно вспомнить, когда могло произойти заражение, то есть когда был контакт с носителем вируса, так как если с этого момента до начала болезни прошло не более пяти суток, то это аргумент в пользу вирусной природы заболевания.
Вирусные инфекции, как правило, лечатся симптоматически, то есть жаропонижающими препаратами, отхаркивающими и т.д. Антибиотики на вирусы не действуют.
Наиболее известными вирусными инфекциями являются грипп, ОРВИ, герпетические инфекции, вирусные гепатиты, ВИЧ-инфекция, корь, краснуха, паротит, ветряная оспа, клещевой энцефалит, геморрагические лихорадки, полиомиелит, и др.
Картина крови при вирусных инфекциях
При вирусных инфекциях количество лейкоцитов в крови обычно остается в пределах нормы или немного ниже нормы, хотя иногда может наблюдаться небольшое увеличение количества лейкоцитов. Изменения в лейкоцитарной формуле происходят за счет увеличения содержания лимфоцитов и/или моноцитов, и соответственно понижения количества нейтрофилов. СОЭ может незначительно повышаться, хотя при тяжело протекающих ОРВИ скорость оседания эритроцитов может быть довольно высокой.
Бактериальные инфекции
Бактериальные инфекции могут возникать как сами по себе, так и присоединяться к вирусной инфекции, так как вирусы подавляют иммунитет.
Основным отличием бактериальных инфекций от вирусных является более длительный инкубационный период, который составляет от 2 до 14 суток. В отличие от вирусных инфекций, в данном случае следует обратить внимание не только на предполагаемое время контакта с носителем инфекции, но и учесть, были ли в последнее время стрессы, переохлаждения. Так как некоторые бактерии способны годами обитать в организме человека никак не проявляя себя и активизироваться в случае общего ослабления организма.
Продромальный период при бактериальных инфекциях часто отсутствует, например инфекция может начаться как осложнение ОРВИ. И если вирусные инфекции часто начинаются с общего ухудшения состояния, то бактериальные инфекции обычно имеют четкое локальное проявление (ангина, отит, синусит). Температура часто не поднимается выше 38 градусов.
Бактериальные инфекции лечат с помощью антибиотиков. Чтобы не допустить возможных осложнений болезни важно вовремя начать лечение. Использование антибиотиков без соответствующих показаний может привести к формированию устойчивых бактерий. Поэтому правильно подбирать и назначать антибиотики должен только врач.
Наиболее часто бактериальные инфекции проявляются гайморитами, отитами, пневмонией или менингитом (хотя пневмония и менингит могут также иметь и вирусную природу). Наиболее известными бактериальными инфекциями являются коклюш, дифтерия, столбняк, туберкулез, большинство кишечных инфекций, сифилис, гонорея и т.д.
Картина крови при бактериальных инфекциях
При бактериальных инфекциях обычно наблюдается повышение количества лейкоцитов в крови, которое происходит преимущественно за счет увеличения количества нейтрофилов. Наблюдается так называемый сдвиг лейкоцитарной формулы влево, то есть увеличивается количество палочкоядерных нейтрофилов, и могут появиться молодые формы – метамиелоциты (юные) и миелоциты. Вследствие этого может снижаться относительное (процентное) содержание лимфоцитов. СОЭ (скорость оседания эритроцитов) обычно довольно высокая.
Лейкопения при гриппе
Лейкопения сопровождает ряд инфекционных заболеваний: грипп, брюшной тиф, малярию, кала-азар, трипанозомиаз, некоторые детские инфекции — корь, краснуху, ветряную оспу, и многие другие тяжело протекающие инфекции, при которых сопротивляемость организма подавлена вирулентными микробами.
Лейкопения является одним из характерных гематологических проявлений гриппа. Уже в 1892 г. Ридер указал на возможность тяжелой лейкопении при гриппе. Немногие исследователи, занимавшиеся анализом гематологических проявлений пандемии гриппа в годы первой мировой войны, также отмечали у ряда больных довольно выраженную лейкопению.
Детальный обзор довоенных исследований дан в работе А. А. Коровина. Из цитируемых им 83 работ, посвященных картине крови при гриппе, в 22 указывается на лейкоцитоз. Отсутствие методов иммунологического и вирусологического обследования больных значительно затрудняло дифференциальный диагноз гриппа с катаром верхних дыхательных путей, что также не могло не сказаться на получаемых результатах. Поэтому наиболее достоверными в этом направлении являются данные, полученные в последние годы.
А. А. Коровин провел детальное гематологическое обследование 61 больного гриппом. У 46 из них был не осложненный грипп. Количество лейкоцитов у 36 больных в разгар заболевания было меньше 6000, у 9 существенно не отличалось от нормального, и только у 1 больного отмечен умеренный лейкоцитоз. Выводы о наклонности больных гриппом к лейкопении автор подкрепляет наблюдениями над добровольцами, зараженными гриппом путем ингаляции вируса. Кровь у всех 80 добровольцев обследовалась многократно как до, так и после ингаляции вируса (до 10 исследований у каждого). Изменения количества лейкоцитов были обусловлены абсолютной нейтро и лимфопенией. У половины больных выраженность лейкопении была параллельна клиническим проявлениям гриппа.
Существует некоторая зависимость степени лейкопении от дня заболевания гриппом. Уменьшение количества лейкоцитов нередко отмечается уже с 1-го дня заболевания, но достигает максимума к 3—5-му дню. По мере выздоровления количество лейкоцитов повышается, однако у некоторых больных умеренная лейкопения сохраняется сравнительно на длительный срок.
Довольно закономерные изменения претерпевает при гриппе и лейкоцитарная формула. Как правило, отмечается нейтропения со сдвигом влево, эозинопения, лимфопения и нарастание количества моноцитов. Наряду с количественным уменьшением нейтрофилов, нередко отмечаются и довольно выраженные их морфологические изменения: токсическая зернистость в протоплазме, пикноз и гомогенизация ядер.
О значительных изменениях кровотворения при гриппе свидетельствуют и данные Мюллера. У больных гриппом, так же как и при брюшном тифе, Мюллер отмечал торможение созревания гранулоцитов на стадии миелобластов и очаги некрозов в костном мозгу. Он считает, что лейкоциты, поступающие в кровь, у больных гриппом функционально неполноценны. Это предположение подтверждается морфологическими изменениями нейтрофилов, наблюдаемыми при гриппе.
Быстрота развития лейкопении при гриппе позволяет заподозрить участие и иных механизмов в развитии лейкопении. Есть предположение, что лейкопения при гриппе носит перераспределительный характер и обусловлена повышением тонуса парасимпатического отдела вегетативной нервной системы. Наконец, существуют данные о повышении разрушения лейкоцитов при гриппе.
Цирроз печени билиарный. Симптомы, причины и лечение Цирроз печени билиарный
Лейкопения является одним из характерных гематологических проявлений гриппа
Следовательно, развитие лейкопении при гриппе может быть обусловлено несколькими патогенетическими механизмами: нарушениями кровотворения, перераспределением лейкоцитов и, наконец, их ускоренным лизисом. Клинически лейкопения при гриппе ничем не проявляется, что, вероятно, обусловлено достаточной функциональной активностью сохранившихся нейтрофилов. Учитывая кратковременность лейкопении и отсутствие клинических проявлений, у большинства больных нет необходимости в применении средств, стимулирующих лейкопоэз. Для профилактики тяжелых лейкопений и агранулоцитозов при гриппе необходимо быть крайне осторожными с назначением этим больным сульфаниламидов и пирамидона, а при абсолютных показаниях к их применению необходим систематический контроль за составом крови.
Предыдущий обзорный пост о лейкоцитах здесь.
Описание лейкоцитов начну с нейтрофилов, так как это первые клетки, которые приплывают на помощь. Они - группа быстрого реагирования. Это клетки-камикадзе, которые погибают в борьбе с недругом. Но обо всем по порядку.
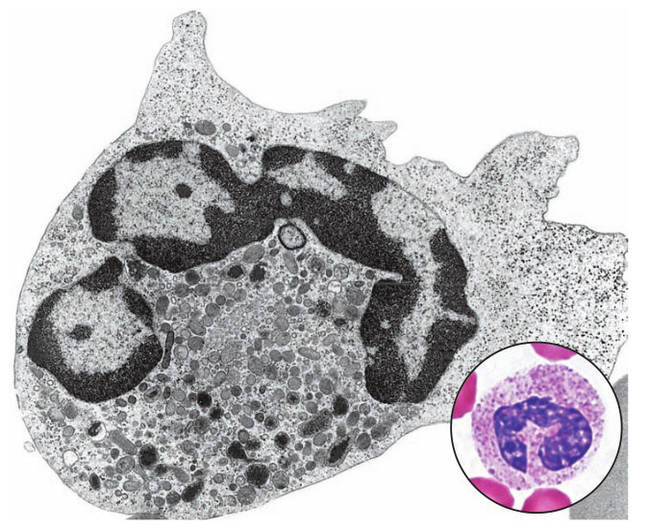
Нейтрофил в электронном микроскопе и в мазке крови (в световом микроскопе). Видно темное сегментированное ядро и множество небольших серых гранул.
Нейтрофилы относятся к зернистым лейкоцитам и являются наибольшей популяцией среди белых клеток крови. Зерна (гранулы) этих лейкоцитов могут окрашиваться как кислотными красителями, так и щелочными - поэтому их назвали нейтрофилами. В норме их от 40 до 70 % от общего количества лейкоцитов. Они образуются в костном мозге и выходят оттуда по мере созревания. В крови могут присутствовать нейтрофилы разной стадии зрелости. Самые зрелые называются сегментоядерными. Более молодые формы называются палочкоядерными и могут составлять 1 - 6 %. Изредка могут встречаться юные нейтрофилы, но их в норме не больше 0.5 % в крови. Все другие формы нейтрофилов в крови не должны наблюдаться (они дозревают в костном мозге). Если юных и палочкоядерных становится больше, это говорит об активации иммунитета. Такое состояние ещё называют сдвигом формулы крови влево - организм столкнулся со свежей (острой) инфекцией или травмой и усиленно вырабатывает новые нейтрофилы. Бывает и сдвиг формулы вправо - в этом случае соотношение нейтрофилов сдвигается в сторону зрелых. Это происходит при любых состояниях, когда угнетен синтез нейтрофилов (например, при сильном недостатке витамина B12, при лучевой болезни).
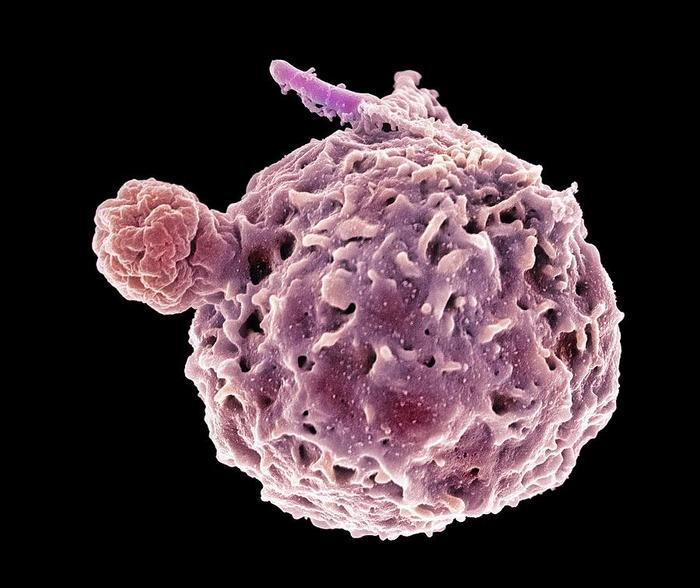
Нейтрофилы живут от 1 до 6 дней. Их большая часть дремлет у стенок мелких сосудов или мигрирует в ткани. Ещё есть резервная часть - зрелые нейтрофилы, ожидающие боевой тревоги в костном мозге. Получив сигнал об опасности, нейтрофилы активируются и спешат к месту горячих событий. Вещества, привлекающие нейтрофилы - это куски разрушенных бактерий (пресловутый PAMP), собственные поврежденные клетки (DAMP или алармины), активированный комплемент и некоторые другие биологически активные вещества, такие как цитокины. Цитокины - сигнальные молекулы, которые позволяют клеткам “общаться” друг с другом.
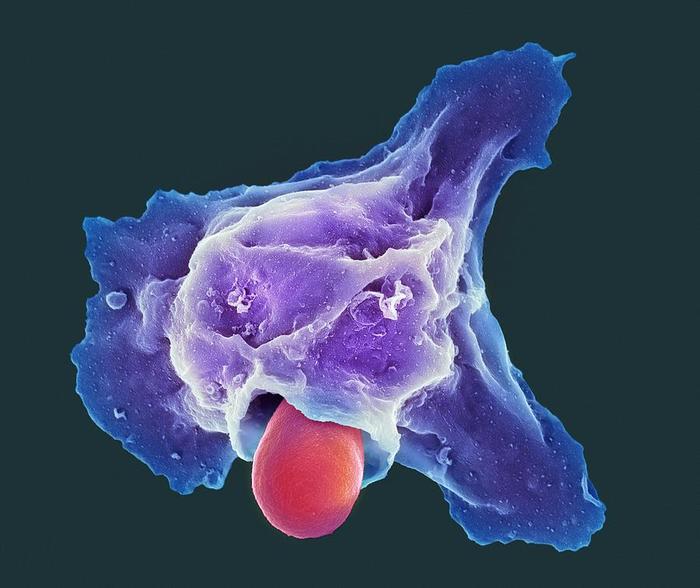
Нейтрофилы относятся к фагоцитам, то есть они способны поедать микробы и крупные частицы. В лизосомах нейтрофилов содержится двадцать видов разных ферментов. Лучше всего фагоцитируются те бактерии, которые покрыты биологическими “вкусняшками” - опсонинами (комплементом или антителами). Нейтрофилы поглощают бактерии, грибы, простейшие и собственные поврежденные (старые) ткани. Один нейтрофил может проглотить до 30 микробов (конечно, все зависит от размера чужака).
Нейтрофил фагоцитирует бактерию туберкулеза. В тканях нейтрофил достигает размеров до 20 мкм (в крови - 12). А размер туберкулезной палочки - от 1 до 10 мкм.
Нейтрофилы также способны выпускать антимикробные вещества прямо во внеклеточное пространство. В результате этого повреждаются и те микробы, которые не получилось фагоцитировать.
Кстати, один из ферментов в зернах (гранулах) нейтрофилов - миелопероксидаза. Он имеет зеленоватый оттенок и окрашивает гной в зеленый цвет. А гной состоит из погибших нейтрофилов, моноцитов, микробов, поврежденных тканей и плазмы. Остальные 50 оттенков гноя зависят от вида микроба и тканей, в которых развернулась драматическая борьба.
Нейтрофилы содержат очень много гликогена - сложного сахара, который при разложении образует глюкозу. Глюкоза же используется клеткой для всяких энергетических нужд. В нейтрофилах мало органелл для синтеза белка, поэтому эти клетки долго не живут. Они активируются один раз, усиленно фагоцитируют бактерии, дают бурную реакцию в виде кислородного взрыва, продуцируют всякие токсические вещества, а потом погибают. Затем мертвые нейтрофилы съедаются макрофагами. Вот такие клетки “на один раз”.
Нейтрофил поглощает грибок молочницы
Но это ещё не всё, на что способны нейтрофилы. Они умеют по-особому умирать, продолжая убивать микробы даже после своей героической гибели. Как только нейтрофил активирован, он выбрасывает наружу содержимое своего ядра - ДНК (а точнее, нити хроматина), к которому крепятся всякие токсические и воспалительные вещества. Эти длинные нити прилипают к тканям, а нейтрофил из последних сил ползёт в сторону. Нити переплетаются, образуя эдакую иммунную паутину или сеть. Этот процесс называется нетозом - внеклеточная нейтрофильная ловушка (NET - Neutrophil Extracellular Trap). В этой ловушке запутываются бактерии и застревают другие вредные вещества. Словно огромный паук, нейтрофил плетет вокруг себя смертельную паутину, после чего ядро лейкоцита разрушается, и иммунная клетка гибнет. Поэтому такой процесс ещё называют суицидальным нетозом. Однако есть и прижизненный нетоз, когда только часть ДНК нейтрофила выходит из клетки для образования ловушки. При этом для развития суицидального нетоза требуется несколько часов, тогда как витальный занимает от 5 до 60 минут. Активация разных рецепторов и разные вещества стимулируют свой тип нетоза.
Вот как очень примерно выглядит нетоз
А вот как нетоз виден в электронном микроскопе
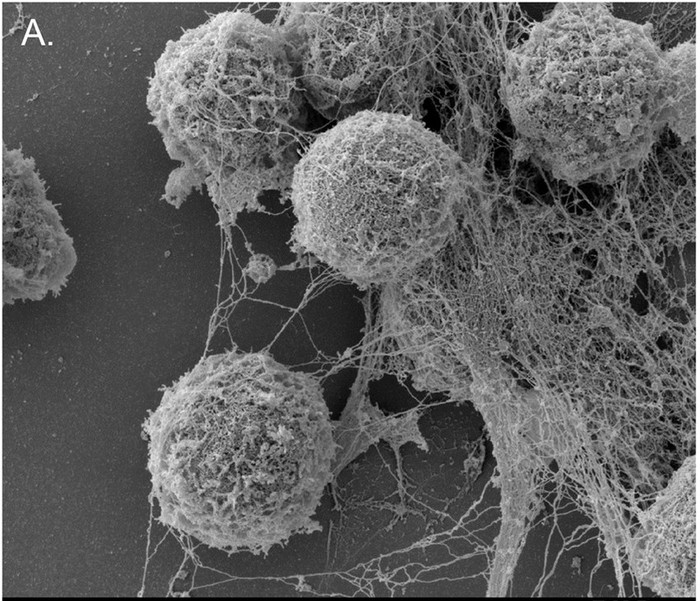
Бактерия клебсиелла попала в нейтрофильную ловушку. Цветная электронная фотография из легкого мышки:
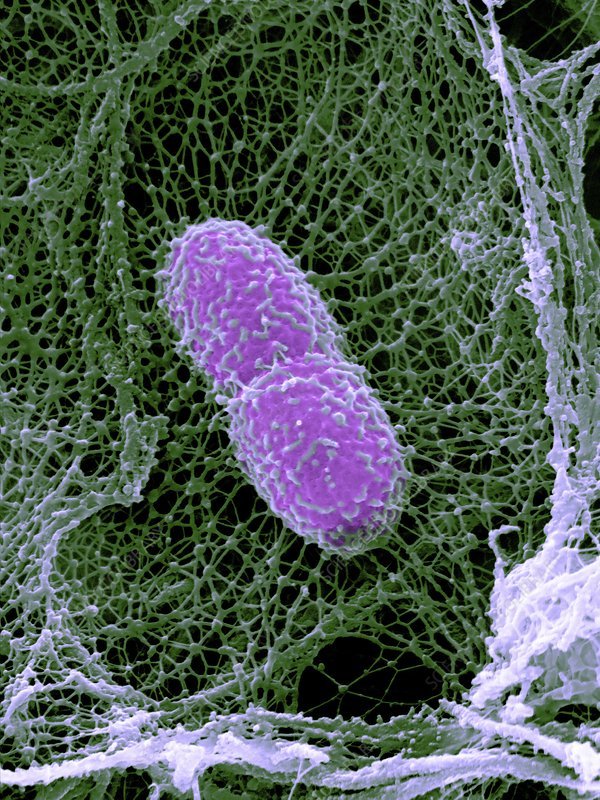
Понижение нейтрофилов в крови называется нейтропенией. Нейтрофилы снижаются при долго текущих инфекциях, затяжных воспалительных процессах, а также при некоторых вирусных инфекциях (например, корь, краснуха, гепатиты, ВИЧ или грипп). Острые вирусные инфекции стимулируют миграцию нейтрофилов из крови в ткань, поэтому наблюдается снижение нейтрофилов в крови. Тяжелые аллергии также могут вызвать снижение нейтрофилов. Существуют и другие причины нейтропений. Например, эозинофилы угнетают деятельность и синтез нейтрофилов.
Повышение нейтрофилов называется нейтрофилия или нейтрофилез. Организм реагирует увеличением нейтрофилов на любое воспаление, то есть при любых инфекциях в первые сутки заражения, а также при травмах, ожогах, при инфаркте миокарда и так далее. Кортизол и его аналоги (гормон стресса) повышают количество нейтрофилов - организм как бы подготавливается для возможных повреждений.
Как только нейтрофилы начали активную деятельность, они выделяют вещества (цитокины) для привлечения остальных участников иммунной реакции. Эти гранулоциты синтезируют почти все известные типы цитокинов. Нейтрофилы спешат на помощь в авангарде нашей защиты. Но завершают бой другие клетки - моноциты, макрофаги и лимфоциты.
В следующих постах расскажу о других гранулоцитах. Всем долгих дней и приятных ночей, берегите здоровье, и ваши нейтрофилы будут в норме :)
Спасибо большое, приятно повторить, заодно прочитал ваши прошлые посты.
Онкологи после химиотерапии рекомендуют пациентам, которых заботит нейтропения, пить темное пиво, это якобы увеличивает их количество в ОАК. Механизм хоть примерный не слышали, ? Никто обосновать не может, но советуют)
Ааа, так это я не пивным алкоголизмом занимаюсь, а профилактикой нейтропении! =)
Честно говоря, впервые слышу. Может быть, витамины группы В в пиве способствуют ускорению кроветворения. Но это предположение с большой натяжкой (почему бы тогда не пить дрожжи) . Но я бы не советовал пить после химии пиво)
Очень понравилось. Доступно и понятно))
Про иммунитет и иммунную систему
Иммунная система – одна из участниц в поддержании гомеостаза в организме человека. Кроме нее в этом нелегком деле задействованы нервная и эндокринная система. Какая же роль иммунной системе в этом безумном мире и, иногда, безумной человеческой махине?
Иммунная система отвечает за обезвреживание патогенных организмов и прочей нечести в виде мертвых клеток, чужеродных биологических веществ и клеток.
Органы, которые участвуют в образовании клеток, спасающих наш организм, и в самом ответе на угрозу, можно разделить на две группы: центральное и периферическое звено.
В центральном звене с комфортом располагаются тимус и красный костный мозг. Красный костный мозг производит все клетки иммунной и кровеносной системы, что называется гемопоэзом и лимфопоэзом. В вилочковой железе, она же тимус, происходит созревание некоторых из клеток иммунной системы. Периферическое звено составляют органы, в которых может произойти первый контакт с антигеном и запуск каскада реакций, которые приведут к победе или поражению организма. К таким относятся селезенка, лимфоидная ткань кишечника, миндалины, лимфоузлы и селезенка. Вместе эти части системы образуют лимфомиелоидный комплекс.
Разнообразие клеток, производимых красным костным мозгом поражает. Начало всему дает плюрипотентные стволовые клетки. Из нее развиваются либо миелоидные, либо лимфоидные стволовые клетки. Несмотря на то, что разновидностей клеток на выходе получается много, их можно объединить. Из миелоидных клеток могут образоваться эритроциты, тромбоциты и фагоциты. Первые занимаются транспортом газов в крови, вторые ответственны за то чтобы залатать при необходимости рану, а третьи могут буквально съесть неугодную клетку. Лимфоидная клетка производит предшественников Т- и В – лимфоцитов, а также NK-киллеров. Созревание лимфоцитов произойдет в тимусе.
Клетки, объединяемые в группу фагоцитов, выполняют эффекторные функции, они вызывают тот или иной ответ на патоген или другую угрозу. В конце концов, жизнь этих клеток сводится либо к героической гибели, либо к сытному обеду, то есть, к фагоцитозу.
NK-киллеры, как можно догадаться из названия, - очень крутые, они убивают вирусы и опухолевые клетки. Т- и В – лимфоциты отвечают за клеточный и гуморальный иммунитет. Начнем с того, что Т-лимфоциты образуют три группировки: Т-хелперы, помогающие В-лимфоцитам стать плазматическими клетками, которые смогу совершить гуморальный ответ; Т-супрессоры, которые прессуют, опять же В-лимфоциты, блокируя их реакции, и Т-киллеры, ответственные за клеточный иммунитет.
Разберемся с видами иммунитета. Во-первых, иммунитет бывает искусственным и естественным. Искусственный – это когда в организм вводят что-то, и теперь он может бороться с патогеном. Естественный – когда организм работает для того, чтобы защитить себя. Кроме того, иммунитет может быть активным и пассивным. Это относится к обоим типам иммунитета, перечисленным выше. Активный – встреча с антигеном, выработка антител для борьбы. Пассивный – все у организма уже есть, ему не нужно вырабатывать антитела.
Откуда взять антитела и что произойдет?
1) Встреча с антигеном. Тогда лимфоциты В- и Т- поделятся на группы по функциям. Будут В- и Т-клетки памяти, плазматические клетки, взявшие начало от В-клеток, и эффекторные клетки. Плазматические клетки приведут к гуморальному ответу, то есть – выделению антител. Т-клетки уничтожат патоген, произойдет троллинг (нет) клеточный ответ.
2) Получить ослабленные или убитые возбудители инфекции из чудо-прививки. Хоть там организмы и полумертвые, это не помешает провернуть иммунной системе все то же, что и в первом случае.
3) Добыть готовые антитела из сыворотки. Результат – опять же гуморальный ответ.
4) Поблагодарить свой вид за какой-то стартовый набор для жизни. От рождения мы имеем эффекторные и плазматические клетки, а также фагоцитирующие клетки. Этого достаточно и для клеточного, и для гуморального ответа.
5) Получить антитела через плаценту или молоко матери (не путать со смесью для вскармливания). Да здравствует гуморальный иммунитет!
Интересно то, что наш иммунитет запомнит, кого он уже обезвредил когда-то и при повторном попадании этого патогена уже будет знать, что делать.
Врожденный иммунитет, он же видовой, кроме starter pack в виде фагоцитов, плазматических и эффекторных клеток, имеет факторы, которые играют далеко не последнюю роль в ответе. Есть вещества, способные перфорировать мембрану бактерий и даже ее расщепить. К таким относятся лизоцим и система комплемента, то есть система ферментов – разрушителей. Против вирусов и опухолей работают интерфероны, а С-реактивный белок не только разрушает комплексы антитело-антиген, но и помечает патогенные микроорганизмы, нейтрализует токсины бактериальной природы и не дает нашему организму навредить себе, т.к он блокирует аутоиммунные реакции.
Будьте как С-реактивный белок: не вредите себе.
PS: картинки взяты из интернета

Ни одно заболевание не проходит без сдачи анализа крови и прочих процедур, которые показывают состояние здоровья. При гриппе особенно важными становятся показатели лабораторных анализов крови, поскольку в таком случае становится понятным, каковы причины стали провокаторами болезни. Процесс лечения гриппа во многом зависит от этого, несмотря на то, что симптомы зачастую ничем не отличаются.
Основные симптомы гриппа
В сезон холодов и морозов частыми становятся ОРВИ и грипп. Они являются инфекционными заболеваниями эпидемиологического характера, которые могут передаваться воздушно-капельным путем. Сопровождаться грипп может такими основными симптомами:
- Сильная слабость.
- Резкое повышение температуры.
- Сухой кашель.
- Боли и спазмы в суставах.
- Озноб.
- Боль в груди.
- Сильная боль в голове, которая провоцирует слезоточивость.
- Выделения из носа.
- Покраснение кожи.
- Расстройство ЖКТ: тошнота, диарея, рвота.
Насморк при гриппе не наблюдается. Первые симптомы обычно начинают проявляться лишь спустя 1-3 дня после заражения. При этом сам человек становится разносчиком инфекции еще за 20-30 часов до проявления болезни. Таким образом, люди, с которыми общается заболевший человек, могут от него заразиться, даже не подозревая об этом.
Когда начинает проявляться клиническая картина гриппа, резко повышается температура вплоть до 39°С. Лихорадка при этом может держаться 3-5 дней.
Все проводимые профилактические меры, заключающиеся в вакцинации населения, в большей степени защищают людей от заражения гриппом. Однако инфекция постоянно мутирует, приспосабливаясь к новым условиям. Порой вакцинация может не помочь, более того, даже привести к гибели больного.
Все же это не исключает всевозможных профилактических мер, которые необходимо проводить для избежания возникновения гриппа. Лучше не болеть, чем потом долгие дни лечиться.
Вирусы и бактерии
Лабораторные анализы крови позволяют определить, что спровоцировало возникновение гриппа – вирусы или бактерии. Более того, устанавливается точный диагноз, поскольку многие респираторные заболевания обладают схожей симптоматикой. Только по внешним признакам невозможно точно определить, чем болеет человек. Инструментальная диагностика позволяет рассмотреть все дыхательные пути и выявить очаг возгорания болезни.
Иногда вирусы живут в организме человека продолжительное время или всю жизнь. Они находятся в пассивном состоянии, не воздействуя на организм негативно и не активизируя иммунной реакции. Только при возникновении благоприятных условий они станут активными, чем и вызовут заболевание.
Первое время при появлении гриппа рекомендуется провести в постели. Человек сможет направить все силы на лечение, а также исключить контакты со здоровыми людьми.
Показатели анализа крови
Появление гриппозных или других вирусных заболеваний заставляет врачей провести диагностику. Делается анализ крови, показатели которого должны указывать на конкретное заболевание. При гриппе уровень лейкоцитов в крови остается в норме. В некоторых случаях их число может быть увеличенным или уменьшенным, что связано с количеством нейтрофилов.
Уменьшение количества нейтрофилов объясняется переходом к очагу воспаления и выработкой кортизола из-за стрессового состояния организма. Также проверяется скорость оседания эритроцитов (СОЭ), которое должно быть немного повышенным. Уровень СОЭ будет очень высоким, если заболевание находится в тяжелой форме.
Первые 2-3 дня при гриппе сопровождаются лейкоцитозом, при котором наблюдается палочкоядерный сдвиг.
Другими показателями гриппа в анализе крови будут:
- Уменьшение лимфоцитов в кровяном потоке за 12-16 часов до проявления болезни.
- Лимфопения, которая будет на протяжении всей болезни.
- Уровень гематокрита и гемоглобина будет оставаться в норме.
- Анализ мочи преимущественно остается в норме. Лишь на пике болезни наблюдается незначительное количество белка и эритроцитов.
- Исследование слизи из носа, чтобы выявить эпидемиологическую природу гриппа. Делается это специальными красителями и аппаратами, которые помогают выявить инфекцию.
- Экспресс-тесты, которые дают 40-70% результатов.
- Сбор анамнеза, который отслеживает передвижение человека с целью выявления источника заражения вирусом гриппа.
Процесс лечения гриппа

Грипп является тяжелым заболеванием, особенно в период эпидемии. Здесь важным становится обращение к врачу, который назначит домашнее лечение (лишь в тяжелых случаях больного госпитализируют). Процесс лечения гриппа заключается в комплексном подходе, когда уничтожается не только инфекция, но и устраняются симптомы, мучающие человека.
Врач должен учитывать индивидуальные особенности организма, чтобы у больного не проявлялись аллергические реакции на компоненты медикаментов. В случае патологических реакций лекарства заменяются другими, чтобы не доводить состояние больного до еще худшего.
Правильное лечение будет отмечаться спустя 5 дней после его начала. Больной начнет идти на поправку, что будет отмечаться в снижении температуры, устранении болей в суставах, мышечных спазмов, кашля и насморка.
В период самого лечения больной должен находиться в постели. Поскольку в это время его организм очень слаб, могут развиваться различные патологии в сердечно-сосудистой системе, почек, легких и печени. Помимо этого больной должен:
- 3 раза в день проветривать свою комнату.
- Пить как можно больше жидкости. Полезными станут чай с лимоном и клюквенный морс.
- Побольше употреблять витамин С различными способами.
- Придерживаться диетического питания.
- Нормализовать режим сна.
- Избегать переохлаждения.
Подобные меры можно осуществлять и в период здоровья. Они помогут избежать возникновения гриппа, держать организм в тонусе и усиливать защитные механизмы.
Также следует проходить ежегодную вакцинацию, которая позволяет предупредить заражение вирусами гриппа.
Прогноз
Вирус гриппа является одним из серьезных, который поражает людей в зимнее время. Это связано с гиповитаминозом, скученностью людей в одном месте и переохлаждениями. Заразиться в данный период становится очень легко, особенно если до гриппа человек перенес простуду или насморк. Прогноз гриппа может быть неутешительным, поскольку в 10% случаев он переходит в пневмонию.
Гриппу повержены абсолютно все люди любых возрастов. Не болеют им дети до 6 месяцев, которые защищены иммунитетом матери. По истечении 1-2 лет ребенок может впервые заболеть, что нередко связано с первыми контактами с другими детьми, которые уже могут болеть.
Врачи рекомендуют сразу использовать медикаменты от простуды или гриппа, как только появились первые симптомы. Это позволит затормозить процесс развития болезни. Как долго люди потом не болеют гриппом после перенесенного заболевания?
- Те, кто перенес грипп А, не болеют следующие 2-3 года.
- Те, кто перенес грипп В, не болеют следующие 3-5 лет.
Это зависит от силы иммунитета, который должен постоянно поддерживаться человеком. Итог всех профилактических мер – избежание случаев заражения вирусами. В противном случае грипп при стремительном своем развитии может сказаться на продолжительности жизни больного.
Читайте также:


