Коричневые выделения при гепатите
Коричневый цвет женских выделений достигается из-за примесей крови в физиологических жидкостях. Подобная слизь появляется в разное время менструального цикла. В зависимости от источника кровотечения выделяют естественные и патологические причины коричневых выделений у женщин.
Физиологические причины
Если выделения коричневого цвета не сопровождаются болью, вероятно, ничего страшного они не означают:
- Месячные. Мажущие выделения до и после менструации – нормальное явление. За пару дней до месячных скопившаяся грязь выходит наружу. В начале цикла из матки выходят остатки эндометрия. Слизь имеет светло-коричневый оттенок. Процесс продолжается не более 3 суток.
![]()
Овуляция. В середине цикла происходит разрыв фолликула, в котором формируется яйцеклетка. Из-за этого влагалищный секрет меняет цвет на светло-коричневый. Процесс продолжается до 72 часов.- Адаптация к гормональным средствам. В первые 3-4 месяца приема оральных противозачаточных организм привыкает к гормональным перестройкам. Подобный процесс наблюдается и после отмены медикаментов.
- Половое созревание. В первые 2-3 года у девушек нормализуется менструальный цикл. В этот период месячные бывают слабыми и нерегулярными.
- Начало половой жизни. После дефлорации несколько половых актов сопровождаются незначительными кровотечениями. Из-за этого слизь приобретает коричневатый оттенок.
- Беременности. Прикрепление плодного яйца к стенке матки вызывает разрыв кровеносных сосудов. В первые часы после этого появляются красно-коричневые выделения у женщин. На более поздних сроках явление несет опасность. Оно свидетельствует об отслоении плаценты, угрозе выкидыша или преждевременных родах.
- Послеродовой период. После родов нормализуется гормональный фон, организм начинает готовиться к новому оплодотворению. Происходит становление менструального цикла. Выделения после родов мажущие и нерегулярные.
![]()
Начало климакса. У женщин среднего возраста эндометрий атрофируется и выходит наружу с небольшими примесями крови. Процесс не зависит от менструального цикла и сопровождается приливами, потливостью и перепадами настроения.- Недостаток личной гигиены. Отсутствие чистоты в интимной области ведет к росту патогенной микрофлоры и изменению кислотно-щелочного баланса. В итоге меняется цвет влагалищного секрета.
- Травмы. Из-за недостатка смазки во время полового акта появляются микротрещины во влагалище. Повреждения также возникают после аборта и неаккуратного гинекологического осмотра.
Признаки заболевания
Патологические процессы в организме, сопровождающиеся кровотечением, протекают на фоне болевых ощущений и других неприятных симптомов:
- Кольпит. Воспаление слизистой оболочки влагалища. Характеризуется примесями крови в выделениях . Сопутствующие симптомы: зуд и жжение; боль внизу живота; гиперемия слизистых оболочек; болезненное мочеиспускание.
- Эрозия шейки матки. Образование язв и эрозий на маточной оболочке, которые после механических повреждений кровоточат. Выделяется слизь с примесью крови, появляется боль внизу живота во время полового акта.
- Внематочная беременность. Проявляется после некоторой задержки месячных. Заключается в прикреплении плодного яйца к стенке маточной трубы. Первыми симптомами становятся мажущие темно-коричневые выделения у женщин и сильная боль внизу живота.
![]()
Воспаления органов мочевыделительной системы. Инфекции почек, мочевого пузыря и уретры сопровождаются болью в пояснице и нижней части живота. Больные мучаются от частых позывов к мочеиспусканию и чувства неполного опорожнения мочевого пузыря. С уриной выводится кровь. Коричневый оттенок появляется и во влагалищной слизи.- Патологии эндометрия. Заболевания, затрагивающие внутренний слой матки, сопровождаются разрастанием эндометрия. Ткани отслаиваются или образуют полипы. В межменструальный период появляются выделения с примесью крови. Месячные длительные и обильные, со сгустками. Иногда присутствует болезненность в животе.
- Миома матки. Доброкачественная опухоль мышечного слоя детородного органа. Характерные для нее межменструальные кровотечения становятся причиной бурых выделений из влагалища. Месячные при этом обильные и болезненные. Цикл нарушается. Новообразование больших размеров сдавливает мочевой пузырь и кишечник, вызывая запоры и частые позывы к мочеиспусканию.
Коричневые выделения у женщин зачастую не являются признаком патологии. Если они кратковременны и не сопровождаются болью, переживать не стоит. Регулярное появление слизи с бурым оттенком и болезненность должны насторожить. В этом случае не стоит затягивать с визитом к гинекологу.
Гепатит С является вирусной патологией, считается до конца не излечимой инфекцией. Наиболее часто встречаются формы В и С, передаются через кровь, например, переливание, пирсинг или тату, если была произведена некачественная дезинфекция приборов.
Также гепатит С может передаваться через половой акт и внутриутробно.
Основные пути заражения
Инфицироваться данной патологией женщина может в следующих случаях:
- В момент проведения медицинских манипуляций: гинекологический осмотр, кольпоскопия, стоматологические и косметологические процедуры, оперативное вмешательство.
- Достаточно часто женщины инфицируются в салонах красоты после процедуры маникюра или педикюра через плохо обработанные инструменты.
- Гепатит С может передаваться внутриутробно, т.е. от зараженной матери к ребенку. В среднем риск заражения таким путем составляет не более 25%. В данном случае рекомендуется проводить кесарево сечение.
- При незащищенном половом акте. Довольно большой процент женщин с гепатитом С заразились именно таким способом. Инфекция находится в физиологическом секрете на половых органах или может передаваться через микротрещины. Также заразиться можно и через поцелуй, но в случае, когда на слизистой полости рта имеются язвы или кровоточащие ранки.
- Люди, страдающие от наркозависимости, нередко являются носителями гепатита С. Связано это с использованием одного шприца несколькими людьми.
Гепатит С, являясь вирусным/инфекционным заболеванием, не имеет способности передаваться капельно-воздушным путем.
Признаки гепатита С у женского населения
Основное и самое тяжелое осложнение при гепатите С — это печеночная кома, которая почти во всех случаях приводит к смерти пациента. Связан такой эффект с быстрой формой заболевания, который дополняется и другими типами гепатита.
Данная инфекция очень коварна и почти в 80% случаев переходит в хроническую форму. По этим причинам крайне важно распознавать первые признаки вируса гепатита С у женщин и предпринимать соответствующие меры (далее выложим несколько фото).
Нередко болезнь протекает без явных симптомов. Однако, если вы заметили хотя бы несколько признаков из списка, который будет приведен ниже, как можно быстрее обратитесь к терапевту или гастроэнтерологу.
Основные признаки гепатита С у женщин:
- развитие желтухи. Кожа становится желтоватого оттенка, тоже самое наблюдается и на глазном яблоке (ниже на фото можно увидеть признаки гепатита С у женщин в виде пожелтения кожных покровов);
![]()
- зуд кожи, возможное шелушение, сухость;
- ноющая боль в суставах и мышцах;
- повышенная утомляемость, сонливость, апатия;
- моча приобретает темно-желтый и даже коричневатый цвет;
- наблюдается болевой синдром в правом подреберье;
- часто, после приема пищи возникает тошнота, дискомфорт.
Также следует различать не только внешние признаки, но и лабораторные:
- повышенная активность печеночного фермента;
- выявления маркеров гепатита С;
- антитела к заболеванию.

Патология протекает медленно, но вместе с тем основательно разрушает клетки и ткань печени, заменяя на фиброзные образования. Как следствие, органу сложно осуществлять свои прямые функции, и итогом становится цирроз печени или рак. Когда запущен процесс развития цирроза, пациент может столкнуться со следующими проявлениями:
- расширение сосудов, появление сосудистой сетки на лице и теле;
- по всему телу могут появляться спазмирующие ощущения;
- брюшинная полость заметно опухает;
- развитие энцефалопатии, патологии головного мозга;
- в некоторых случаях возможны кишечные кровотечения.
Однако все данные симптомы не могут со 100% вероятностью указывать на гепатит С у женщин. Поэтому, при обнаружении одного из признаков следует пройти диагностику.
Диагностические мероприятия
Поставить точный диагноз при помощи симптоматики, первичного осмотра и даже инструментальных методов невозможно. Только лабораторные анализы могут с высокой точностью указать на присутствие вируса гепатита С в организме:
- анализ крови на показатели оседания эритроцитов;
- анализ крови биохимического вида;
- иммуноферментный анализ крови для выявления антител к вирусу;
- маркеры сдаются в обязательном порядке для 100% подтверждения гепатита.
Дополнительно проводится биопсия для определения степени поражения печени.
Когда происходит развитие цирроза на фоне гепатита С, у женщин может наблюдаться скопление жидкости в полости ЖКТ — асцит. Поэтому необходимо регулярное проведение УЗ-диагностики.

В период беременности или для раннего определения инфекции сдается анализ крови на маркеры всей группы гепатита, в том числе и на ВИЧ-заболевание.
Лечение гепатита С у женщин
Существуют определенные стандартные методы лечения гепатита С, которые в зависимости от тяжести случая могут дополняться или незначительно терпеть изменения.
Основа эффективного лечения вируса состоит в применении препаратов Интерферона и Рибавирина. Интерферон ведет борьбу непосредственно с инфекцией, а последний препарат усиливает его.
Не так давно получилось модифицировать интерферон, что позволило ему дольше оставаться в организме, неся терапевтический эффект. В лечении гепатита С — это настоящий прорыв, так как теперь вводить такой препарат можно всего раз в неделю. Отметим, что его аналоги требуют введения инъекции от 3 раз в неделю до ежедневных уколов.
В среднем курс лечения данными препаратами (интерферон+рибавирин) составляет от 8 до 12 недель.
Что может назначить врач?
Ваш лечащий врач может предложить несколько вариантов терапии гепатита — от более экономичного до самого дорогостоящего. На сегодня существуют 3 варианта:
- экономвариант. Препарат интерферона в дозирование 3МЕ, исключительно в форме уколов. Инъекция проводится ежедневно или 1 раз в 3 дня. Дополнительно принимаются препараты рибавирина, ежедневно;
- вариант средней ценовой политики. Препараты интерферона также вводятся при помощи инъекций, в дозировке 6МЕ + прием рибавирина;
- наиболее эффективный вариант предполагает использование уже модифицированного интерферона (ПЕГ- интерферон), вводится 1 раз в неделю. Имеет способность сохранять терапевтическое действие длительное время.
Всем ли необходимо лечение
Гепатит С: последствия и опасность вируса
Часто при постановке диагноза гепатит С пациенты спрашивают врача о возможности самостоятельного излечения от недуга без применения лекарств. Любой врач сразу опровергнет подобное, ведь полностью излечиться от болезни невозможно. Гепатит С после терапии приобретает хроническую форму и находится в организме в пассивном течении.
Когда вирус проник в организм, начинается период инкубации, длительность которого от 20-25 дней и до 250. По окончании данного периода патология приобретает острую форму. Если обнаружить болезнь именно на таком этапе, эффективность лечения достигает высокого процента. Также риск развития цирроза и атипичных клеток значительно снижается. 
В случае, когда терапия была неадекватной или на слишком позднем сроке, то это чревато следующим:
- замена нормальной ткани печени на патологическую (жировую);
- поражение клеток печени и замещение их фиброзным эпителием;
- развитие цирроза печени.
При гепатите С хронического типа, но при остром течении, риск цирроза 20-25%, а развитие рака — почти 5-7%. Отметим, что данные явления могут возникать на протяжении 20-25 лет.
На сегодня известна статистика последствий заболевания вирусом. Следующие данные взяты из расчета на 1000 пациентов:
- у 600-800 пациентов патология приобрела хроническую форму, пациенты являются носителями;
- у 600-700 пациентов развиваются хронически болезни печени;
- примерно у 150 течение гепатита заканчивается циррозом;
- 30-50 пациентов умирают от рака печени.
Первые признаки гепатита С у женщин во многих случаях не всегда расцениваются как серьезное заболевание. Так, при отсутствии пожелтения кожи и слизистой глаза многие женщины остальным симптомам не придают значения, принимая их за обычную простуду. Поэтому нередко о заболевании уже узнают на более поздних сроках. Тем не менее, опытный специалист, правильный протокол лечения и соблюдение всех рекомендаций врача дают положительный эффект терапии.
Первые недели беременности чаще проходят без каких-либо изменений в самочувствии женщины. Даже задержка менструации обнаруживается немного позже, чем зарождается новая жизнь. В шесть недель беременности женщина даже может и не догадываться, что внутри нее уже формируется маленький человечек. Но если были предпосылки для возникновения беременности, нужно внимательно относиться к своему состоянию, пока оно не подтвердится или не опровергнется.
Причины появления коричневых выделений на 6 неделе беременности
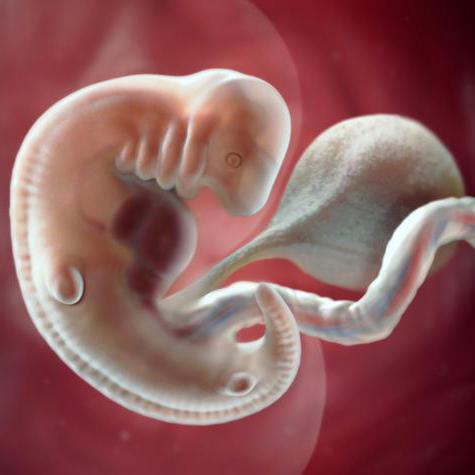
Для того чтобы не впадать в панику при изменениях цвета выделений, каждая беременная женщина должна иметь представление о причинах такого явления. А их очень даже немало! В организме женщины в первые недели после зачатия ребенка происходит большое количество процессов, связанных с новым состоянием. Иногда выделения на 6 неделе беременности светло-коричневые являются нормой.
Следует отметить, что выделения для женщины — это обычное явление, так как влагалище покрыто слизистой оболочкой. Во время беременности выделения могут увеличиваться в количестве, и это тоже нормально. В норме не должна сопровождаться темными пятнами на белье 6 неделя беременности. Коричневые выделения без боли могут возникнуть в первые 7-14 дней с момента оплодотворения яйцеклетки. Именно в этот момент она прикрепляется к стенкам матки, и этот процесс иногда сопровождается повреждением маленьких кровеносных сосудов. Это и является причиной светло-коричневых выделений.
Мы уже определились, что если у женщины срок беременности 6 недель, коричневые выделения не должны присутствовать. В случае их возникновения необходимо обратиться к врачу. Этому явлению есть несколько причин, которые могут негативно сказаться на формировании и развитии малыша. Их мы и рассмотрим ниже.
Изменение гормонального фона
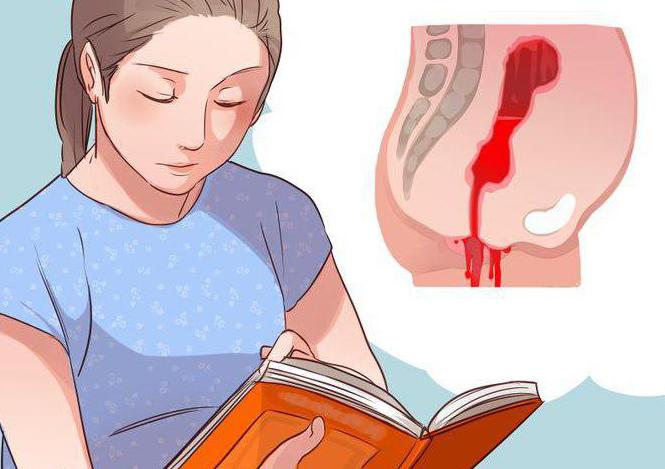
В первом триместре происходит изменение выделяемого количества различных гормонов. Это приходится на срок 4-6 недель беременности. Коричневые выделения проявляются в этот момент по причине различных гормональных сбоев, когда организм еще не приспособился к новому состоянию. При несбалансированной выработке гормонов такие выделения появляются несколько месяцев подряд в то время, когда должна быть менструация.
Во время изменения гормонального фона, когда беременность 6 недель, коричневые выделения не являются угрозой жизни эмбриона. Просто молодой маме следует правильно питаться, уменьшить физические нагрузки и не нервничать.
Отслойка плаценты
Это следующая причина, по которой женщина может наблюдать у себя темно-коричневые выделения на 6 неделе беременности. К сожалению, этот диагноз в последнее время слышат многие женщины, вынашивающие малыша. Он опасен тем, что возможна гибель плода. Ведь плацента — это орган, который связывает маму и плод, обеспечивая его жизнедеятельность.
Физиологически отслойка этого органа представляет собой его полное или частичное отделение от оболочки матки. Когда это происходит, между плацентой и маткой скапливается кровь. За счет этого процесс отслойки усугубляется. Для того чтобы предотвратить отслойку плаценты, будущей маме следует избавиться от вредных привычек, больше гулять на свежем воздухе и сбалансированно питаться. В случае симптомов такого патологического процесса следует немедленно обратиться к гинекологу.
Вероятность замершей беременности
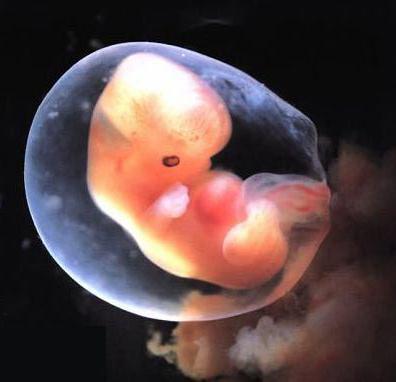
Немало проблем может подстерегать женщину, когда у нее беременность 6 недель. Коричневые выделения (что делать в этом случае, мы рассмотрим ниже) могут свидетельствовать о замершей беременности. В этот период вероятность выкидыша очень велика. Женщина может еще не знать о своем новом статусе, поэтому ее образ жизни в этот момент не настроен на беременность.
При появлении коричневых выделений необходимо сразу же обратиться к специалисту, только правильное лечение после первой угрозы спасает жизнь малышу. Если все действия оказались неэффективными, необходимо произвести чистку.
Внематочная беременность

Кровянистые выделения на ранних сроках также свидетельствуют о возможной внематочной беременности. Это опасное состояние для самой женщины. Плодное яйцо растет в органе, не предназначенном для вынашивания и развития крохи, поэтому он просто лопается с течением времени.
Если беременность 6 недель, коричневые выделения появились, постоянно мучают боли внизу живота, ухудшается общее состояние, необходимо сразу обратиться к врачу. При таких симптомах часто назначается УЗИ. При наличии беременности в матке причины такого состояния дополнительно выясняются. Если диагностирована внематочная беременность, ее необходимо устранить.
Обострение половых инфекций
На сроке 6-8 недель могут наблюдаться светлые выделения с коричневатым оттенком. Это явление может повергнуть в панику будущую мамочку, которая забеременела впервые. Но такие выделения не считаются в гинекологии патологией беременности. В этот период возможны обострения ранее приобретенных половых инфекций. В случае когда выделения сначала такого цвета, а затем становятся более интенсивными или более темными, появляется зуд или жжение, следует проконсультироваться с врачом.
Эрозия шейки матки
Еще одной причиной возникновения темных выделений является наличие эрозии шейки матки. Когда у женщины беременность 6 недель, коричневые выделения могут быть спровоцированы этой болезнью. Если растревожить шейку матки, например, после осмотра в гинекологии или половой близости, появляется мазня. В этом случае женщине необходимо удостовериться, что коричневые выделения на этом сроке беременности действительно спровоцированы эрозией. Если это так, то такое явление не представляет угрозы ребенку и маме. Но нельзя забывать об этом диагнозе, через некоторое время после родов необходимо вылечить поврежденную поверхность слизистой шейки матки.
Неправильное предлежание плаценты
Опять вернемся к детскому месту. Ведь этот орган определяет качество формирования и развития маленькой жизни. Мы уже определились с причинами и последствиями отслойки плаценты, но теперь поговорим о ее предлежании. Когда у женщины беременность 6 недель, коричневые выделения могут появиться из-за неправильного предлежания.
Это еще не повод прерывать беременность или настраиваться на выкидыш и другие проблемы вынашивания ребенка. В большинстве случаев плацента мигрирует, матка растягивается и ее расположение на последних сроках беременности не мешает родоразрешению. Когда появляются коричневые выделения на ранних сроках по этой причине, необходима консультация врача, постоянный покой, отсутствие физических нагрузок и половых отношений. Иногда женщину определяют в стационар для последующего наблюдения за ее здоровьем. В некоторых случаях из-за нижнего предлежания плаценты назначается плановая операция — кесарево сечение.
Во всех этих случаях беременность может закончиться благополучным родоразрешением и появлением на свет здорового, доношенного малыша. Очень много в описанных проблемах зависит от быстрой помощи специалистов и настроя молодой мамы. Если она верит, что с ней и малышом все будет хорошо, старается делать все для этого необходимое, принимает все профилактические меры по сохранению беременности, тогда вынашивание крохи закончится благополучно. Важно выполнять все рекомендации гинеколога, посещать плановые осмотры, отказаться от вредных привычек и вести спокойный и здоровый образ жизни. Все старания на протяжении 9 месяцев вознаградятся появлением беззащитного и такого родного комочка, похожего на папу или маму!
Новое заболевание все больше вселяет ужас в жителей планеты. И у людей есть вполне обоснованные причины для паники — новое заболевание мало изучено и чрезвычайно заразно. К тому же, особую опасность COVID-19 несет для пациентов, страдающих от тяжелых хронических заболеваний. В первую очередь это касается астматиков и диабетиков. У таких пациентов болезнь протекает в особо тяжелой форме.
Но опасен коронавирус и для других больных с хроническими заболеваниями. В частности, к тяжелым последствиям может привести ко-инфекция с ВИЧ. Но чем опасен коронавирус при вирусном гепатите С? Находятся ли пациенты с ВГС в группе риска? Как протекает новое заболевание при вирусном поражении печени? Давайте попробуем разобраться во всем этом.
Группы риска коронавируса
Гепатит и коронавирус являются вирусными инфекциями. Однако и формы заболеваний, и возбудители совершенно разные. Возбудителем новой коронавирусной инфекции является COVID-19, впервые обнаруженный в Китае в 2019 году. Патоген передается воздушно-капельным путем, также в течение долгого времени может сохраняться на различных поверхностях и тканях.
В группу риска по заболеваемости коронавирусам входят:
- Люди с низким иммунитетом
- Пациенты с астмой, хроническим поражением бронхов или легких
- Лица близко контактировавшие с больными, у которых зарегистрирован COVID-19
- Люди пожилого или преклонного возраста
- Больные с различными хроническими заболеваниями
Пациенты с хроническим гепатитом С также входят в группу риска. Причиной тому также является ослабление иммунной системы, характерное для ВГС.
Как протекает болезнь при гепатите С?

Чтобы понять, как протекает коронавирус при гепатите С, нужно учесть основные симптомы новой респираторной инфекции:
- Повышение температуры тела, жар
- Сухой кашель
- Затрудненное дыхание
- Реже наблюдаются: головные и мышечные боли, неприятное ощущение в горле, повышенная утомляемость, насморк и диарея.
При гепатите С коронавирусная инфекция чаще протекает в своей стандартной форме. Это означает, что заболевание постепенно переходит в пневмонию атипичного типа, однако не характеризуется тяжелыми осложнениями, которые даже при интенсивной терапии могут привести к летальному иходу.
Однако в случае гепатита С, у пациентов с коронавирусом нередко развивается один из побочных синдромом заболевания — диарея. Постоянное расстройство желудка может привести к обезвоживанию и ослабеванию организма.
Как лечить COVID-19 при ВГС?
Лекарство от коронавирусной инфекции начали искать с момента обнаружения нового опасного заболевания. Клинические опыты, проведенные в нескольких госпиталях Бангкока, привели к успеху — выявлена положительная динамика в процессе лечения COVID-19 с применением лекарства Калетра (Ритонавир и Лопинавир). Также этот препарат применяется для терапии ВИЧ-1 и ВИЧ-2.
С прямой доставкой из Индии можно приобрести высококачественный аналог рассматриваемого препарата — Aprazer Lopikast. В плане качества это лекарство не отличается от оригинала, однако стоит в несколько раз дешевле.
Однако препараты, содержащие Ритонавир и Лопинавир, несколько гепатоксичны. При вирусном гепатите С принимать их следует только под строгим надзором лечащего врача. Если у пациента обнаруживается острая печеночная недостаточность, прием Лопикаста или Калетры запрещается.
Также лекарство может оказывать нивелирующее влияние на действие Софосбувира, поэтому при возможности во время лечения COVID-19 терапию гепатита С можно приостановить. В любом случае,
Меры профилактики
Гепатит и коронавирус — сочетание не самое приятное и достаточно опасное. Поэтому нужно стараться избегать заражения новым заболеванием при ВГС. Вопреки популярному мифу, медицинские маски не помогают. Целесообразно закрывать рот и нос специальным респиратором только тем, кто уже заболел. При этом менять маску следует раз в 2 часа.
Действительно эффективными методами профилактики коронавируса являются:
- Регулярное мытье рук, либо использование дезинфектора на спирту.
- Использование банковских карт вместо наличных денег.
- Соблюдение дистанции минимум в 1 метр с другими людьми во время пандемии.
- Отказ от посещения многолюдных мест и собраний.
Также не рекомендуется трогать грязными руками рот, нос и глаза.
Во всех случаях, когда дело касается поражения печени, наблюдается изменение цвета мочи. Органом, в котором происходит образование мочи, являются почки. Благодаря их бесперебойной работе ценные вещества претерпевают разделение после того, как поступают в организм вместе с пищей. В данной статье объясняется, как меняется цвет мочи при гепатите.
Изменения мочи при заболеваниях печени
О проблемах с печенью может свидетельствовать внешний вид мочи. Признаки, по которым можно судить о заболевании, следующие:
Прозрачная в обычном состоянии моча при печеночной болезни меняет консистенцию. Появляются хлопья. Меняется также внешний вид пены. У нормальной мочи светлая пена равномерно распределяется по поверхности. У человека с больной печенью она приобретает желтый оттенок, образуютсямелкие быстроисчезающие пузырьки. Появление неприятного запаха также свидетельствует о воспалительных процессах и изменении состава.
Причины, по которым урина может изменить цвет
Показатели урины зависимы от того, насколько хорошо проходит работа систем и органов человека, и не является исключением желчевыводящая система.
От того, насколько хорошо работает выработка жидкостей, зависит то, как работают ткани и клетки, которые всасывают и разносят по организму эту самую жидкость.
Проблемы в работе желчевыводящих путей могут свидетельствовать о том, что организм вырабатывает вредных агентов которые, смешиваясь с кровью, проникают в почки.
А из-за того, что эти агенты отвергаются человеческим организмом, они выходят из организма, смешиваясь с уриной, тем самым, меняя её внешний вид и её составляющие.
Мочевая жидкость может менять свой естественный цвет по множеству естественных причин, рассмотрим несколько:
- Влияет выпитая вами ранее жидкость. Если было выпито много, то моча будет очень светлого желтого цвета.
- Время. После того как вы проснулись, жидкость будет тёмного желтого окраса. Это происходит из-за того, что ночью моча застаивается в мочевом.
- Изменения в моче происходят при наличии инфекций мочевыводящем пути.
- Возраст. Чем больше возраст, тем сильнее окрашивается жидкость.
- Продукты. Жидкость меняет цвет из-за употребления в пищу свеклы, томата или продуктов с красителями.
Одной из самых распространенных причин того, что мочевая жидкость темнеет во время воспалительного процесса в печёночных клетках, считается большое количество желчи.
Возможно даже то, что моча может приобретать зеленоватый окрас, это является признаком того, что в крови очень большое количество печеночных ферментов.
Так же не стоит забывать, что при разного рода болезнях печени, в крови случается выброс гемоглобина, в ней же он и распадается, по этой причине возникают проблемы с кроветворением.
Этот процесс так же влияет на окрас урины, она приобретает коричневый или бурый оттенок.
Факторы, влияющие на цвет мочи
Моча здорового человека имеет желтый цвет, интенсивность которого зависит от многих факторов, таких как:
Образования в печени
- Количество выпитой жидкости. От него зависит концентрация желтого пигмента в моче. Соответственно, интенсивность оттенка может меняться.
- Время суток. Утренняя моча имеет более интенсивную окраску.
- Возраст человека. У ребенка моча светлая, с возрастом цвет становится интенсивнее.
- Моча может окрашиваться веществами, содержащимися в некоторых продуктах (свекла, например), а также в лекарствах.
При заболевании печени у выделяемой жидкости появляется устойчивый желто-коричневый цвет, напоминающий по виду темное пиво. Иногда можно заметить зеленый оттенок.
Причины цветового изменения анализов
Обесцвечивание каловых масс и потемнение мочи наблюдается на стадии пред- или декомпенсации цирроза печени.
Если печень здорова и функционирует нормально, гемоглобин расщепляется посредством воздействия ферментов на биливердин и еще несколько компонентов. Затем происходит преобразование биливердина в билирубин, способного существовать свободным (несвязанным) в малых количествах в крови. Такая форма компонента весьма токсична, но его следы неопасны для организма. Обычно гепатоциты печени способны нейтрализовать свободный билирубин, переведя его в непрямой. В такой форме вещество вместе с желчью попадает в тонкий кишечник, превращается в уробилин и уже с кровотоком идет в почки, откуда выводится с уриной. Этим обуславливается ее желтый цвет. Наряду с этим процессом, в кишечнике образуется стеркобилин — особый пигмент, окрашивающий кал в коричневый оттенок.
При поражении печеночной ткани, что вызывает отмирание гепатоцитов, нарушаются функции органа, а ферменты, необходимые для перевода билирубина в непрямую форму, вырабатываются в недостатке. Процесс связывания токсичного вещества и его выведение замедляется. Основная часть токсина циркулирует вместе с кровью по организму, выводится с мочой из почек, что обуславливает ее потемнение. При этом в кишечник токсичный билирубин не попадает, не создается стеркобилин, а кал светлеет.
При циррозном поражении печени с нарушением функциональности происходит нарушение процесса преобразования билирубина, а его токсическая форма транспортируется по организму, отравляя его. Но тем не менее выводится вместе с мочой, окрашивая ее в темный цвет. Характерным дополнительным признаком является пенность урины при взбалтывании. Также моча меняется в зависимости от стадии заболеваний, что видно из таблицы.
Изменения цвета мочи в зависимости от типа заболевания печени
- Диффузные изменения, происходящие в печеночной ткани, могут затрагивать как клетки печени, так и ее сосуды. Это обычно характерно для опухолевых заболеваний. Внутренние кровотечения и воспалительные процессы в тканях приводят к потемнению мочи, она становится красно-коричневой.
- При гепатите различного происхождения – вирусном, аутоиммунном, токсическом обычно происходит повышение уровня гемоглобина, так как из-за диффузных изменений в печеночной ткани и разрушения клеток нарушается процесс кроветворения. Избытокгемоглобина попадает в мочу. Этим объясняется ее бурый оттенок. Такой цвет свидетельствует об интоксикации организма (при различных отравлениях), инфекционных процессах.
- При гепатозе происходит перерождение печеночной ткани за счет замещения ее клеток частичками жира. Накопление жира приводит к попаданию его в кровь и в мочу. За счет этого у нее может появиться белесоватый оттенок.
- При наличии камней в желчном пузыре, воспалительных процессах в желчных путях и поджелудочной железе нарушается отток желчи из печени. Избыток попадает в кровь, а вместе с ним билирубин (пигмент, окрашивающий желчь). С кровью билирубин попадает в почки, а оттуда в мочу. Накопление в моче билирубина может происходить и по другим причинам. Любое заболевание печени приводит к нарушению выработки желчи и ее циркуляции, а затем к изменениям состава крови: увеличению количества лейкоцитов, распаду эритроцитов, появлению желчи и билирубина в крови. Накопление билирубина приводит к попаданию его в кровь, а также клетки кожи и слизистой оболочки желудка. Поэтому болезни, как правило, сопровождаются появлением желтухи.
На что обратить внимание при циррозе печени
Одним из заболеваний, из-за которого меняется цвет урины, является печеночная недостаточность. Есть ряд факторов, на которые надо обратить внимание, чтобы не пропустить начало болезни:
- цвет мочи – свидетельствует о наличии отклонений в организме человека (пример: темно-желтый или почти коричневый цвет является первым сигналом болезни печени);
- прозрачность урины – мутная жидкость и следы осадка в ней говорят о развитии цирроза печени, но при своевременном обращении можно вылечиться на ранних сроках;
- запах урины – также появляется на начальной стадии различных заболеваний почек, обмена веществ и цирроза печени;
- большой объем пены и осадок в виде белых хлопьев – серьезные отклонения в работе мочеполовой системы или печени.
Изменения кала, мочи, появление рвоты и жидкого стула – все эти симптомы могут быть признаками патологических изменений в печени в самом начале их формирования. Любые отклонения от нормы вышеперечисленных явлений как по отдельности, так и в совокупности, а также ощущение дискомфорта, болезненности при посещении туалета, должны стать поводом срочно посетить больницу и сдать биохимический анализ.
Данный вид лабораторной диагностики при циррозе печени способен выявить отклонения на первой стадии заболевания. После сдачи анализов есть вероятность, что пациент будет направлен на УЗИ и другие исследования для точного выявления патологии. Нельзя заниматься самолечением или прибегать к помощи народной медицины, не определив причину изменения мочи. Лучше обратиться к специалистам, чтобы пройти общеклинические исследования мочи и крови. При циррозе печени в анализе мочи сразу обнаруживается проявление декомпенсированной стадии — разрушение железы внутренней секреции и почечная недостаточность (определяется количеством белка и эритроцитов).
Если в полученных анализах показатели лейкоцитов и эритроцитов в крови в норме, а уровень белка в моче не повышен, то в таком случае изменение цвета мочи могло быть вызвано приемом лекарств или каких-либо продуктов (свеклы, моркови в большом количестве, крепко заваренного чая). Значит, поводов для беспокойства нет.
Значение лабораторного анализа мочи при заболеваниях печени
Потемнение в моче и появление таких признаков, как тошнота, рвота, упадок сил, пожелтение кожи и глаз, ноющая боль в боку, понос (светлый кал) требуют обязательного посещения врача и проведения обследования. Такие признаки характерны для острых и токсических гепатитов, цирроза, печеночных новообразований.
Одним из первых методов обследования является общий анализ мочи, который наряду с общим анализом крови позволит обнаружить:
- Уровень гемоглобина;
- Концентрацию билирубина;
- Содержание эритроцитов и лейкоцитов;
- Наличие сахара (глюкозы);
- Присутствие токсических веществ;
- Состав примесей.
Если обнаруживается глюкоза, то это говорит о нарушении обмена веществ, спутником которого являются заболевания печени. При обнаружении токсинов, повышенного содержания гемоглобина, билирубина, лейкоцитов, снижение концентрации эритроцитов появляются серьезные основания для углубленного обследования. Биохимический анализ крови, пробы на маркеры гепатитов A, B, C, D, а также ультразвуковое исследование (УЗИ) печени и другие приборные методы обследования помогут точно сказать, есть ли у человека заболевание, как быстро развивается болезнь, как ее лечить. Цвет мочи при заболеваниях печени является первым симптомом, заставляющим человека обратиться к врачу.
Гепатит
Гепатит – это вирусное заболевание, поражающее печень. При этом страдает и вся желчевыводящая система. Наиболее распространенный среди всех диагностируемых разновидностей данной болезни – это гепатит А. Им болеют дети почти в 60 случаях из 100.
Заражение гепатитом А происходит контактным и бытовым путем, поэтому так часты эпидемии среди детей, особенно в осенний и зимний периоды.
Наиболее распространен этот вид патологии в регионах Азии, Ближнего Востока, Севера Африки, так как они имеют жаркий климат, а правила гигиены не всегда соблюдаются. Поэтому любителям путешествий в эти регионы рекомендуется быть крайне внимательными и следить за собой, соблюдая меры предосторожности.
Среди форм вирусного гепатита А выделяются желтушная, безжелтушная, со стертой желтухой. Степень болезни может носить острый, подострый, затяжной и реже хронический характер. В свою очередь, среди видов протекания острого гепатита выделяются легкая, среднетяжелая и тяжелая формы.
Изменение цвета мочи при лечении болезней печени
В случае умеренных нарушений (у детей, например, когда отклонения вызваны естественным развитием) состояние постепенно нормализуется, цвет мочевой жидкости восстанавливается.
Лечение любых печеночных отклонений начинается с диеты. Из рациона исключаются те продукты, которые создают дополнительную нагрузку для ослабленной печеночной ткани: изделия из теста и сладости, животные жиры, консервы, соленья и острые приправы, кислые овощи и фрукты. Правильное, насыщенное витаминами питание, нейтрализация токсинов с помощью молочных продуктов дают человеку шанс поправить здоровье.
Детальное обследование позволяет определить, какие препараты нужны организму. Используются различные лекарственные средства: для восстановления печеночных клеток, для разжижения и вывода желчи, антибиотики, витамины, настои и отвары, применяемые для очищения и лечения печеночной ткани в народной медицине.
Если наступает выздоровление, показатели состава мочи приходят в норму, цвет восстанавливается. По изменению цвета можно судить о том, насколько успешно продвигается лечение.
Исследование мочи
Если доктор достаточно квалифицирован и опытен, ему не составит труда заметить развитие болезни печени, только взглянув на показатели проведённого исследования.
Проведя анализ, если подозревается гепатит, доктор перво-наперво обращает внимание на уровень печёночного фермента билирубина и фракций, которые говорят о присутствии заболевания.
Помимо этого, в мочевой жидкости может присутствовать белок и будет увеличено выделение уробилиногена.
Довольно часто, проводя исследования, можно обнаружить микрогематурию, это происходит из-за травмы ткани, вследствие которой кровь вместе выходит с мочой.
При появлении глюкозы в выделении, можно заподозрить проблемы с нарушением процессов обмена, которые связанны с заболеваниями желчевыводящих путей.
Для того, чтобы собрать достаточно много информации о заболевании при воспалительном процессе в печени, рекомендуется исследовать мочу.
Но для того чтобы полностью быть уверенным в диагнозе, требуется проведение комплексного обследования.
Цвет кала при гепатите фото
В ряде случаев именно цвет кала при гепатите (фото 4) может стать основным маркером, наталкивающим врачей на мысль о гепатите. Так бывает, если общая симптоматика выражена слабо, например, при сильном иммунитете, или приеме пациентом препаратов, которые могут стирать признаки гепатита.
Характерный признак, который имеет кал при гепатите у взрослых (фото внизу) – обесцвечивание массы. Также стул способен изменять свою консистенцию, приобретая все более жидкие формы. Потеря цвета каловыми массами возникает из-за недостаточности билирубина, который в кишечнике распадается на стеркобилин, однако при дефиците этого соединения каловые массы остаются очень светлыми, словно известкового оттенка. Кал при гепатите у детей приобретает такие же свойства.
Типичная сыпь при гепатите С (фото 5) является дополнительным характерным признаком, который указывает на развитие заболевания. Гепатит С у больных людей провоцирует характерную пигментацию, желтуха у взрослых на начальном этапе характеризуется светлым цветом кожи. На ней ярко выраженно выступают сосуды. Сыпь при гепатите С у женщин может усиливаться в периоды гормональных перепадов. Затем с прогрессированием патологии высыпания на коже возникают все чаще, зудят и чешутся, а ранки долгое время не заживают. Токсический гепатит способен долгое время провоцировать зуд, пока контакт с вредным веществом не будет устранен. Как и глаза больного гепатитом, кожа лица возле глаз становится желтоватого цвета.
С течение времени на коже появляются синяки при гепатите – красные или коричневатые пятна с фиолетовым отливом, словно синяки. Наряду с ними проступают сосудистые звездочки, преимущественно появляются они в верхней части туловища. Красные ладони при гепатите (фото ниже) – типичный признак пациентов, особенно мужчин, страдающих этим заболеванием. Мелкие высыпания способны поражать все тело, становясь похожими на лекарственную аллергию.
Выглядит человек с гепатитом С усталым и не здоровым, это подтверждают и его анализы. Цвет мочи при гепатите (фото 6) изменяется, как и цвет каловых масс, однако приобретает прямо противоположные характеристики. Моча при гепатите окрашивается в темные оттенки из-за присутствия в ней красящих пигментов. В медицине это явление получило название пивная моча, что указывает на ее характерное сходство с алкогольным напитком. Гепатит Б у больных людей на начальном этапе может не менять цвет мочи, поэтому анализ будет малоинформативным – необходимо повторять его на этапе развития желтушной формы, когда в моче будет не только повышенный лейкоцитоз, но и изменение цветовых показателей.
Перед назначением лечения пациенты сдают все анализы, проходят аппаратные исследования. Чтобы назначить эффективное лечение, проводят ультразвуковое исследование органов пищеварения – печени и желчевыводящих путей. Печень при гепатите С (фото ниже) выглядит увеличено, нарушено ее кровообращение, визуализируются очаги поражения гепатоцитов, некротические участки.
Лечение заболевания зависит от диагностики его стадии. На начальном этапе врачи назначают противовирусные препараты, проводят интерфероновую терапию. Очень важно составить правильную схему лекарственных препаратов, поскольку по одиночке они не оказывают нужного эффекта. Назначаются Рибавирин, Пегинтерферон, но наилучших результатов можно добиться при включении в терапию Ледипасвира, Софосбувира и Даклатасвира, которые в России пока не сертифицированы, поэтому приобрести их трудно. Эффективность этими препаратами превышает 90 процентов, причем даже на самых тяжелых стадиях развития патологии.
При переходе заболевания гепатит в цирроз печени или гепатокарциному прогнозы неутешительные. Печеночная кома нередко заканчивается летальным исходом.
Читайте также:






