Молочный грипп после операции
Операция на пищеводе несомненно относится к разряду сложных, потому в период выздоровления крайне важно позаботиться о том, чтобы пациент правильно питался. В рационе должны быть ограничены любые химические и механические раздражители слизистой оболочки желудка и пищевода. Важно также исключить из меню все экстрактивные азотистые вещества, тугоплавкие жиры и слишком сильные стимуляторы желчеотделения. Кроме того, следует обязательно сократить потребление соли.
Какой должна быть диета после операции на пищеводе?
В первую очередь больным рекомендуется следовать системе дробного питания — кушать по 5-6 раз в день, но при этом следить за тем, чтобы порции были небольшими. Допустимая температура блюд — от 50 до 60 градусов.
Примерное меню может выглядеть таким образом:
- завтрак — омлет, приготовленный на пару, или же протертая гречка без добавления сахара;
- обед — перловый перетертый суп с морковкой, паровые мясные котлеты, стаканчик компота из сухофруктов;
- полдник — творожный несладкий пудинг;
- ужин — вареная рыба с пюре из картофеля, чашка чая.
Данное диетическое питание зачастую назначается на 4 месяца. Если не наблюдается никаких осложнений после операции, то можно перевести больного на обычный рацион стандартного диетического питания. Если была проведена химиотерапия, обычно врачи советуют перейти на диету с высоким содержанием белка.
Поваренная соль ограничивается в рационе до 5-6 грамм в день.
После операции на пищеводе в рационе допускается такая пища:
- вчерашний или подсушенный пшеничный хлеб, сухари из пшеничного хлеба, несдобное печенье (не особо сладкое);
- супы, сваренные на крупяных или овощных отварах (протертые и без добавления белокочанной капусты и пшена);
- блюда из нежирного говяжьего мяса, индюшатины, курицы, крольчатины и телятины, а также рыбные блюда (пюре, фрикадельки, котлеты, рулеты, суфле);
- яйца и яичные изделия (не более одного яйца в сутки), омлет из яичных белков;
- молочные продукты и молоко, спустя 2,5-3 месяца допускается кефир, немного сметаны (в качестве заправки для блюда), некислый свежий творог;
- зелень и овощи (вареные, перетертые или в виде пюре);
- фрукты, ягоды и сладости (сахар, мед и варенье — в ограниченных количествах);
- крупы и макаронные изделия;
- сливочное, топленое, рафинированное, подсолнечное масло (использовать не для жарки, а в качестве заправки к салатам и другим блюдам);
- соусы, приготовленные на овощных отварах;
- несладкие фруктовые, овощные и ягодные соки, слабенький чай, чай с молоком, некрепкий кофе, отвар шиповника.
Запрещенные блюда и продукты:
- любые изделия из сдобного и горячего теста;
- печень, почки, мозги, легкие;
- борщи, щи, супы, сваренные на рыбных, мясных или грибных бульонах;
- копчености, соленья, маринады, острые приправы, любые соленые и острые блюда;
- газированные и холодные напитки;
- какао, мороженое, шоколад;
- любые алкогольные напитки;
- белокочанная капуста, бобовые, шпинат, грибы, редис, редька, щавель, брюква, лук, чеснок, все пряности;
- продукты, в составе которых много органических кислот (клюква, крыжовник, вишня, лимоны, кислые яблоки, красная и черная смородина).
Основываясь на данных рекомендациях и запретах, можно составить довольно разнообразное и сытное лечебное меню:
- первый завтрак — омлет из яичных белков, приготовленный на пару, гречневая каша (протертая, без добавления сахара), чашка чая с молоком;
- второй завтрак — запеченное яблоко (сахар не добавлять), биточки из нежирного мяса;
- обед — тарелка перлового супа с добавлением протертой морковки, котлеты из нежирного мяса, приготовленные на пару, морковное пюре, стакан компота из сухофруктов;
- полдник — творожный пудинг без добавления сахара;
- ужин — вареная рыба с картофельным пюре, мясной рулетик, приготовленный на пару, чашка чая;
- в течении дня — 300 грамм хлеба и 40 грамм сахара.
Поиск и подбор лечения в России и за рубежом
Разделы медицины

Пластическая хирургия, косметология и лечение зубов в Германии. подробнее.
ПРОТИВОГРИППОЗНАЯ ВАКЦИНА ПРИ РАКЕ МОЛОЧНОЙ ЖЕЛЕЗЫ
Почему так важна для женщин с раком молочной железы противогриппозная вакцина
Каждая женщина с раком молочной железы вынуждена пройти лечение, которое при этом подавляет ее иммунную систему. В таком случае пациентка сама понимает, что нужно как-то усилить иммунную систему для борьбы с опухолью и улучшения общего состояния здоровья. Питание, уменьшение влияния стресса, физические упражнения и психологическая поддержка – эти факторы играют далеко не самую последнюю роль в состоянии иммунной системы организма.
Питание – это очень важный фактор в лечении любой болезни. Питание, прежде всего белок, из которого состоят антитела, защищающие организм от инфекции. Белок – важный компонент крови, с помощью которого осуществляется транспорт всех медикаментов и других веществ. Кроме того, питание – это витамины, которые крайне необходимы для борьбы и профилактики инфекции. С питанием поступают и микроэлементы, а также минеральные соли, которые необходимы для костной ткани. О влиянии питания на общее состояние организма и иммунной системы, в частности, можно сказать очень много, но стоит помнить, что натуральные продукты – это очень важный фактор в лечении рака.
Физические упражнения также являются стимулом для иммунной системы. Они улучшают общее самочувствие организма, способны повлиять и на психологическое состояние пациентки. Все это сказывается и на иммунной системе. В одном из небольших исследований было показано, что умеренные по интенсивности упражнения способствовали повышению содержания иммунных клеток в организме.
Борьба со стрессом. Психологический стресс, который длится хронически, что бывает при раке, ведет к повышению в крови стрессорных гормонов (например, адреналина), которые подавляют иммунную систему. Поэтому борьба со стрессом – очень важный момент не только для оказания влияния на иммунную систему, но и на весь организм в целом.
Факторы ростa. Препараты, которые называются факторами роста, стимулируют рост клеток крови. К таким препаратам относятся неупоген (филгарстим), который стимулирует иммунную систему, эупоген (альфаэпоитин) и анарэсп, которые стимулируют число красных кровяных телец.
Грипп – одно из коварных инфекционных вирусных заболеваний. Оно может протекать как легко, в виде простого недомогания или простуды, так и тяжело, и давать осложнения. Это связано с состоянием иммунной системы. При раке груди, как известно, иммунная система страдает довольно выраженно. Поэтому при этом состоянии очень важна иммунизация от гриппа.
Что такое противогриппозная вакцина?
Противогриппозная вакцина представляет собой смесь убитых вирусов гриппа. При ее введении в организм, иммунная система реагирует на введение антигена и формируется иммунитет. Поэтому, когда пациентка столкнется с реальным вирусом гриппа, ее иммунная система будет уже готова отразить его нападение.
Почему так важна для женщин с раком молочной железы противогриппозная вакцина?
Существует ошибочное мнение, что такая вакцина противопоказана больным с опухолью, так как она влияет на ослабленную иммунную систему. Однако это вовсе не так. Во-первых, сама вакцина не может оказать никакого негативного влияния ни на иммунную систему, ни на организм в целом, так как она содержит убитые вирусы. Во-вторых, тот иммунитет, которому формируется благодаря этой вакцине, в условиях резкого снижения иммунитета у женщин, страдающих раком молочной железы, крайне важен, так как в случае заражения гриппом он позволяет легче перенести его и избежать его осложнений.
Когда нужно вводить противогриппозную вакцину?
Обычно эту вакцину вводят за несколько месяцев до обычного времени, когда характерно появление гриппа. Чаще всего эпидемия встречается в январе – феврале, поэтому вакцину следует вводить в ноябре – декабре, чтобы за это время в организме сформировался иммунитет. Однако, у пациенток, которые получают химиотерапию, риск заболеть гриппом повышен в любое время. Однако, вводить вакцину стоит в тот момент, когда уровень лейкоцитов в крови максимален. Низкий уровень лейкоцитов при вакцинации даст меньший эффект для иммунной системы. Стоит отметить, что иногда инфекционные осложнения химиотерапии могут быть причислены по ошибке к противогриппозной вакцине.
Каковы побочные эффекты противогриппозной вакцины?
В большинстве случаев введение противогриппозной вакцины не сопровождается какими-либо побочными эффектами. Однако в некоторых случаях в месте введения вакцины могут появиться болезненность, зуд, покраснение и отечность, а иногда лихорадка и ломота в теле. Эти проявления длятся один – два дня. Кроме того, вакцина может дать и аллергическую реакцию, но риск этого очень мал.
(495) 50-253-50 - бесплатная консультация по клиникам и специалистам
Ай! Дочка пришла из школы с температурой 40 о С. Глаза слезятся, приступы сухого кашля. Диагноз ясен – грипп: школьная эпидемия не обошла и нас. Уложила в постель. Наутро, естественно, почувствовала, что заразилась. Очень некстати болеть гриппом кормящей маме трёхмесячного малыша. К вечеру температура у меня 40 о С.
Самая частая причина прекращения грудного вскармливания именно повышенная температура при вирусных инфекциях или мастите. Часто можно услышать: „Кормила, а потом заболела. Болела так тяжело, что молоко пропало“. На самом деле, высокая температура угнетает лактацию, то есть выработку молока. Как в народе говорят, молоко „перегорело“.
Ни за что! Мой ребёнок не будет искуссвенником! Смеси придуманы для малышей без мамы, а у моего мама есть. Сохранить молоко любой ценой – цель ближайших дней.
Итак, первым делом нужно сбить температуру. Никогда не стала бы этого делать, если б не кормила грудью. Высокую температуру я переношу хорошо, и знаю, что, если её не сбивать, выздоровеешь быстрее. Но молоко дороже.
Существует заблуждение, что во время вирусной инфекции нельзя кормить грудью, якобы это вредно для малыша. На самом деле, кормить нужно обязательно. Маме это поможет сохранить лактацию. Малышу даст антитела и защитит его от инфекции, которой болеет мама.
Но нужно быть осторожной с лекарствами – большинство препаратов нельзя применять при грудном вскармливании. Для снижения температуры весь период грудного вскармливания с первый дней можно применять лишь парацетамол.
Парацетамол (парален). Прохладный душ. Не помогает – 39,7 о С через полчаса стараний. Озноб. Мне очень-очень холодно. Пью чай для кормящих мам, брусничный морс, чай с малиной, потом чай с лимоном и шипучую аскорбинку. Благо, малыш не страдает аллергией. Снова лезу в прохладный душ. Уже не вытираюсь, открываю окно. Высыхаю очень быстро, брызгаю на себя из пульверизатора для цветов. Получилось – 38 о С!
С малышом возится муж. Каждые полчаса беру его кормить, молока мало, он не наедается, поэтому часто просит есть. Как только температура снизилась, я пошла спать, было уже 2 часа ночи. Конечно же, форточка открыта, одеяло сегодня не для меня. Малыш поймал меня, и до утра спал и ел одновременно.
Утром снова 40 о С. Сбиваю по тому же сценарию. Ситуация повторяется днём и вечером. Пью очень много жидкости – около 500 мл за час. Среди выпитого – брусничный морс, он обладает мочегонным эффектом. Аппетита нет совсем, вкуса и запаха пищи не чувствую, но заставляю себя понемногу есть.
Лечение по-чешски
Вечер. Молока нет совсем. Ребёнок требует еды. Вот он, тот самый момент, когда тянется рука за бутылочкой и смесью.
Случается, что ребёнок отказывается от груди уже после двух-трёх кормлений из бутылочки. Оттуда высосать молоко всегда проще, даже при использовании современных сосок. Отсутствие стимуляции соска неизбежно снижает выработку молока. Если на этом фоне есть какой-то дополнительный фактор, как повышенная температура у матери, то молоко может пропасть совсем.
Всё-таки попробовала покормить. Он устал, но так и не наелся. У меня всё болит. Пью чай для кормящих мам. И чай с молоком. И молоко. Самый верный способ – взять ребенка на руки. Обычно в таких ситуациях я беру сына в слинг. Ему там спокойнее, и помогает прийти молоку. Но сейчас, с кое-как сниженной температурой до 38 о С, я не могу. Голова болит и кружится, мышцы болят и не слушаются, слабость такая, что натыкаюсь на стенки. Брать малыша просто опасно. Можно, конечно, лечь в обнимку. Но он сейчас беспокоится и лежать совсем не хочет.
Испробовав все традиционные русские народные средства, звоню нашему педиатру. Может, порекомендует какое-нибудь хорошее чешское средство, мне неизвестное. Педиатр рекомендует большой стакан пива. Я уточнила, безалкогольного ли. Она пояснила, что безалкогольное как раз не надо, оно не очень натуральное.
Нужно разливное, лучше тёмное нефильтрованное. Сказала, что злоупотреблять, конечно, не стоит, но в таких ситуациях спасает. Доставленное из ближайшей пивнушки мужем пиво помогло, причём быстро. Уже через час все спали, потому что спал сытый и довольный малыш.
Бой за молоко продолжался трое суток. Потом организм поборол-таки вирус и пошёл на поправку. Естественно, вернулось и молоко. Это было непросто, потребовалось упорство и терпение всей семьи. Но результат того стоил – ребёнок будет получать естественное питание, наилучшее для его здоровья и развития.

Повторные признаки болезни
Традиционно при нормальном и вовремя начатом лечении ОРВИ проходит примерно за неделю. Если выполнять все врачебные рекомендации, от главных признаков можно избавиться за пару-тройку дней. И зачастую человек после того, как почувствовал себя лучше, сразу же приходит в себя, строит планы и готовится вернуться к своим обычным делам. И тут вдруг раз — и возвращаются знакомые симптомы. Снова повышается температура, появляется заложенность носа и кашель. И вот он — очередной больничный. Заболевание при этом может протекать заметно сложнее, т. к. иммунитет еще не восстановился. И тут, естественно, надо подойти к вопросу лечения особенно тщательно.
Какими инфекциями можно переболеть повторно?
Врачи говорят, что абсолютно идентичной вирусной инфекцией сразу же заразиться сложно, даже практически невозможно. Один штамм вируса не попадает в организм дважды. Связано это с тем, что в организме вырабатываются антитела к данному типу инфекции. И действуют они, как отмечают медики, до 2 лет. Однако, если он уже успел мутировать, вариативную форму его вполне возможно подцепить.
При этом далеко не все смогут самостоятельно отличить возбудителя — аденовирус ли это, коронавирус ли, риновирус и прочие. Внешне по своим признакам они все схожи — вызывают проблемы с дыханием, заложенность носа, боли в горле и т. д. Повторно можно подхватить и грипп, если гуляют сразу несколько штаммов. Опять же для человека не будет никакой разницы — признаки будут схожими.

Причины заражения
Заразиться повторно можно по разным причинам. Одна из них — ослабленный иммунитет, который неспособен противостоять инфекциям извне. В этом случае защитные силы организма попросту не справляются с поставленной перед ними задачей и не могут дать бой инфекции.
Еще один вариант — ошибочное лечение. Например, если терапия была подобрана самостоятельно и не совсем верно. Например, антибиотики бесполезны в борьбе с вирусом. И если их все же пить, на сам возбудитель они не подействуют, но зато будут добивать иммунную систему.
Когда к врачу?
В идеальном раскладе к врачу надо обращаться как можно быстрее, в самом начале заболевания. Это требуется для получения грамотной схемы лечения, подбора лекарств и прочих деталей. В этом случае лечение будет идти под контролем, и шансов выздороветь полностью у человека в разы больше.
Однако если речь идет о повторном заражении, тут обращение к врачу требуется обязательно. Не надо пытаться справиться с помощью самолечения. Ситуация легко может выйти из-под контроля и привести к серьезным осложнениям. Причем стоит понимать, что многие из них — смертельно опасны. И недооценивать банальную простуду вовсе не стоит.

Осложнения на фоне ОРВИ
Осложнения — это как раз то, чего все боятся больше всего. Ведь это вторичные инфекции, многие из которых — бактериальные. Такие вторичные патологии, бывает, приводят и к смерти человека.
В числе основных осложнений от разного вида простуд называют следующие патологии. Пневмония — одно из коварнейших заболеваний. Связано это с тем, что развивается она мгновенно, удары наносит точечно и быстро. Легкие теряют свою работоспособность, а вслед за ними страдает и весь организм в целом. Пневмония на фоне некоторых ОРВИ — гриппа или того же нового коронавируса — развивается мгновенно.

Бронхиты, ангины, синуситы, гаймориты — все это также может стать осложнением на фоне затянувшегося ОРВИ. Здесь стоит понимать, что различные воспалительные процессы в носу, которые рискуют перейти в гнойные, способны стать причиной менингита — воспаления мозговых оболочек.
Профилактика
Чтобы не заболеть ОРВИ повторно и не заработать себе серьезные осложнения, стоит соблюдать достаточно простые рекомендации. Во-первых, надо грамотно и в полном объеме пролечить первое заболевание. Затем, если произошло повторное инфицирование, следует вовремя обратиться к врачу. Также необходимо дополнительно укреплять иммунитет — использовать витамины, гулять на свежем воздухе, если состояние это позволяет, пить больше теплого кислого питья, проветривать комнату и проводить влажную уборку. Тогда можно защитить себя от повторного заражения или ускорить процесс выздоровления, если оно все же произошло.
Из-за недолеченного ОРВИ или не вовремя начатого лечения ежегодно в мире умирают до 500 тысяч человек
11.10.2018 в 18:40, просмотров: 18493
Гриппозный сезон в столице, можно сказать, стартовал: многие горожане уже чихают и кашляют, несмотря на благоприятную теплую погоду. Сослуживцы жалуются: это какой-то вирус. А вирус этот — зачастую не что иное, как опасная инфекция под названием ОРВИ (сюда входит и грипп). Причем осложнения от гриппа, если не лечиться, намного опаснее, чем сам вирус: пневмония, менингит, энцефалит, ангина, тонзиллит, фарингит, синусит (воспаление слизистой оболочки придаточных пазух носа — одно из самых частых осложнений)… Но если от сезонной гриппозной инфекции еще можно уберечься — например, по совету врача принимать противовирусные препараты с целью профилактики или привиться, — то от осложнений гриппа спасать свой организм придется очень долго, и успех не всегда гарантирован.

Хороший эффект при ангине дает ультрафиолетовое облучение миндалин и задней стенки глотки (известное как КУФ).
Вспомогательные средства. Так как очаг воспаления находится в горле в пределах досягаемости, с микробами ангины можно бороться и домашними способами. Эффективны полоскания горла растворами соды, поваренной соли, настоем ромашки, фурацилина. Можно — по нескольку раз в день. А также — полоскания горла теплой водой с медом (1 ст.л. меда на стакан воды), ингаляции над горячей водой с содой и др. При ангине помогает и прополис: его крупинки следует медленно жевать после еды.
Плюс — противовоспалительный настой трав. Рецепт: смешать по 2 ст.л. зверобоя, ромашки, по 3 ст.л. лаванды и чистотела. Взять 3 ст.л. сбора, залить литром кипятка, настоять 40 минут. Полоскать горло теплым отваром до 10–12 раз в сутки, в тяжелых случаях — каждые 30 минут. После полоскания настой принимать еще и внутрь: по 1 ст.л. несколько раз в день.
Одно из осложнений гриппа — вирусный тонзиллит. Это особый вид воспаления подчелюстных миндалин, который чаще всего возникает после гриппа, пояснил наш эксперт. Его возбудители — вирусы, которые проникли в носоглотку и вызвали воспаление в небных миндалинах. Как известно, назначение миндалин — защищать организм от инфекций, но в результате развития воспалительных процессов они утрачивают эту функцию. Позже к вирусной инфекции могут присоединиться бактерии — они и спровоцируют бактериальный тонзиллит.
Симптомы вирусного тонзиллита примерно такие же, как и у ангины: острая боль в горле, его покраснение, увеличение лимфоузлов, налет на миндалинах, повышенная температура. Если при возникновении первых признаков болезни не предпринять мер, инфекция пойдет вглубь организма, что чревато другими осложнениями: бронхитом, пневмонией. Если и в этом случае лечиться неправильно, болезнь может перейти в хроническую форму: появятся серьезные проблемы с работой печени, почек, сердца.
В этом случае надо тщательно обследовать больного, особое внимание обратить на состояние носоглотки и лимфатических узлов, советует эксперт. Заболевший должен сдать анализ крови, мазок из зева, сделать ЭКГ сердца. Пациента должны проконсультировать инфекционист и аллерголог. Лечение вирусного тонзиллита в большей степени должно быть направлено на устранение симптомов гриппа, ОРВИ или других инфекций, которые дали толчок этому заболеванию. Лечить ту болезнь, которая стала фоном для развития ангины.
Основу лечения составляют противовирусные препараты. Антибиотики не подойдут — они годятся только при лечении бактериального тонзиллита, на инфекцию эти лекарства не окажут должного действия, разъясняет профессор Малышев. Если терапию провести правильно, симптомы тонзиллита уйдут вместе с симптомами основного заболевания. От ангины не останется и следа. В последнее время эффективны воздействия на миндалины лучами лазера.
Вспомогательные средства. Противовоспалительный сбор трав для полоскания горла: зверобой, листья дуба, земляники лесной, чистотел — по 2 ст. ложки. 3 ст. ложки сбора залить литром кипятка, настоять 40 минут. Полоскать горло до 10 раз в сутки и принимать настой внутрь по 2 ст. ложки до 10 раз в сутки. Настой можно использовать и для ингаляций.
Однако при длительном воспалении миндалин, а особенно при появлении осложнений хронического и вирусного тонзиллита, миндалины придется удалять.
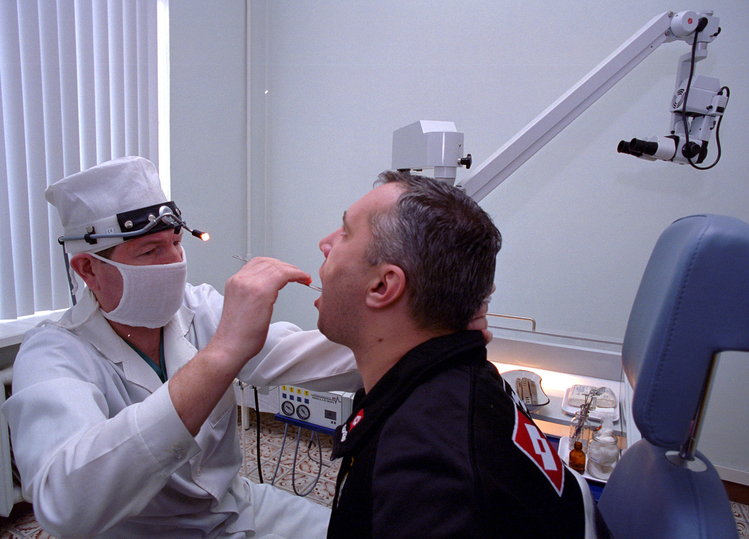
Боль в горле может сигнализировать и о том, что началось воспаление стенок глотки и гортани, считают инфекционисты. Воспаление глотки называется фарингитом, а гортани — ларингитом. Болезни эти — следствие запоздалого лечения гриппа. Они нередко сочетаются как между собой, так и с ангиной. Основные симптомы — боль при глотании, щекотание и сухость в горле, а также постоянное желание откашливаться. Если воспаление серьезное — может появиться охриплость голоса, а иногда и полная его потеря. При распространении воспаления на евстахиевы трубы, связывающие глотку с полостью уха, снижается слух и могут возникать боли в ухе.
При выраженном воспалении может развиться отек шеи, значительно увеличатся шейные лимфоузлы. Температура обычно повышается не сильно и ознобы бывают редко, а это говорит о том, что в организме нет выраженной общей интоксикации. При выраженном ларингите может возникнуть сильный отек слизистой гортани и будет затруднено дыхание. Лечение фарингита — такое же, как при ангине, противовирусными препаратами. Плюс полоскания (в том числе 10%-ным раствором соли), ингаляции, обильное питье для выведения микробных токсинов.
А вот у детей, у кого дыхательные пути гораздо тоньше, чем у взрослых, при ларингите может возникнуть острое нарушение проходимости гортани, требующее срочных мер, вплоть до хирургической операции.
Надо также знать, предупреждает эксперт, что боли в горле, сухость, першение, осиплость голоса и другие признаки воспалительных заболеваний гортани и глотки могут быть и при опухолях, в том числе злокачественных. Поэтому не надо увлекаться самолечением. Если явления фарингита, ларингита не проходят, несмотря на форсированное лечение, обязательно надо идти к врачу. Обследование в большинстве случаев достаточно простое: уже при осмотре специальным зеркалом врач сможет сделать заключение. Пренебрегать осмотром ЛОР-врача ни в коем случае нельзя.
Вспомогательные средства. Сбор: взять по 4 ст.л. репешка аптечного, мальвы лесной, а также 100 г ягод смородины черной и 100 г меда. Травы заварить, настоять, процедить. Настой смещать с ягодами и медом и настоять 7 дней в темном месте. Принимать по 1 ст. ложке 3 раза в день. Делать ингаляции. Полоскать горло до 6 раз в день.
Другой сбор: взять по 4 ст.л эвкалипта, мать-и-мачехи, шалфея лекарственного. 3 ст.л. сбора залить литром кипятка. Настоять. Принимать по 2 ст.л. отвара 6 раз в день и между приемами этим настоем полоскать горло. Перед сном сделать ингаляции. При сухости и першении в горле для ингаляции добавить 1 ст.л. подсолнечного масла. После ингаляции в течение часа не выходить на улицу.
А теперь — внимание! Главное отличие гриппа от простуды: сразу после заражения — высокая (до 40 градусов) температура, нестерпимая головная боль, выраженная слабость, сильный кашель, острая боль в горле и грудной клетке. При простуде признаки нарастают постепенно, спустя несколько дней или даже неделю: сначала — насморк и легкое першение в горле, после, по вечерам, немного повышенная температура. При гриппе специалисты не советуют заболевшим снижать температуру тела, если она не выше 38 градусов. Объясняют это тем, что, снижая температуру, человек подавляет активность защитных сил своего организма.
Под занавес: в этом году возможна настоящая эпидемия гриппа
…Грипп эпидсезона осень-зима-2018 — это приход новых мутировавших штаммов вируса, которые в короткие сроки способны поразить огромное количество людей, считают мировые эксперты. Каждый из новых возбудителей мутировал и стал более опасным и непредсказуемым. Пик заболевания выпадет на позднюю осень и предстоящую зиму. Но начало уже положено: в России, в Москве в том числе, уже зафиксированы заболевания ОРВИ.
К сожалению, зараженные вирусом гриппа часто считают болезнь неопасной и пытаются лечиться сами. Делать так категорически нельзя: статистика говорит о том, что из-за несерьезного отношения к ОРВИ и гриппу в мире ежегодно умирает до 500 тысяч человек. В России, к счастью, смертельные случаи от гриппа единичны, но они тоже бывают.
А самая эффективная защита от гриппа — прививка, считает наш эксперт, известный врач-инфекционист Николай Малышев.
Кстати, в столице на начало октября прививку уже сделали более 16% жителей, о чем сообщила глава управления Роспотребнадзора по г. Москве Елена АНДРЕЕВА. По ее словам, в сезоне 2018–2019 гг. запланировано бесплатно привить по меньшей мере 60% населения города, то есть примерно 7,6 млн москвичей. Годом ранее эпидемии гриппа в нашем городе удалось избежать, так как прививку от этого вируса сделали примерно 56% москвичей.
Опубликован в газете "Московский комсомолец" №27807 от 12 октября 2018 Тэги: Грипп, Погода, Дети , Лекарства, Анализы Организации: Роспотребнадзор Места: Россия, Москва
Осенью и в конце зимы-начале весны обычно растет заболеваемость гриппом: риск развития эпидемий максимален при температуре от -5 до +5, из-за сочетания охлажденного (но не морозного) воздуха и сухости дыхательных путей. Грипп - один из множества респираторных вирусов, поражающих нос, горло и легкие; но он отличается тем, что его последствия и осложнения могут быть очень тяжелыми, а в группе риска находятся маленькие дети и беременные женщины, так что многие будущие и кормящие мамы очень обеспокоены вероятностью заболеть гриппом для себя и своего малыша. Постараемся ответить на самые распространенные вопросы о гриппе и грудном вскармливании.
Передается ли грипп через грудное молоко? Нет, в грудном молоке вирус гриппа не передается. Передача вируса гриппа происходит только респираторным путем: микрокапельки с содержанием вируса распространяются от человека к человеку при кашле или чихании; вероятно также заражение, если прикоснуться к поверхности, на которой осели микрокапли с вирусом, и вслед за этим - к носу, рту или глазам.
Может ли болезнь вообще как-то повлиять на лактацию? Да, возможно, что на фоне повышенной температуры и общей ослабленности организма выработка молока снизится. Это временное снижение, при поправке здоровья лактация вновь увеличится, если только мама продолжала кормить грудью или хотя бы сцеживать молоко.

Нужно ли прерывать грудное вскармливание, если мать уже заболела, а малыш - нет? Нет, прерывать его не нужно, и очень желательно продолжать кормить! Грудное молоко содержит антитела к гриппу и иммунные факторы, которые снижают вероятность развития гриппа у ребенка. И даже если мать чувствует себя слишком больной, чтобы кормить грудью, и при этом кто-то из здоровых членов семьи может взять на себя заботу о ребенке - предстоит сцеживать молоко, прежде всего чтобы избежать риска развития мастита из-за застоя молока на фоне общей ослабленности организма. Перед сцеживанием нужно очень хорошо мыть руки с мылом и водой, и убедиться, что принадлежности для сцеживания были простерилизованы. Сцеженное молоко можно и нужно выпаивать ребенку! Но принципиально матери обычно все же проще, если есть возможность даже лежащей в постели с болезнью просто приложить малыша к груди для кормления, чтобы потом его взяли для постоянного ухода более здоровые члены семьи.
А если ребенок болеет, а мама - еще нет? Это крайне редкий вариант развития событий, обычно, наоборот, при одновременном инфицировании кормящей мамы и малыша, у ребенка болезнь либо не развивается вообще, либо развивается позже и проходит в более легкой форме благодаря поддержке многочисленных защитных факторов грудного молока. Но если все же случилось так, что малыш заболел прежде мамы - опять же, очень желательно продолжать кормить его грудью, потому что это помогает стабилизировать состояние ребенка, избежать рисков обезвоживания, а контакт с мамой снижает стресс (который в свою очередь может увеличить воспаление). Больной ребенок обычно чувствует себя плохо и физически, и душевно, отсутствие контакта с мамой через кормление грудью может ухудшать его состояние.
Что можно сделать, чтобы снизить риск заражения гриппом? Способы снижения риска заболеть хорошо всем известны:
- держаться на расстоянии не менее метра от людей с гриппоподобными симптомами - кашляющих и чихающих;
- избегать скоплений людей;
- регулярно и тщательно мыть руки с водой и мылом, избегать прикосновений к носу, рту и глазам;
- если в доме есть больной гриппом - хорошо проветривать помещения, делать влажную уборку;
- если сама кормящая мама уже больна - при кашлянии и чихании прикрывать лицо бумажной салфеткой или тканью, убирая их сразу после кашля и чихания, и хорошо мыть руки каждый раз после контакта с респираторными выделениями и перед контактом с малышом. Если при чихании или кашле рядом нет ни носовых платков, ни салфеток - рекомендуется максимально заслонить лицо согнутой в локте рукой.
Нужно ли носить медицинскую маску кормящей маме, болеющей гриппом, при контакте со своим ребенком? Использование маски постоянно в течение длительного времени не рекомендуется, это, наоборот, может способствовать развитию болезни из-за затруднения дыхания и скопления на маске респираторных выделений. При болезни желательно использовать бумажные салфетки или тканевые платки, которые при загрязнении выбрасываются или хорошо обрабатываются соответственно. Маска рекомендуется для ношения, наоборот, здоровому человеку при контакте с больным или вероятно заболевшим, причем ношение маски должно быть относительно кратковременным, либо, при длительном контакте, маска должна время от времени меняться на новую; маска при ношении должна хорошо прикрывать рот и нос, не оставляя зазоров; если она отсырела, ее нужно сразу сменить на новую, сухую; при замене или снятии маски старая сразу же выбрасывается.
С точки зрения снижения вероятности распространения гриппа, если мать уже болеет, а ребенок нет, самое оптимальное - чтобы заботу о ребенке взял на себя кто-то из здоровых членов семьи, который, при контакте с больными сам находясь в маске, приносил бы время от времени ребенка (без маски!) для кормления маме, старающейся сдерживать кашель или чихание во время кормления, либо активно пользующейся все время освежаемыми носовыми платками и бумажными салфетками; а после кормления умывал бы малыша и уносил бы в хорошо проветренное помещение.
Нужна ли госпитализация при заражении гриппом кормящей матери? В большинстве случаев нет - чаще всего грипп благополучно проходит, если обеспечить покой, обильное питье и возможность отдыхать и полноценно питаться по своему аппетиту. При необходимости принимаются также болеутоляющие (внимание, из-за риска развития синдрома Рейе НЕ рекомендуется прием болеутоляющих, содержащих аспирин!) Но в некоторых случаях при ослабленном организме самой матери или малыша вероятны крайне тяжелые осложнения. За медицинской помощью нужно обращаться обязательно, если:
- при гриппе у матери или малыша затруднено дыхание, одышка;
- сохраняется повышенная температура дольше трех дней;
- необходимо срочное обращение к врачу, если на фоне повышенной температуры у малыша развиваются конвульсии!
Если мать, ребенок или оба попадают в стационар из-за осложнений при гриппе, то, как правило, при нахождении вместе желательно продолжать кормление грудью, а при разделении - передавать ребенку сцеженное молоко (помня о необходимости тщательного мытья рук и стерилизации всех принадлежностей для сцеживания). Грудное молоко по-прежнему является очень важным фактором, ускоряющим поправку малыша.
Как соотносятся вакцина против гриппа и ГВ? Вакцинация против гриппа не противопоказана при лактации. Есть мнение, что если кормящая мама вакцинируется против гриппа, то тем самым она через грудное молоко делится с ребенком наработанными иммунными телами. Самим детям младше шести месяцев вакцинирование против гриппа не рекомендуется, но если вакцина против гриппа ставится ребенку старше полугода, то никаких негативных влияний на ГВ нет, кормить грудью можно сразу после вакцинирования или даже в его процессе, чтобы снизить болевые ощущения.
Как влияет на молоко прием противогриппозных средств? Специализированные антигриппозные препараты обычно НЕ следует применять для профилактики, начинать их прием нужно только по назначению врача. Для кормящих матерей на данный момент наиболее предпочтительным таким препаратом считается осельтамивир (тамифлю), он проникает в молоко в очень незначительном количестве, и никаких неприятных эффектов у детей на фоне его приема кормящими матерями зарегистрировано не было. Также из спектра современных антивирусных препаратов для борьбы с гриппом безопасным для лактации считается занамивир (реленза).
Желаем скорейшего выздоровления без ущерба для здоровья собственного и ваших малышей!
Подготовила Ирина Рюхова, источники информации:
Читайте также:




