Может ли ожирение вызвать гепатит с

Вес при гепатите С может значительно меняться в обе стороны, что обусловлено нарушениями в организме и эмоциональным состоянием человека. Колебания массы тела причиняют эстетический дискомфорт и плохо отражаются на состоянии печени и других органов. Для эффективного лечения важно правильно корректировать вес во время и после курса терапии при резком похудении или ожирении.
Что происходит в организме при гепатите
Гепатит С провоцируется вирусом, уничтожающим клетки печени. Но организм – взаимосвязанный механизм, поэтому снижение функции одного органа вызывает проблемы во всех системах:
- Нарушение липидного обмена в крови повышает холестерин. Кровоток ухудшается, а риск внутреннего кровоизлияния – увеличивается.
- Пораженная печень не может утилизировать гормоны, поэтому происходят сбои в эндокринной системе.
- Плохая работа печени нагружает почки, поэтому фильтрация крови ухудшается.
- Из-за нагрузки на иммунитет, пытающийся уничтожить вирус, возникают аутоиммунные процессы.
Также страдает пищеварительный тракт, нервно-психическое состояние, система кроветворения.
Влияние вирусного воспаления печени на массу тела
Наш вес определяется не только питанием и двигательной активностью. На нее влияют и патологии в организме. Гепатит – серьезное заболевание, которое отражается на внешности пациента. При гепатите худеют или толстеют – распространенный вопрос, ответ на который зависит от разных факторов.

Потеря веса при гепатите встречается в несколько раз чаще, чем ожирение. Основная причина, озвучиваемая врачами, – изменения в обменных процессах, в которых большая печень не может участвовать в полном объеме.
На фоне гепатита организм быстро теряет мышечную массу, поэтому сильно похудеть может и изначально стройный человек.
Список провоцирующих снижение веса факторов несколько шире:
- Заболевание влечет угнетение аппетита даже на ранних стадиях, поэтому количество потребляемых человеком калорий резко уменьшается.
- При гепатите человек страдает от неприятного металлического вкуса во рту, который вызывает тошноту.
- Гепатит С провоцирует уменьшение не только жировой прослойки, но и мышц. Поэтому человек после выздоровления может быстро набирать лишние килограммы: его метаболизм будет намного медленнее, чем до болезни.
- На аппетит влияет и психическое состояние человека. Гепатит часто сопровождается депрессией или повышенной тревожностью, поэтому больной перестает питаться в нужном объеме и количестве.
- Вирус гепатита провоцирует ряд заболеваний, вызывающих анорексию. Обычно они связаны с гормональным балансом, для коррекции которого требуется медикаментозное лечение и диета.
До 2013 года единственным методом лечения гепатита С была противовирусная терапия Рибавирином и интерфероном. Рибавирин вызывал рвоту, поэтому употребляемая еда не усваивалась кишечником. Сейчас есть новые препараты, у которых нет выраженных побочных эффектов: Софосбувир, Ледипасвир, Даклатасвир и другие. На фоне терапии можно продолжать жить обычной жизнью, поэтому легче придерживаться правильного сбалансированного питания.
Поправиться при гепатите С достаточно сложно: если пищеварительная система не может переварить еду, то у организма нет источника накопления жира. Но гепатит часто сопровождают другие проблемы со здоровьем. Также заразиться может изначально тучный человек.
Абдоминальное ожирение усугубляет гепатит С. Лишний вес плохо отражается на уровне гормонов, что расширяет клиническую картину.
Легко можно набрать вес при гепатите в области талии. Такой тип ожирения именуется абдоминальным, но называть это именно ожирением неправильно. Большой живот формируется не жировой тканью, а отеком. Поэтому похудеть при помощи строгой диеты не получится, зато дефицит калорий на фоне гепатита может ослабить организм и сделать прогноз неблагоприятным.

Прибавка в весе может быть обусловлена метаболическим синдромом, который есть почти у 30% людей в мире. Два заболевания не связаны друг с другом напрямую, но больные гепатитом сталкиваются с факторами, повышающими вероятность синдрома нарушенного метаболизма: изменение липидного обмена, гиподинамия из-за слабости.
Если пациент начинает полнеть на фоне гепатита при повышенном кровяном давлении, нужно проверить уровень холестерина и инсулина. При показателях выше нормы следует лечить синдром инсулинорезистентности при помощи правильного питания, умеренной физической нагрузки и назначенных врачом препаратов.
Нужно ли корректировать вес тела во время лечения
Контролировать и корректировать массу тела важно непосредственно во время терапии. Исследования показывают: борьба с ожирением при помощи правильного питания снимает нагрузку с печени, уменьшает показатели печеночных ферментов.
Коррекция массы тела необходима и при дефиците веса.
При разрушении печени вирусом гепатита клетки органа замещаются соединительной тканью и жировыми прослойками. Ожирение ускоряет этот процесс вне зависимости от генотипа вируса, поэтому с проблемой набора веса обязательно нужно бороться.
Как похудеть при гепатите С
За основу питания берется диета №5, показанная при заболеваниях ЖКТ. Ей нужно следовать 2 года. Рацион сбалансирован таким образом: он включает в себя минимальное содержание жиров, а белки и углеводы должны быть в равном количестве.
Если у вас есть лишний вес, нужно подкорректировать меню так:
- уменьшить количество соли и сахара;
- отказаться от жареного и соленого;
- есть маленькими порциями.
В рационе должны присутствовать все необходимые витамины и микроэлементы. Иначе человек будет испытывать голод и переедать.
Принимать без указания врача витамины и БАДы для коррекции веса пациентам с гепатитом С нельзя.
Похудение должно включать в себя физическую нагрузку: ходьбу и плавание. Умеренные тренировки трижды в неделю по 15-20 минут помогут сбросить вес и ускорить выздоровление.
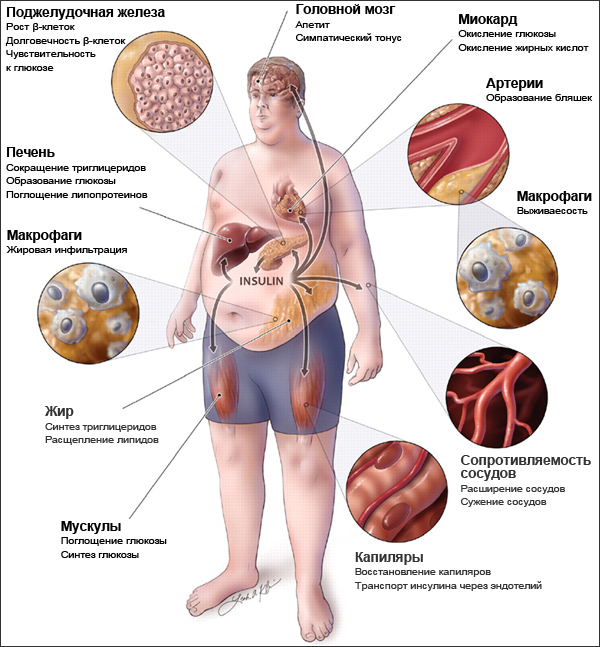
Метаболический синдром развивается у 40 % людей в основном пенсионного возраста и у всех, кто ведет малоподвижный образ жизни и неправильно питается. Распространенность метаболического синдрома продолжает расти.
В основе метаболического синдрома и его проявлений лежит инсулинрезистентность. Резистентность (устойчивость) к инсулину заключается в том, что для поддержания нормального метаболизма требуется большее количество инсулина.
Отмечено, что инсулинрезистентность часто встречается у больных с хроническим вирусным гепатитом С (ХГС), что свидетельствует о тесной связи этих двух состояний. Поскольку ХГС больны более 170 млн. человек, сочетание инфекции с инсулинрезистентностью представляет серьезную проблему мирового здравоохранения.
С резистентностью к инсулину связано также развитие у больных ХГС стеатоза – жирового перерождения печени, которое почти в 2 раза чаще, чем в среднем у населения. Стеатоз связан также с повышением индекса массы тела (ИМТ), сахарным диабетом 2 типа, возрастом старше 40 лет, гепатитом С, вызванным вирусом С генотипа 3 и фиброзом.
Генотип вируса 3 оказывает прямое стеатогенное действие, у пациентов с другими генотипами вируса основную роль в формировании стеатоза играет инсулинрезистентность.
Независимо от того, что развивается первым, резистентность к инсулину является основным фактором риска тяжелого фиброза печени и рассматривается как важный прогностический фактор формирования цирроза печени.
Резистентность к инсулину играет основную роль в формировании сахарного диабета 2 типа, поэтому не удивительно, что среди больных гепатитом С он встречается в 2 раза чаще.
Резистентность к инсулину ухудшает результаты лечения ХГС. Для оценки инсулинрезистентности используют индекс HOMA-IR. При значении этого индекса больше 4 эффективность лечения (частота устойчивого вирусологического ответа – УВО) снижалась на 40 %. У пациентов с индексом HOMA-IR меньше 2 ранний вирусологический ответ определялся у всех пациентов.
Жировой гепатоз также значительно ухудшает прогнозы на выздоровление.
Поскольку на успех противовирусной терапии значительно влияют степень ожирения, резистентность к инсулину и стеатоз печени, следует оценивать эти факторы при назначении терапии. Если они присутствуют, то для достижения наилучшего терапевтического эффекта требуется коррекция резистентности к инсулину и лечение стеатоза.
Симптомы метаболического синдрома
Нарушения, объединенные рамками метаболического синдрома, длительное время протекают бессимптомно. Наиболее ранними проявлениями метаболического синдрома являются дислипидемия и повышение артериального давления. Часто не все компоненты метаболического синдрома встречаются одновременно:
- абдоминально-висцеральное ожирение (окружность талии более 102 см у мужчин и более 88 см у женщин);
- инсулинорезистентность при высоком уровне инсулина;
- дислипидемия (сочетание гипертриглицеридемии — больше 1,7, низкого уровня ХЛ ЛВП и повышения фракции мелких ХЛ ЛНП;
- артериальная гипертензия (артериальное давление выше 130/85 мм рт. ст.);
- ранний атеросклероз и ишемическая болезнь сердца.
Возможные жалобы на повышенную утомляемость, апатию, одышку, повышенный аппетит, жажду, учащенное мочеиспускание, головную боль, сухость кожи, потливость.
Лечение метаболического синдрома
Лечение назначают в зависимости от степени обменных нарушений и тех заболеваний, которые выявлены у пациента. Лечение направлено на коррекцию углеводного обмена, снижение массы тела, купирование артериальной гипертонии и симптомов сахарного диабета.
Немедикаментозное лечение метаболического синдрома
Первым этапом лечения метаболического синдрома является изменения стиля жизни, в первую очередь правильное питание и повышение физической нагрузки. Первым шагом и его обязательным звеном должно быть снижение таким образом массы абдоминально-висцерального жира, который играет ключевую роль в развитии и прогрессировании метаболического синдрома.
Снижение общей массы тела на 10-15% от исходной сопровождается уменьшением висцеральной жировой ткани, т. е. жира, расположенного не в подкожном слое, а вокруг внутренних органов. Это, как правило, ведет к повышению чувствительности тканей к инсулину, улучшению показателей липидного и углеводного обмена, нормализации повышенного артериального давления.
Снижение массы тела должно быть постепенным. Быстрый и резкий сброс массы тела на 10-20 кг приводит к снижению гормона лептина и к возникновению труднопреодолимого чувства голода, и в результате к возврату лишних килограммов, иногда даже в большем количестве, чем до терапии.
Потеря массы тела снижает содержание свободных жирных кислот в печени, что приводит к снижению инсулинрезистентности, повышает внепеченочную чувствительность к инсулину, уменьшает воспаление в жировой ткани.
Медикаментозное лечение метаболического синдрома
Дополнительным лечением метаболического синдрома является назначение урсодезоксихолевой кислоты и витамина Е, которые оказывают антиоксидантное действие и улучшают результаты лечения ХГС.
Препараты, повышающие чувствительность к инсулину (тиазолидиндиолы и метформин) снижают резистентность к инсулину и уменьшают выраженность фиброза и степени жирового гепатоза у больных гепатитом С.
Все это улучшает результаты терапии противовирусными препаратами.
Поэтому обследование пациентов, готовящихся к противовирусной терапии, в особенности с генотипом 3, обязательно должно включать анализ на инсулинрезистенстность (индекс HOMA-IR), оценку степени метаболического синдрома и всех его компонентов с обязательной последующей коррекцией желательно до начала терапии.
Тактика лечения пациентов с ожирением и метаболическим синдромом при гепатите С
При выявлении у пациентов с HCV сопутствующего поражения печени в результате метаболического синдрома (неалкогольная жировая болезнь печени - стеатоз) необходимо провести дополнительное обследование на показатели обменных и гормональных нарушений, характерных для этого заболевания.
Рекомендуется для оценки степени поражения печени использовать исследование крови – Фибромакс, которое дает возможность оценить отдельно степень поражения печени вирусом и отдельно метаболическим синдромом.
Тактика лечения зависит от степени поражения печени в целом, и отдельно каждым повреждающим фактором. Лечение противовирусными препаратами может быть назначено сразу, а дальнейшее лечение метаболического синдрома после получения УВО.
Если степень поражения печени вирусом значительно меньше, чем метаболическим синдромом, возможно начинать противовирусную терапию после лечения метаболического синдрома.
В случаях наличия сопутствующих заболеваний печени необходимо ставить целью лечения не только получение УВО, но и сохранение и восстановление печени, пострадавшей от других патологических факторов.

Жировой гепатит (гепатоз), или неалкогольная жировая болезнь печени – заболевание, поражающее ткани этого важного органа. На сегодняшний день число больных жировым гепатитом стремительно растет. Это обусловлено погрешностями в питании и неправильным образом жизни. Патология особенна тем, что на начальном этапе протекает без воспалительного процесса, а также не имеет ярко выраженной симптоматики. Из-за этого пациент, как правило, обращается за врачебной помощью достаточно поздно, что провоцирует прогрессирование недуга.

Жировой гепатит
При заболевании жировым гепатитом до 5% массы органа составляет именно жировая ткань. Это число может достигать и до 10% от общей массы. В таком случае более половины клеток содержат жировую ткань (липиды), кроме того, жировые скопления распределяются по всему органу. В случае когда удается вовремя поставить диагноз и приступить к терапевтическим мерам, функционирование органа можно полностью сохранить, не нанеся существенного вреда для здоровья организма. При положительном прогнозе и незапущенном состоянии болезни на лечение уходит около 1 месяца. Важно выявить причину развития гепатита и незамедлительно ее устранить.
Причины заболевания
Жировой гепатит печени бывает как наследственным, так и приобретенным. Главная причина появления болезни – нарушение в процессе обмена веществ.
Основные факторы, вызывающие жировой гепатит, следующие:

Заболевания пищеварительной системы
- патологические процессы пищеварительной системы;
- нахождение под воздействием радиации;
- регулярное злоупотребление алкогольными напитками;
- болезни органов внутренней секреции;
- передозировка витамина А;
- противовирусная терапия при вирусе иммунодефицита человека;
- продолжительный прием отдельных лекарственных препаратов;
- соблюдение диеты с целью похудения;
- вегетарианство;
- переедание;
- низкая подвижность;
- ожирение.
Прогресс недуга, как правило, вызывает развитие воспалительного процесса. Впоследствии образуется рубцовая ткань (фиброз, цирроз) и гепатоциты (клетки печени) гибнут. Вместе с этим могут развиваться сопутствующие заболевания желудочно-кишечного тракта, сердечно-сосудистой системы, а также различные нарушения метаболизма.
При данной патологии пациенту становится тяжелее переносить травмы, заболевания инфекционного характера и любые оперативные вмешательства.
Наиболее подвержены жировому гепатозу женщины, а также люди, страдающие повышенным артериальным давлением и имеющие пониженные показатели тромбоцитов в крови.
Развитие патологического процесса легко предупредить. Зачастую достаточно сменить образ жизни и скорректировать питание. Лечение должно быть обязательно назначено специалистом и вестись под строгим наблюдением, ведь прогрессирование недуга способно даже привести к летальному исходу. Помимо прочего, на фоне заболевания нарушается процесс функционирования всех систем и органов человека, что негативно сказывается на общем состоянии. Лечение обычно предполагает использование как медикаментозных методов, так и вспомогательных.
Основные проявления
Жировой гепатоз делится на 4 стадии в зависимости от степени распространения жировых клеток в органе:

Стадии жирового гепатита
- На самой начальной, нулевой отмечается наличие единичных жировых клеток. При этом пациент не испытывает никакого дискомфорта, отсутствуют всяческие симптомы. Функционирование органа остается неизменным.
- На первой стадии заболевания ткани печени постепенно заменяются на жировую ткань. Обычно недуг все еще никак себя не проявляет.
- Вторая стадия гепатоза характеризуется достаточно выраженными изменениями в тканях печени. Пациент испытывает симптомы печеночной недостаточности, наблюдается ухудшение работы органа.
- На последнем этапе возникают серьезные дистрофические изменения гепатоцитов, которые заменяются жировой тканью. Больной начинает испытывать выраженные проявления печеночной недостаточности. Пациенту необходима незамедлительная медицинская помощь.
Клинические симптомы недуга наблюдаются у пациента постепенно, на фоне прогрессирования заболевания. На начальных этапах развития болезни могут отмечаться следующие незначительные симптомы:

Боль в районе правого подреберья
- дискомфорт, боль в районе правого подреберья;
- тошнота, не связанная с приемом пищи;
- быстрая утомляемость как физическая, так и умственная.
Начало терапии на нулевом этапе считается наиболее эффективным и приводит к быстрому восстановлению пораженного органа. Однако зачастую пациент, испытывая незначительные симптомы, не обращается за врачебной помощью, так как ссылается на усталость, недосыпание и прочие причины.
Дальнейшая симптоматика печеночной недостаточности такова:
- печень увеличивается, что легко определяется посредством пальпации;
- аппетит, как правило, портится (вплоть до отвращения при виде пищи);
- в области правого подреберья ощущается острая боль;
- кожные покровы приобретают желтый оттенок;
- появляются проблемы с волосами, ногтями и состоянием кожи;
- человек начинает чаще болеть простудными заболеваниями, снижаются иммунные силы организма;
- у женщин могут возникать сбои в менструальном цикле.

Желтушность кожи
Уже при появлении желтухи и болей в правом подреберье пациент обращается за медицинской помощью. Однако такие проявления говорят о том, что заболевание прогрессирует и большая часть тканей печени поражена жировой клетчаткой. Развитие патологии у больных детского возраста несколько отличается. Клинические проявления, как правило, наблюдаются, когда орган находится уже в крайне критическом состоянии. Данный процесс обусловлен тем, что здоровая часть органа берет на себя работу патологических участков.
Диагностика жирового гепатита
При первичном осмотре врач обследует область печень при помощи пальпации. На начальных стадиях заболевания размеры печени остаются неизменными. Когда жировая клетчатка уже в значительной степени поражает ткани, печень становится увеличенной, ее края округляются и смягчаются, при пальпации возникают болезненные ощущения.
Для постановки точного диагноза необходимо проведение следующих мероприятий:

Биохимический анализ крови
- забор крови для биохимического анализа — необходим для оценки показателей аланинаминотрансферазы и аспартатаминотрансферазы. Повышение уровня этих показателей свидетельствует о патологии печени;
- ультразвуковое исследование — позволяет выявить увеличение размеров органа, которое может свидетельствовать о наличии патологического процесса;
- МРТ — томографическое исследование определяет структуру тканей органа и выявляет наличие жировой клетчатки;
- в некоторых случаях проводится биопсия печени, благодаря которой можно также выявить наличие жировых клеток в органе.
Если вовремя диагностировать наличие патологии и приступить к эффективному лечению, то ожидать улучшений можно уже спустя пару недель. Помимо прочего, гепатит прекращает прогрессировать и запускается обратный процесс.
Способы лечения
Лечить патологию можно и нужно, более того, можно добиться полного выздоровления. Терапия гепатоза направлена в первую очередь на устранение факторов, которые спровоцировали развитие недуга. В процессе лечения восстанавливается процесс метаболизма, а также ускоряется регенерация пораженных клеток печени.
Огромная роль в избавлении от заболевания отводится изменению образа жизни человека, а также коррекции его рациона. Пациент вынужден полностью отказаться от алкоголя и сигарет. Также следует исключить из своего питания все жирное, жареное, пряное и острое. В период лечения и во время реабилитации необходимо как можно меньше нагружать печень, поэтому лучше отдать предпочтение продуктам, которые легко усваиваются организмом. Рацион пациента должен состоять из свежих овощей и фруктов, кисломолочных продуктов, круп. Мясо и рыба, употребляемые в пищу, должны быть нежирного сорта. Важно не только не переедать, но и не морить себя голодом, так как это негативным образом сказывается на состоянии здоровья. Лучше питаться чаще, несколько раз в день, но при этом сократить объем порции.
Лечение такого заболевания не может обойтись без лекарственных препаратов. Однако медикаментозная терапия назначается строго специалистом. Самолечение лишь ухудшит состояние больного и не приведет к положительному результату. В составе терапии в основном используют мембраностабилизирующие и антиоксидантные медикаменты.
Важно не забывать и о приеме витаминных комплексов. Наиболее сильно в этот период пациент нуждается в витаминах группы В и РР.
Нетрадиционный способ терапии заключается в употреблении различных настоев и отваров лекарственных трав. Данный метод считается достаточно эффективной вспомогательной терапией. Однако его применение стоит согласовать с врачом. Народные средства не только помогут в борьбе с гепатозом, но и позволят легче отказаться от былого образа жизни, а также в корне изменить вкусовые предпочтения. Ведь именно это является важным условием победы над заболеванием.
Например, корица, добавленная в блюдо или в чай, кофе, помогает в снижении аппетита, соответственно и в снижении накопления жировых отложений в тканях.
При устранении патологического процесса стоит обратить внимание на такие травы, как:

Мята и мелисса
- мята и мелисса;
- артишок;
- расторопша;
- шиповник;
- овес;
- толокнянка;
- листья березы.
Профилактические меры
Главная составляющая профилактики — диета. Заключается она в отказе от разного рода вредных продуктов: жирного, жареного, острого, фастфуда. Также нужно полностью исключить употребление алкогольных напитков. Людям, страдающим гепатозом, следует употреблять в пищу больше овощей и фруктов и отдать предпочтение нежирным сортам мяса и рыбы, а также пить больше чистой воды.

Диета при жировом гепатозе
На привычные ранее продукты врачи зачастую не накладывают строгий запрет. Однако соблюдение диеты находится в интересах пациента, ведь это первая составляющая терапии.
Активный образ жизни будет эффективен в профилактике и борьбе с недугом. Спорт, пешие прогулки на свежем воздухе, катание на велосипеде, плавание в бассейне, йога улучшат общее состояние организма. К тому же не стоит забывать, что ведение пассивного образа жизни – одна из причин развития патологии.
Лицам, имеющим предрасположенность к гепатиту, нужно регулярно проходить обследование в медицинских учреждениях, не реже одного раза в полгода. Это позволит вовремя обнаружить отклонения в работе органа и начать своевременное лечение. Помимо этого, внимательное отношение к состоянию собственного здоровья не менее важно. Ведь даже незначительное проявление симптомов может свидетельствовать о начале развития недуга.
Для профилактики развития гепатоза необходимо полностью исключить употребление алкоголя, который разрушительно воздействует на весь организм. Кроме того, необходимо отказаться и от курения: под воздействием никотина ослабевает иммунитет, нарушается работа всех систем организма, что является благоприятным условиям для возникновения болезни.

Отказ от алкоголя и курения
Терапия жирового гепатоза в большинстве случаев приводит к положительному результату, и пациент остается полностью здоровым. Лечиться от заболевания необходимо только под контролем врача. Самолечение лишь усугубит ситуацию. Ради восстановления правильной работы печени человеку действительно стоит отказаться от привычного образа жизни, начать соблюдать диету, исключить вредные привычки, заняться спортом. Полное выздоровление — главная задача для пациента. Необходимо помнить, что даже после успешного лечения человек все равно остается в зоне риска: орган не будет функционировать в полную силу, так как жировой гепатит оставляет большой отпечаток на здоровье. А это значит, что контролировать состояние своего здоровья пациенту теперь необходимо на протяжении всей жизни. Только при полном соблюдении всех терапевтических и профилактических мер больной гепатозом сможет вновь обрести здоровье.
Карман

На мировом фармацевтическом рынке уже продаются в 6 новых антивирусных препаратов прямого действия, назначаемых сейчас вкупе с интерфероном и рибавирином. В дальнейшем они будут даваться больным в виде комбинаций нескольких антивирусных препаратов без интерферона. В ближайшем будущем эффективность такого лечения приблизится к 100%, но пока стоит задуматься о диете и правильном питании при гепатите С и при хронической неалкогольной жировой болезни печени.
Жировая болезнь печени, как было подчеркнуто на конференции, является наиболее распространенным хроническим заболеванием печени в западном мире - она встречается у 15 % -30 % населения и ожидается, что в течение следующего десятилетия распространенность жировой болезни печени возрастет. В Израиле жировая болезнь печени встречается у 30 % населения, включая детей и подростков. Накопление жира в клетках печени на протяжении многих лет вызывает хроническое воспаление клеток печени , а на более поздних стадиях может привести к циррозу печени, к печеночной недостаточности и к необходимости трансплантации печени.
Симптомы заболевания нередко настигают тех людей, которые не употребляют алкоголя вообще. Неалкогольная жировая болезнь печени, к сожалению, может вести к возникновению необратимого поражения этого органа. Одним из факторов риска заболевания жировым гепатозом является вирусный гепатит С.
Лечение, существующее сегодня, несмотря на появление новых лекарств, требует обращать внимание на диету больных, в особенности при наличии диагноза ожирение печени, жирового гепатоза – заболевания, при котором происходит перерождение печеночной ткани в жировую. Жировым гепатозом одинаково часто страдают и мужчины и женщины. Причин, которые могут привести к этому состоянию очень много, самой распространенной является злоупотребление жирной пищей и алкоголем, а также неправильное питание, переедание и голодание, и быстрое снижение веса. Ожирение печени может возникнуть также и из-за неправильно спланированного рациона питания. Повышен риск заболевания и у людей, страдающих сахарным диабетом и, конечно же, гепатитом С. И с другой стороны, развитие жирового гепатоза, может привести к серьезным последствиям: к циррозу печени.
Неалкогольное ожирение печени, ведет к необратимому процессу и поражает сам орган. В результате продолжительного развития заболевания печень отвердевает, а на здоровых клетках появляются рубцы. Чаще всего такие процессы ведут к циррозу печени или раку.
Ожирение печени, как и гепатит С, может годами никак не проявлять себя, соответственно лечение болезни может не происходить годами.
На конференции было сказано также, что гепатит С - инфекционное заболевание, поражающее в первую очередь печень. Оно может носить острый и хронический характер, тем самым распоряжаясь человеческим организмом по своей воле. Эта болезнь - долгосрочная, вылечить ее за пару месяцев не удастся. Именно поэтому, все факторы, которые, так или иначе, могут способствовать выздоровлению - не просто важны, а жизненно необходимо. Одним из важнейших нюансов выздоровления становится правильное питание при гепатите С.
Продукты не должны провоцировать дополнительные метаболические нарушения и повреждение печеночных клеток. Диета при гепатите С и жирной печени должна быть нацелена на то, чтобы снизить нагрузку на печень. Питание должно быть щадящим, то есть регулярным, полноценным, содержать витамины, минералы и при этом состоять из легкоусвояемых продуктов. Голодание, даже кратковременное, неблагоприятно. Пищу стоит принимать 4-5 раз в день маленькими порциями. Еда не должна быть ни горячей, ни холодной - только комнатной температуры. И, главное - не доверяйте диетам, обещающим быстрые чудодейственные результаты. Гепатит С и жировой гепатоз лечатся медикаментозными средствами, но диета при этом необходима.
И з того, что можно есть при гепатите, особое внимание стоит уделить витаминам. Витамины при гепатите С и диагнозе жирной печени не просто рекомендованы, а необходимы больному. Витамин А необходим для нормальной работы иммунной системы, снижает опасность инфекций, считается мощным антиоксидантом. Им богаты морковь, тыква, сладкий перец, шпинат, брокколи, петрушка, персики, абрикосы, яблоки, арбуз, дыня, шиповник. . Фолиевая кислота также улучшает функции печени. Ее много в петрушке, шпинате, салате, луке.
При гепатите С в рационе больного должны присутствовать свежие овощи и фрукты; молочные изделия; отварное мясо, нежирная рыба, бобовые и злаки, орехи и ягоды, потребление большого количества жидкости. То есть, полезные продукты при гепатите С - образец правильного питания, как было подчеркнуто на конференции.
При гепатите С необходимо начисто исключить сладкую, соленую и жирную пищу, которая лишь зря нагружает печень. Подобные блюда при гепатите С могут нарушить и без того неустойчивый химический баланс в организме, вызвав повышение уровня сахара в крови. Закончиться всё это может плачевно, ведь неправильное питание во время болезни снижает степень эффективности принимаемых лекарств. Консервы, полуфабрикаты, замороженные продукты, алкоголь и кофе должны быть исключены из рациона больных. Также важно не пропускать трапезы, не доводить себя до острого чувства голода. И не переедать - обычно люди переедают, когда устают.
Дополнительная информация на сайтах
Читайте также:


