Может ли увеличиться печень из-за вируса

Пути передачи, диагностика и лечение.
Дело в том, что вирус Эпштейн-Барр очень распространен среди людей – он обнаруживается у 80-90% взрослых. Это означает, что чем старше человек, тем больше вероятность того, что он является носителем этого вируса, а значит – переболел данной инфекцией ранее, в острой или стертой форме. Инфекция, вызванная вирусом Эпштейн-Барр, оставляет после себя достаточно стойкий иммунитет, благодаря чему повторно заболеть инфекционным мононуклеозом невозможно. Однако это не является условием для полного уничтожения вируса в организме у человека – то есть после перенесенной инфекции острых клинических проявлений болезни уже может не быть, однако такой человек может ещё очень долго быть источником вируса для окружающих.

Вирус Эпштейн-Барр передается от больного или вирусоносителя в основном воздушно-капельным путем. Накапливается вирус в клетках эпителия слюнных желез, и в слюне его содержание больше всего. Этот вирус не обладает такой устойчивостью и летучестью – как, например, вирусы-возбудители ОРВИ, и для его передачи необходим не просто контакт с больным человеком, а контакт с его слюной или с предметами, из которых ел, пил или которые облизывал больной (например, это игрушки в детском саду). Этот вирус действительно передается с поцелуями – поэтому если ребенок не переболел данной инфекцией в более раннем возрасте, то он может с большой вероятностью заболеть инфекционным мононуклеозом, став подростком, с появлением первых влюбленностей.
К слову, чем раньше ребенок переболеет инфекционным мононуклеозом, тем будет лучше для него самого – так как у детей дошкольного возраста инфекционный мононуклеоз часто протекает стерто. А чем старше ребенок – тем больше выражена клиника.
А вот после 40 лет им уже мало кто болеет, так как к 40 годам с этим вирусом проконтактировали уже практически все.
Симптомы инфекционного мононуклеоза – это следствие тех изменений, которые вирус последовательно вызывает в теле заболевшего. Вирус Эпштейна-Барр при попадании в полость рта вызывает изменения в слизистой рта, носоглотки, в миндалинах и слюнных железах. Здесь происходит его размножение, и первым симптомом инфекции становится боль в горле.
Затем вирусы попадают в кровь и разносятся по организму. Главная их цель - В-лимфоциты. Достигнув своей цели, вирус вызывает настоящее клонирование (стихийное размножение) В-лимфоцитов, которые заполняют своей массой лимфатические узлы, которые увеличиваются в размерах, становятся плотными и болезненными. И это второй по очередности симптом болезни.

Вместе с увеличением лимфоузлов у заболевшего человека увеличиваются в размерах селезенка и печень. Выраженное увеличение селезенки опасно особенно у детей, так как их физическую активность не всегда удается контролировать – а между тем известны случаи, когда при инфекционном мононуклеозе происходили разрывы селезенки (эти разрывы крайне опасны для жизни, так как при них за секунды возникает опасная для жизни потеря крови).
И как при любой системной инфекции при инфекционном мононуклеозе у больного повышается температура (причем повышенной она может быть очень долго, иногда до нескольких недель), выражена слабость, бывает головная боль. Также встречается и сыпь – особенно если больной во время лечения пользовался антибиотиками (это многолетнее наблюдение врачей).
Таким образом, клиника инфекционного мононуклеоза с одной стороны, может быть принята за банальное ОРЗ или ангину, а с другой стороны – за заболевание печени или других органов пищеварительной системы.
Необходимо отметить, что у детей дошкольного возраста инфекционный мононуклеоз часто протекает стерто, и чем старше ребенок – тем больше выражена клиника, а вот после 40 лет им уже мало кто болеет.
Безусловно, при диагностике инфекционного мононуклеоза используются и рутинные методы – общий и биохимический анализ крови, но полную картину происходящего и точный ответ с подтверждением диагноза дадут:
- иммуноферментный анализ (ИФА) для обнаружения антител к вирусу Эпштейн-Барр. ИФА проводится для обнаружения антител к разным частям вируса. Чаще всего ИФА проводится для обнаружения трех видов антител к вирусу Эпштей-Барр, реже – для обнаружения пяти видов.
- полимеразная цепная реакция (ПЦР) для определения вируса (в мазках из зева, носа, а также в крови).
Оба из перечисленных выше обследований могут быть сделаны либо по направлению врача, наблюдающего пациента – в случае тяжелого течения инфекционного мононуклеоза у ребенка может быть выдано бесплатное направление в поликлинике по месту жительства (с подписью заведующей), либо при желании родителей – на платной основе.
Стоимость трехкомпонентного ИФА для обнаружения антител к вирусу Эпштейн-Барр в Центре лабораторной диагностики, к примеру, составит сравнительно небольшую сумму – 312 рублей, при этом данный метод позволит врачу судить не только о наличии или отсутствии данной инфекции, но также и об её стадии, включая носительство, стоимость же ПЦР составляет 900 рублей.
Чаще всего эту инфекцию лечат дома, при тяжелом течении инфекционного мононуклеоза больной госпитализируется в ГКБ № 40.
Лечение инфекционного мононуклеоза – неспецифическое, включающее:
- соблюдение постельного режима (многие привыкли переносить лихорадку с болями в горле на ногах, но в случае этой инфекции нужно поберечь ещё и печень с селезенкой – им во время острой стадии инфекции тяжелее всего),
- полоскание горла растворами антисептиков, отварами лекарственных трав,
- прием жаропонижающих и обезболивающих препаратов,
- диету с ограничением соленого, жирного, жареного, копченого, сладкого, сдобного – для того, чтобы уменьшить нагрузку на печень.

При выраженных изменениях в печени больным рекомендуется прием гепатопротекторов и биохимический анализ крови в динамике после выписки из стационара. А также диета, которая даст печени возможность восстановиться при инфекции.
Необходимость лечения в стационаре обычно бывает продиктована тяжелым общим состоянием больного, затруднением дыхания (из-за увеличения миндалин и отека верхних дыхательных путей), нарушениями в работе печени, выраженным увеличением селезенки.
Типичный инфекционный мононуклеоз не оставляет выраженных изменений в работе иммунной системы человека. Безусловно, после этой инфекции важно обратить внимание на общее состояние здоровья ребенка, не отказываться от закаливания, прогулок, но приема каких-либо специфических иммуностимуляторов, особенно без назначения врача, лучше избежать. Тем более, что он и не требуется, так как инфекция сама по себе не вызывает изменений в работе клеток, а вызывает только их бурное размножение, которое прекращается с течением заболевания.
Значительно больше внимание стоит уделить печени, поддержать её диетой, проконтролировать уровень билирубина и основных печеночных проб.

Увеличенная печень при гепатите С – один из основных признаков заболевания. Размер и структура органа меняются при обострении заболевания и могут приходить в норму во время ремиссии. Гепатомегалия (увеличение печени) и гепатоспленомегалия (дополнительное увеличение селезенки) происходит за счет роста объема крови, поступающей в эти органы, а также в результате отека из-за воспаления.
Причины увеличения печени при гепатите
Гепатит С является одним из наиболее опасных для человека. Вирус, вызывающий воспаление, проникает в организм через кровь, ранки, повреждения, инъекции. Для патологии характерно вирусоносительство: человек может не подозревать о том, что возбудитель уже давно циркулирует у него в крови.
Увеличивается печень во время острого периода, который бывает при гепатите С не всегда. Часто болезнь, миновав бессимптомное острое течение, переходит в хроническую стадию. Астения, дискомфорт в правом подреберье должны натолкнуть на мысль обратиться к специалисту. Патология нередко обнаруживается во время случайных обследований (например, в период беременности или перед операцией).
Затянувшийся гепатит приводит к фиброзу – замещению нормальных тканей соединительной. Начальные стадии фиброза тоже увеличивают объем органа.
Наибольшую опасность представляет цирротическое перерождение. При гепатите С цирроз начинается с увеличения объема органа, а затем печень резко уменьшается.
Увеличиваться печень может из-за жирового гепатоза. В результате длительного воспаления клетки отмирают. Организм пытается нарастить объем органа, замещая погибшие гепатоциты жировыми клетками. Эти структурные единицы не способны выполнять печеночные функции, поэтому у человека проявляются характерные симптомы: желтушность, нарушение пищеварения. Размер печени увеличивается из-за избыточного разрастания жировых тканей.
Какие обследования нужно пройти
Если печень увеличена, обратитесь к инфекционисту или гастроэнтерологу. Он назначит:
- общий анализ крови;
- биохимический анализ крови (на печеночные ферменты);
- МРТ и УЗИ печени;
- анализ крови на антитела к вирусу;
- ПЦР на РНК вируса.
Основными методами диагностики гепатита С являются лабораторные исследования – анализы крови. Аппаратные методики показывают структурные изменения печени, увеличение ее объема, характер поверхности.
При гепатите С необходимо проходить УЗИ раз в полгода. Даже если самочувствие отличное, регулярный контроль помогает следить за работой органа и вовремя замечать нарушения.
Чтобы подтвердить стеатоз (жировой гепатоз) или фиброз, делают биопсию – берут небольшой кусочек печеночной ткани и рассматривают под увеличением. На микроскопическом исследовании наблюдается большое количество жировых клеток. Этот анализ проводят редко, поскольку он требует вмешательства в организм.
Все снимки нужно сохранять, на консультацию к врачу идти с полным пакетом обследований. Доктор наблюдает за состоянием органа и уровнем ферментов в динамике. При необходимости – проводит коррекцию лечения.
Какие изменения видны на УЗИ
Исследование при помощи ультразвукового аппарата является одним из наиболее важных методов диагностики. Специалист может понять, как работает печень, увеличена ли она, какова область поражения, проследить влияние вируса.
Снимок УЗИ покажет при гепатите С:
- очаги воспаления и рубцевания ткани (рубцы – это начинающийся фиброз, первая стадия цирроза);
- состояние желчных протоков;
- нарушения в сосудистом рисунке;
- состояние кровотока;
- неоднородность структуры.
Для полноты диагностики гепатита назначают обследование с использованием цветного допплеровского картирования. Эта методика исследует состояние сосудов, по которым кровь поступает к органу. Если есть причины нарушения кровотока – они отображаются на экране.
По результатам УЗИ можно делать выводы о давности процесса: если вирус проник в организм не позже 3 недель до обследования – размеры и структура не нарушены. Если лечение оказано не было – спустя 2-3 месяца после заражения начинаются структурные изменения. А вот заболевание в хронической форме может протекать бессимптомно или со смазанной клинической картиной. Печень при гепатите С в стадии ремиссии увеличенной бывает редко.
Что делать, если печень увеличена
Самостоятельно не получится диагностировать, увеличенный ли орган. При первых подозрениях на гепатит необходимо записаться на прием к врачу. Специалист после сбора анамнеза, ручной пальпации и осмотра назначит перечень необходимых анализов. Самолечение не допускается.
При увеличенной печени и гепатите С рекомендуется перейти на диетическое питание с исключением острых, жирных, жареных, копченых блюд. Не забывать о витаминах (в частности, В и Е). Любые лекарственные средства должен назначать специалист.
Для того чтобы очистить печень от вредных веществ, необходимо увеличить потребление жидкости: предпочтение следует отдавать натуральным фруктовым сокам и овощным смузи, так как в них содержится большое количество витаминов и минералов. Кроме того, нужно увеличить в своем рационе количество клетчатки и избегать жирной пищи.

Увеличение размеров печени или гепатомегалия — это одно из заболеваний, о которых важно знать. Возникает оно при попадании инфекции в этот жизненно важный орган, в результате чего печень сильно увеличивается в размерах и посылает нам определенные сигналы, которые нужно правильно и вовремя распознать.
Именно поэтому в нашей сегодняшней статье мы расскажем об этих симптомах и о том, как сохранить печень здоровой. Не пропустите!
Что может вызвать увеличение размеров печени?
Как вы знаете, печень выполняет три функции, участвуя в процессах обмена веществ, циркуляции крови и переваривания пищи. Она синтезирует витамины, выводит шлаки и токсины, отфильтровывает вредные элементы, регулирует уровень аминокислот и жиров. Другими словами, обеспечивает надлежащее функционирование нашего организма.
Но именно из-за многозадачности и сложности выполняемых процессов иногда случается так, что печень повреждается и перестает справляться со своими функциями.
Причиной воспаления печени может стать какой-либо вирус или бактерии. Иногда увеличение размеров печени может быть связано с приемом лекарственных препаратов или плохим питанием: чрезмерным потреблением жирной пищи, алкоголя и полуфабрикатов. Поэтому очень важно знать симптоматику данного заболевания.
Симптомы воспаления печени

При воспалении печени в течение первых нескольких дней обычно появляются симптомы, похожие на грипп. Высокая температура, сильная усталость, боль в мышцах, тошнота… Но с течением времени состояние не улучшается. Наоборот, вы начинаете чувствовать себя хуже.
Когда речь идет о воспалении, то, скорее всего, вы заметите, что живот стал больше и тверже. Вы можете чувствовать боль в животе, а после приема пищи испытывать ощущение тяжести и переполнения. Пищеварение замедлится, может появиться чувство тошноты.
Это достаточно распространенное явление при поражении печени. Стул может изменить свой цвет на более светлый, белесый. Это связано с воздействием вируса. Моча же, наоборот, станет темнее.
Вы сразу заметите металлический привкус во рту или горечь. Он будет мешать вкусовому восприятию. Любимые блюда покажутся невкусными. Иногда у пациентов наблюдается потеря аппетита. Кроме того, может появиться неприятный запах изо рта или ощущение сухости во рту.
В дополнение к усталости, о которой мы говорили ранее, вы можете почувствовать боль под ребрами. Может появиться ощущение того, что у вас в животе горячая плита. Появится сонливость, пропадет желание что-либо делать.
Один из наиболее явных симптомов, который сразу должен вас насторожить, — это желтоватый оттенок кожи или белков глаз. Так называемая желтуха — признак того, что печень нездорова, в этом случае следует незамедлительно обратиться к врачу.
Диагностика и установление причин, которые вызвали увеличение размеров печени?

Главное — не волнуйтесь. Большинство заболеваний печени поддаются лечению. Сначала, как правило, врач пальпирует живот, чтобы определить, есть ли воспаление. Затем назначает УЗИ брюшной полости, чтобы увидеть, увеличена печень или нет.
Наконец, можно сделать МРТ брюшной полости, для этого вводится инъекция с красящим веществом. Проводятся соответствующие лабораторные исследования крови. Так что не беспокойтесь, сегодня медицина уже очень продвинулась в лечении печени и обладает всеми необходимыми для этого средствами.
Как лечить воспаление печени? Полезные советы

Помимо лечения, которое нам назначают врачи, дома мы также можем воспользоваться различными народными средствами, чтобы облегчить свое состояние. Возьмите на заметку:
- Потребляйте больше клетчатки и больше жидкости. Предпочтение стоит отдавать натуральным фруктовым сокам и овощным смузи. Старайтесь не есть красное мясо, жирную пищу, полуфабрикаты с большим количеством химикатов и искусственных добавок, а также молочные продукты.
- Настой из расторопши (чертополоха): немногие лекарственные травы так эффективны и уместны в данном случае, как эта. Она лечит, выводит токсины из организма, восстанавливает клетки печени и снимает воспаление. Расторопшу можно без труда купить в аптеках, для удобства она продается в пакетиках для заваривания. Настой следует пить по одной чашке в день. Уже очень скоро вы заметите положительный результат.
- Зеленый чай: вы наверняка знаете, что этот напиток обладает многочисленными полезными свойствами для нашего здоровья. Зеленый чай — прекрасное очищающее, мочегонное, противовоспалительное средство. Он способствует хорошему пищеварению и богат антиоксидантами. Пить его можно каждый день, так что включите его в свое ежедневное меню.
- Одуванчик: Есть он у вас дома? Ведь это одно из важнейших растений для очищения печени и всего организма в целом. Действует одуванчик без преувеличения как бальзам. Очень простое, но невероятно эффективное средство, не сомневайтесь.
Печень самый важный орган для человека
Печень — орган загадочный. Древние медики были убеждены, что в нем обитает душа человека. В чем-то они были правы: среди более чем 500 функций печени есть и синтез веществ, связанных с настроением человека. В отличие от всех других органов, печень способна к восстановлению: если в организме останется 10 процентов печени, она сможет вырасти заново. На этой замечательной способности основан миф о Прометее, у которого за ночь вырастала выклеванная накануне печень.
Зато вообще без печени человек не сможет прожить ни одного дня. Она представляет собой целую биохимическую фабрику по выработке множества незаменимых ферментов, хотя основная ее функция все-таки очистка крови. Печень каждый час пропускает через себя более ста литров крови, тщательно выбирая из нее все, что может навредить человеку. Известно, что она способна справляться со многими сильными ядами.
Коронавирус Covid-19 является смертельно опасной болезнью, которая очень негативно влияет на легкие. Но мало кто знает, что эта болезнь также разрушает и другие человеческие органы. Так, как утверждают врачи, у пациентов больных этой заразой наблюдается серьезные повреждения печени.
Установлен факт, что чем тяжелее протекала инфекция, тем более негативно это сказалось на функционировании печени. Некоторым пациентам, поражение печени у который было слишком сильным, доктора порекомендовали применить штучные системы для очистки крови.
Коронавирус поражает печень
Исследование китайскими врачами хода болезни зараженных коронавирусом, показало, что COVID-19 может повредить печень даже у людей, переболевших бессимптомно. По последним результатам исследований, у 54% пациентов с COVID-19 развиваются нарушения функции ферментов печени, что затрудняет лечение. Это означает, что коронавирус также является потенциально опасным для молодежи, — сообщило в понедельник, 16 марта, информационное агентство ASPI со ссылкой на польский ресурс Interia Tech.
Доктор Фу-Шен Ванг и его команда из Национального центра клинических исследований инфекционных болезней Пекина оценили влияние COVID-19 на функцию печени. Оказалось, что у 2-11% больных COVID-19 появились проблемы с печенью, а в 14-53% случаев наблюдается аномальный уровень аланинаминотрансферазы (ALAT) и аспартатаминотрансферазы (ферменты печени) при развитии заболевания. Исходя из уровня этих ферментов, можно определить заболевание или поражение печени.
Нервные окончания имеются не в печени, а в покрывающей ее оболочке. Больная печень увеличивается в размерах, растягивает оболочку, от чего и возникает боль. Однако чтобы понять, какие именно проблемы возникли в вашем организме, однозначно следует обратиться к врачу.
- вирусные заболевания печени;
- ослабление иммунитета;
- нарушение обмена веществ;
- наследственные заболевания;
- некоторые лекарства и токсические вещества.
Печень трески и коронавирус
Ее мясо является диетическим, а весь жир накапливается в печенке, вес которой может составлять 3/4 от общего веса самой рыбы. Из печени трески производят рыбий жир, а также ее консервируют и продают как самостоятельный продукт. Печень этой рыбы настолько полезна, что 30–40 граммов этого продукта в день могут решить проблему авитаминоза.

В свете сложившихся событий когда вирус активно распространяется по города чтобы успокоиться вам поможет печень трески
В сложившейся ситуации с коронавирусом большинство людей вынуждены сидеть дома на карантине. Врачи настоятельно рекомендуют как можно меньше выходить на улицу, чтобы не заразиться. В связи с этим, наше здоровье может дать сбой. Чтобы укрепить иммунную систему, очень важно запастись здоровыми продуктами и витаминами. К ним относятся не только овощи и фрукты, но и печень трески, которую можно приобрести в любом магазине.
Иммунитет – это способность организма противостоять воздействию любых чужеродных агентов (от бактерий, вирусов и прочих инфекций до токсических веществ, поступающих с воздухом и пищей). Витамин Д и А, который в избытке находится в печени трески, способствует поддержанию психического равновесия, повышает устойчивость организма к патогенным факторам, а также предотвращает появление сбоев в работе иммунной системы.
В свете сложившихся событий, когда вирус активно распространяется по городам, а люди вынуждены покидать свои рабочие места, невольно приходит чувство волнения и паники. Чтобы успокоиться, вам поможет печень трески. Омега-3 жирные кислоты и витамин D уменьшат симптомы тревоги, и вы будете чувствовать себя намного лучше.
Во время карантина стоит обязательно следить за своим рационом и не есть много мучной и сладкой пищи. Регулярное употребление печени трески поможет вашему желудку работать как часы, и даже может защитить от различных заболеваний.

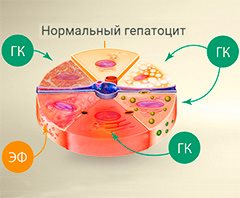
Препараты на основе глицирризиновой кислоты и фосфолипидов способствуют устранению воспалительных процессов в печени и восстановлению ее клеток. Имеются противопоказания. Необходимо проконсультироваться со специалистом.


Причины заболеваний печени
Прежде чем говорить о причинах заболевания печени, давайте разберемся, что представляет собой этот орган.
Печень — это крупная пищеварительная железа, располагающаяся в верхнем правом отделе брюшной полости под диафрагмой. Она выполняет ряд физиологических функций:
метаболическая (участвует в обмене веществ: белков, жиров, углеводов, гормонов, витаминов, микроэлементов);
секреторная (образует желчь и выделяет ее в просвет кишки, переработанные печенью вещества выделяются в кровь);
детоксикационная (перерабатывает токсичные соединения в безопасную форму или разрушает их) и другие.
В силу своих функциональных и морфологических особенностей печень подвержена большому количеству различных заболеваний. Их причины, по мнению исследователей, можно разделить на четыре основные группы:
Вирусы и бактерии. К вирусным заболеваниям относят гепатиты типов А, В, С, D и других. Они провоцируют острые и хронические воспалительные процессы. В 57% случаев гепатиты переходят в цирроз печени. Причинами бактериальных инфекций обычно являются эхинококк, альвеококк и аскариды, а также лептоспиры — возбудители лептоспироза. Заболевания также протекают в острой или хронической форме и в виде кистозной трансформации печени.
Нарушение жирового обмена. В данном случае в клетках печени повышается содержание липидов (жиров), отчего железа может увеличиваться в размере и терять способность нормально функционировать. Это приводит к развитию таких заболеваний, как жировой гепатоз (стеатоз печени) и впоследствии — к циррозу. Нарушениями жирового обмена в печени в России страдает около 27% населения.
Злоупотребление алкоголем. Систематическое ненормированное употребление алкогольных напитков оказывает губительное влияние на клетки печени, что со временем может стать причиной цирроза. Исследователями выведена относительно безопасная суточная доза этанолсодержащих напитков: менее 30 мл водки (коньяка, виски), 150 мл вина или 250 мл пива в день для женщин и 60 мл водки (коньяка, виски), 300 мл вина или 500 мл пива в день — для мужчин.
Токсическое поражение лекарственными препаратами. Происходит в результате бесконтрольного приема медикаментов, который приводит к изменению тканей печени и нарушению ее нормального функционирования. Выделяют острую и хроническую форму токсических поражений. Хронические заболевания возникают из-за постоянного попадания в организм доз отравляющего вещества. Могут годами протекать бессимптомно.
В отдельную группу выделяют множество других, менее распространенных причин, вследствие которых происходит процесс разрушения клеток печени. К ним относят: отравления парами тяжелых металлов и химических соединений, стрессы, травмы живота, генетическую предрасположенность.
Под воздействием вышеперечисленных факторов в печени начинаются различные изменения, которые в итоге приводят к нарушению функций органа.
Все заболевания печени можно поделить на несколько типов: вирусные (гепатиты B, C, D), бактериальной и паразитарной природы (туберкулез, абсцесс, альвеококкоз, эхинококкоз, аскаридоз), гепатозы (алкогольная и неалкогольная жировая болезнь печени), опухолевые (киста, рак, саркома, карцинома), сосудистые (тромбоз, гипертензия), наследственные (гипоплазия, гемохроматоз, пигментный гепатоз), травматические повреждения и другие.
Уделим особенно пристальное внимание наиболее часто встречающимся и опасным заболеваниям.
Заболевание, в основе которого лежит нарушение обмена веществ в гепатоцитах. Болезнь начинается с накопления жира в клетках печени. Это приводит к сбою в их нормальной работе, избыточному накоплению в печени свободных радикалов, а затем — к воспалению. В результате развития заболевания клетки железы начинают отмирать (некроз тканей), на их месте активно образуется соединительная ткань, и печень перестает нормально функционировать. Выделяют острый, хронический, холестатический, жировой гепатоз алкогольного и неалкогольного характера и гепатоз беременных. Последним страдает 0,2–1% будущих мам. Жировой гепатоз встречается у 65% людей с повышенной массой тела, а острый и хронический — у 35%. При своевременном и грамотном лечении можно избавиться от заболевания, в противном случае оно может перейти в хроническую стадию и привести к циррозу.
Хроническое воспалительное заболевание. Завершающая стадия фиброза. В ходе цирроза клетки печени отмирают, их место занимает соединительная ткань. Постепенно орган прекращает нормально функционировать, что приводит к различным тяжелым последствиям. Основная причина заболевания — хронические вирусные гепатиты и злоупотребление алкоголем, а также — последствия прочих патологий железы. Цирроз часто сопровождается осложнениями: кровотечениями из расширенных вен пищевода, тромбозами, перитонитами и другими. Заболевание является необратимым. Поддерживать стабильное состояние больному помогает медикаментозное лечение и диета (стол № 5).
Опухоли печени бывают доброкачественными и злокачественными. К доброкачественным относят кисты, гемангиомы, узелковую гиперплазию. Россия занимает пятое место по числу зафиксированных онкологических заболеваний печени. Риск заболеть раком этой железы увеличивается с возрастом. Средний возраст больных составляет 55–60 лет. Различают первичный и вторичный рак печени. Первичный — когда источник опухоли находится в самой печени, вторичный — когда опухоль в этом органе является следствием распространения метастазов из других органов. Второй вид рака встречается гораздо чаще. Причинами возникновения первичного рака могут быть гепатиты В и С, а также цирроз. У больных раком печени 5-летняя выживаемость составляет порядка 20%. В целях профилактики рака печени рекомендуется воздерживаться от чрезмерного употребления алкоголя, анаболических стероидов, токсичных лекарственных препаратов, вести здоровый образ жизни.
Для того чтобы уберечь себя от тяжелых последствий заболеваний печени, следует знать о симптомах болезней. Это поможет вовремя пройти диагностические процедуры и в случае необходимости — начать лечение.
Первичные симптомы патологий печени схожи с простудными проявлениями: повышенная утомляемость, слабость. Отличительной особенностью является боль или тяжесть в правом подреберье, которая сигнализирует о том, что орган увеличен в размерах. Могут появиться и более тревожные симптомы: горечь во рту, изжога, тошнота и рвота. Иногда болезни сопровождаются пожелтением или бледностью кожи, возникновением аллергий и зудом. К тому же при повреждениях печени страдает нервная система, что может проявляться в виде появления у больного раздражительности.
Это общие симптомы заболеваний печени. Теперь обозначим те, которые характеризуют некоторые болезни в частности:
Симптомы гепатоза. Гепатоз, или стеатоз, печени протекает практически бессимптомно. Можно обнаружить дискомфорт и тяжесть в правом подреберье. Изменения становятся заметны на УЗИ.
Симптомы гепатита. К вышеперечисленным признакам можно добавить, заметное снижение аппетита, проблемы с пищеварением, а также повышение по данным биохимического анализа крови содержания таких ферментов, как аланин- и аспартатаминотрансферазы. Они свидетельствуют о разрушении гепатоцитов под воздействием воспаления.
Симптомы цирроза: слабость, повышенная утомляемость, снижение аппетита, тошнота, рвота, повышенное газообразование (метеоризм), диарея.
Симптомы рака. Данное заболевание сопровождается увеличением размеров живота, носовым кровотечением, анемией, отеками, повышением температуры (от 37,5 до 39 градусов). В 50% случаев пациенты жалуются на тянущую боль в поясничной области, возникающую при длительной ходьбе и физических нагрузках.
В зависимости от заболевания, различается механизм его зарождения и развития в организме.
Большинство патологий поначалу не имеют симптомов, лишь при сильном ухудшении состояния замечаются признаки определенных болезней. Если лечение не начато во время, то заболевание может войти в необратимую стадию, которая в худшем случае приведет к летальному исходу.
Вирусные гепатиты при неэффективном лечении или полном его отсутствии редко оканчиваются выздоровлением, чаще всего они переходят в хроническую форму (возможно, с осложнениями), приводят к циррозу. Последний, в свою очередь, ведет к разрушению гепатоцитов.
Чаще всего, болезни, долгое время протекающие без внимания, сложно поддаются медикаментозному лечению. Чтобы не довести до этого, следует серьезно относиться к своему здоровью, уделяя внимание профилактике заболеваний.
Профилактические меры, позволяющие избежать патологий печени, сводятся к следующим простым правилам:
отказ от чрезмерного употребления алкоголя;
отказ от табакокурения;
соблюдение норм здорового питания;
активный образ жизни;
соблюдение правил личной гигиены;
отсутствие психологического перенапряжения, постоянных стрессов.
Однако все эти меры не могут гарантировать здоровье печени: слишком много негативных факторов внешней среды оказывают на орган свое действие. Именно поэтому врачи прибегают к назначению особых препаратов, повышающих защитные свойства печени, — гепатопротекторов.
Более 30 клинических испытаний, подтвердили, что глицирризиновая кислота оказывает противовоспалительное, антиоксидантное и антифибротическое действие, эффективна при лечении алкогольной и неалкогольной жировой болезни. В наиболее крупной базе медицинской информации — PubMed — размещено более 1400 публикаций, подробно рассказывающих об уникальных свойствах этого активного компонента. Глицирризиновая кислота включена в рекомендации Азиатско-Тихоокеанской ассоциации по изучению печени (APASL) и разрешена для медицинского применения Европейским медицинским агентством (EMA). Эссенциальные фосфолипиды способны восстанавливать структуру печени и ее функции, оказывая цитопротекторное действие и снижая риск возникновения фиброза и цирроза печени. Сочетание фосфолипидов с глицирризиновой кислотой позволяет повысить эффективность воздействия последней.
Читайте также:


