Можно ли при жировом гепатозе делать прививку от гепатита
Печень в центре внимания
Печень не нуждается в таблетках, если она здорова.
Как разрушается печень
Но заболевания печени существуют, и они действительно очень опасны и могут угрожать жизни, если своевременно их не лечить. Заболевания печени всегда связаны с тем, что на нее действуют реально разрушающие ее факторы. Такими факторами являются: вирусы гепатитов В и С, алкоголь, жировое перерождение и редкие наследственные заболевания.
При всех этих заболеваниях печень утрачивает свою уникальную способность к самовосстановлению (ее частично можно отрезать, и она восстановится полностью), а вместо разрушенной печени вырастает другая ткань (соединительная или жировая), которая не выполняет функции печени и по своей структуре значительно от нее отличается. Печень становится плотной, нарушается кровоток, что в исходе заболевания заканчивается кровотечением из расширенных вен пищевода, желудка и так далее. Конечная стадия заболевания — цирроз и первичный рак печени.
Поэтому любое заболевание печени требует лечения, цель которого в первую очередь — убрать причину, вызывающую разрушение печени, и не допустить формирования цирроза. Это значит, что разные заболевания печени лечатся по-разному.
Не существует одной чудодейственной таблетки от всех болезней печени.
Из основных причин, разрушающих печень, главными и самыми распространенными во всем мире являются вирусы гепатитов B и C.
Число людей, зараженных гепатитом В и С, доходит до сотен миллионов. И число заболевших в мире постоянно увеличивается.
Заразиться вирусами гепатита С и В легко, например, у дантиста, на маникюре, при операциях, нанесении татуировок и т.д. Любое вмешательство, которое связано с контактом с кровью, может привести к заражению вирусом гепатита B и C. Вирус гепатита В передается половым путем, а также от матери к ребенку во время беременности, в отличие от вируса гепатита С. Бытовым путем вирусы не передаются.
Учитывая легкость заражения вирусами, мы все находимся в группе риска.
Как победить вирусный гепатит С
Невероятные достижения медицинской науки позволили нам объявить вирусный гепатит С излечимым заболеванием! Существуют современные высокоэффективные противовирусные препараты прямого действия, которые комфортны для употребления и не оказывают побочных действий, ухудшающих качество жизни во время лечения. Однако эти препараты требуют обязательного назначения врачом и правильного контроля во время лечения, так как кроме прямого действия на вирус они могут вмешиваться в очень важные обменные процессы.
Выздоровление при лечении вирусного гепатита С происходит не в 100% случаев. Результат во многом зависит от того, насколько вовремя пациент обратился к врачу. Это означает, что необходимо регулярно проверяться на вирус гепатита С.
Почему нужно делать прививку от гепатита В
Что касается гепатита B, то это более заразное и опасное вирусное заболевание. В отличие от гепатита С, гепатит B — неизлечимое, но контролируемое заболевание. Это означает, что единственной целью лечения гепатита В является сохранение здоровой печени, в которой останется вирус. Однако этот вирус не должен быть активным и являться угрозой формирования цирроза.
В некоторых случаях необходимо назначать противовирусные препараты, которые хотя и не могут убить вирус полностью, но делают его неактивным и неопасным.
Огромным достижением является наличие прививки от гепатита В, которую делают во всем мире более 30 лет, а в России — около 20 лет, всем новорожденным в первые сутки после рождения. Эта прививка защищает от вируса в течение 5–8 лет, а затем требуется ревакцинация. К сожалению, под защитой закона находятся только маленькие дети, остальные должны самостоятельно заботиться о своем здоровье и регулярно делать прививку себе и своим детям.
Все изменения, которые вызывают вирусы в печени при гепатитах B и C, никак не проявляются. Потому что вирусы очень маленькие, а печень очень большая. И пока процессы идут, человек может хорошо себя чувствовать, хорошо выглядеть. У него даже могут быть хорошие анализы. Изменения наступают неожиданно, вдруг, сразу. Ухудшается общее самочувствие, появляется слабость, желтизна кожи, зуд, может появляться жидкость в брюшной полости. С этого момента, к сожалению, ничем уже нельзя помочь, кроме поддерживающей симптоматической терапии. Именно поэтому так важно регулярно обследоваться и своевременно обращаться к врачу.
Вирусные гепатиты не катастрофа, если своевременно обратиться к врачу.
Еще одно очень важное и распространенное заболевание, которое носит характер эпидемии, — жировой гепатоз. Сейчас в мире каждый четвертый поражен этой болезнью. Заболевание заключается в том, что из-за гормональных и обменных нарушений в организме жир начинает откладываться во внутренних органах — в печени, почках, сердце и кровеносных сосудах, поджелудочной железе. Следствием этого является поражение печени вплоть до цирроза, сахарный диабет, сердечно-сосудистые заболевания и их осложнения — инфаркт и инсульт.
Причину жирового гепатоза многие связывают с неправильным образом жизни — питанием и физическими нагрузками. Это важная сторона патологического процесса, но не единственная. Основной причиной заболевания является метаболический синдром. Это комплекс обменных и гормональных изменений в организме, которые, как правило, возникают в связи с возрастными изменениями. Хотя в последнее время часто наблюдаются и у достаточно молодых людей.
Как вывести жир из печени
Для того чтобы убрать жир из печени, требуются усилия двух врачей — эндокринолога, который лечит причину заболевания, и гепатолога, который лечит следствие заболевания. Убрать жир из печени, так же как и из других внутренних органов, можно только соответствующими лекарственными препаратами.
Важно понимать, что жировой гепатоз — это внутреннее ожирение. Почти всегда это заболевание сопровождается и внешним ожирением, избыточной массой тела. В результате успешного лечения мы получаем не только здоровую печень, но и снижение массы тела. Внешние изменения пациентов при лечении метаболического синдрома всегда обращают на себя внимание, хотя и не являются прямой задачей лечения. Результатом лечения жирового гепатоза является не только восстановление нормальной работы печени, но и нормализация процессов, угрожающих жизни.
Реальным результатом лечения метаболического синдрома является увеличение продолжительности и качества жизни.
Любые серьезные заболевания печени поддаются лечению или контролю и не являются смертельно опасными, если вы обращаетесь к специалистам своевременно.
- Терапевт
- Гастроэнтеролог
- Специалист по РДТ (разгрузочной диетической терапии)
В настоящий момент в России, как и во многих других развитых странах, широкую известность приобрёл процесс иммунопрофилактики, то есть вакцинации, в ходе которой человеческий организм становится невосприимчив к инфекции даже при контакте с источником заражения. Таким образом, благодаря своевременной вакцинации уменьшаются масштабы распространения многих заболеваний.
На сегодняшний день созданы эффективные вакцины, защищающие от гепатита А и В. Гепатит А передаётся, как правило, бытовым путём и относится к кишечно-вирусным инфекциям. Он не даёт тяжёлых последствий для организма. В то время как гепатитом В можно заразиться только через кровь. Он опасен осложнениями в виде цирроза и рака печени.
Вакцинация против гепатита А показана взрослым и детям, ранее не болевшим этим заболеванием, а также практически всем людям с заболеваниями печени. Такая прививка не имеет побочных реакций и совершенно безопасна. Данную вакцину следует вводить дважды, с интервалом 6-12 месяцев. Антитела к вирусу гепатита А вырабатываются в организме уже после введения первой дозы вакцины, примерно через 2 недели. Защита от данного заболевания благодаря такой прививке обеспечивается на 6-10 лет.
Особенно прививку от гепатита А стоит сделать людям с повышенным риском инфицирования данным заболеванием:
- детям и взрослым, проживающим или направляемым на территории с высоким уровнем заболеваемости гепатитом А (туристы, военнослужащие-контрактники);
- лицам с заболеваниями крови или хроническими заболеваниями печени;
- работникам водоснабжения и общественного питания;
- медицинскому персоналу инфекционных отделений;
- персоналу дошкольных учреждений.
Вакцина против вирусного гепатита В получена с помощью генной инженерии и содержит только иммуногенный белок. Как правило, данную прививку вводят инъекционным способом в мышцу детям грудного возраста трёхкратно, с интервалами в 1 месяц после первой (ещё в роддоме) и 5 месяцев после второй прививки. В этом случае образуются специфические антитела, полноценно предотвращающие развитие заболевания гепатитом В у 99 % привитых. Данная вакцина абсолютно безопасна и надёжно защищает от вируса гепатита В на протяжении 8-ми и более лет, а иногда и всей жизни.
Прививаться от гепатита В следует всем, в особенности людям, находящимся в группе риска, которые в силу своего рода деятельности связаны с кровью и её компонентами:
- членам семьи больного хроническим гепатитом В;
- медицинским работникам (врачам, медсёстрам, санитаркам) и студентам медицинских вузов;
- больным, связанным с госпитализацией, оперативным вмешательством и т.д.;
- больным, нуждающимся в постоянном переливании крови или находящимся на гемодиализе;
- людям с беспорядочными половыми связями и принимающим инъекционные наркотики.
Как правило, прививки от гепатита А и В имеют рекомендательный характер и не являются обязательными. Многие скептически настроенные люди вполне могут от них отказаться. Однако для детей данная прививка с 2002 года введена Минздравом России в перечень обязательных.
Итак, на основе вышесказанного можно сделать вывод, что вакцинация – это безальтернативный способ профилактики гепатита А и В, так как только соблюдение гигиенических мер неспособено защитить от инфекции, которая передаётся множеством способов при минимальном количестве крови. Носителями данных инфекций являются около 10-ти % населения, которые даже не подозревают о том, что они инфицированы. Безопасные и эффективные прививки потребуют минимальных затрат, они легко доступны и широко распространены в применении, в то время как лечение гепатита обойдётся недёшево и зачастую может быть неэффективно. Поэтому выгода от вакцинации против гепатита А и В превышает возможные риски!
От гепатита С действующей вакцины , к сожалению, еще не существует. Пока что ученые не могут обнаружить стабильный вирусный белок, на который вырабатывались бы нейтрализующие антитела.
Большое число исследователей ведут поиск создания вакцин против данного вируса, также создаются многочисленные проекты по разработке вакцины против гепатита С, в Европе проходят клинические испытания.
Без грамотного и своевременного лечения жировой гепатоз приводит к воспалению в печени и разрушению ее клеток, что чревато тяжелыми осложнениями.
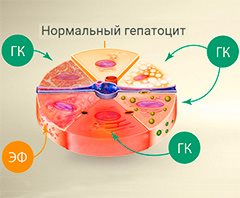
В борьбе с воспалением клеток печени (гепатоцитов) помогают препараты, содержащие глицирризиновую кислоту (ГК) и эссенциальные фосфолипиды (ЭФ).

Чтобы не рисковать при лечении, стоит использовать лекарственные средства, прошедшие клинические исследования.

- оптимальный состав активных компонентов;
- противовоспалительное действие;
- благоприятный профиль безопасности;
- безрецептурный отпуск из аптек.

Безопасность и положительный эффект лечения достигаются при комплексном подходе.

Чтобы избежать лишних расходов при лечении, выбирайте препараты, обладающие фиксированной доступной ценой.
Большинство из нас имеет лишь общие представления о функциях печени и полагает, что главная ее роль – детоксикация, то есть очищение крови. Это, безусловно, важная задача, но только одна из многих. Печень активно участвует в обмене веществ и, в частности, в обмене жиров. Именно в этом органе происходит их расщепление с выделением энергии. К сожалению, клетки печени не только участвуют в метаболизме жира, но и накапливают его, что приводит к развитию серьезного заболевания – неалкогольной жировой болезни печени (НАЖБП), или жирового гепатоза.
Что такое жировой гепатоз?
Неалкогольная жировая болезнь печени (НАЖБП) – заболевание, имеющее множество названий: стеатоз, стеатогепатит, жировая дегенерация печени, жировая дистрофия печени, жировой гепатоз. Однако суть его остается неизменной: за счет накопления в гепатоцитах (клетках печени) жира в количестве, превышающем 5–10% от веса печени, начинается повышенное образование свободных кислородных радикалов, что может привести к разрушению клеточной оболочки. В результате в органе начинается воспаление (неалкогольный стеатогепатит) и, как следствие, могут развиваться цирроз и рак печени.
Выделяют 4 степени жирового гепатоза:
Первой и наиболее очевидной причиной развития жирового гепатоза является избыточная масса тела. Если индекс массы тела (показатель, который рассчитывается как масса тела в килограммах, поделенная на рост в квадратных метрах) превышает 30, то вероятность возникновения жирового гепатоза составляет до 40%. Также к факторам риска относятся:
- сахарный диабет 2 типа (от 15 до 60% пациентов, по разным данным, страдают от жирового гепатоза);
- гиперлипидемия (повышенный уровень липидов в крови);
- гиперхолестеринемия (повышенное содержание холестерина в крови);
На первоначальной стадии жировой гепатоз может протекать бессимптомно, что представляет для пациента дополнительную опасность: диагноз ставится тогда, когда в тканях печени уже начали происходить серьезные изменения. Пациенты, правда, могут отмечать у себя такие симптомы, как тяжесть, боль или дискомфорт в правом подреберье, где находится печень, ощущение горечи во рту, метеоризм, тошноту и т.д. Однако эти проявления сопровождают и другие заболевания печени, а также желудочно-кишечного тракта.
Пациентам с подозрением на жировой гепатоз назначается биохимический анализ крови. При этом заболевании в крови повышается уровень особых белков, участвующих в обмене веществ: аланинаминотрансферазы (АЛТ) и аспартатаминотрансферазы (АСТ). Их наличие в определенном количестве говорит о цитолизе – разрушении клеток и воспалении. При этом соотношение АСТ к АЛТ должно быть меньше единицы. Также в крови может повышаться содержание глюкозы, холестерина и особенно триглицеридов.
В настоящее время в медицинской среде началприменяться неинвазивный метод идентификации фибротических изменений в печени – NAFLD fibrosis score. Это тест, который на основе анализа результатов биохимического исследования крови в автоматическом режиме определяет степень фиброза тканей печени. Отметим, что эта методика не учитывает множества косвенных факторов и симптомов, а потому не может быть принята в качестве эталонной, требуя подтверждения результатами дополнительных исследований.
УЗИ печени позволяет оценить увеличение ее размеров, а также неоднородность тканей, пораженных жировым гепатозом. К сожалению, на КТ- и МРТ-снимках очаги воспаления тканей печени видны плохо, поэтому если у врачей есть сомнения в диагнозе или если необходимо определить степень поражения печени, проводят биопсию. Это наиболее точное и информативное обследование.
К неинвазивным методам изучения структур печени можно отнести эластографию. Методика имеет целью изучение эластичности тканей печени с помощью ультразвука и позволяет оценить объем разрастания соединительной ткани.
Под изменением образа жизни понимается пересмотр режима и состава питания, повышение уровня физической активности. Рекомендуется употреблять в пищу нежирную рыбу, кисломолочные продукты, орехи, овощи, особенно капусту. Следует ограничить употребление жирных продуктов. Необходимы отказ от алкоголя и анализ принимаемых медикаментозных препаратов на предмет их негативного влияния на печень (некоторые из таких препаратов мы перечисляли выше). Помните, что патология печени может быть вызвана работой на вредном производстве.
В литературе нередко описываются различные рецепты народной медицины или упоминаются гомеопатические препараты. Больным предлагается принимать травяные и ягодные отвары (их компонентами могут быть шиповник, рябина, крапива и другие растения). Однако важно помнить, что эффективность такого лечения клинически не доказана, и оно может оказать на организм вредное воздействие или же не дать никакого результата.
Медикаментозное лечение жирового гепатоза состоит в нормализации обмена веществ, защите и восстановлении клеток печени, создании условий для предотвращения образования свободных радикалов и воспаления. О конкретных лекарственных препаратах для лечения НАЖБП мы расскажем чуть ниже.
Для лечения стеатоза (гепатоза) и неалкогольного стеатогепатита врачи назначают гепатопротекторы на основе глицирризиновой кислоты, эссенциальных фосфолипидов, аминокислот (адеметионина), урсодезоксихолевой кислоты, антиоксидантов и витаминов (групп В и Е), а также веществ природного происхождения (экстракта артишока, расторопши пятнистой и т.д.).
Стоит отметить, что препараты, включающие только эссенциальные фосфолипиды, следует отнести скорее к группе профилактических средств (они укрепляют мембраны клеток печени, улучшая биохимические показатели, функции железы, снижают жировую дистрофию и некроз гепатоцитов). Урсодезоксихолевая кислота затормаживает синтез холестерина в печени, оказывает желчегонный эффект. Витамины и аминокислоты снижают вредное действие свободных радикалов и поддерживают функции биомембран клеток. Препараты на основе натуральных экстрактов обладают желчегонными, защитными свойствами, нормализующими белковосинтетическую функцию. Также они стимулируют процесс восстановления клеток.
В отдельную группу можно вынести препараты на основе глицирризиновой кислоты в сочетании с эссенциальными фосфолипидами.
Отметим, что глицирризиновая кислота в сочетании с фосфолипидами входит в указанный Перечень уже более 5 лет, что еще раз подтверждает положительные результаты, полученные в ходе клинических исследований. Другим фактором в пользу этого лекарственного состава является то, что согласно исследованиям компании Synovate Comcon 3 , он занимает первое место по назначениям терапевтами препаратов для лечения заболеваний печени в крупнейших городах России.
Согласно данным клинических испытаний, глицирризиновая кислота оказывает противовоспалительное, антиоксидантное и антифибротическое действие, что крайне важно, исходя из особенностей протекания жирового гепатоза.
Сегодня в наиболее крупной базе медицинской информации PubMed размещено более 1400 публикаций, посвященных изучению свойств глицирризиновой кислотыСогласно проведенным клиническим исследованиям, глицирризиновая кислота в рамках лечения НАЖБП достоверно уменьшает степень воспаления в печени, снижая уровень АЛТ и АСТ в крови. Аналогичные результаты были получены в ходе клинических исследований по изучению влияния данного лекарственного вещества на алкогольное поражение печени. Фосфолипиды, входящие в данный состав, повышают биодоступность основного действующего вещества – глицирризиновой кислоты, тем самым увеличивая терапевтический эффект проводимого лечения.
Таким образом, сочетание фосфолипидов и глицирризиновой кислоты является наиболее действенной комбинацией для комплексного лечения и профилактики развития заболеваний печени.
1 Browning J, Szczepaniak L, Dobbins R, Nuremberg P, Horton J, Cohen J, et al. Prevalence of hepatic steatosis in an urban population in the United States: impact of ethnicity. Hepatology 2004; 40:1387-95.
2 Bellentani S, Saccoccio G , Masutti F, Croce LS, Brandi G, Sasso F, et al.Prevalence of and risk factors for hepatic steatosis in northern Italy. Ann Intern Med2000; 132:112-7.
— Какая опасность грозит человеку, если у него жирная печень?
Больные сахарным диабетом и гиперлипидемией должны наблюдаться еще и у эндокринолога и кардиолога, которые будут координировать процесс лечения.
Повышение уровня холестерина и триглицеридов в крови — также индикатор нарушения жирового обмена в печени. Хронические вирусные гепатиты, особенно гепатит С, как правило, сопровождаются ее жировой дистрофией. Приблизительно треть больных с хроническим панкреатитом имеют еще и жировой гепатоз.Иногда жировое перерождение печени развивается под воздействием токсических химических веществ (независимо от пути их проникновения в организм — с пищей, водой или воздухом).
— Если человек вынужден длительно принимать некоторые лекпрепараты (стероидные гормоны, нейролептики, антидепрессанты, тетрациклины, нестероидные противовоспалительные, цитостатики), происходит постепенное истощение дезинтоксикационных механизмов печеночных клеток. Токсины и шлаки ими полностью не обезвреживаются и накапливаются. В борьбе за выживание клетки печени стремятся отгородиться от них, увеличить защитный слой жира.
Она лишь заполняет освободившееся место, функций печеночных клеток не выполняет. Исход стеатогепатита — цирроз и рак печени.Жировая болезнь выявляется в основном случайно, чаще при ультразвуковом исследовании. Увеличение печени, нарушение ее плотности — I стадия (стеатоз); изменение печеночных показателей — II стадия (стеатогепатит).
Потенциально токсичные соединения печень обеззараживает, нейтрализует, превращая в водорастворимые формы, — выводятся с желчью и мочой. Клетки органа трансформируют все лекарства, химические консерванты, красители, вкусовые добавки, алкоголь, токсины и шлаки. Эта уникальная лаборатория обеспечивает нормальный состав плазмы, очищает ее от нежелательных соединений.
Трудовая вахта. На резервах
— Это действительно так. Она выполняет около 500 функций. Ежеминутно в ее клетках происходит почти 20 млн химических реакций; искусственно их пока не удалось воспроизвести. Это свидетельствует об уникальности и незаменимости органа, без которого человек жить не может.Печень фильтрует и дифференцирует все, что поступает с кровью и лимфой (за одну минуту проходит около 1,5 л крови). Полезные вещества обрабатывает для лучшего усвоения, после чего пополняет свои запасы либо распределяет через печеночные вены по телу.
— Что такое жирная печень?
— В первую очередь надо исключить либо максимально уменьшить действие фактора, который привел к отложению жира в печени. Это почти всегда возможно в отношении алкоголя (если есть зависимость, требуется помощь нарколога). Следует соблюдать диету с низким содержанием жиров, ежедневно иметь достаточную физическую активность. Когда указанных мер недостаточно, врач назначает специальные препараты, влияющие на обмен жира в печени.
— Алкоголь — самая распространенная причина жирной печени (в двух из трех случаев). Это даже стало причиной разделения жировой болезни печени на две большие группы: алкогольная и неалкогольная.Дело в том, что весь цикл химических превращений алкоголя происходит при участии клеточных ферментов печени. Но продукты его распада, образующиеся при окислении, повреждают оболочку печеночных клеток и снижают функцию ферментов, участвующих в транспорте и окислении жиров. Это ведет к нарушению их нормального обмена и накоплению в клетках. Неслучайно жирная печень стала частым диагнозом политиков, бизнесменов, офисных менеджеров.
Эта функция гепатоцитов начинает доминировать, они становятся своеобразным генератором жира, и в самой печени очень скоро все клетки им заполняются. Развивается ожирение печени.В этих условиях любое, даже нормальное (!) поступление глюкозы из пищи приводит к тому, что в крови поднимается уровень сахара. Он увеличивается потому, что печени негде размещать глюкозу, законное место последней в гепатоцитах занято жиром. И длительное повышение уровня сахара в крови, т. е. жировая дистрофия печени, начинает способствовать развитию сахарного диабета. Но и сам диабет неизбежно приводит к жировому перерождению печени.
— Отчего же так часто возникают заболевания печени?
Воду следует пить только очищенную через фильтр. Из минеральных для печени наиболее полезны ессентуки № 5, а также славяновская, нарзан, моршинская.
Он используется, когда нужно быстро восполнить недостаток сахара в крови (например, между приемами пищи). Тогда в глюкозу срочно перерабатывается накопленный в печени гликоген — и организм получает необходимое питание.

При резко выраженной жировой дистрофии печени человек очень плохо переносит инфекции, оперативные вмешательства, наркоз.
Гепатоциты (клетки печени) участвуют во всех обменных процессах: углеводном, жировом, белковом, водном, минеральном, пигментном, витаминном, гормональном. В них синтезируются холестерин и жирные кислоты, белки и факторы свертывания крови.
Талия в зоне риска
Кроме того, есть сопутствующие недуги, о которых человек может и не знать, повышающие чувствительность клеток печени к алкоголю (например, вирусный гепатит).
Биохимический анализ крови дает ценную диагностическую информацию о наличии и характере воспаления печеночных клеток, нарушении обмена желчи и функциональных резервах органа. Обязательно исследование на наличие вирусов гепатита: они — самая частая причина пoражения печени, а вирус гепатита С может нарушать обмен жира в печени. Дополнительное обследование (определение иммунологических параметров, КТ и биопсия печени) назначается по особым показаниям.
Большинство пациентов, в т. ч. больные стеатогепатитом, не имеют каких-либо симптомов.
— Несмотря на то, что она обладает большими внутренними резервами и удивительной восстановительной способностью (всего 1/7 массы органа достаточно для сохранения жизненныхфункций), о ней человек должен заботиться не меньше, чем о сердце, мозге. Но выходит так, чтоу многих эта забота на втором плане. За обеденным столом мы если и думаем, как воспримет съеденное и выпитое желудок, то почти никогда не беспокоимся о печени. А ведь именно ей приходится разбираться с избытком жира и углеводов, консервантами, красителями, улучшителями вкуса и прочими добавками.Конечно, печень довольно долго может работать в условиях повышенных нагрузок, т. к. гепатоциты способны восстанавливаться, но все же их регенеративные возможности не безграничны.
— Беречь печень от токсинов, в первую очередь от алкоголя. Снижать вес, если он повышен, причем постепенно — худеть приблизительно на 400–500 г в неделю. Резкая потеря килограммов может ухудшить течение болезни из-за ускоренной мобилизации жира из депо и отложения его в печени. Есть пищу, богатую растительной клетчаткой. Естественные пищевые волокна полезны всем, а страдающим жировым гепатозом — вдвойне: снижают уровень холестерина и жира в крови (если придерживаться низкожировой диеты), делают пищу более объемной, создавая чувство сытости.Заниматься физкультурой, ходить пешком или плавать по крайней мере по 30 минут 5–7 раз в неделю.
— В народе считают, будто алкоголь расщепляет жиры. На самом деле, выходит, стопка водки приведет к жировой дистрофии печени?
— Как выявить жировой гепатоз?


Как известно, в основе развития сахарного диабета 2-го типа лежит феномен инсулинорезистентности: чувствительность клеток организма (в первую очередь гепатоцитов и клеток жировой ткани) к действию инсулина уменьшается. Одна из функций инсулина — транспорт глюкозы внутрь клеток из крови и тканевой жидкости. При инсулинорезистентности клетки печени, несмотря на высокие концентрации сахара в крови, не получают жизненно необходимой им глюкозы и погибают.Таким образом, прослеживается двойная связь: жировой гепатоз способствует развитию сахарного диабета, а тот неминуемо усугубляет жировую дистрофию печени.
— Различают 2 принципиально разных этапа.Первый — жировой гепатоз, когда жир накапливается в печени, но функции ее клеток существенно еще не нарушены. Если у человека нет сопутствующих заболеваний, то может быть просто доброкачественное течение жировой болезни печени.При неблагоприятных условиях гепатоциты, переполненные жиром, воспаляются. Развивается второй этап заболевания — жировой гепатит, или стеатогепатит (ожирение печени с воспалительной реакцией по типу гепатита). Это более выраженная и опасная стадия: клетки погибают и замещаются фиброзной соединительной тканью.
— Почему при приеме лекарств жир накапливается в печеночных клетках?
Природой не предусмотрена такая колоссальная токсическая нагрузка, которой подвергают себя люди в наши дни. Отсюда и резкое увеличение числа заболеваний печени.
— Диагностика комплексная. Пациента сначала должен осмотреть гастроэнтеролог, чтобы установить факторы риска развития жировой болезни печени, выявить внешние признаки ее поражения, а также других органов ЖКТ, определить размеры печени и селезенки. И только после этого начинается этап лабораторных и инструментальных методов. УЗИ позволяет обнаружить косвенные признаки отложения жира в печени, узнать точные ее размеры, а иногда увидеть изменения, характерные для цирроза.
— У кого чаще возникает ожирение печени?
— Сама возможность возникновения жировой дистрофии печени связана с тем, что этот орган играет ведущую роль в обмене жиров. Липиды поступают в гепатоциты из кишечника и жировой ткани брюшной полости. Они могут синтезироваться и в самих клетках печени. Гепатоциты захватывают жиры из крови и включают их в свой обмен. В клетках печени происходит интенсивное расщепление жира, синтезируются и окисляются высшие жирные кислоты, образуется холестерин.В норме жирные кислоты формируют энергетический потенциал печени, обеспечивая тем самым ее функционирование.
Моркови необходимо съедать не менее 150 граммов с добавлением растительного масла или в виде сока. Капусту лучше употреблять белокочанную и цветную, готовить на пару. Из свеклы можно сделать сок (развести пополам с водой), салат, борщ; использовать как гарнир. Целебны для печени бананы, яблоки, финики, чернослив. Из белковых продуктов предпочтительнее нежирная рыба, а также творог.
— Почему печень, перерабатывающая почти все, не способна освободиться от излишка жира?
— Есть ли в таком случае специальные рекомендации по питанию?
— Как протекает жировая болезнь печени?
— Ожирение печени и сахарный диабет — связаны ли?
— Можно ли лечить жирную печень?
У мужчин среди причин развития жирового гепатоза на первом месте — воздействие алкоголя. Существует прямая зависимость между увлечением спиртным и этим заболеванием. Любители выпить и закусить продуктами, в которых много жиров, белков, специй, рискуют еще больше. Статистически жировой гепатоз чаще бывает у людей обеспеченных, нежели у живущих скромно и не балующихся деликатесами.Умеренно выраженный жировой гепатоз сопутствует многим болезням. Избыточное отложение жира в печеночных клетках отмечается почти у всех больных сахарным диабетом 2-го типа.
Устранив причины, можно восстановить нормальную структуру органа либо сохранить ту стадию развития патологического процесса, когда печень еще способна полноценно выполнять функции.
— Любовь Петровна, говорят, что печень — труженица, отдыха не знающая…
— Вся глюкоза, поступившая с пищей, вместе с током крови направляется из кишечника по воротной вене в печень, где превращается в запасную форму — гликоген. В норме орган может разместить 90 г гликогена.Если поступление сахаров в печень за один раз превышает 90 г, она переполняется гликогеном и получаемыми из него жирами. Когда такой образ жизни ведут долго, в гепатоцитах просто не остается места для размещения очередной дозы глюкозы. Чтобы хоть как-то освободить место для новых порций сахара, печень вынуждена быстро перерабатывать глюкозу в жиры и пополнять ими жировое депо организма.
Читайте также:


