Острая респираторная вирусная инфекция карта вызова
Методика сбора и оценка клинической информации у детей, хотя имеет свои особенности, и отличия, но подчиняется общепринятым принципам.
На вызове обычно приходится расспрашивать не самого ребенка, а родителей или опекунов. В отношениях с ними важно быть терпеливым и понимающим: выслушивать, тщательно отмечать их наблюдения, одобрять, даже если их беспокойство кажется необоснованным.
Если расспрашивать ребенка, особенно раннего возраста, то он мало жалуется, фантазирует, а родители часто недостаточно наблюдательны и не опытны и идут на поводу у ребенка. Они не всегда объективны и могут заведомо искажать сведения, особенно, если что-то (например, травма) случилось по их недосмотру.
Ребенок грудного возраста на различные патологические воздействия может отвечать однотипными реакциями (крик, беспокойство, нарушение сна и бодрствования, срыгивание и рвота, изменение стула и т.д.).
- причина обращения за экстренной медицинской помощью;
- обстоятельства заболевания или травмы;
- сроки ухудшения состояния ребенка;
- заболел впервые или повторно, внезапно или постепенно;
- длительность остроприступного периода (если он есть), сравнение с предыдущими приступами, если они были ранее;
- средства и препараты, использованные ранее до прибытия врача СМП (самопомощь или назначения участкового педиатра);
- вызывали ли раньше СМП по данному поводу – результаты;
В анамнезе жизни ребенка, прежде всего, необходимо уточнить существование факторов, влияющих на тяжесть и генез неотложных состояний. Чем младше ребенок, тем большее отрицательное прогностическое значение имеют:
- осложненное течение беременности и родов у матери;
- ранний (до 4 месяцев) перевод ребенка на искусственное вскармливание;
- сопутствующие врожденные пороки сердца и почек, энцефалопатии;
Утяжеляют течение неотложных состояний неблагоприятный аллергический фон, лекарственная аллергия, реакция на прививки, поствакцинальные реакции, контакт с инфекционными больными. Карантин в ДДУ, школе. Повторные ОРВИ или бактериальные инфекции через 14-21 день после предшествующего заболевания протекают с выраженным токсикозом. Необходимо также выяснить наблюдается ли ребенок у врачей-специалистов.
Необходимо полностью раздевать ребенка в условиях комнатной температуры, при хорошем освещении. Соблюдать правила асептики при осмотре ребенка с обязательным использованием чистого халата поверх форменной одежды, одноразовой хирургической маски, особенно при оказании помощи новорожденным.
При сборе анамнеза заболевания, следует обратить внимание на изменение поведения ребенка:
- гиподинамию, вялость;
- гиперреактивность;
- изменение аппетита;
- нарушение сна.
Осмотр кожи начинать с оценки цвета кожных покровов. Обратить внимание на общую окраску кожи, наличие ссадин, гематом, сыпи. Окраска (физиологическая окраска, гиперемирована, иктеричная, бледная, серая, мраморная, акроцианоз, разлитой цианоз, гипостазы).
Наличие сыпи (пятнистая, папулёзная, везикулёзная, геморрагическая и т.д.). Описать локализацию. Важно отметить влажность кожи у ребенка (нормальная, снижена, повышена). Расправление кожной складки (норма, замедленное более 1 секунд). Кисти и стопы на ощупь (тёплые, холодные, гипергидроз).
Оценить состояние большого родничка (закрыт, открыт: размер __ х ___ см., западает, выбухает, пульсирует). Необходимо обратить внимание на раны, кровоподтеки, особенно вокруг глаз (симптом очков), отек и пастозность вокруг глаз. Обратить внимание на носогубный треугольник, необычная бледность – один из симптомов менингококковой инфекции или скарлатины.
У ребенка должен быть внимательно осмотрен зев: наличие гиперемии, гипертрофия миндалин ___ степени. Налёты на миндалинах, если есть: в виде фолликул, в лакунах, плёнчатый.
Пропальпировать лимфоузлы: обычные, увеличены до __ мм. Указать какие. Выделения из носа, если есть: слизистые, серозно-слизистые, гнойные и т.д.
Органы дыхания. Обратить внимание на участие в акте дыхания вспомогательной мускулатуры. Раздувание крыльев носа, западение подключичных и ярёмных ямок, втяжение межреберий, западение грудины. Характер кашля: сухой, влажный, лающий. Наличие одышки: экспираторная, инспираторная, смешанная, в покое, при физической нагрузке.
Перкуторно над лёгкими звук: легочный, коробочный, укорочение, притупление. Локализация. Аускультативная характеристика дыхания: пуэрильное, везикулярное, жесткое, ослабленное (локализация). Не проводится (локализация). Хрипы: сухие, влажные, крепитация (локализация).
У детей дыхание несколько усилено, удается прослушивать не только вдох, но и слабый выдох что несколько приближает их дыхание к жесткому. Такой характер дыхания является физиологической особенностью детей, зависящей от различной частоты вибрации легочной и окружающих тканей, от узости бронхов, короткости трахеи и малых размеров грудной клетки. Пуэрильное дыхание наиболее выражено у детей в возрасте от 6 мес. до 2,5-3 лет, а в школьном возрасте дыхание приближается к везикулярному.
Показатели частоты дыхания у здоровых детей различного возраста
- Дети новорожденные – 40-60 в 1 мин
- 4-6 мес. – 35-40
- 7-12 мес. – 30-35
- 2-3 года – 25-30
- 5-6 лет – около 25
- 10-12 лет – 20-22
- 14-15 лет – 18-20
Частота сердечных сокращений в минуту у детей
- Дети новорожденные – 140
- 10-30 дней – 140
- 1-12 мес. – 132
- 1-2 года – 124
- 2-4 года – 115
- 4-6 лет – 106
- 6-8 лет – 98
- 8-10 лет – 88
- 10-12 лет – 80
Артериальное давление, как и другие показатели, повышается с возрастом ребенка. Наиболее быстро оно возрастает в грудном возрасте (на 1 мм. рт. ст. в месяц), у детей от 1 года до 5 лет практически не меняется.
У доношенного новорожденного систолическое АД составляет около 60-65 мм. рт. ст. Примерный уровень максимального АД у детей первого года жизни можно рассчитать по формуле: 76+2n, где 76-средний показатель систол. АД у новорожденного, n-число месяцев,
У детей старше 1 года максимальное АД ориентировочно рассчитывается по формуле 100+n где n-число лет, при этом допускается колебания ±15 мм.рт.ст.
Осмотр живота необходим для определения степени его вздутия (метеоризм, парез кишечника), наличия асимметрии и грыжевых выпячивании. Живот: обычной формы, вздут, втянут, ассиметричен. Участие в акте дыхания передней брюшной стенки: да, нет. Напряжение живота: (нет, есть) и болезненность при пальпации: (нет, есть): левая подрёберная, собственно надчревная, правая подрёберная, правая боковая, параумбиликальная, левая боковая, правая подвздошная, надлонная, левая подвздошная и т.д. Симптомы раздражения брюшины: какие. Печень: _____ см. из-под края рёберной дуги, край какой.
Диурез (со слов): достаточен, снижен, увеличен. Не мочился с ____ часов. Цвет мочи (со слов, визуально). Прозрачная, мутная. Симптом поколачивания в поясничной области: (справа, слева).
Неврологический статус: Шкала Глазго в баллах. Выяснение степени угнетения или возбуждения ЦНС (расстройство сознания, судороги, мышечный тонус). При отсутствии словесного контакта у детей первого года жизни уровень сознания определяют по активности ребенка, как он следит за окружающими людьми и предметами, играет ли он с игрушкой, как он кричит или плачет (например, монотонный крик характерен для менингита), тремор подбородка и конечностей, пульсация большого родничка, положительный симптом Грефе – отставание верхнего века при движении глазного яблока книзу; срыгивание, рвота. Пальпация большого родничка.
- к общемозговым реакциям, у них часто развиваются судорожный синдром (фебрильные судороги) и неспецифические токсические энцефалопатии (нейротоксикоз). Ситуация осложняется при осмотре грудного ребенка, особенно первых 2 месяцев жизни. В этих случаях ориентирами для оценки сознания могут служить реакции сосредоточения (на звуковые, зрительные раздражения) и эмоциональный ответ на положительные и отрицательные воздействия (мать, рожок с молоком, пошлепывание по щекам и др.).
- если сознание утрачено, то необходимо обратить внимание на ширину зрачков и наличие их реакции на свет. Широкие, не реагирующие на свет зрачки без тенденции к сужению – один из симптомов глубокого угнетения сознания ЦНС. Необходимо проверить реакцию на боль и рефлексы с гортани и глотки, которые позволяют определить глубину комы. Если сознание сохранено, то надо обратить внимание, насколько ребенок заторможен или возбужден, так как эти симптомы могут быть признаками интоксикации и гипоксии ЦНС.
- При судорогах учитывают их сочетание с расстройствами дыхания, состояние мышечного тонуса (гипер- или гипотония) и характер судорожного синдрома (преобладание клонического или тонического компонента). Отсутствие мышечного тонуса и тонический компонент судорог чаще всего свидетельствует о стволовых расстройствах.
Судороги: отсутствуют, судорожная готовность (подергивания), приступ судорог, судорожный статус. Очаговая неврологическая симптоматика: нет, есть. Нистагм: нет, есть. Бульбарные расстройства: не выявлены, Менингеальные симптомы: не выявлены, Кернига, Брудзинского (верхний, средний, нижний), Лессажа, ригидность затылочных мышц (см.). Движения D S Чувствительность D S Координационные пробы: в позе Ромберга, пальценосовая проба и т.д.
Ф.Д. Ваисов, В.И. Белокриницкий, В.А. Фиалко

Повод: "Радикулит, боли; боль в пояснице"
Женский, 78 лет.
Жалобы:
На боль в пояснично-кресцовом отделе позвоночника, иррадиирующую в правую ягодицу, правое бедро и голень по задней поверхности.
Анамнез:
Со слов больной, в течении двух последних дней отмечала чувство дискомфорта в пояснице, ноющую боль. Ухудшение состояния сегодня, после подъема тяжелых хозяйственных сумок. Подобное состояние впервые. Лекарственные средства не принимала. На учете в поликлинике не состоит, к врачам обращается крайне редко. Дату последнего стационарного лечения не помнит. В анамнезе гипертоническая болезнь 2 ст. Аллерго-эпиданамнез спокойный. Постоянно лекарственные средства не принимает.
Объективно:
Общее состояние удовлетворительное, сознание ясное, по шкале Глазго 15. Положение активное, щадящее, кожные покровы сухие, обычной окраски. Сыпи нет, зев чистый, миндалины не увеличены. Лимфоузлы не увеличены, пролежней нет, пастозность нижних конечностей. Температура 36,5.
Частота дыхания 16, одышки и патологического дыхания нет. Аускультативно везикулярное во всех отделах. Хрипов, крепитации, шума трения плевры нет. Перкуторный звук легочный над всей поверхностью легких. Кашля и мокроты нет.
Пульс 80, ритмичный, удовлетворительного наполнения. ЧСС=80. Дефицита пульса нет. АД=140/90, привычное 140/90, максимальное 190/100. Тоны сердца приглушены. Шумов нет. Акцент 2 тона на аорте.
Язык влажный, чистый. Живот правильной формы, мягкий, не напряжен, безболезненный. Хирургические симптомы отрицательные, перистальтика снижена. Печень и селезенка не пальпируются. Рвоты нет. Стул оформленный, 1 раз в сутки.
Поведение спокойное, контактна, чувствительность не нарушена, речь внятная, зрачки D=S, обычные, фотореакция положительная. Нистагма нет. Ассиметрии лица нет. Менингеальные и очаговые симптомы отрицательные. Координаторные пробы выполняет верно. Диурез со слов больной в норме. Симптом поколачивания отрицательный.
Двигательная и чувствительная активность в конечностях сохранены в полном объеме.
Локальный статус:
При пальпации в пояснично-кресцовой области отмечается болезненность в паравертебральных точках, усиливающаяся при наклоне, повороте туловища. Напряжение прямой мышцы спины справа. Болезненность по ходу седалищного нерва в правой нижней конечности. Положителен симптом Ласега справа.
Терапия:
- Sol. Meloxicami 1% - 1,5 ml (15 mg) в/м.
- рекомендации по щадящему режиму.
- оставлен актив в поликлинику.
На фоне проведенной терапии состояние больной улучшилось, болевой синдром уменьшился, АД=140/80, пульс 78.

Повод: "Температура, трудно дышать"
Мужской, 2 года.
Диагноз: "Лакунарная ангина"
Жалобы:
На повышение температуры тела до 38,5-39; беспокойство.
Анамнез:
Заболел вчера вечером, повысилась температура тела до 38,8. До приезда бригады СМП измерили температуру-39,5. Самостоятельно давали ребенку сироп Нурофен.
Анамнез жизни:
Беременность мамы без осложнений, роды в срок, самостоятельные, по Апгар 8-9 баллов. Грудное вскармливание до 1 г. 2 мес.
Прививки по возрасту.
Аллерго-эпиданамнез не отягощен. Перенесенные заболевания: ОРВИ, конъюнктивит. На диспансерном учете у специалистов не состоит.
За пределы РФ не выезжали. Контакт с карантинными больными отрицают.
Объективно:
Общее состояние средней степени тяжести, сознание ясное, Глазго 15, положение активное, кожные покровы сухие, обычной окраски. Сыпи нет, зев гиперемирован, на миндалинах налеты желтого цвета, обильные, снимаются шпателем плохо. Увеличение шейных лимфоузлов. Пролежней нет, отеков нет. Температура 39,2. ЧДД=33, патологического дыхания нет, аускультативно пуэрильное во всех отделах. Хрипов нет, крепитации нет. Перкуторный звук легочный над всей поверхностью легких. Кашля и мокроты нет. Пульс 136 в мин., ритмичный, удовлетворительного наполнения. ЧСС=136, дефицита пульса нет. АД=90/50 мм рт ст, привычное и максимальное - нет данных. Тоны сердца звучные, шумов нет. Язык влажный, обложен белым налетом. Живот обычной формы, мягкий, не напряжен, безболезненный. Хирургические симптомы отрицательные. Перистальтика выслушивается, печень и селезенка не увеличены. Рвоты нет. Стул, со слов мамы, оформленный. Поведение спокойное, контакт сохранен, на осмотр реагирует адекватно. Чувствительность не нарушена, речь внятная, зрачки D=S, обычные, фотореакция в норме, нистагма нет. Ассиметрии лица нет. Менингеальные и очаговые симптомы отрицательные. Координаторные пробы по возрасту. Мочеполовая система без патологии. Симптом поколачивания отрицательный.
Терапия:
Sol. Analgini 50%-0,3 ml в/м
Sol. Suprastini 2% - 0,3 ml в/м
Sol. No-spa (Nospani) 2% - 0,3 ml в/м
Криотерапия на голову
На фоне проведенной терапии общее состояние ребенка улучшилось, беспокойство уменьшилось, температура 37,9.
Оставлен актив в поликлинику.

Повод: "Без сознания, был здоров, потеря сознания, больной маломобилен"
Мужской, 73.
Диагноз: "Кома неясной этиологии (печеночная?); клиническая смерть; реанимационные мероприятия; биологическая смерть; констатация смерти."
Жалобы:
На момент прибытия бригады СМП на кровати лежит мужчина, без сознания, визуализируется экскурсия грудной клетки с частотой дыхания 14-16 в минуту.
Анамнез:
Со слов сына, был обнаружен в данном состоянии примерно в 3 часа утра, решив, что больной спит - не придали особого значения этому. В 3 часа 30 минут родственники вызвали по 03 врача уролога с целью замены цистостомической трубки, которая накануне вечером засорилась, диспетчером предупреждены о долгом ожидании врача. В 5 часов 55 минут осознали, что состояние больного критичное, вызвали бригаду 03 на повод "без сознания".
В анамнезе: ИБС, НК2Б, гипертоническая болезнь 3 ст, хронический алкоголизм, хронический вирусный гепатит С, цирроз печени сочетанной этиологии в стадии субкомпенсации, портальная гипертензия - гепатоспленомегалия, печеночно-клеточная недостаточность; хроническая анемия средней степени тяжести, хронический калькулезный холецистит, хроническая задержка мочи, цистостома от 2009 года.
Больной наблюдается уч. терапевтом. Постоянно лекарственные средства не принимает. Варикозные изменения вен нижних конечностей. Аллерго-эпиданамнез спокойный. Дата последнего стационарного лечения 2013 год.
Объективно:
Общее состояние тяжелое, кома. По шкале Глазго 3-4 балла. Положение пассивное. Кожные покровы сухие, обычной окраски. Сыпи нет, зев чистый, розовый. Миндалины не увеличены. Лимфоузлы не увеличены. Пролежней нет. Пастозность нижних конечностей. Температура 36,2.
ЧДД 14-16. Одышки, патологического дыхания нет. Аускультативно ослаблено во всех отделах. Хрипы влажные, среднепузырчатые во всех отделах легких. Крепитации нет. Перкуторный звук нет данных, не определялось. Кашель, мокрота - нет данных.
Пульс 70. Ритмичный, наполнение слабое. ЧСС 70. Дефицита пульса нет. АД=100/70. Привычное 140/80. Максимальное нет данных, не известно. Тоны сердца приглушены. Акцента, шумов нет.
Язык сухой, чистый. Живот вздут, мягкий, не напряжен, безболезненность не определяется. Хирургические симптомы неинформативные. Перистальтика не выслушивается. Печень +1-2 см, селезенка не пальпируется. Рвоты нет. Стул - нет данных.
Контакт невозможен. Чувствительность отсутствует. Речь отсутствует. Зрачки D=S, обычные. Фотореакция вялая. Нистагм - нет данных. Ассиметрии лица нет. Менингеальные симптомы не информативные. Очаговые симптомы нет. Координаторные пробы не выполняет. Мочеиспускание - цистостома. Симптом поколачивания - нет данных.
Дополнительные методы обследования:
Глюкометрия 4.8
Сатурация О2=86%
ЭКП - ритм синусовый, ЧСС 70, ЭОС влево. Неспецифические изменения ST-Т, AV-блокада 1 ст.
Терапия:
6 ч 12 мин: катетеризация кубитальной вены.
Ингаляция О2 100% V=10 л/мин.
6 ч 15 мин: постановка ларингеальной трубки, ингаляция О2 100% V=10 л/мин.
У больного сохранено самостоятельное дыхание, ЧД=14 в мин.
6 ч 18 мин: передача ЭКП, вызов спецбригады.
6 ч 22 мин: клиническая смерть, остановка кровообращения, асистолия,
6 ч 24 мин: начало реанимационных мероприятий:
непрямой массаж сердца 30:2,
во врема перекладывания больного на пол - случайная экстубация ларингеальной трубки,
продолжающийся НМС 30:2,
интубация трахеи эндотрахеальной трубкой - успешно,
перевод больного на аппаратную ИВЛ 100% О2, МОВ=10 л/мин., ЧД=10 в мин.
непрямой массаж сердца 30:2,
в/в введение Sol. Adrenalini hydrochloridi 0.1%-1 ml. каждые 5 мин.
7 ч 05 мин: реанимационные мероприятия неэффективные, прекращение реанимационных мероприятий,
7 ч 06 мин: констатация смерти.
Время
| Приема | Передачи | Выезда | Прибытия |
| 08.04 | 08.10 | 08.14 | 08.20 |
Адрес вызова: Дзержинского 49 кв.47
Повод вызова:Высокая температура, берем. 27-28 нед; Пол: ж
ФИО:Инеркесвили Мария ВикторовнаВозраст: 19 лет;
Дата рождения:22.08.95.
Вызывает: муж;
Адрес места жительства: Лонгинова 38 кв.6
Документ: паспорт;
Принятие алкоголя: нет;
Доставлен для:оставлен на месте.
Жалобы, анамнез: на боль в горле, тем-ра 38,2, слабость, заложенность носа. Со слов заболела 4 дня назад. Обращ-ся к уч. Терапевту: полоскание ромашкой.Mensis 21.11.13 Б-1
Объективный осмотр: АД: 110/70Ps: 65 ЧД: 18t- 36,9
Рабочее давление:-
Общее состояние: удовлетворительное, сознание ясное.
Кожные покровы: Окраска:розовая, теплые, умеренно влажная, сыпь: нет, зуд: нет, крепитация кожи: нет, отеки: нет
Видимые слизистые: Окраска: розовая, миндалины не увеличены, гиперемированы, налеты: нет. Язык влажный, розовый.
Положение: активное
Дыхание: свободное, одышки нету. Аускультация: дыхание везикулярное. Перкуссия: звук легочной, голос: не изменен.
Органы кровообращения:Сердечные сокращения: ритмичные, тоны сердца: ясные, шум: отсутствует, пульс: нормальный ритмичный.
Органы пищеварения: живот: увеличен за счет беременности, не вздут, участие в акте дыхания: да, при пальпации: мягкий, болезненность: нет, локализация: нет, наличие симптомов: нет. Печень: не увеличена, селезенка: не увеличена, желчный пузырь: не пальпируется, болезненный. Синдром раздражение брюшины: нет
Нервная система: поведение: спокойное; менингиальные знаки: нет; речь: внятная; ЧМН: без патологий; Анизокория: (S=D); Зрачки: норм; Реакция на свет: есть; Ассиметрия лица: N; Чувствительность: не нарушена; Очаговые симптомы: нет; Координация движений: не нарушена; Судороги: нет; Поза Ромберга: устойчив.
Локальный статус: Живот овоидной формы, увеличен за счет берем-ти. До 27 нед. Шевеление плода активна.
Диагноз основной: ОРВИ. Хр. тонзиллит. Обострение
Медикаментозная помощь:Обр. к уч. Терапевту. Виферон 500МЕ 2 р.в.д. Мизобакт 1т. 3 р.в.д. Гриппферон 1к 3р.в.д.
Карта вызова Скорой медицинской помощи №38
Время
| Приема | Передачи | Выезда | Прибытия |
| 09.56 | 09.56 | 09.56 | 10.14 |
Адрес вызова: Октябрьская 27/4 55
Повод вызова:эпилепсия; Пол: ж
ФИО:Каллаур Валентина СтепновнаВозраст: 71 лет;
Дата рождения:26.10.42.
Вызывает: внук;
Адрес места жительства: по месту вызова
Документ: паспорт;
Принятие алкоголя: нет;
Доставлен для:оставлен на месте.
Жалобы, анамнез: на момент осмотра жалоб нет. Со слов внука был приступ эпилепсии= 10:50, приступ был во сне. Постоянно принимает депапин 500мг. Эпилепсией страдает 6 лет.
Объективный осмотр: АД: 160/90Ps: 80 ЧД: 18t- 36,6
Рабочее давление:150/90
Общее состояние: удовлетворительное, сознание ясное.
Кожные покровы: Окраска:розовая, теплые, умеренно влажная, сыпь: нет, зуд: нет, крепитация кожи: нет, отеки: нет
Видимые слизистые: Окраска: розовая, миндалины не увеличены, гиперемированы, налеты: нет. Язык влажный, розовый.
Положение: активное
Дыхание: свободное, одышки нету. Аускультация: дыхание везикулярное. Перкуссия: звук легочной, голос: не изменен.
Органы кровообращения:Сердечные сокращения: ритмичные, тоны сердца: ясные, шум: отсутствует, пульс: нормальный ритмичный.
Органы пищеварения: живот: не увеличен, не вздут, участие в акте дыхания: да, при пальпации: мягкий, болезненность: нет, локализация: нет, наличие симптомов: нет. Печень: не увеличена, селезенка: не увеличена, желчный пузырь: не пальпируется, болезненный. Синдром раздражение брюшины: нет
Нервная система: поведение: спокойное; менингиальные знаки: нет; речь: внятная; ЧМН: без патологий; Анизокория: (S=D); Зрачки: норм; Реакция на свет: есть; Ассиметрия лица: N; Чувствительность: не нарушена; Очаговые симптомы: нет; Координация движений: не нарушена; Судороги: нет; Поза Ромберга: устойчив.
Локальный статус: -.
Диагноз основной: Симптоматическая эпилепсия. Состояние после приступа.
Медикаментозная помощь: Сульфат Магния 25% 10,0 в/м
Карта вызова Скорой медицинской помощи №57
Время
| Приема | Передачи | Выезда | Прибытия |
| 11.00 | 11.01 | 11.01 | 11.09 |
Адрес вызова: Борисовка-1 дом 52 кв. 8
Повод вызова:б/ж; Пол: м
ФИО: Ефимов Александр Александрович Возраст: 28 лет;
Дата рождения:17.10.85.
Вызывает: сам;
Адрес места жительства: по месту вызова
Документ: паспорт;
Принятие алкоголя: нет;
Доставлен для:оставлен на месте.
Жалобы, анамнез:на боли в эпигастрии, рвота 1 раз. Со слов боли появились вчера после обеда. Обедал гречка с мясом, бутерброды с колбасой докторской и с сыром. Позавчера принимал алкоголь. Хр. Заб-я : гастрит.
Шестнадцатый день практики
Сегодня работаю с выездной бригадой №14 Фельдшер: Завражнова И.В.

Поперечные профили набережных и береговой полосы: На городских территориях берегоукрепление проектируют с учетом технических и экономических требований, но особое значение придают эстетическим.
Механическое удерживание земляных масс: Механическое удерживание земляных масс на склоне обеспечивают контрфорсными сооружениями различных конструкций.

Общие условия выбора системы дренажа: Система дренажа выбирается в зависимости от характера защищаемого.
— Мало того, что вы один из лучших пульмонологов Европы, вы ещё и в главной группе риска сейчас по коронавирусу. Дайте, пожалуйста, рекомендации для людей вашего поколения и чуть помладше, то есть для тех, кто, как мы видим, действительно подвержен высокой летальности — и в Китае, и в Италии, и в Иране.
— Для того чтобы понять группы риска при этом заболевании: в первую очередь это люди, которые контактируют с животными, представляющими биологический резервуар. Скажем, 2002 год — это были африканские кошечки, в 2012 году это были верблюды, а сейчас немножко путается наука, до конца не установлено. Больше данных, что это определённый сорт летучей мыши — тот, который китайцы употребляют в пищу.
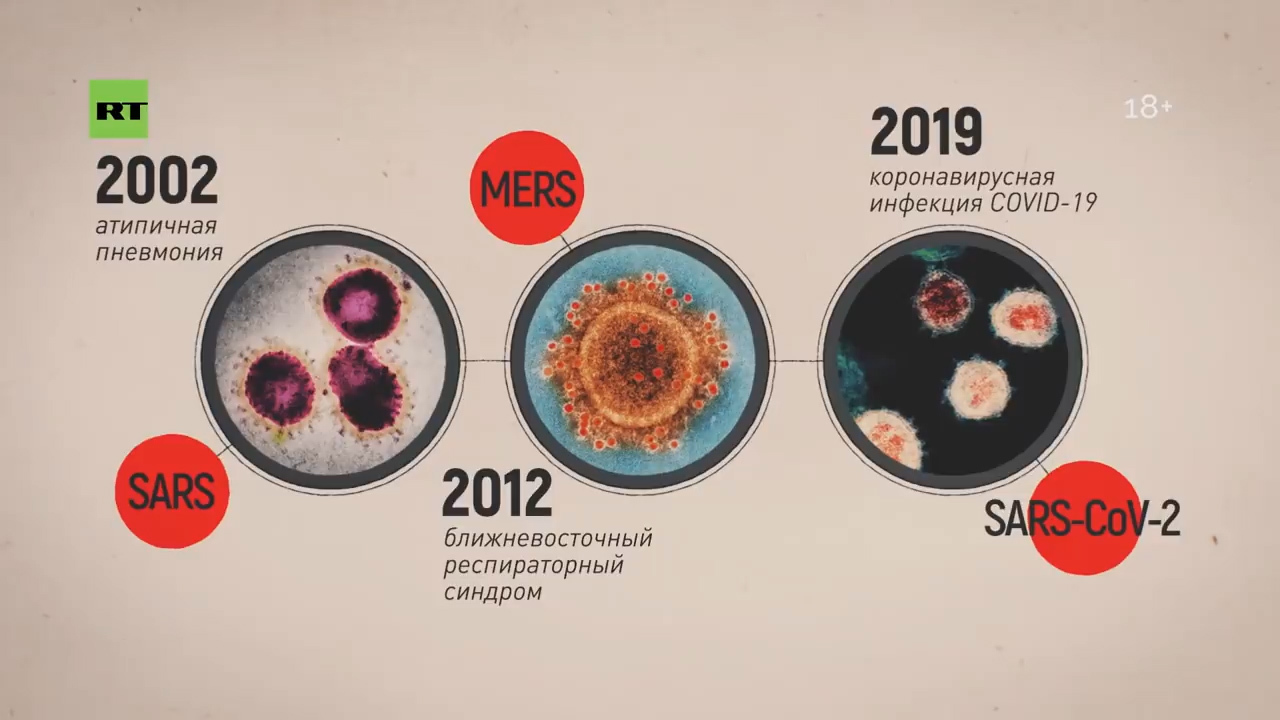
Вот эта летучая мышь распространяет коронавирус через испражнения. Поэтому идёт обсеменение. Допустим, рынок — морепродукты или какие-то другие продукты и так далее. Но когда мы говорим об эпидемии, то человек заражает человека. Поэтому эта фаза уже пройдена. Сейчас человек заражает человека.
Коронавирусы — очень-очень распространённая вирусная инфекция, и человек с ней встречается в жизни много-много раз. Ребёнок в течение года до десяти раз переносит заболевания, которые мы называем острой простудой. А за этой острой простудой стоят определённые вирусы.
И второе место по своей распространённости занимает как раз коронавирус. Проблема в том, что от этих вроде бы безобидных возбудителей отмахивались, никогда не могли понять причинно-следственных отношений. Если, скажем, ребёнок простыл, у него насморк, что за этим пойдёт? И так далее. Где-то в течение двух недель малыш или взрослый болеет — и всё это бесследно исчезало.
А вот в 2002-м, 2012-м и теперь уже в 2020 году ситуация качественно изменилась. Потому что те серотипы, которые стали циркулировать… они поражают эпителиальные клетки.

Эпителиальные клетки — клетки, которые выстилают дыхательные пути, желудочно-кишечный тракт и мочевыводящую систему. Поэтому у человека симптомы лёгочные, симптомы кишечные. И при исследовании анализов мочи тоже выделяют… такую нагрузку.
Но эти новые штаммы, о которых мы сейчас с вами ведём беседу, у них есть такие свойства — вступить в контакт с рецептором второго типа, ангиотензин-превращающего фермента. А с этим рецептором связано такое серьёзное проявление, как кашель.
Поэтому у больного, у которого появляются симптомы поражения нижнего отдела дыхательных путей, характерный признак — кашель. Это поражаются эпителиальные клетки самых-самых дистальных отделов дыхательных путей. Эти дыхательные трубочки очень маленькие.
— Дистальных — дальних, вы имеете в виду?
— Дальних. Маленького диаметра.
— Значит, это то, что рядом с бронхами находится у нас?
— Это бронхи, потом уже бронхиолы, респираторные бронхиолы. И когда воздух, диффузия газов идёт на поверхности альвеол, то они проходят как раз этот участок дыхательных путей.
— То есть первичный. Первое — это кашель.
— Нет, первое — это насморк, першение в горле.
— Вот говорят, что насморка как раз нет.
— Нет, это проблемы больших данных. Обработаны 74 тыс. историй болезни, и у всех ринорея (насморк. — RT) была. Когда вам так говорят — там действительно есть некоторые нюансы. Биология такая. Биологическая мишень вируса — эпителиальные клетки. Нос, орофарингеальная область, трахея, и потом мелкие бронхиолы, которые являются особенно опасными для человека. А оказалось, что, имея этот механизм, они приводят к резкому срыву иммунитета.
— Почему?
— Объяснение, которое сегодня даёт наука, — вовлекается в процесс белок, который называется интерферониндуцированный протеин-10. Вот именно с этим белком связана регуляция врождённого иммунитета и приобретённого иммунитета. Как это увидеть? Это очень глубокое поражение лимфоцитов.
— То есть у вас падают лимфоциты сразу на общем анализе?
— Да. И если там лейкоциты повысятся, тромбоциты повысятся, а более устойчивой является именно лимфопения, то есть лимфотоксический эффект самих вирусов. Поэтому сама болезнь имеет как минимум четыре очерченных этапа. Первый этап — это вирусемия. Безобидная простуда, ничего особого нет. Семь дней, девять — приблизительно в этом интервале.
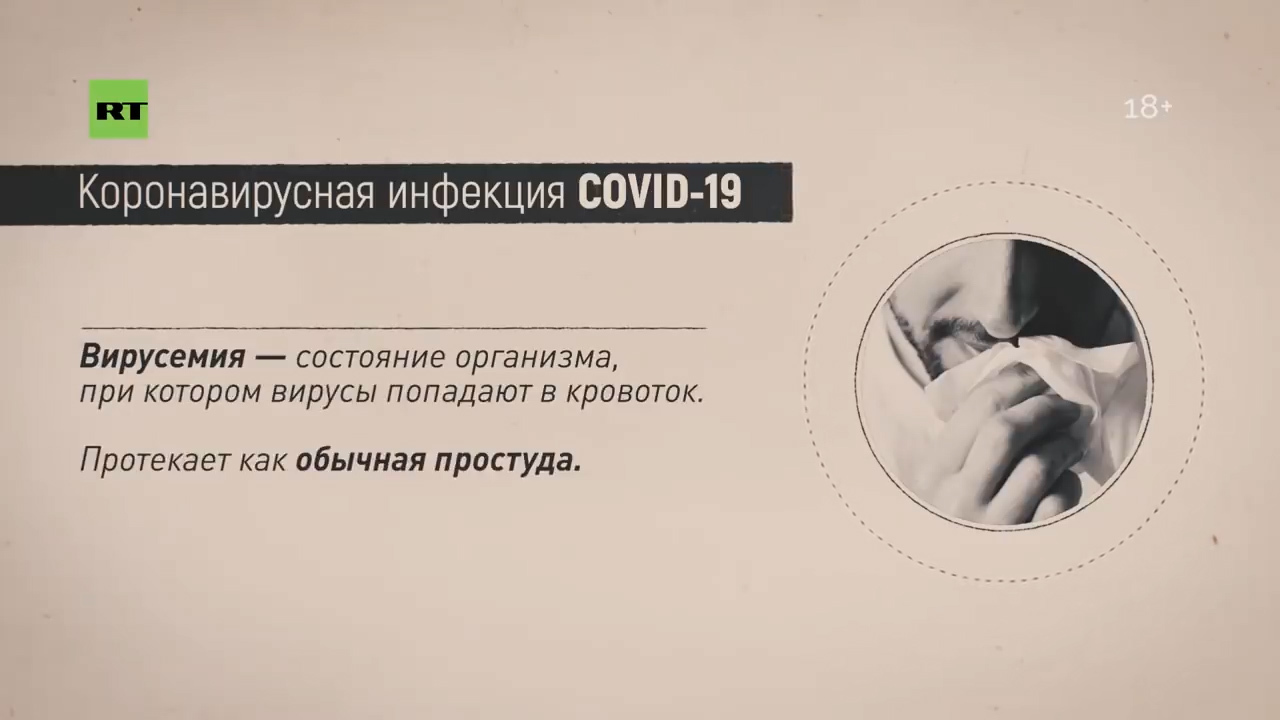
А вот начиная с девятого дня по 14-й ситуация качественно меняется, потому что именно в этот период формируется вирусно-бактериальная пневмония. После поражения эпителиальных клеток в анатомическом пространстве дыхательных путей происходит колонизация микроорганизмов, в первую очередь тех, которые населяют у человека орофарингеальную область.
— То есть уже бактерии?
— Бактерии, да. Поэтому эти пневмонии всегда вирусно-бактериальные.
— Значит, вирус, так сказать, наполняет альвеолы, где всё время живут какие-то бактерии? И они сами по себе где-то живут, в каком-то количестве?
— Вообще, мы считаем, что нижний отдел дыхательных путей стерилен. Вот так устроен механизм защиты, что именно нижний отдел дыхательных путей.
— Там ничего нет.
— Не заселён. Когда вирус внедрился и он нарушил этот барьер, там, где была стерильная среда в лёгких, начинают колонизироваться, размножаться микроорганизмы.
— То есть не вирус вызывает пневмонию? Всё равно пневмонию вызывают бактерии, конечно.
— Ассоциации: вирус — бактерии.
— Да.
— Окно, где врач должен проявить своё искусство. Потому что часто вирусемический период — как лёгкое заболевание, как лёгкая простуда, недомогание, насморк, лёгкая температура небольшая, субфебрильная. А вот период, когда кашель усилился и когда появилась одышка, — это два признака, которые говорят: стоп, это уже качественно другой пациент.
Если эта ситуация не контролируется и болезнь прогрессирует, то наступают уже более серьёзные осложнения. Мы называем это респираторным дистресс-синдромом, шоком. Человек дышать самостоятельно не может.

— Отёк лёгких?
— Понимаете, отёков лёгкого много, на самом деле, бывает. Если быть точными, мы это называем некардиогенный отёк лёгкого. Если, скажем, кардиогенный отёк лёгкого мы можем лечить с помощью определённых лекарственных препаратов, то этот отёк лёгкого можно лечить только с помощью машины механической вентиляции лёгких или продвинутых методов, таких как экстракорпоральная гемоксигенация.
Если человек переносит эту фазу, то иммуносупрессия, вызванная поражением приобретённого и врождённого иммунитета, становится губительной и у больного присоединяются такие агрессивные возбудители, как синегнойная палочка, грибы. И те случаи смерти, которые произошли, — у 50%, которые длительно находились на искусственной вентиляции лёгких, альвеолы все заполнены грибами.
Грибы появляются тогда, когда глубокая иммуносупрессия. Какая же судьба человека, который перенес всё это? То есть он перенёс вирусемию, он перенёс вирусно-бактериальную пневмонию, он перенёс респираторный дистресс-синдром, некардиогенный отёк лёгкого и он перенёс септическую пневмонию. Он будет здоров или нет? И вот, собственно говоря, сегодня мир озабочен именно этим: какая судьба у человека, у тех вот 90 тыс. китайцев, которые перенесли коронавирусную инфекцию?

— 90 тыс. — они сами по себе перенесли, они на ИВЛ не лежали, грибов у них не было. ОРЗ и ОРЗ.
— Но сама проблема — она очень важна. Потому что практическая медицина стоит перед фактом резкого роста так называемых лёгочных фиброзов. И вот у этой группы лиц, перенёсших коронарную инфекцию, в течение года формируется фиброз лёгкого.
— То есть когда лёгочная ткань уплотняется?
— Да. Как жжёная резина. Лёгкое становится как жжёная резина, если аналогию проводить.
— К вам попадает пожилой человек, у него точно диагностирован коронавирус. И он ещё не на девятом дне, то есть его ещё не надо на ИВЛ класть. Как вы его будете лечить?
— Вы знаете, в чём дело: мы таких больных пока не лечим, потому что нет лекарственных препаратов, лекарственных средств, которые надо применять в этой фазе. Панацеи нет. Потому что лекарство, которое бы действовало на вирусемию, на вирусно-бактериальную фазу, на некардиогенный отёк лёгкого, на сепсис, — панацея, такого не может быть.
Потому что, если вернуться к опыту 2002 года, когда увидели уязвимость медицинского персонала, врачам, сёстрам рекомендовали применять тамифлю и озельтамивир — антигриппозный препарат. И при определённых серотипах коронавируса, действительно, механизм внедрения в клетку тот же, как при вирусах гриппа. Поэтому показали, что эти препараты могут защитить лиц, где высокий риск развития этого заболевания.
Или же у него выявляется носительство вируса, ему дают эти препараты и так далее. Но это, я ещё раз хочу сказать, серьёзной доказательной базы не имеет. Ситуация, которая наиболее грозная, потому что она определяет судьбу человека. Простудное состояние — одно дело. А другое дело — когда вирусно-бактериальная пневмония, это принципиально другая вещь.
И здесь очень важно подчеркнуть, что только антибиотиками помочь такому больному проблематично. Здесь должна быть обязательно комбинированная терапия, которая включает средства, стимулирующие иммунитет. Это очень важный момент.
— А что вы имеете в виду? То есть, условно говоря, вы ему пропишете амоксиклав с каким-то иммуномодулятором?
— Да, обычно назначают цефалоспорины четвёртого поколения, не амоксиклав, в комбинации с ванкомицином. Такая комбинация — широкая, потому что очень быстро идёт смена грамположительной и грамотрицательной флоры. А вот какой иммуномодулирующий препарат назначить — это вопрос для научного исследования.
Итак, мы понимаем, что резко пострадает иммунитет. Мы понимаем высокую уязвимость человека к той инфекции, которая у него начинает колонизироваться в дыхательных путях. Поэтому, к сожалению, мы как бы чёткой линии не имеем. Но то, что реально может помогать таким больным в такой ситуации, — это иммуноглобулины. Потому что это заместительная терапия.
И поэтому таким больным, чтобы не разыгрался сепсис, по крайней мере, они не вошли в фазу сепсиса, назначают высокие иммуноглобулины. Американские врачи применили средство у своего больного, которое применяют при лихорадке Эбола. Это препарат группы, аналог нуклеозидов. Это группа препаратов, которые применяют при герпесе, при цитомегаловирусе и так далее.
— То есть это противовирусная или поддерживающая антивирусную терапию, да?
— Нет, это препарат, который действует всё-таки на те механизмы в клетке, которые противостоят репликации вируса. Вот у меня в руках (фотография президента США Дональда Трампа. — RT). Он собрал всю верхушку, которая могла бы высказаться по препаратам перспективным. Два вопроса, которые он поставил, он готовился к этой конференции. Первый вопрос: насколько учёные Соединенных Штатов Америки готовы к внедрению вакцины?
— Полтора года.
— Да, совершенно точно. Это два года. Он говорит: что в таком случае? Есть ли у страны препараты, которые могли бы защитить? И, собственно говоря, они сказали: да, такой препарат есть.
— Что?
— Что это за препарат? Он называется ремдесивир.

— Давайте посмотрим его.
— Вот учёные сказали, учитывая тот опыт, который есть, и обсуждения и так далее. Хотя, конечно, есть другие препараты, которые активно изучаются. Вообще, это направление очень интересное: что, собственно говоря, считается перспективным. Перспективным считается применение стволовых мезенхимальных клеток. Но в какой стадии?
— Слушайте, вот вы, как человек, который много лет этим занимается, от астмы до пневмонии, можете как-то попытаться спрогнозировать развитие этой эпидемии, например, в России?
— Вы знаете, в чём дело? Я хочу сказать, что, если Россию сравнивать с окружающим миром и брать коронавирус 2002 года, там ни одного больного не было.
— Может, мы просто не диагностировали?
— Он у нас вообще единственный сертифицированный, да?
— Вирус уже в России, как бы санэпидемслужба ни старалась. Как вы считаете, как он будет развиваться? Закончится ли он весной, например, с приходом лета?
— Знаете, мне кажется, картинка повторяет то, что было тогда. Это, если вы помните.
— Тогда — в 2002 году? То есть когда был SARS?
— Он отличается на 16, по-моему, нуклеозидов.
— Если пойдёт по этому сценарию, то нужно сказать, что где-то в апреле-мае эта проблема уже остро, по крайней мере, стоять не будет.
— Просто из-за сезонного прекращения респираторных инфекций?
— Да. Климатический фактор, целый ряд других факторов. Сейчас, когда беда, конечно, к нам приходит не из Китая, а из Европы. Те, кто возвращается из этих стран, в первую очередь из Италии, сегодня, запомните: Урбани. Это он сделал очень многое. Я считаю, это просто подвиг врача, который так много сделал. Это был вирусолог из Милана.

— Тогда, в 2002 году?
— Он эксперт ВОЗ, я с ним встречался по линии Всемирной организации здравоохранения. Он в списке был эксперт по коронавирусам. И тогда его направили в Ханой. Они распределились, ему достался Вьетнам. И во Вьетнаме, когда он приехал, была паника. Врачи перестали выходить на работу. Медицинский персонал тоже. Больные есть, а врачебного и медицинского персонала нет.
Он оценил ситуацию. С трудом ему удалось переломить её, снять эту паническую ситуацию, которая была тогда в госпитале. Ну а самое главное — он стал общаться с правительством и сказал: закрыть страну на карантин. Вот откуда всё это пошло. Это пошло от Урбани. Они начали артачиться.
— Вьетнамцы?
— Да, Вьетнам. Что это экономика, туризм и так далее. В общем, он нашёл эти слова, он убедил. И Вьетнам — первая страна, которая вышла из этого. И он посчитал, что его работа закончена. Он набрал материал для вирусологического обследования и сел в самолёт, который летел в Бангкок.
Там американские вирусологи, они должны были встретиться. А когда уже полетел, понял, что заболел. Заболел так же, как эти несчастные вьетнамцы в том госпитале. И он стал всё записывать, описывать. Вот время такое-то — моё самочувствие такое-то.
— Лететь три часа?
— Какие рекомендации вы можете дать человеку, который обнаруживает у себя… Ну то есть мы уже договорились, что вирус в общей популяции. Мы уже не можем, на самом деле, его контролировать.
— Да. Значит, такие обывательские рекомендации?
— Да, именно так.
— В первую очередь — это всё-таки хороший уход за слизистой носа и орофарингеальной областью.
— То есть покупаешь морскую воду и себе…
— Да, и промываешь тщательно. Но лоры — они очень хорошо показывают эффективный лаваж. То есть должно прийти всё-таки ощущение свободного дыхания. Второе место — это орофарингеальная область за увулой. И там тоже нужно хорошо сделать лаваж орофарингеальной области.
— То есть надо прыскать не только в нос, но и глубоко в гортань?
— Да, и прополаскивать. И не лениться делать до тех пор, пока не придёт чувство чистых, хороших дыхательных путей. Из всех путей это средство самое эффективное. Я бы посоветовал тем людям, которые могут себе позволить, приобрести небулайзер или.
— То есть такой аэрозольный, да? С ультразвуком?
— Да. И он позволяет гигиену именно верхней части дыхательных путей доводить до хорошего состояния. Когда присоединяется кашель — желательно всё-таки применить те лекарства, которые мы прописываем больным бронхиальной астмой. Это или беродуал, или вентолин, или сальбутамол. Потому что именно эти препараты улучшают мукоцилиарный клиренс, снимают спазм.
— То есть отхаркивающий? АЦЦ?
— Да, АЦЦ и флуимуцил. И чего нельзя делать — это применять глюкокортикостероиды. Этот вирус, его репликация резко нарастает.
— Что это значит?
— Глюкокортикостероиды — это преднизолон, метилпреднизолон, дексаметазон, метаметазон.
— То есть не надо колоть гормоны, условно говоря, если у вас вирусная инфекция?
— Есть ингаляционные стероиды. Но есть больные с астмой, которые заболели, находятся на этой терапии. Это уже как бы индивидуальные решения. Конечно, 2020-й войдёт в историю медицины как новая болезнь. Мы должны это признать, что мы поняли новую болезнь. Две новые пневмонии пришли. Это пневмония, которая вызывается электронными сигаретами, вейпами, и сейчас в Соединённых Штатах от этого умерли.
— . несколько тысяч подростков. Да, это известный факт, и чем лечить — непонятно. Сажаешь на ИВЛ — они умирают сразу.
— Да. Вы понимаете, в чём проблема-то? Вот у них развиваются те изменения в лёгких, которые возникают при этом. Они вроде бы схожие. Это респираторный дистресс-синдром, о котором мы с вами ведём разговор. В литературе поднимаются очень серьёзные вопросы: роль коронавирусов в трансплантологии. Одна из проблем — это облитерирующий бронхиолит, который возникает особенно при пересадке.
— Пересадке лёгких?
— Да, лёгких и костного мозга. Стволовых клеток. Вот, собственно говоря, всё хорошо сделано, всё нормально, человек ответил на эту терапию, а начинает нарастать проблема дыхательной недостаточности. И причину этих бронхиолитов поймали — это коронавирус. То есть новое знание пришло.
Читайте также:
- Вог кемер коксаки вирус
- Какие вакцины живые от гепатита в
- Тест на бешенство алматы
- Подофиллин отзывы вирус папилломы человека
- Швейцарский грипп что это такое


