Острый паралитический полиомиелит вызванный диким природным вирусом
Медицинский эксперт статьи

Полиомиелит [от греч.polio (серый), myelos (мозг)] - это острая инфекция, вызываемая полиовирусом. Симптомы полиомиелита неспецифические, иногда встречается асептический менингит без паралича (непаралитический полиомиелит), и менее часто паралич различных мышечных групп (паралитический полиомиелит). Диагноз клинический, хотя лабораторная диагностика полиомиелита возможна. Лечение полиомиелита симптоматическое.
Синонимы. Эпидемический детский паралич, болезнь Гейне-Медина.
Коды по МКБ-10
- А80. Острый полиомиелит.
- А80.0. Острый паралитический полиомиелит, ассоциированный с вакциной.
- А80.1. Острый паралитический полиомиелит, вызванный диким завезённым вирусом.
- А80.2. Острый паралитический полиомиелит, вызванный диким природным вирусом.
- А80.3. Острый паралитический полиомиелит другой и неуточнённый.
- А80.4. Острый непаралитический полиомиелит.
- А80.9. Острый полиомиелит неуточнённый.
Что вызывает полиомиелит?
Полиомиелит вызывается полиовирусом, который имеет 3 типа. Тип 1 наиболее часто приводит к параличу, но реже носит эпидемический характер. Только человек - источник инфекции. Передается при прямом контакте. Бессимптомная, или малая, инфекция относится к паралитической форме как 60:1 и служит основным источником распространения. Активная вакцинация в развитых странах позволила ликвидировать полиомиелит, однако случаи заболевания встречаются в регионах, где вакцинация полностью не завершена, например в Африке южнее Сахары и Южной Азии.
Вирус полиомиелита попадает в рот фекально-оральным путем, поражает лимфоидную ткань в результате первичной виремии, а через несколько дней развивается вторичная виремия, кульминацией которой является появление антител и клинических симптомов. Вирус достигает ЦНС при вторичной виремии или по периневральным пространствам. Вирус находят в носоглотке и в фекалиях в инкубационном периоде и при появлении симптомов полиомиелита, персистирует 1-2 недели в горле и более 3-6 недель в фекалиях.
Самые тяжелые поражения имеют место в спинном и головном мозге. Компоненты воспаления вырабатываются при первичной вирусной инфекции. Факторами, предрасполагающими к тяжелым неврологическим повреждениям, относятся возраст, недавняя тонзиллэктомия или внутримышечные инъекции, беременность, нарушение функции В-лимфоцитов, переутомление.
Какие симптомы имеет полиомиелит?
Симптомы полиомиелита могут быть большими (паралитическими и непаралитическими) или малыми. Большинство случаев, особенно у маленьких детей, - малые, когда в течение 1-3 дней наблюдаются субфебрильная лихорадка, недомогание, головная боль, першение в горле, тошнота. Эти симптомы полиомиелита появляются спустя 3-5 дней после контакта. Неврологических симптомов не бывает. Чаще всего полиомиелит развивается без предшествующих малых признаков, особенно у старших детей и взрослых. Полиомиелит имеет инкубационный период, который длится 7-14 дней. Симптомы полиомиелита включают асептический менингит, глубокую мышечную боль, гиперестезию, парестезию, при активном миелите - задержку мочи и спазм мышц. Развивается асимметричный вялый паралич. Наиболее ранние признаки бульбарных нарушений - дисфагия, назальная регургитация, гнусавость голоса. Энцефалит развивается редко, еще реже дыхательная недостаточность.
У некоторых больных развивается постполиомиелитный синдром.
Как диагностируется полиомиелит?
Непаралитический полиомиелит отличается тем, что в спинномозговой жидкости нормальный уровень глюкозы, несколько повышен белок и цитоз составляет 10-500 клеток/мкл, преимущественно лимфоцитов. Диагностика полиомиелита основана на выделении вируса из ротоглотки или фекалий или нарастание титра антител.
Асимметричный прогрессирующий вялый паралич конечностей или бульбарный паралич без потери сенсорной чувствительности у лихорадящих больных или при лихорадке у неиммунизированных детей или молодых людей практически всегда указывает на паралитический полиомиелит. Редко подобная картина может вызываться коксакивирусами групп А и В (особенно А7), различными ЭХО-вирусами, энтеровирусами типа 71. Лихорадка Западного Нила также вызывает прогрессирующий паралич, который клинически неотличим от паралитического полиомиелита, вызванного полиовирусами; в дифференциальной диагностике помогают эпидемиологические критерии и серологические тесты. Синдром Гийена-Барре вызывает прогрессирующий паралич, но лихорадка обычно отсутствует, мышечная слабость симметрична, чувствительные нарушения имеют место у 70 %больных, а белок спинномозговой жидкости повышен на фоне нормального содержания клеток.
Методическое письмо
Нормативные и методические документы:
- Е.П. Деконенко - Руководителем клинического отдела ГУ ИПиВЭ им. М.П. Чумакова РАМН, председателем комиссии по диагностике полиомиелита и ОВП, доктором медицинских наук, профессором;
- В.П.Грачевым - Главным научным сотрудником ГУ ИПиВЭ им. М.П. Чумакова РАМН, доктором биологических наук, профессором ;
- Шакаряном А.К. - Научным сотрудником клинического отдела ГУ ИПиВЭ им. М.П. Чумакова РАМН,
- Чернявской О.П. - Заведующей отделом обеспечения эпидемиологического надзора ФГУЗ ФЦГиЭ Роспотребнадзора,
- Морозовой Н.С. - Заведующей отделением кишечных инфекций ФГУЗ ФЦГиЭ Роспотребнадзора,
- Петиной В.С. - Заместителем начальника отдела эпидемиологического надзора Управления Роспотребнадзора по г. Москве.
Общие сведения об остром полиомиелите
Острый полиомиелит относится к инфекционным заболеваниям вирусной этиологии и характеризуется разнообразием клинических форм - от абортивных до паралитических. Паралитические формы возникают при поражении вирусом серого вещества, расположенного в передних рогах спинного мозга и двигательных ядрах черепно-мозговых нервов. Клинически это выражается развитием вялых или периферических парезов и параличей. Наиболее часто острый полиомиелит возникает в результате инфицирования одним из трёх типов вируса полиомиелита.
Резервуаром и источником возбудителя является человек, больной или носитель. Полиовирус появляется в отделяемом носоглотки через 36 ч., а в испражнениях 72 ч. после заражения и продолжает обнаруживаться в носоглотке в течение одной, а в испражнениях - в течении 3-6 нед. Наибольшее выделение вируса происходит в течение первой недели заболевания.
Механизм передачи возбудителя фекально-оральный, пути передачи -водный, пищевой и бытовой. Важное значение имеет и аспирационный механизм с воздушно-капельным и воздушно-пылевым путями передачи.
Естественная восприимчивость людей высокая, однако клинически выраженная инфекция встречается гораздо реже носительства: на один манифестный случай приходится от 100 до 1000 случаев бессимптомного носительства полиовируса. Поэтому, с точки зрения эпидемиологической значимости, случаи бессимптомного носительства или бессимптомной инфекции представляют большую опасность.
Постинфекционный иммунитет типоспецифический пожизненный.
Основные эпидемиологические признаки.
В довакцинальный период распространение заболевания носило повсеместный и выраженный эпидемический характер. В условиях умеренного климата наблюдалась летне-осенняя сезонность.
Поствакцинальный период характеризуется резким снижением заболеваемости. Заболевание регистрируется в основном у детей, не привитых против полиомиелита или привитых с нарушением календаря профилактических прививок.
Длительность инкубационного периода при остром полиомиелите колеблется от 4 до 30 дней. Наиболее часто этот период длится от 6 до 21 дня. Первичное размножение и накопление вируса происходит в глотке и кишечнике. В последующем, вирус попадает в лимфатическую систему и затем в кровь. Следующим за вирусемией этапом развития болезни является проникновение вируса в центральную нервную систему. Это происходит через эндотелий мелких сосудов или по перефирическим нервам.
Типичным для острого полиомиелита является поражение вирусом крупных двигательных клеток - мотонейронов, расположенных в сером веществе передних рогов спинного мозга и ядрах двигательных черепно-мозговых нервов в стволе головного мозга. Частичное повреждение мотонейронов или полная гибель их приводит к развитию вялых парезов или парличей мышц лица, туловища, конечностей. Воспалительный процесс по типу серозного менингита развивается и в оболочках мозга. Мозаичность поражения нервных клеток находит своё клиническое отражение в ассиметричном беспорядочном распределении парезов и относится к типичным признакам острого полиомиелита.
Улучшение санитарно-гигиенических условий способствует ограничению распространения полиовируса, однако единственным специфическим средством предупреждения паралитического полиомиелита остается иммунизация живой оральной полиомиелитной вакциной (ОПВ) из аттенуированных штаммов Сэбина или инактивированной полиомиелитной вакциной (ИПВ). Вакцинация проводится в соответствии с Национальным календарем профилактических прививок.
Клиническая картина непаралитических форм острого полиомиелита
Инапарантная форма протекает как вирусоносительство и не сопровождается клиническими симптомами. Диагностика осуществляется только по данным вирусологического обследования.
Абортивная форма (малая болезнь) характеризуется следующими симптомами: умеренная лихорадка, интоксикация, головная боль, иногда незначительные катаральные явления со стороны верхних дыхательных путей, разлитые неинтенсивные боли в животе, дисфункция кишечника. Признаки поражения нервной системы отсутствуют.
Менингиальная форма протекает с синдромом серозного менингита. Ликвор сохраняет прозрачность, давление обычно повышено. Количество клеток в ликворе увеличивается от нескольких десятков до 200-300 в 1 см 3 . Белок в ликворе сохраняется нормальным или умеренно повышается, что особенно характерно для случаев с болевым синдромом.
Клинические формы острого паралитического полиомиелита
Заболевание полиомиелит в настоящее время встречается крайне редко. Все это благодаря всеобщей вакцинации от этой болезни. Дикий полиомиелит обусловлен попаданием в организм природного полиовируса. За последние два года дикий полиовирус был зарегистрирован лишь на территории Афганистана и Пакистана.
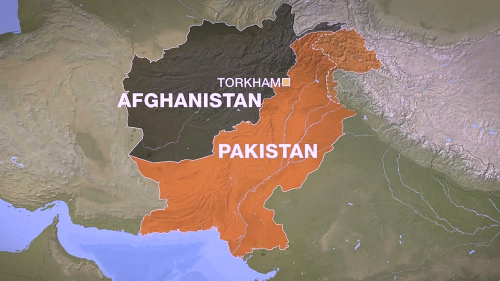
В России последний случай датируется 1996 годом.Однако послабление в проведении прививок. Отказ родителей вакцинировать детей. Все это может создать условия для возвращения инфекции на территорию тех стран, где уже забыли про эту инфекцию. Для напоминания о важности проблемы необходимо проанализировать следующие факты.
Первый факт по поводу вируса
В природе существует три типа возбудителя этой болезни.
Однако вирусы второго типа и третьего типа считаются ликвидированными, что датировано 2015 и 2019 годами соответственно.
По результатам исследований на сегодня в двух указанных выше странах циркулирует только первый тип. Стоит ли успокаиваться? Надо быть постоянно настороже, учитывая возможность завоза инфекции, а при наличии восприимчивых организмов развитие и распространение инфекционного процесса. Повышенная миграция, беженцы, расширение торговых связей не исключают возможность появления транзитных штаммов на любых территориях. Для болезни не существует границ Попасть она может и с больными и с носителями и с продуктами. Особенно это касается овощей и фруктов, а также товаров народных промыслов.
Вывод такой, что полностью успокаиваться пока не стоит.
Факт второй касается болезни
Сама болезнь развивается далеко не у каждого, в кого попадает микроорганизм. Заражение происходит через рот. Полиовирус относится к группе энтеровирусов. Название они получили вследствие своего метода попадания внутрь. Путь заражения фекально оральный. У больного или носителя выделяется из прямой кишки. Попасть должен через рот. Здесь факторами передачи инфекции являются пищевые продукты и вода.
Интересно, что даже у тех, у кого нет иммунитета вирус вызывает заболевание лишь у трех из десяти инфицированных, а развивается поражение нервной системы у одного из 200 зараженных. При этом только половина из них без последствий выходят из болезни. Другие остаются инвалидами на всю жизнь.
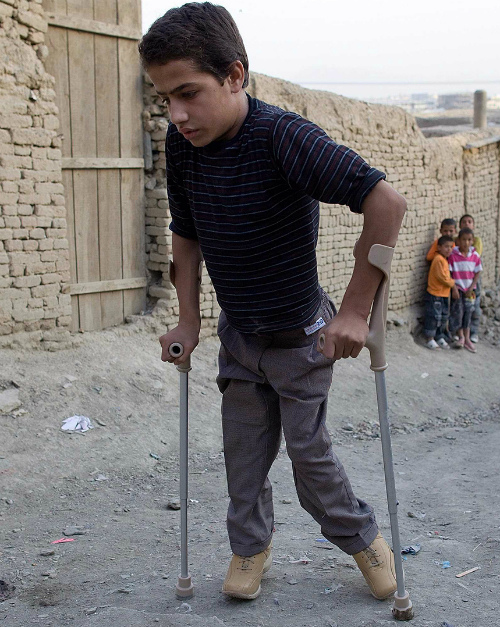
А у одного из 5 парализованных происходит паралич дыхательных мышц. Что заканчивается летальным исходом при отсутствии возможности оказания квалифицированной медицинской помощи.Чаще всего происходит поражение мышц нижних конечностей Это приводит к пожизненной хромоте и тяжелым как физическим, так и психологическим потрясениям. Возможно нарушение функции тазовых органов, а при поражении дыхательной мускулатуры пожизненное использование аппаратов искусственной вентиляции легких.
Вывод такой, что борьба продолжается и успокаиваться, несмотря на многие победы и достижения не стоит.
Третий факт о вакцинации
Эффективного лечения не существует. Проводится симптоматическая терапия. Она направлена на помощь организму в преодолении поражений вируса. Однако уничтожить вирус существующими препаратами невозможно. Единственный эффективный способ борьбы с недугом это не допустить инфицирование. Для этого с середины прошлого века во всем мире проводится иммунизация детей. Данная прививка внесена в график вакцинации и является обязательной для всех малышей.По Национальному графику проводится вакцинация детишек с трех месяцев, причем первыми проводится введение инактивированной вакцины ( два раза), затем живой ослабленной.
Применение живой вакцины приводит к формированию не только системного противовирусного иммунитета, но и местной защиты в кишечнике.
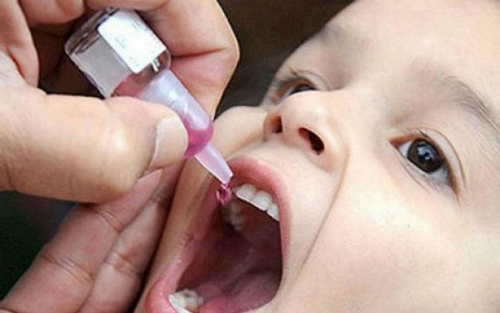
Это не позволяет даже при попадании в кишечник, проникнуть вирусу за пределы желудочно-кишечного тракта и нейтрализует его на месте. Таким образом после применения живой вакцины можно не бояться, что привитой сам не заболев, передаст вирус в окружающую среду. Данное состояние формируется в течение двух месяцев после вакцинации. Считается, что даже не привитые детки, контактирующие с малышом первые 60 дней после прививки живой вакциной приобретают от него иммунитет.
Вывод такой, обязательная вакцинация по следующей схеме: в 3 мес и в 4.5 мес вводится инактивированная вакцина внутримышечно, далее в 6 месяцев,1.5 года, 20 месяцев и в 14 лет живая пероральная вакцина.
Использование только инактивированной вакцины проводится в следующих случаях:
- По желанию родителей.
- У детей с иммунодефицитами, включая ВИЧ инфекцию или появление на свет у ВИЧ положительных родителей.
- С врожденными аномалиями развития и недоношенных.
- Если имеются тяжелые, требующие системной длительной терапии заболевания ( онкология, гематология, аутоиммунные болезни).
- Воспитанникам детских домов.
Заключение
Резюмируя все выше изложенное можно сделать следующие выводы:
- успокаиваться по поводу отсутствия в большинстве регионов дикого вируса еще рано. Возможна миграция возбудителя;
- болезнь может протекать тяжело, приводя к пожизненной инвалидизации и даже летальному исходу;
- обязательно проведение прививок с применением обоих типов вакцин( инактивированной и живой).
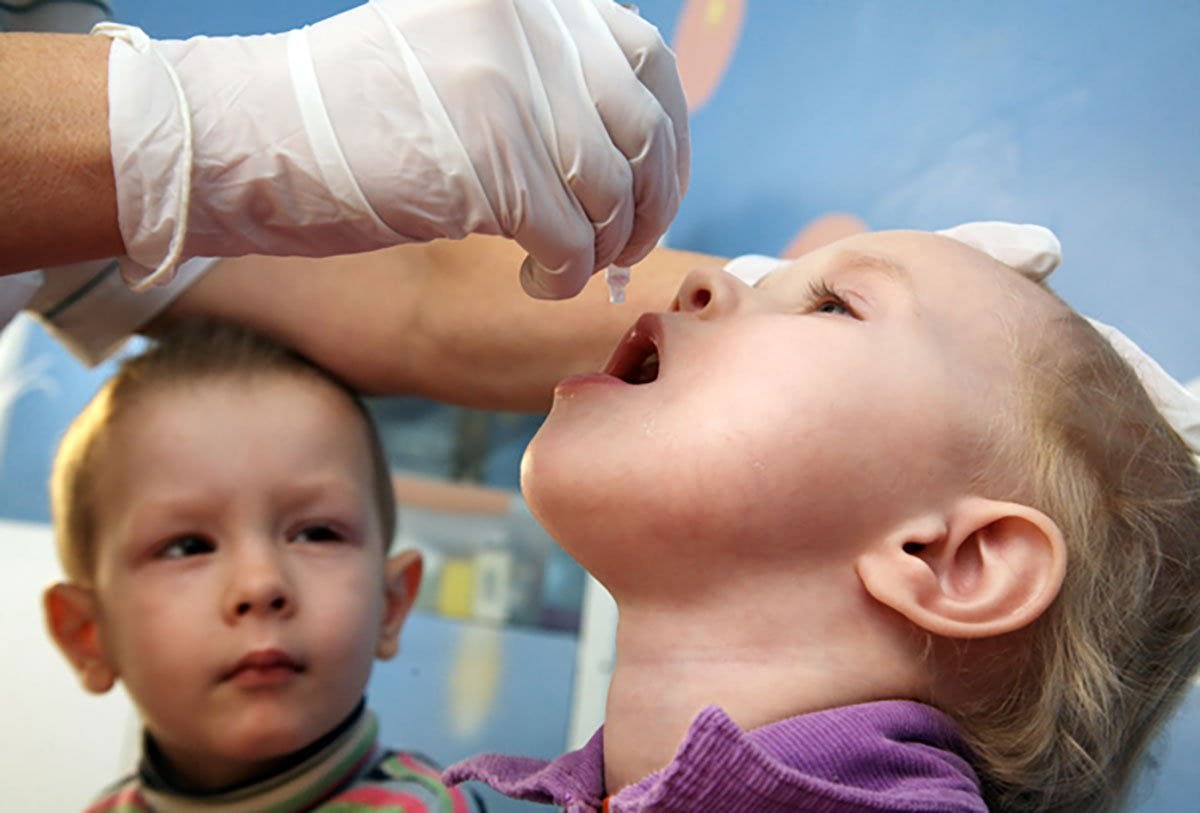
Полиомиелит (болезнь Гейне-Медина) – это опасное вирусное заболевание вследствие инфицирования человека полиовирусом. Группа высокого риска заболеваемости – дети до 7 лет. Характеризуется высокой контагиозностью (передачей возбудителя через непосредственный контакт или предметы обихода) особенно в межсезонный период. Заражение вирусом вызывает глубокое поражение двигательных клеток серого вещества спинного мозга, что обуславливается необратимыми процессами атрофирования в области спины, верхних и нижних конечностей (спинномозговой паралич). Болезнь классифицируется по МКБ-10 под кодами А80-А80.9 как неизлечимая патология центральной нервной системы.
Вирус полиомиелита, структура вируса, как распространяется, от чего погибает
Возбудитель болезни полиомиелита – вирус P oliovirus hominis. Выделен из организма инфицированного носителя в начале ХХ века. Относится к кишечной группе энтеровирусов (разновидности ЕСНО-вирусы и Коксаки). 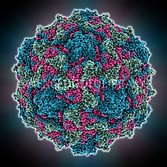
Условно подразделен на три типажа – особое распространение среди людей получил I -й паразитирующий тип. Представляет собой сферическую молекулу простого строения около 30 нм размером, содержащую однонитевую РНК, которая обладает позитивной полярностью и состоит из более 7 тысяч нуклеидов. Особой патогенностью для человека владеет вирион I типа, он же является возбудителем известных эпидемий (85% паралитической формы болезни). Полиовирус II типа встречается реже. А возбудитель полиомиелита III типажа чаще всего вызывает латентный исход болезни (носительство).
Патогенез полиомиелита
Источником инфицирования является больной носитель. Поскольку характеристика болезни чаще всего является практически бессимптомной, или с идентичными легкой простуде признаками недомогания, носитель может не подозревать о существующем заражении.
Заражение полиомиелитом происходит
- фекально-оральным путем – немытые руки, предметы общего использования, пищевые продукты, мухи;
- воздушно-капельный – тесный контакт с вирусоносителем или больным на любой стадии болезни полиомиелит.

Проникновение вируса полиомиелита в здоровый организм происходит через рот. Попадая на слизистую оболочку, вирион начинает активное размножение в области миндалин, кишечнике. Затем бактерия проникает в кровоток и лимфу, парализует функции и разрушает структуру двигательных клеток спинного мозга.
Прогноз выздоровления зависит от иммунной защиты организма инфицированного. При сильно ослабленном иммунитете в 2% случаев последствием перенесенного полиомиелита является вялотекущий паралич нижних конечностей (поражение поясничных позвонков). Грудные и шейные атрофии встречаются редко. Большинство заразившихся людей переносят легкую форму болезни без последствий, приобретают стойкий иммунитет и становятся полностью невосприимчивыми к последующим атакам вируса.
Полиомиелит: у стойчивость возбудителя
Вирион обладает стабильной устойчивостью к внешней среде вне носителя. Зафиксированы случаи активной жизнедеятельности бактерии до 100 суток в воде и до 6 месяцев в фекалиях зараженного человека. Вирион устойчив к воздействию желудочных кислот и не чувствителен к антибиотикам. Резкая смена температурного режима переводит возбудитель в более пассивную стадию, однако случаи инфицирования замороженным вирусом не исключаются.
При нагревании более 50 градусов Цельсия наблюдались необратимые структурные изменения в молекуле до полного разрушения в течение получаса. Температура кипения воды, ультрафиолетовое облучение полностью уничтожают молекулярную активность возбудителя. Дезинфекция хлористыми содержащими растворами деактивирует способность вириона к популяризации.
Заболеваемость полиомиелитом
Вирусной популяризации полиомиелита способствуют климатические условия, образ жизни, постоянное нахождение в социуме, отсутствие нормальных условий медицинского обслуживания. Инфицирование фекально-оральным способом чаще всего происходит через грязное полотенце, не мытые продукты, зараженную воду, использование общих вещей – полотенца, чашки, тарелки или игрушек. Воздушное заражение обуславливается контактом с больным через рукопожатие, разговор, поцелуй.
![]()
Клинические симптомы полиомиелита
Степень проявления видимых показателей заболевания полиомиелитом зависит от устойчивости иммунитета ребенка. На развитие болезни также влияет количество находящихся в организме молекул вируса. При слабой иммунной системе после заражения полиомиелитом у детей развивается вирусемия (быстрое проникновение в кровь). Вирион в основном характеризуется поражением клеток ЦНС, однако способен инфицировать легкие, сердце, миндалины.
Период инкубации колеблется от 5 до 14 дней. Временной промежуток зависит от иммунной сопротивляемости, однако уже зараженный носитель является распространителем возбудителя. В период с 7 до 40 дней больным выделяется огромная концентрация вириона вместе с фекалиями.
- Инаппаратная
Бессимптомное течение болезни. Период активной выработки организмом иммунной защиты к вирусу. В это время вирион полиомиелита можно обнаружить только в лабораторных анализах при выделении антител. - Висцеральная (абортивная) – первый этап болезни (1-3 дня)
Наиболее распространенная классификация – до 80% больных. Проходит под обычными простудными симптомами: боль в голове, насморк, вялость, отсутствие аппетита, кашель и субфебрильная температура тела. Заканчивается через недели, обычно прогноз благоприятный. - Поражение ЦНС
Болезнь осложняется наступлением дефектного атрофирования у 50% больных. - Непаралитическая
Характерна проявлением более выраженных симптомов висцеральной классификации. Диагностировать полиомиелит можно по наличию миненгиальных проявлений – отсутствие или затрудненность двигательной реакции затылочных мышц, резкая боль в голове. Процесс выздоровления занимает около месяца, осложнений в виде паралича не наблюдалось. - Паралитическая (появление 4-6 день заболевания)
Отмечается быстрое нарастание признаков болезни, состояние больного ухудшается. Поражение ЦНС характеризуется бредом, головной болью, судорогами, нарушением сознания. Больной жалуется на боль по ходу нервных окончаний, симптомы менингии выражены. При обследовании смена местоположения тела больного очень болезненна, пальпаторно определяется локализация болевого синдрома в области позвонков.
Поскольку развитие паралитической классификации болезни бывает редко, в зависимости от места локализации вирусного поражения выделены несколько форм последствий полиомиелита (замещений погибших клеток глиозной органической тканью).
- спинальный – паралич вялый в области конечностей, туловища;
- бульбарный – нарушение функций глотания и дыхания, возможно речевое замедление;
- понтинный – атрофирование лицевых мышц;
- энцефалитный – поражение участков головного мозга с утратой подведомственных функций.


Внезапное возникновение полного паралича развивается на фоне сниженной температуры тела и сопровождается массовой гибелью третьей части нервных клеток переднероговой области спинного мозга. Вследствие клеточного отмирания атрофируются мышцы нижних конечностей, пациент прикован к постели по причине отказа двигательной функции ног и нуждается в сестринском уходе. Редко наблюдаются случаи атрофирования туловища или группы дыхательной мускулатуры.
Летальный исход заболевания полиомиелитом обусловлен поражением продолговатого мозга, где расположен центр жизнеобеспечения человеческого организма. Нередко значительно осложняющими исход болезни причинами являются бактериальное заражение крови, развитие воспалительного процесса дыхательных путей (более 10% летального исхода от полиомиелита).
Диагностика полиомиелита
Идентифицирование возбудителя проводится микробиологическим выделением белкового, лимфоцитного содержания, а также обнаружению антител классового расположения M и G , по биоматериалу больного – спинномозговой жидкости, крови, слизи носовых проходов и испражнениях.
| признаки | полиомиелит | синдром Гийена-Барре | миелит |
поперечный
Лечение полиомиелита

На основании микробиологических данных разрабатывается комплекс назначений при обнаружении и классифицировании текущей стадии болезни. Поскольку сегодня эффективных лекарств для лечения полиомиелита не существует, комплексная терапия ограничивается снижением болевых ощущений и облегчением состояния больного до полного выздоровления.
Первоначальным этапом терапии является полная госпитализация выявленного больного с назначением обезболивающих, успокаивающих средств и тепловых процедур. С целью ограничения параличных осложнений пациенту обеспечивается полная физическая неподвижность, для стимуляции иммунной защиты применяются иммуноглобулины и витаминизированные инъекции. Использование физиопроцедур (парафиновое обертывание, диатермия, влажные аппликации) помогает минимизировать риски развития паралича. В восстановительном периоде применяются процедуры бассейного плавания, массаж и лечебные гимнастики.
Прогноз выздоровления после полиомиелита чаще всего благоприятен при непаралитической классификации заболевания. В случаях мышечного поражения велика вероятность последующей дефектной атрофии, поэтому очень важно своевременное соблюдение раннего ортопедического режима.

При формировании паралича очень важно начать быструю восстановительную терапию для развития и укрепления соседних участков головного мозга. Утрату подведомственных функций пораженной области могут восполнить неповрежденные участки ЦНС.
Полиомиелит – вакцинация
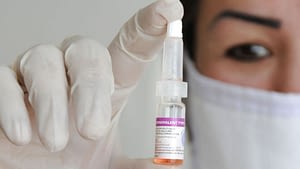
Вакцинирование – самый лучший и действующий способ профилактики полиомиелита. Учитывая специфику последствия заболевания, вакцина от полиомиелита включена МОЗ в список обязательных детских прививок до года.
На практике используются два вида прививок от полиомиелита:
- первая (живая вакцина полиомиелита) разработана А.Себиным на основе живого, но ослабленного вириона. Выпускается в виде драже или розовых капель от полиомиелита;
- вторая (инактивированная) синтезирована Д.Солком из синтетического полиовируса, деактивированная формалином. Применяется в виде инъекций.
Новорожденный грудничок находится под надежной защитой материнского иммунитета, поэтому до достижения 3 месяцев ребенок непривитый. Первая вакцинация проводится живой вакциной в виде розовых капель в рот детям 3, 4, 5 месячного возраста. Введение живой бактерии способствует возникновению и мощной стимуляции иммунной защиты организма, направленной на подавление ослабленного вибриона и активной выработке антител.

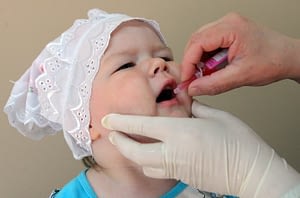
Следующий период ревакцинации полиомиелита проводится в 1,5 года, 6 лет и 14 лет, ребенку вводится инактивированная прививка после АКДС. Троекратное внутримышечные прививки вакцины стимулирует развитие гуморального иммунитета у ребенка, начиная с периода профилактики полиомиелита в саду и заканчивая профилактическими мерами в школе.
Взрослым требуется вакцинация от полиомиелита в случаях, когда человек не был привит с детства, а также при посещении опасных зон по заболеванию. Последующая ревакцинация должна производиться каждые 5-10 лет.
На сегодняшний день обе вакцины являются самыми эффективными в профилактике полиомиелита. Однако современные врачи отдают предпочтение живой вакцине – вирионы, размножаясь в кишечнике, выделяются и циркулируют в социуме, постепенно вытесняя дикие неподконтрольные штаммы полиовируса.
С 1950 гг. эпидемии полиомиелита возникали во многих развитых странах. Вспышки характеризовались до 40% инвалидностью, и 10 % смертельного исхода. После разработки и введения живой вакцины (начало 1960гг.) заболеваемость резко снизилась. Инактивированная вакцина доказала свою эффективность. Широкая иммунизация привела к резкому упадку уровня заболеваемости среди населения. В некоторых населенных пунктах были полностью ликвидированы очаги болезни. Начиная с 1980 года, в России регистрируются единичные очаги инфекции, что составляет 0,0002% общего населения. Одиночные вспышки обусловлены миграцией не вакцинированных людей из стран подверженных возникновению и развитию очагов болезни (Таджикистан, Чечня, Дагестан, Ингушетия).

Существует тенденция к возникновению заболевания в самый уязвимый период – 4-5 лет. Во время стремления и окружающего познавания отмирающие клетки особо невосприимчивы к реабилитации и восстановлению. Заболевание полиомиелитом опасно и для взрослых, поэтому очень важно проводить своевременную вакцинацию населенного пункта повсеместно. Каждая новая вспышка полиомиелита способствует дальнейшему распространению вируса, поэтому пока есть риск заболевания полиомиелитом, необходимо строго соблюдать периоды вакцинации во избежание популяризации обширных эпидемий.
Читайте также: