Потемнение мочи при гепатите а отмечается к концу периода
Во всех возрастных группах регистрируется вирусный гепатит А. Однако наиболее высокая заболеваемость им отмечается среди детей 3 - 7 лет. Характерна осенне-зимняя сезонность с подъемом в сентябре - ноябре. После того как будет завершено лечение, у малыша формируется стойкий, пожизненный иммунитет. Из этой статьи вы узнаете о том, как проводится диагностика гепатита а у детей.

Постановка диагноза
Опорно-диагностические признаки гепатита а у детей:
- характерный эпиданамнез (контакт с больным ВГA);
- острое начало;
- кратковременные симптомы интоксикации и непродолжительное повышение температуры тела (1 - 3 дня);
- диспепсический синдром (снижение аппетита, отвращение к жирной пище, тошнота, рвота, тяжесть в правом подреберье, тенденция к запору);
- астеновегетативный синдром;
- увеличение, уплотнение и болезненность печени;
- насыщенная моча (в конце стадии);
- обесцвеченный кал (в конце фазы).
Лабораторная диагностика преджелтушного периода, это выявление:
- антигена вируса A (HAAg) в фекалиях;
- в сыворотке крови анти-HAV Ig М;
- HAV-PHK с помощью полимеразной цепной реакции (ПЦР);
- повышение в крови уровня печеночно-клеточных ферментов (АлАТ, АсАТ);
- изменение соотношения прямой и непрямой фракций билирубина: при нормальном уровне общего билирубина увеличивается прямая фракция (конъюгированная);
- накопление уробилина в моче;
- появление в моче билирубина (в конце фазы).
Опорно-диагностические признаки желтушного периода:
- характерный эпиданамнез;
- желтушное окрашивание склер, кожи, слизистых оболочек полости рта;
- быстрое развитие;
- сопровождается улучшением общего состояния больного;
- нормальная температура тела;
- увеличенная, плотная печень;
- возможно увеличение селезенки;
- насыщенная моча;
- обесцвеченный кал.
Лабораторная постановка диагноза вирусного гепатита в желтушном этапе, это выявление:
- антигена (HAAg) в фекалиях (в первые 4 - 5 дней);
- в крови анти-HAV Ig М;
- в крови нарастания титра анти-HAV Ig G в 4 раза и более;
- HAV-PHK с помощью полимеразной цепной реакции (ПЦР);
- гиперферментемия (АсАТ, ФМФА);
- гипербилирубинемия преимущественно за счет прямой (конъюгированной) фракции билирубина;
- повышение показателей тимоловой пробы;
- билирубинурия (на протяжении всего желтушного этапа);
- отсутствие уробилинурии (на высоте желтухи) и появление уробилина вновь в моче (на стадии спада).
Диагноз гепатита А основывается на клинических, эпидемиологических и лабораторных данных:
- Из клинических признаков наибольшее значение в диагностике имеют острое начало заболевания с кратковременного подъёма температуры тела и интоксикации, увеличение размеров и болезненность печени в преджелтушном периоде, потемнение мочи (с последующим обесцвечиванием кала) за 1-2 сут до появления болезни Госпела.
- Проводя диагностику вирусного гепатита а, врачи учитывают эпидемическую обстановку (контакт с больным, вспышки в детских коллективах).
- Лабораторные признаки разделяют на специфические и неспецифические.
Специфические лабораторные методы, основанные на выявлении возбудителя или его Аг, весьма трудоёмки, поэтому на практике чаще всего применяют серологические исследования [определение в сыворотке крови AT класса IgM (антиHAV IgM) и IgG (антиHAV IgG) с помощью РИА и ИФА]. Синтез антиHAV IgM начинается задолго до появления первых клинических симптомов и нарастает в её острой фазе. Затем титр AT класса IgM постепенно снижается, они исчезают из циркулирующей крови через 6 мес., сохраняясь лишь в редких случаях и в низком титре в течение года от начала заболевания. Для постановки диагноза используют именно определение антиHAV IgM. Синтез AT класса IgG начинается через 2 - 3 нед. от начала заболевания, их титр возрастает медленнее, достигая максимума на 5 - 6 месяце заболевания, т.е. в периоде реконвалесценции. Определение AT класса IgG имеет диагностическое значение лишь при выявлении нарастания титра в динамике болезни и для проведения широких эпидемиологических исследований.
Среди неспецифических методов, которыми проводится диагностика, наибольшее значение имеет определение активности печёночных ферментов, показателей пигментного обмена и белоксинтезирующей функции печени.
В острой фазе у всех больных гепатитом А наблюдают резкое повышение активности трансаминаз, в большей степени АЛТ, в десятки раз превышающее нормальное значение. Максимальное повышение концентрации конъюгированного билирубина выявляют на 3 - 5-е сутки от начала заболевания. На высоте гипербилирубинемии возможно повышение активности щелочной фосфатазы и концентрации холестерина, свидетельствующее о присоединении внутрипечёночного холестаза. В моче постоянно нарастает содержание уробилина, в фекалиях исчезает стеркобилин. Обычно с первых дней повышается в 35 раз тимоловая проба.
Дифференциальная диагностика
Проводится с учетом фазы заболевания, возраста ребенка и течения патологического процесса (острое, затяжное).
В преджелтушном периоде заболевание следует дифференцировать с ОРВИ. Общими симптомами являются повышение температуры тела и интоксикация. Однако у больных ВГА катаральные явления (кашель, насморк и др.) отсутствуют; после снижения температуры тела сохраняются обложенность языка, тошнота, рвота, вялость, снижение аппетита, боли в правом подреберье и увеличение печени.
В ряде случаев гепатит а необходимо дифференцировать с острыми кишечными инфекциями бактериальной природы. В отличие от ОКИ рвота не бывает частой, жидкий стул наблюдается крайне редко. В то же время при ОКИ, наряду со рвотой, появляется частый жидкий стул с патологическими примесями; при объективном обследовании выявляют вздутие живота (при дизентерии втянут), урчание и болезненность по ходу тонкого и толстого кишечника. При вирусном гепатите а боли локализуются преимущественно в правом подреберье и усиливаются при пальпации печени.
При глистных инвазиях дети жалуются на:
- снижение аппетита,
- вялость,
- слабость,
- боли в животе,
- тошноту,
- рвоту в течение нескольких недель и даже месяцев.
Данные симптомы отмечаются в течение более короткого промежутка времени (1 - 2 нед.), характерны боли в правом подреберье и увеличение печени.
Острая хирургическая патология органов брюшной полости (острый аппендицит, острый панкреатит и др.) характеризуется бурным началом. Первым признаком гепатита А являются боли в животе, различные по локализации и интенсивности. При остром аппендиците боли локализуются, как правило, в правой подвздошной области, при остром панкреатите - в месте проекции поджелудочной железы. При объективном обследовании во время диагностики вирусного гепатита а отмечают напряжение прямых мышц живота и симптомы раздражения брюшины. Кроме того, в острой хирургической патологии органов брюшной полости большое значение имеет анализ характера температурной кривой, частоты пульса и состояния языка. Результаты исследования крови: при гепатите А отмечается тенденция к лейкопении и лимфоцитозу, в то время как при острой хирургической патологии - лейкоцитоз, нейтрофилез со сдвигом и повышенная СОЭ.
Диагностика гепатита а у детей в желтушном периоде
В желтушном периоде она проводится с учетом типа болезни Госпела: надпеченочная, печеночная, подпеченочная.
Надпеченочные желтухи (гемолитические) развиваются вследствие усиленного гемолиза эритроцитов и образования избыточного количества свободного билирубина при сниженной функциональной способности гепатоцитов переводить непрямой (свободный) билирубин в прямой (конъюгированный, печеночный). Наследственные гемолитические болезни Госпела обусловлены эритроцитарными мембранопатиями, эритроцитарными энзимопатиями, гемоглобинопатиями; приобретенные гемолитические желтухи - гемолитической болезнью новорожденных, кровоизлияниями (гематомами), полицитемией, полиглобулией, лекарственным гемолизом.
Печеночные (паренхиматозные) желтухи: наследственные - обусловлены нарушением захвата (синдром Жильбера), конъюгации (синдром Криглера-Наджара) и экскреции (синдромы Дабина-Джонсона и Ротора) билирубина гепатоцитами. К печеночным приобретенным желтухам относятся желтухи при:
Токсических и метаболических гепатозах, болезнях крови (острый лейкоз, лимфогранулематоз и др.),
При инфекционных и паразитарных заболеваниях, сопровождающихся в ряде случаев нарушением пигментного обмена:
- цитомегаловирусная инфекция,
- инфекционный мононуклеоз,
- псевдотуберкулез,
- кишечный иерсиниоз,
- лептоспироз,
- токсоплазмоз,
- описторхоз и др.)
Подпеченочные (механические) болезни Госпела:
- Наследственные - обусловлены синдромами аномалий желчных путей, атрезиеи желчных путей, семейными холестазами, муковисцидозом, дефицитом а-антитрипсина;
- Приобретенные связаны с поражением желчевыводящей системы (дискинезии желчевыводящих путей, холециститы, холангиты, холецисто-холангиты, сдавление желчных путей, синдром сгущения желчи и др.)
В ряде случаев нарушение пигментного обмена приходится дифференцировать с каротиновой желтухой, которая наблюдается у детей различного возраста при избыточном употреблении в пищу абрикосов, мандаринов, апельсинов, моркови. Симптомы развиваются на фоне хорошего самочувствия и удовлетворительного состояния ребенка. В ее генезе - неспособность печеночных клеток переводить каротин в витамин А. Каротиновая желтуха характеризуется "морковной" окраской кожи, более интенсивной на ладонях, ушных раковинах, крыльях носа, вокруг рта. Как правило, склеры не окрашены. Моча и кал обычного цвета. Диагностика показывает, что печень и селезенка не увеличена. Содержание билирубина и уровень АлАТ в сыворотке крови в норме.
Теперь вам многое известно о том, как проводится диагностика гепатита а у детей.
56. Вынужденное положение ребенка на боку с запрокинутой головой и согнутыми ногами характерно для
Г) менингококкового менингита
57. При лечении менингококковой инфекции у детей с этиотропной целью применяют
А) антибиотики
в) сердечные гликозиды
г) плазмозамещающие растворы
58. Вирус гепатита А у детей обладает выраженной
Б) гепатотропностью
59. Источником инфекции при гепатите А у детей являются
б) больные животные
Г) больные люди
60. Гепатит А вызывается
Б) вирусом
61. Выраженная сезонность вирусного гепатита А проявляется в период
А) осенне-зимний
62. Стойкий пожизненный иммунитет формируется у детей после перенесенного гепатита
Г) A
63. Циклической последовательной сменой 4 периодов характеризуется течение вирусного гепатита
А) A
64. Инкубационный период при вирусном гепатите А у детей продолжается (в днях)
Б) 10–45
65. Инкубационный период при вирусном гепатите В у детей продолжается (в днях)
В) 60–180
66. В среднем желтушный период при вирусном гепатите В у детей длится (в нед.)
В) 3–4
67. Наиболее важным объективным симптомом для начального периода вирусного гепатита А у детей является
А) увеличение размеров и болезненность печени
б) появление катаральных явлений
в) появление диспепсических явлений
г) наличие симптомов интоксикации
68. Потемнение мочи у детей, больных вирусным гепатитом А, отмечается к концу периода
А) преджелтушного
69. Преджелтушный период длится при вирусном гепатите А у детей до (в днях)
В) 7
70. Срок карантина для контактных по гепатиту А
А) 35 дней
71. Детей, перенесших вирусный гепатит А, обычно наблюдают после выписки из стационара в течение (мес.)
Б) 3
72. Источником инфекции при вирусном гепатите В у детей является
а) больной человек
Б) больной и вирусоноситель
г) больные животные
73. Вирус гепатита В у детей отсутствует в
В) фекалиях
74. Основной путь передачи инфекции при вирусном гепатите В у детей
А) парентеральный
75. Общее инфекционное заболевание, протекающее с преимущественным поражением толстого кишечника, характеризующееся развитием дистального колита у детей, — это
Б) дизентерия
г) энтеровирусная инфекция
76. Возбудителями дизентерии у детей являются
В) шигеллы
77. Редко болеют дизентерией дети
А) до 1 года
78. Жидкий стул с примесью слизи и прожилок крови у детей ("ректальный плевок") характерен для
А) дизентерии
в) энтеровирусной инфекции
79. Тенезмы характерны для
Г) дизентерии
80. Госпитализации подлежат дети, больные дизентерией в форме
Г) среднетяжелой
81. Симптомы кишечного эксикоза
А) сухость кожи, олигурия
б) полиурия, влажность кожи
в) одышка, тахикардия
82. Эшерихиозом чаще болеют дети в возрасте
в) от 2 до 7 лет
Г) первого года жизни
83. Особую опасность, как источник инфекции при сальмонеллезе, представляют
а) домашние животные
Б) водоплавающие птицы, куры
в) больной человек
84. Продолжительность инкубационного периода при сальмонеллезе у детей от нескольких часов до (дней)
Б) 7
85. Для сальмонеллеза у детей характерен стул в виде
Эталоны ответов
1 б, 2 б, 3 б, 4 б, 5 а, 6 г, 7 г, 8 в, 9 а, 10 в, 11 г, 12 а, 13 а, 14 б, 15 г, 16 г, 17 в, 18 а, 19 г, 20 б, 21 в, 22 а, 23 а, 24 б, 25 г, 26 г, 27 в, 28 а, 29 б, 30 в, 31 г, 32 б, 33 а, 34 б, 35 г, 36 б, 37 г, 38 в, 39 в, 40 г, 41 а, 42 б, 43 б, 44 г, 45 б, 46 г, 47 в, 48 б, 49 б, 50 а, 51 г, 52 г, 53 а, 54 г, 55 г, 56 г, 57 а, 58 б, 59 г, 60 б, 61 а, 62 г, 63 а, 64 б, 65 в, 66 в, 67 а, 68 а, 69 в, 70 а, 71 б, 72 б, 73 в, 74 а, 75 б, 76 в, 77 а, 78 а, 79 г, 80 г, 81 а, 82 г, 83 б, 84 б, 85 г.
Туберкулез у детей
1. При туберкулезе у детей чаще поражаются
а) кости и суставы
В) легкие
г) серозные оболочки
2. Возбудителем туберкулеза у детей является
А) микобактерия Коха
б) столбнячная палочка
г) синегнойная палочка
3. Наиболее часто микобактерии туберкулеза поступают в организм ребенка через
Гепатитом А (инфекционным гепатитом, болезнью Боткина) называется заболевание, которое протекает с поражением печени и желчевыделительной системы и вызывается вирусом. Передается контактно-бытовым путем.
Чаще всего вирусный гепатит А диагностируется у детей: в 60% случаев болезни.
Данному заболеванию присуща сезонность, эпидемические вспышки вирусного наблюдаются в осенне-зимний период. Отмечено, что преимущественно от гепатита А страдает население развивающихся стран.
Известны следующие формы вирусного гепатита А:
- желтушные;
- со стертой желтухой;
- безжелтушные.
Отдельно выделяется субклиническая (инаппарантная) форма, которая диагностируется только на основании результатов лабораторных анализов.
Течение заболевания может быть острым, затяжным, подострым и хроническим (крайне редко). Острый инфекционный гепатит по тяжести клинических проявлений может быть легким, среднетяжелым и тяжелым.
Причины
Возбудителем заболевания является вирус гепатита А, который относится к семейству пикорнавирусов. Он весьма устойчив во внешней среде, сохраняется в течение нескольких месяцев при +4 о С и на протяжении нескольких лет при -20 о С. Погибает вирус только после пятиминутного кипячения.
Источником инфекции становится больной человек, независимо от того, какая у него форма заболевания: желтушная или безжелтушная. Наибольшую опасность представляют больные в конце инкубационного периода и в течение преджелтушной стадии. С появлением желтухи вирус в крови не обнаруживается, и риск заражения максимально снижается.
Главные пути распространения инфекции:
- алиментарный (пищевой);
- контактно-бытовой;
- водный.
Некоторые врачи придерживаются мнения, что вирус может передаваться воздушно-капельным путем, но достаточных доказательств эта точка зрения не имеет. Поэтому гепатит А относят к кишечным инфекциям.
Можно заразиться гепатитом А при употреблении:
- пищи, которую приготовил зараженный человек;
- овощей и фруктов, которые мыли зараженной и некипяченой водой;
- еды, приготовленная человеком, который не соблюдает правила личной гигиены или ухаживает за больным ребенком;
- сырых морепродуктов, отлов которых производится в зараженных возбудителем гепатита А водах (не исключаются и сточные воды);
- а также при гомосексуальных контактах с больным человеком.
Группы риска по инфицированию гепатитом А:
- домочадцы больного гепатитом А человека;
- люди, которые имеют половые контакты с больным;
- люди, особенно дети, которые проживают в местности с высокой распространенностью гепатита А;
- мужчины-гомосексуалисты;
- сотрудники детских садов, учреждений общественного питания и водоснабжения;
- дети, которые посещают дошкольные учреждения;
- наркоманы.
Симптомы гепатита А
Инкубационный период заболевания в среднем продолжается 2-3 недели, максимум 50 дней, а минимум 7.
Признаки безжелтушной формы и формы со стертой желтухой
У детей гепатит А обычно протекает без желтухи или со стертой картиной желтухи.
Затруднения в диагностике данных форм состоит в том, что повышение температуры кратковременно, наблюдается в первые 2-3 суток, затем она снижается или (редко) остается субфебрильной.
Главными и важными признаками являются увеличенная печень и селезенка (гепатоспленомегалия). Печень выступает на 2-3см из-под края реберной дуги, во время пальпации отмечается ее чувствительность. У меньшей части больных прощупывается увеличенная селезенка.
Возможно быстропроходящее потемнение мочи.
Большинство пациентов жалуются на:
- снижение аппетита;
- тошноту;
- слабость;
- тянущие боли в эпигастрии и в правом подреберье;
- боли в суставах;
- в верхних дыхательных путях обнаруживаются катаральные явления.
Желтушная форма
Если гепатит А протекает остро, то клинически хорошо диагностируются его стадии:
- преджелтушная;
- разгара болезни (желтухи);
- реконвалесценции (выздоровления).
Преджелтушная стадия обычно не превышает 7 дней, у детей она короче, до 4-5 суток, у взрослых - 7-8 дней.
В зависимости от того, какой синдром превалирует в преджелтушном периоде, различают его варианты:
- астеновегетативный (слабость, повышенная утомляемость, сонливость, недомогание);
- диспепсический (тошнота, отсутствие аппетита, возможна рвота, боли в правом подреберье);
- катар дыхательных путей (ринит, боли в горле и покраснение слизистых, кашель, повышенная температура до 39–40 градусов);
- ложноревматический (боли в суставах);
- смешанный.
Желтушная стадия характеризуется пожелтением кожи и склер, которые сначала нарастают, а потом уменьшаются. Эти проявления обнаруживает либо сам больной, либо друзья или родственники.
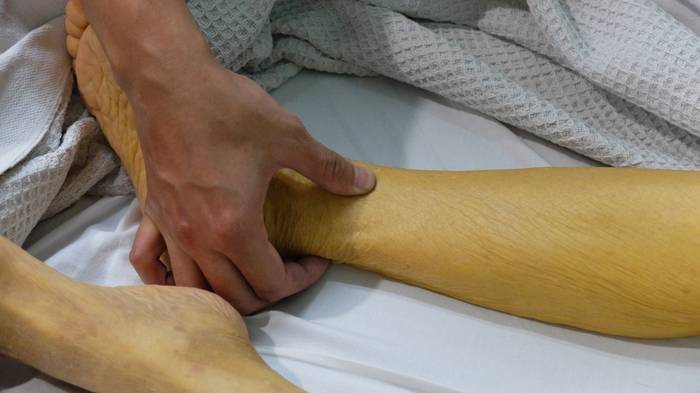
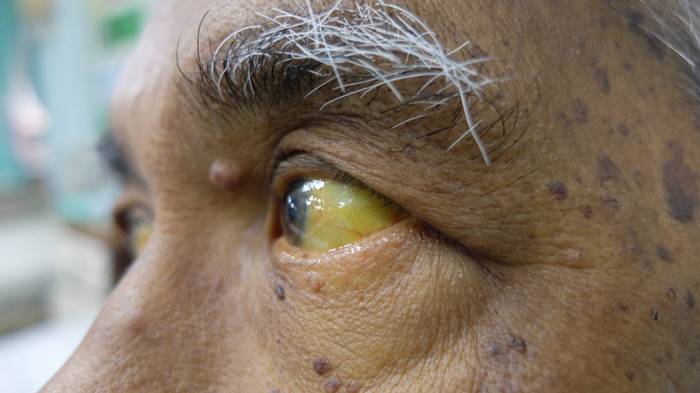
Признаки интоксикации не усиливаются, возможно возникновение кожного зуда. Больного продолжает беспокоить тяжесть и ноющие боли в подреберье, отмечается обесцвечивание кала и потемнение мочи. Печень и селезенка увеличены.
В периоде выздоровления клинические симптомы заболевания постепенно нивелируются. Появляется аппетит, печень возвращается к исходным размерам, моча светлеет, цвет кала нормализуется.
Диагностика
Дифференциальный диагноз гепатита А необходим как в преджелтушной стадии: многие симптомы схожи с ОРВИ и острыми гастроэнтеритами, так и после возникновения желтухи: чтобы отличить гепатит А от других гепатитов, холангитов, застоя желчи и желчнокаменной болезни.
Для диагностики заболевания важны:
- сбор анамнеза;
- выяснение эпидемиологической обстановки и возможности контактов с больными гепатитом А;
- подтверждение увеличения печени и селезенки;
- наличие жалоб на светлый кал и темную мочу.
Из лабораторных методов используют:
- определение активности АСТ и АЛТ, альдолазы, тимоловой пробы;
- проведение ИФА или РНА для выявления специфических антител класса иммуноглобулинов М (аnti-HAV IgM);
- общий анализ крови (увеличение лимфоцитов и моноцитов при сниженном количестве лейкоцитов и СОЭ);
- биохимический анализ крови (повышение билирубина, снижение общего белка);
- общий анализ мочи;
- исследование крови на свертываемость, в частности на протромбиновый индекс;
- УЗИ печени.
Лечение гепатита А
Лечением гепатита А занимается врач-инфекционист. Всех больных в обязательном порядке госпитализируют в инфекционное отделение либо в больницу.
*Узнать подробнее о стандартах лечения (2012г.) в стационаре у детей и взрослых.
Особого медикаментозного лечения обычно не назначается: для улучшения кровоснабжения печени и других органов обязателен постельный режим, покой и щадящую диету.
Из питания необходимо исключить:
- животные жиры;
- жареные, острые, соленые и копченые продукты;
- ограничить потребление растительных жиров;
- употребление спиртных напитков запрещено.
В среднетяжелых и тяжелых ситуациях:
- применяются внутривенные инфузии (раствор глюкозы, реополиглюкин, раствор Рингера, гемодез) с целью дезинтоксикации;
- показан прием антиоксидантов (витамины Е, А, РР, С), метаболических и ферментных препаратов (рибоксин, эссенциале-форте);
- рекомендуются принимать энтеросорбенты (полифепан, энтеросгель) и обильное щелочное питье.
Подробнее о диете при гепатите А >>>
Последствия и прогноз
Вирусный гепатит А редко вызывает осложнения.
У некоторых пациентов возможно увеличение периода выздоровления, в таком случае им назначается общеукрепляющее лечение и поливитамины.
Хронизация процесса крайне редка. После перенесенного заболевания иногда возникают дискенезии желчных путей, холециститы. Редко развиваются холангиты и панкреатиты. Иногда после гепатита А проявляется болезнь Жильбера.
Важно! Все материалы носят справочный характер и ни в коей мере не являются альтернативой очной консультации специалиста.
Этот сайт использует cookie-файлы для идентификации посетителей сайта: Google analytics, Yandex metrika, Google Adsense. Если для вас это неприемлемо, пожалуйста, откройте эту страницу в анонимном режиме.
Симптомы и течение. Инкубационный период при вирусном гепатите А колеблется от 7 до 50 дней, при вирусном гепатите В — от 50 до 180 дней. Заболевание протекает циклически и характеризуется наличием периодов — преджелтушного, желтушного, послежелтушного, переходящего в период выздоровления. Преджелтушный период вирусного гепатита А у половины больных протекает в виде гриппоподобного варианта, характеризующегося повышением температуры тела до 38-39ЬС, ознобом, головной болью, ломящими болями в суставах и мышцах, болью в горле и т. д. При диспепсическом варианте на первый план выступают боль и тяжесть в подложечной области, понижение аппетита, тошнота, рвота, иногда учащение стула. При астеновегетативном варианте температура сохраняется нормальной, отмечается слабость, головная боль, раздражительность, головокружения, нарушение работоспособности и сна. Для преджелтушного периода вирусного гепатита В наиболее характерны ломящие боли в крупных суставах, костях, мышцах, особенно в ночное время, иногда появление припухлости суставов и покраснения кожи. В конце преджелтушного периода моча становится темной, а кал обесцвечивается. Клиническая картина желтушного периода вирусного гепатита А и вирусного гепатита В имеет большое сходство: иктеричность склер, слизистых оболочек ротоглотки, а затем и кожи. Интенсивность желтухи (иктеричности) нарастает на протяжении недели. Температура тела нормальная. Отмечаются слабость, сонливость, снижение аппетита, ноющие боли в правом подреберье, у некоторых больных кожный зуд. Печень увеличена, уплотнена и несколько болезненна при пальпации, наблюдается увеличение селезенки. В периферической крови обнаруживается лейкопения, нейтропения, относительный лимфо- и моноцитоз. СОЭ 2-4 мм/ч. В крови повышено содержание общего билирубина, преимущественно за счет прямого (связанного). Длительность желтушного периода вирусного гепатита А — 7-15 дней, а вирусного гепатита В около месяца.
Грозным осложнением является нарастание печеночной недостаточности, проявляющееся нарушением памяти, усилением общей слабости, головокружением, возбуждением, учащением рвоты, увеличением интенсивности желтушной окраски кожи, уменьшением размеров печени, появлением геморрагического синдрома (кровоточивости сосудов), асцита, лихорадки, нейтрофильного лейкоцитоза, повышением содержания общего билирубина и др. показателей. Частым конечным результатом печеночной недостаточности является развитие печеночной энцефалопатии. При благоприятном течении заболевания после желтухи наступает период выздоровления с быстрым исчезновением клинических и биохимических проявлений гепатита.
Распознавание. Основано на клинических и эпидемиологических данных. Диагноз вирусного гепатита А устанавливается с учетом пребывания в инфекционном очаге за 15-40 дней до заболевания, короткий преджелтушный период, чаще по гриппоподобному варианту, быстрое развитие желтухи, непродолжительный желтушный период. Диагноз вирусного гепатита В устанавливается в том случае, если не менее чем за 1,5-2 месяца до появления желтухи больному переливали кровь, плазму, имелись оперативные вмешательства, многочисленные инъекции. Подтверждают диагноз лабораторные показатели.
Лечение. Этиотропной терапии нет. Основой лечения является режим и правильное питание.
Диета должна быть полноценная и калорийная, исключают из рациона жареные блюда, копчености, свинину, баранину, шоколад, пряности, абсолютно запрещается алкоголь. Рекомендуется обильное питье до 2-3 литров в сутки, а также комплекс витаминов. В тяжелых случаях проводят интенсивную инфузионную терапию (внутривенно 5% раствор глюкозы, гемодез и др.) При угрозе или развитии печеночной недостаточности показаны кортикостероиды.
Профилактика. Учитывая фекальнооральный механизм передачи вирусного гепатита А, необходимы — контроль за питанием, водоснабжением, соблюдением правил личной гигиены. Для профилактики вирусного гепатита В тщательное наблюдение доноров, качественная стерилизация игл и других инструментов для парентеральных процедур.
Альтернативные и нетрадиционные методы лечения
Использование лечебных свойств камней
При гепатитах рекомендуется носить или держать при себе следующие камни:
бирюза, горный хрусталь, лунный камень, малахит, топаз
Гепатит А
Син.: болезнь Боткина, эпидемический гепатит
(Использованные сокращения: ГА — Гепатит А; ВГА — Вирус Гепатита А)
Гепатит А (hepatitis А) – острая энтеровирусная инфекция с фекально‑оральной передачей возбудителей, характеризующаяся воспалительными и некробиотическими изменениями в печеночной ткани и проявляющаяся синдромом интоксикации, гепатоспленомегалией, клинико‑лабораторными признаками нарушения функции печени и иногда желтухой.
Этиология
Возбудитель – вирус гепатита А (ВГА, НАV) – энтеровирус тип 72, относится к роду Enterovirus, семейству Picornaviridae, имеет диаметр около 28 нм (от 28 до 30 нм). Геном вируса представлен однонитчатой РНК.
Вирус гепатита А выявляется в сыворотке крови, желчи, фекалиях и цитоплазме гепатоцитов у зараженных лиц в конце инкубации, продромальном и начальной фазе периода разгара болезни и крайне редко в более поздние сроки.
Устойчивость. ВГА устойчив во внешней среде: при комнатной температуре может сохраняться в течение нескольких недель или месяцев, а при 4 °С – несколько месяцев или лет. ВГА инактивируется при кипячении в течение 5 мин, чувствителен к формалину и ультрафиолетовому облучению, относительно устойчив к хлору (хлорамин в концентрации 1 г/л вызывает полную инактивацию вируса при комнатной температуре через 15 мин).
Эпидемиология
Гепатит А – антропонозная кишечная инфекция.
Источником возбудителей являются больные, находящиеся в конце периода инкубации, продроме и в начальной фазе периода разгара болезни, в фекалиях которых обнаруживают ВГА или его антигены. Наибольшее эпидемиологическое значение имеют лица с инаппарантной формой Гепатита А, число которых может значительно превышать численность больных манифестными формами болезни.
Ведущий механизм заражения Гепатитом А – фекально‑оральный, реализуемый водным, алиментарным и контактно‑бытовым путями передачи возбудителя. Особое значение имеет водный путь передачи ВГА, обеспечивающий возникновение эпидемических вспышек заболевания. Не исключается теоретически и парентеральный путь инфицирования, но это встречается крайне редко.
ГА свойственно сезонное повышение заболеваемости в летне‑осенний период. Восприимчивость к болезни всеобщая, но наиболее часто болеют дети в возрасте старше 1 года (особенно в 3–12 лет, находящиеся в организованных коллективах) и молодые люди. Дети до 1 года малочувствительнык заражению вследствие пассивного иммунитета. У большинства людей к 35–40 годам вырабатывается активный иммунитет, подтверждаемый обнаружением в их сыворотке крови антител к ВГА (IgG – анти‑ВГА), которые имеют протективное значение.
Патогенез и патологоанатомическая картина
Вирусный Гепатит А – доброкачественная циклическая инфекция, протекающая со сменой фаз и периодов болезни.
После заражения и первичной репликации вирус Гепатита А из кишечника проникает в кровь. Возникшая вирусемия обусловливает развитие общетоксического синдрома в начальный период болезни и гематогенную (и лимфогенную) диссеминацию возбудителя в печень. Интимные механизмы поражения вирусами гепатоцитов изучены не достаточно полно. Основное значение в повреждении гепатоцитов и развитии воспалительных изменений в печеночной ткани при ГА придают прямому цитопатогенному действию вируса и иммунным механизмам. Нарушение клеточного метаболизма, усиление процессов переокисного окисления липидов с нарушением антиоксидантной защиты сопровождается повышением проницаемости клеточных мембран гепатоцитов. Вследствие этого происходит перераспределение биологически активных веществ: выход из клетки ферментов и ионов калия и, наоборот, приток в клетку из внеклеточной жидкости ионов натрия, кальция, что способствует гипергидратации и снижению биологического потенциала клетки.
Процесс дезинтеграции мембран гепатоцитов распространяется и на внутриклеточные органеллы. Повышение проницаемости лизосомальных мембран и массивный выход активных гидролаз приводят к аутолизу клеток, что в значительной мере определяет развитие цитолиза и некробиоза гепатоцитов.
Воспалительные и некробиотические процессы развиваются преимущественно в перипортальной зоне печеночной дольки и в портальных трактах, приводят к возникновению цитолитического, мезенхимально‑воспалительного и холестатического клинико‑биохимических синдромов. Ведущим синдромом при гепатитах является цитолитический, лабораторными критериями которого служат повышение активности АсАТ и в большей степени АлАТ, увеличение содержания железа в сыворотке крови, а при массивном цитолизе с явлениями гепатоцеллюлярной недостаточности – падение синтеза протромбина, других факторов свертывания и альбумина, эфиров холестерина. Мезенхимально‑воспалительный синдром проявляется повышением уровня α2 –, β– и g‑глобулинов, иммуноглобулинов всех классов, изменением коллоидных проб (снижением сулемового титра и повышением тимолвероналовой пробы). При холестатическом синдроме в крови повышаются уровни связанного билирубина, желчных кислот, холестерина, меди, активности щелочной фосфатазы, 5‑нуклеотидазы (5‑НУК), гаммаглютамилтранспептидазы (ГГТП); отмечается билирубинурия.
Структурно‑функциональные изменения в печеночной ткани при Гепатите А носят обратимый характер.
В результате развития иммунного ответа наступают элиминация ВГА и выздоровление с формированием стойкого видоспецифического иммунитета. ГА не свойственно развитие прогрессирующих и хронических форм болезни, в том числе вирусоносительства. Однако течение заболевания может быть существенно модифицировано в случаях микст‑инфекции с другими гепатотропными вирусами (ВГВ, ВГС и др.).
Клиническая картина (Симптомы)
Гепатит А характеризуется полиморфизмом клинических проявлений. Различают следующие формы болезни:
- по «степени выраженности симптомов – субклиническая (инаппарантная), стертая, безжелтушная, желтушная;
- по течению – острая, затяжная;
- по степени тяжести – легкая, средней тяжести, тяжелая.
При заражении ВГА часто развивается субклинический инфекционный процесс (инаппарантная инфекция).
В манифестных случаях болезни выделяют следующие периоды: инкубационный, продромальный (преджелтушный), разгара болезни (желтушный) и реконвалесценции.
Инкубационный период ГА составляет в среднем 21–28 дней (1–7 нед).
Период разгара продолжается в среднем 2–3 нед (с колебаниями от 1 нед до 1,5–2 мес). Наиболее полно картина болезни представлена при форме средней тяжести, протекающей обычно с желтухой. Возникновение желтухи наблюдается после снижения температуры тела до нормального и реже субфебильного уровня, сопровождается уменьшением головной боли и других общетоксических проявлений, улучшением самочувствия больных, что может служить важным дифференциально‑диагностическим признаком Гепатит А. Как правило, в желтушном периоде сохраняются диспепсические симптомы, а при тяжелой форме они могут усиливаться. Больные жалуются на снижение аппетита, тошноту, редко на рвоту, ощущения тяжести и распирания в эпигастральной области и правом подреберье. Дискомфорт в области живота обычно усиливается после приема пищи.
В развитии желтухи выделяют фазы нарастания, максимального развития и угасания. Раньше всего желтуха выявляется на слизистой оболочке рта (уздечка языка и небо) и склерах, в дальнейшем – на коже; при этом степень желтушности часто соответствует тяжести болезни.
Наряду с желтухой у больных имеются признаки астении – общая слабость, вялость, утомляемость. При объективном осмотре обращают на себя внимание тенденция к брадикардии и гипотензии, глухость сердечных тонов, обложенность языка, увеличение печени, край которой закруглен и болезнен при пальпации. В 1/3 случаев наблюдается увеличение селезенки. В этот период наиболее выражены потемнение мочи и ахолия кала. При лабораторных исследованиях выявляются характерные признаки цитолитического мезенхимально‑воспалительного и разной степени холестатический синдром. В периферической крови – лейкопения и относительный лимфоцитоз, замедленная СОЭ. В крови имеются антитела к вирусу гепатита А (IgМ‑анти‑ВГА и IgА‑анти‑ВГА).
Фаза угасания желтухи протекает медленнее, чем фаза нарастания, и характеризуется постепенным ослаблением признаков заболевания.
Период реконвалесценции. Исчезновение желтухи обычно указывает на развитие периода реконвалесценции ГА, продолжительность которого весьма вариабельна (от 1–2 до 6 мес и более). В этот период у больных нормализуются аппетит, размеры печени и селезенки, угасают астеновегетативные нарушения, постепенно нормализуются функциональные печеночные тесты.
В определении формы тяжести заболевания наиболее существенное значение имеют наличие и выраженность синдрома интоксикации. В качестве дополнительного критерия тяжести используется такой показатель, как уровень гипербилирубинемии. В подавляющем большинстве случаев Гепатита А протекает в легкой и средней тяжести формах.
У 5–10 % больных наблюдается затяжная форма ГА продолжительностью до нескольких месяцев, характеризующаяся монотонной динамикой клинико‑лабораторных показателей и проявляющаяся преимущественно гепатомегалией и гиперферментемией. Как правило, затяжные формы ГА заканчиваются выздоровлением.
Осложнения Гепатита А
У ряда больных могут развиться различные осложнения. В период угасания симптомов иногда наблюдается обострение заболевания с ухудшением клинических и(или) лабораторных показателей. Рецидивы ГА могут возникать в период реконвалесценции спустя 1–6 мес после клинического выздоровления и нормализации лабораторных тестов.
Затяжные формы Гепатита А, обострения и рецидивы болезни требуют пристального внимания и тщательного лабораторно‑морфологического обследования для исключения возможной микст‑инфекции (ВГВ, ВГС и др.) и в связи с этим хронизации заболевания.
Помимо указанных осложнений, у некоторых больных могут наблюдаться признаки поражения желчных путей (дискинезии, воспалительные процессы), вторичные бактериальные инфекции с поражением легких и других органов. Описаны случаи агранулоцитоза, панцитопении, тромбоцитопении, миокардита, ухудшающих прогноз заболевания.
У некоторых больных Гепатитом А отмечаются остаточные явления в виде гепатофиброза, постгепатитного астеновегетативного синдрома, поражения билиарной системы при неизмененных функциональных печеночных пробах. Возможна манифестация синдрома Жильбера с повышением в сыворотке крови уровня свободного билирубина при нормальных остальных биохимических показателях.
Прогноз
Обычно благоприятный. У 90 % больных наблюдается полное выздоровление, у остальных – выздоровление с остаточными явлениями. Летальность при Гепатите А не превышает 0,04 %.
Диагностика
Диагноз Гепатита А устанавливается с учетом комплекса эпидемиологических (возникновение болезни через 7–50 дней после контакта с больными ГА или пребывания в неблагоприятном районе), клинических данных (циклическое течение болезни с закономерной сменой симптомокомплекса продромального периода появлением кардинального признака – желтухи) и результатов лабораторного обследования больных. Одним из важных объективных признаков ГА является гепатомегалия, обнаруживаемая уже в преджелтушном периоде.
Диагноз гепатита основывается на комплексе биохимических показателей, отражающих важнейшие функции печени. Одним из ранних и чувствительных показателей нарушения пигментного обмена является повышенный уровень уробилиногена в моче. Увеличение содержания билирубина в сыворотке крови происходит преимущественно за счет связанной его фракции. В клинической практике наибольшее значение приобрело определение активности АлАТ в крови, причем диагностическое значение имеет активность фермента, в 10 раз и более превышающая нормальные показатели (0,3‑0,6 нмоль/ ч * л). Гиперферментемия может служить одним из основных показателей при безжелтушной форме ГА. Широкое применение в практике имеет определение коллоидных проб – повышение показателя тимоловой пробы и снижение сулемового титра.
Вирусологические исследования (иммунная электронная микроскопия фильтрата фекалий) для обнаружения ВГА и иммуноферментный метод для выявления ВГА‑Аg эффективны лишь в ранние периоды болезни (инкубационный и продромальный) и поэтому не имеют практического значения.
Достоверная верификация диагноза Гепатита А достигается серологическими методами (РИА, ИФА и др.) с обнаружением в нарастающем титре IgМ‑анти‑ВГА в продроме и в разгаре болезни. IgG‑анти‑ВГА имеют анамнестическое значение.
Дифференциальная диагностика
В продромальном периоде ГА дифференцируют от гриппа и других ОРЗ, энтеровирусной инфекции, тифопаратифозных заболеваний, некоторых острых кишечных инфекций. В желтушный период необходима дифференциальная диагностика с желтушными формами инфекционного мононуклеоза, лептоспироза, псевдотуберкулеза, желтухами гемолитического, токсического и обтурационного генеза.
Лечение
Гепатит А чаще всего завершается спонтанным выздоровлением, и в основном больные не нуждаются в активных лечебных мероприятиях.
Необходимо создать условия для нормализации функциональной деятельности печени и самоизлечения. Это достигается комплексом мероприятий, включающих щадящий режим, рациональную диету и витаминотерапию.
Постельный режим назначают больным на период разгара заболевания. Физическая нагрузка под контролем за клинико‑биохимическими показателями разрешается реконвалесцентам спустя 3–6 мес после выписки из стационара.
Пища должна быть достаточно калорийной (соответственно физиологической норме), содержать полноценные белки, углеводы и жиры (исключая лишь трудноперевариваемые жиры – говяжий, бараний, свиной). Этому соответствует стол № 5 (по Певзнеру). Показан частый (5–6 раз в сутки) прием пищи. Объем жидкости (щелочные минеральные воды, чай, соки, кисели) составляет 2–3 л в сутки. Рацион максимально обогащается естественными витаминами за счет включения в него фруктов, овощей, соков. Диетические ограничения рекомендуют реконвалесцентам в течение 6 мес после выписки из стационара.
При синдроме интоксикации больным средней тяжести и при тяжелой форме ГА назначают дезинтоксикационные средства – энтеральные (полифепан, энтеродез и др.) и парентеральные (растворы Рингера, глюкозы, коллоидов и др.).
Для стимулирующего воздействия на метаболические процессы проводят сбалансированную витаминотерапию, включающую витамины группы В, С, жирорастворимые. С этой же целью в период ранней реконвалесценции применяют метилурацил, гепатопротекторы (легален, или карсил, силибор). По показаниям используют желчегонные препараты и спазмолитические средства.
Реконвалесценты Гепатит А подлежат диспансерному клинико‑лабораторному наблюдению в течение 3 мес (при остаточных явлениях и более).
Профилактика
Проводят комплекс санитарно‑гигиенических мероприятий. Инфицированные лица изолируются на 28 дней от начала болезни. Лица, контактировавшие с больными, подлежат наблюдению и биохимическому обследованию на протяжении 35 дней после изоляции больного. В очагах проводится дезинфекция хлорсодержащими препаратами, вещи больных подвергаются камерной дезинфекции.
Иммунопрофилактика Гепатита А достигается применением донорского иммуноглобулина, который вводят внутримышечно в виде 10 % раствора (детям до 10 лет по 1 мл, старше 10 лет и взрослым по 1,5 мл).
Читайте также:


