Поздняя кожная порфирия при гепатите с лечение
• Поздняя кожная порфирия (ПКП) наиболее часто встречается у лиц среднего возраста (в типичных случаях в 30-50 лет) и является редким заболеванием у детей.
• Поздняя кожная порфирия (ПКП) с наибольшей вероятностью развивается у женщин, принимающих пероральные контрацептивы, и у мужчин, получающих лечение эстрогенами при раке предстательной железы.
• Считается, что химическими веществами, вызывающими позднюю кожную порфирию (ПКП), являются алкоголь, пестициды и хлорохин.
• Поздняя кожная порфирия (ПКП) встречается в равной степени как у мужчин, так и у женщин.
• Отмечается повышенная заболеваемость поздней кожной порфирией (ПКП) у лиц с гепатитом С.
• Порфирия является семейным заболеванием, которое вызывают различные нарушения метаболизма порфирина основного химического компонента гемоглобина. В то время как другие порфирии (острая интермиттирующая и смешанная) ассоциируются с хорошо известными системными проявлениями (боли в животе, периферическая нейропатия и легочные осложнения), поздняя кожная порфирия (ПКП) не имеет внекожных манифестаций. Отмечается фоточувствительность (как и при смешанной порфирии). Поздняя кожная порфирия (ПКП) ассоциируется с понижением уровня уропорфириновой декарбоксилазы.
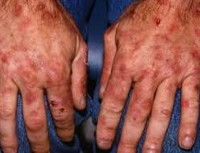
Локализация поздней кожной порфирии. В классических случаях поражается тыльная поверхность кистей. Гелиотропные кровоподтеки на лице могут наблюдаться одновременно с гипертрихозом на щеках и височных областях.
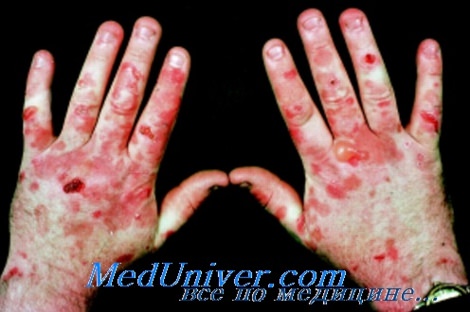
Диагноз подтверждается оранжево-красным флюоресцентным свечением мочи при исследовании под лампой Вуда. Может наблюдаться повышение уровня железа в плазме (в сочетании с повышенным содержанием железа в купферовских клетках печени). Примерно 25% пациентов страдают диабетом.
• Анализ суточной мочи па порфирины, уровень которых при поздней кожной порфирии повышается.
• Если диагностическая информация неоднозначна, подтвердить наличие поздней кожной порфирии можно с помощью биопсии кожи.
• При установленном диагнозе необходимо провести исследования для выяснения других возможных причин поздней кожной порфирии:
- Анализ сыворотки крови на ферритин, железо и способность к связыванию железа для обнаружения гемохроматоза.
- Функциональные пробы печени (при отклонениях показаны тесты на гепатит В и С).
- Тест на альфа-фетопротеин и ультразвуковое исследование печени при подозрении на цирроз и/или гепатоцеллюлярную карциному.
- Тест на ВИЧ-инфекцию, если имеются факторы риска.
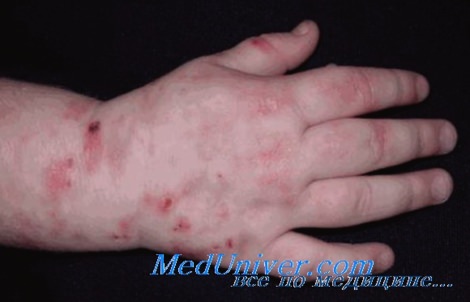
• Акральные везикуло-буллезные высыпания иногда наблюдаются при пумулярпон или дна идротической экземе. У молодых людей пузыри на акральпых участках кожи могут указывать па буллезный эпидермолиз. Кожные проявления могут также напоминать буллезную форму многоформной эритемы. Гелиотропные кровоподтеки подозрительны в отношении дерматомиозита, а атрофические изменения в некоторых случаях указывают на системный склероз.
• Обычно в дифференциальный диагноз ПКП включается псевдопорфирия (вызванная напросином - препаратом, похожим на НПВС), врожденный буллезный эгшдермолиз и смешанная порфирия.
• Если начало заболевания связано с употреблением алкоголя, приемом эстрогенов или воздействием пестицидов, рекомендуется уменьшить влияние этих факторов.
• Флеботомия (500 мл крови), выполняемая еженедельно до тех пор, пока гемоглобин не снизится до 100 г/л, дает биохимическую и клиническую ремиссию в течение года.
• Низкие дозы хлорохина помогают в поддержании ремиссии, тогда как высокие дозы могут ухудшить течение заболевания.
Рекомендации пациентам с поздней кожной порфирией. Крайне важно убедить пациента избегать потенциальных провоцирующих факторов (в частности, алкоголя, эстрогенов, пестицидов) и чрезмерного воздействия солнечных лучей (профилактика гиперчувствительности). Следует также избегать травм и тщательно ухаживать за ранами.
Необходимо периодическое клиническое наблюдение до достижения ремиссии с настойчивым разъяснением необходимости избегать воздействия провоцирующих факторов.
Клинический пример поздней кожной порфирии. Женщина среднего возраста обратилась к врачу по поводу напряженных пузырей, появившихся у нее на тыльной поверхности кистей. Один пузырь был неповрежденным, а другие вскрылись с образованием эрозий. В результате исследования выявлено повышение уровня порфиринов в моче (флюоресцировавшей оранжево-красным светом под лампой Вуда), что указывало на диагноз поздней кожной порфирии.
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
Поздняя кожная порфирия является наиболее распространенной формой порфирии. Это наиболее частая форма болезни с наследственной предрасположенностью, для реализации которой требуются дополнительные токсические факторы внешней среды. В статье освещены вопросы этиологии и патогенеза поздней кожной порфирии, представлены клинические проявления данного заболевания. По современным воззрениям, эта разновидность порфирии является многофакторным заболеванием, обусловленным латентным или манифестным повреждением печени с последующим нарушением порфиринового обмена. В патогенезе имеют значение разнообразные экзогенные и эндогенные факторы. В статье приведена классификация клинических проявлений поздней кожной порфирии. В зависимости от преобладания поражения кожи, внутренних органов или нервной системы, выделяют 4 клинические формы поздней кожной порфирии: кожную, кожно-висцеральную, кожно-нервную и смешанную. У 80% больных наблюдаются атипичные формы: склеродермоподобная, язвенно-некротическая и меланодермическая. Диагностика различных форм наследственных эритропоэтических и печеночных порфирий основывается на характерных лабораторных данных и изменениях кожи. В статье освещены основные диагностические критерии поздней кожной порфирии, приведены патогномоничные симптомы. Представленный клинический случай демонстрирует диагностику поздней кожной порфирии у пациентки с ВИЧ-инфекцией.
Ключевые слова: поздняя кожная порфирия, многофакторное заболевание, ВИЧ-инфекция, порфирины.
Для цитирования: Уфимцева М.А., Канева Е.В., Худорожкова Н.П. Поздняя кожная порфирия // РМЖ. Дерматология. 2016. № 10. С. 651–654.
Для цитирования: Уфимцева М.А., Канева Е.В., Худорожкова Н.П. Поздняя кожная порфирия. РМЖ. 2016;10:651-654.
Porphyria cutanea tarda
+Ufimtseva M.A., Kaneva E.V., Khudorozhkova N.P.
Ural State Medical University, Ekaterinburg, Russia
Porphyria cutanea tarda is the most prevalent subtype of porphyria and the most common inherited condition produced by additional exogenous factors. The paper reviews etiology and pathogenesis as well as clinical signs of porphyria cutanea tarda. Currently, this subtype of porphyria is considered as a multifactorial disorder which is resulted from the latent or manifest liver damage followed by porphyrin metabolism abnormalities. A variety of exogenous and endogenous factors contribute to the pathogenesis of this disease. The paper addresses the classification of clinical manifestations of porphyria cutanea tarda. It is classified by the prevalent site of lesion into cutaneous, cutaneous visceral, cutaneous nervous, and mixed subsets. 80% of these patients present with atypical forms, i.e., scleroderma-like, ulcero-necrotic, or melanoderma-like. Inherited erythropoietic and hepatic porphyrias are diagnosed by typical abnormalities in laboratory tests and skin manifestations. Major diagnostic criteria of porphyria cutanea tarda and pathognomonic symptoms are discussed. The clinical case illustrates the diagnosis of porphyria cutanea tarda in an HIV-positive woman.
Key words: HIV-positive patient, multifactorial disorder, HIV infection, porphyrins.
For citation: Ufimtseva M.A., Kaneva E.V., Khudorozhkova N.P. Porphyria cutanea tarda // RMJ. Dermatology. 2016. № 10. P. 651–654.
Статья посвящена проблеме поздней кожной порфирии
Определение, эпидемиология
Поздняя кожная порфирия (ПКП) – наиболее распространенная форма порфирии, обусловленная нарушением синтеза гемов печени, сопровождающаяся повышенным образованием и выделением уропорфирина и копропорфирина мочой и задержкой их в коже [1].
Выявляется с частотой 0,5 случая на 100 тыс. населения [1, 2]. Как правило, болеют мужчины в возрасте 40–50 лет [2–4]. В то же время за минувшие 10 лет в 3 раза в сравнении с 1970-ми годами увеличилось число женщин с ПКП [2].
ПКП – заболевание с хроническим рецидивирующим течением, четко связанным с сезонами года. Рецидивы болезни у 90–95% больных наступают в весенне-летний период [5].
Этиология
Многочисленные исследования подтверждают, что порфирия редко зависит от одной определенной причины, но чаще является многофакторным заболеванием и набор факторов риска индивидуален для каждого пациента [6].
Выделяют 2 основных типа заболевания:
1) наследственный (аутосомно-доминантный), выявляется в детском возрасте во всех поколениях;
2) приобретенный (спорадический), при котором у всех без исключения больных имеет место сочетанная патология внутренних органов:
а) стеатогепатит (алкогольной и/или вирусной этиологии);
б) патология сердечно-сосудистой системы (артериальная гипертензия, стенокардия, инфаркт миокарда в анамнезе);
в) патология ЖКТ (язвенная болезнь желудка и двенадцатиперстной кишки, хронический панкреатит алкогольной этиологии);
г) патология дыхательной системы (хронический обструктивный бронхит), курение;
д) сахарный диабет;
е) хронические дерматозы (диссеменированная красная волчанка, хроническая пиодермия, экзема, псориаз).
Ведущим фактором в развитии ПКП является употребление алкоголя. При наличии наследственной предрасположенности даже кратковременная интоксикация способна привести к быстрому прогрессированию специфических нарушений порфиринового обмена. В то же время при отсутствии генетически детерминированных дефектов в системе ферментов поломка в метаболизме порфиринов возникает после продолжительной интоксикации и обусловлена прямым токсическим действием [1, 4, 7]. Еще одним немаловажным триггерным фактором является наличие хронической НСV-инфекции. Активно протекающий хронический гепатит С диагностируют у 25–90% пациентов с ПКП в разных регионах планеты, в том числе в России [8].
Среди страдающих ПКП 66% женщин принимали эстрогены (с этим, возможно, связано увеличение числа больных порфирией женщин за последние 10 лет), 13% исследуемых были ВИЧ-инфицированы [7]. Некоторые исследования предполагают участие ВИЧ-инфекции в повреждении окислительной системы печени, что приводит к нарушению обмена порфирина и таким образом провоцирует развитие порфирии [6, 9–12]. Диагноз тяжелой ПКП, особенно у молодых людей, должен служить причиной немедленного обследования на ВИЧ [11].
Перегрузка железом также зачастую связана с этим заболеванием и, как полагают, играет определенную роль в его патогенезе [3, 13]. Еще одним предрасполагающим фактором развития порфирии является длительный контакт с нефтепродуктами [8, 14, 15].
Патогенез
Блокирование или частичное снижение активности уропорфириноген-III-декарбоксилазы, участвующей в биосинтезе порфиринов, с увеличением активности печеночной синтетазы сигма-аминолевулиновой кислоты приводит к увеличению уровня порфиринов (плазмы, мочи, печени, кала) с последующей фотосенсибилизацией тканей [16, 17].
Классификация
В зависимости от преобладания поражения кожи, внутренних органов или нервной системы выделяют 4 клинические формы поздней кожной порфирии: кожную, кожно-висцеральную, кожно-нервную и смешанную.
Кожная форма характеризуется изолированным поражением кожи при нормальных показателях печеночных проб (трансаминаза, билирубин, щелочная фосфатаза).
Для кожно-висцеральной формы характерно полиорганное проявление заболевания. В развитии патологии провоцирующим фактором служат перенесенные заболевания печени, в том числе вирусный гепатит. Поражения печени развиваются через 1–2 года на фоне кожных проявлений, что выявляется на УЗИ (гепатомегалия).
Кожно-нервная форма поздней кожной порфирии развивается у подавляющего большинства пациентов на фоне черепно-мозговой травмы (ушиб, сотрясение). Сопровождается развитием полиневритического синдрома, который характеризуется гипестезией в области рук и лица, похуданием лица, кистей и плечевого пояса со снижением мышечной силы. Одновременно развиваются вегетативно-трофические нарушения (выраженный гипертрихоз в височно-скуловой области, дистрофические изменения ногтевых пластин, преждевременное старение кожи лица). Реже встречается астено-вегетативный синдром с трофическими нарушениями.
Смешанная форма поздней кожной порфирии развивается у лиц с отягощенным анамнезом (употребление наркотиков, алкоголизм, туберкулез легких, сифилис, малярия, бруцеллез). Характеризуется быстрым развитием поражения нервной системы (полиневритический, астено-вегетативный синдром с выраженными трофическими нарушениями) и патологическими изменениями печени, которые прогрессируют и завершаются формированием цирроза печени [2].
Клиника
Клинически ПКП характеризуется появлением на открытых участках кожи (тыл кистей, лицо, шея, ушные раковины) зудящих пузырей величиной до 10 мм в диаметре, наполненных прозрачным содержимым [2]. Пузыри быстро вскрываются с образованием эрозий, которые покрываются корками, иногда серозно-гнойного характера. Отмечается легкая ранимость кожи при малейшей травме [1].
Высыпания обычно возникают после солнечного облучения, вследствие чего обострения заболевания наблюдаются летом и осенью при солнечной погоде. Постепенно нарастает меланоз открытых участков кожи, усиливаются естественные складки лица, появляются морщины, признаки преждевременного старения кожи. Больные выглядят значительно старше своих лет. Наблюдается фиолетово-коричневое окрашивание век и конъюнктивы. На месте бывших пузырей остаются атрофические поверхностные рубцы.
ПКП свойственны поражения печени, нарушение функций ЖКТ, ожирение. Встречаются различные поражения органа зрения: конъюнктивит, расширение сосудов глазного дна, помутнение роговицы, нарушение цветовосприятия [16, 18–20].
При лабораторных исследованиях выявляется повышение активности аминотрансфераз, гамма-глутамилтрансферазы, гипергаммаглобулинемия, гиперпорфиринемия, гиперферремия. Патогномонично увеличение концентрации уропорфирина и копропорфирина I и III фракций [16, 20, 21].
Клинический случай
Пациентка Д., 36 лет, считает себя больной с апреля 2012 г., когда, проснувшись утром, заметила два пузырька на носу размером 2–3 мм, с прозрачным содержимым. Самостоятельно вскрыла, после чего образовались корки желтоватого цвета, наступил полный регресс кожных высыпаний.
Второй эпизод заболевания наблюдался в июле 2012 г.: пузырьки 3–4 мм на тыльной поверхности обеих кистей, с прозрачным содержимым. Обратилась за помощью к дерматологу по месту жительства, где был поставлен диагноз: фотодерматоз. Получала лечение: Sol. Chloropyramini 2% – 1 ml № 5 in amp., внутримышечно; Sol. Calcii chloridi 10% – 10 ml № 10 in amp., внутривенно; Sol. Betamethasoni 1,0 ml № 1 in amp., внутримышечно. На фоне проводимого лечения стали появляться новые пузыри размером от 3 до 10 мм, с тенденцией к периферическому росту. На месте пузырей образовались медленно заживающие, резко болезненные эрозии.
После проведения дополнительного обследования, на основании оранжево-красного свечения мочи под лампой Вуда поставлен диагноз: поздняя кожная порфирия. Далее произведена коррекция лечения: Caps. Tocopheroli acetatis 0,2 № 20, по 1 капсуле 1–2 раза в сутки в течение 1 нед.; Ung. Dioxomethyltetrahydropyrimidini+Chloramphenicoli 100,0, наружно на высыпания утром; Linimenti Zinci oxydi 10% – 30 ml, тонким слоем на места поражения на ночь, для лица – фотозащитный крем с SPF 50. Положительного эффекта от терапии не наблюдалось. Пузыри продолжали появляться на лице, шее, верхних конечностях и пальцах стоп.
В анамнезе: BИЧ IVБ стадии с 2000 г., фаза мнимой ремиссии на фоне ретровирусной терапии; в 2002 г. – аппендэктомия. Употребление героина в 1993–1995 гг. Ранее – алкоголизм, на данный момент употребление алкоголя 1 раз в месяц 0,5 л водки. Курение с 1998 г., 1 пачка сигарет в день.
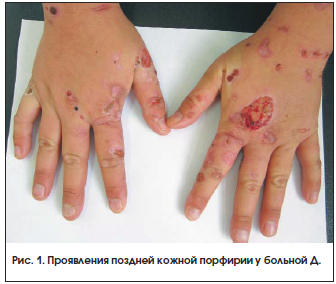
Локальный статус: кожа вне очагов высыпаний физиологической окраски, сухая, тургор снижен. Кожный процесс носит распространенный характер, симметричный, локализован на лице, шее, верхних конечностях, преимущественно на тыльной поверхности кистей, кожи стоп. Процесс представлен везикулами, пузырями с серозным, серозно-геморрагическим содержимым, покрышка напряжена, легко травмируется. На месте вскрывающихся везикул – эрозии ярко-красного цвета, серозно-геморрагические и серозно-гнойные корки. Кожа в местах поражения гиперемирована, утолщена. В местах заживших дефектов отмечаются очаги дисхромии с нечеткими границами и атрофические рубцы неправильных очертаний (рис. 1). Субъективно: чувство жжения, умеренная болезненность эрозий. Общее состояние удовлетворительное: предъявляет жалобы на слабость, общее недомогание.
Моча в свете ультрафиолетовых лучей лампы Вуда имеет оранжево-красное свечение. В биохимических анализах крови: повышение АСТ до 51,22 (референсный интервал 5–34 МЕ/л), глобулинов – до 34,07 (19–30 г/л), снижение альбуминов до 34,08 (35–54 г/л). Общий анализ крови: СОЭ – 30 мм/ч, остальные показатели в пределах нормы. Анализ крови на маркеры вирусных гепатитов – отрицательный результат. Микроскопическое исследование на клетки Тцанка и эозинофилию пузыря – отрицательный результат. Исследование кала на гельминты и простейшие – не обнаружены. Содержание уропорфиринов в моче – в норме, копропорфирина – повышено. Порфирины в кале не определялись. Антитела к Treponema pallidum не обнаружены. Другие лабораторные показатели в пределах нормы. Патологии со стороны других органов и систем не выявлено.
Лечение: Disol 400 ml, внутривенно капельно (Натрия ацетат + Натрия хлорид); Tab. Calcii gluconatis 0,5 № 40, по одной таблетке внутрь 3 раза в день; Tab. Cetirizini 0,05 № 10, по одной таблетке внутрь 1 раз в день; Sol. Fucorcinum 10 ml, наружно на очаги поражения 2–4 раза в сутки; Ung. Betamethasoni + Gentamycini 30,0, наружно на очаги поражения 2 раза в сутки.
Проводимую терапию перенесла удовлетворительно, без побочных эффектов. Состояние улучшилось. Высыпания на всех участках пораженной кожи перешли в стадию регресса, на местах инволюции элементов – очаги дисмеланоза. Прогноз благоприятный.
Данное сообщение представляет собой особый интерес по ряду клинических аспектов. Во-первых, пациент – женского пола, что при данной патологии встречается достаточно редко. Во-вторых, нельзя исключить то, что причиной развития ПКП, возможно, стали употребление героина и наличие ВИЧ-инфекции в анамнезе, на основании чего мы можем отнести данный клинический случай к смешанной ПКП. HCV-инфекция, как наиболее частая причина ПКП, у пациентки отсутствует и не принимает участия в патогенезе заболевания. Контакт с нефтепродуктами, прием гормональных контрацептивов, перегрузку железом, которые также играют роль триггерных факторов в развитии ПКП, пациентка отрицает. Семейный анамнез по заболеваниям кожи не отягощен – нельзя предполагать наследственный характер заболевания. К сожалению, среди прочих лабораторных и инструментальных исследований не проведено УЗИ печени. Следовательно, мы не можем с абсолютной уверенностью отрицать развитие алкогольного стеатогепатита, сформировавшегося ранее на фоне хронической алкогольной интоксикации, что также могло привести к развитию данной патологии. Но, по данным исследований кафедры профилактической медицины и общественного здравоохранения Медицинского университета города Техаса, 13% исследуемых больных со смешанной ПКП имели ВИЧ, что не отрицает наличия ВИЧ-инфекции в качестве одного из главных предрасполагающих факторов развития ПКП [11].
На данном этапе сложно судить, какие именно факторы имеют ключевое значение в развитии заболевания, необходимо помнить о его полиэтиологическом характере. И, как в приведенном выше примере, наряду с прочими причинами, нельзя забывать о роли ВИЧ-инфекции в патогенезе ПКП.
Поздняя кожная порфирия – хроническое заболевание, характеризующееся повышенным образованием порфиринов и их накоплением в коже. При данной форме поражаются кожные покровы, подвергающиеся воздействию солнечного света (фотосенсибилизации). Патология проявляется гиперпигментацией участков кожи, повышенной ранимостью, гипертрихозом, образованием пузырей, эрозий и язв. Диагноз ставится на основании клинической картины, анамнеза, высокого содержания порфиринов в плазме, моче и кале. В качестве лечения проводятся сеансы плазмафереза и кровопусканий, назначаются аминохинолиновые и комплексообразующие препараты, солнцезащитные средства.
МКБ-10
Общие сведения
Поздняя кожная порфирия (ПКП, урокопропорфирия, хроническая печеночная порфирия) относится к группе заболеваний с нарушением порфиринового метаболизма (порфирий) и является самой распространенной из них. Средняя частота встречаемости урокопропорфирии составляет 1:10000 человек, а в странах Западной Европы и Южной Африки ‒ 1:1000 и 1:800 человек соответственно. Манифестация ПКП наступает в возрасте 40-50 лет. Болеют преимущественно мужчины, на долю которых приходится 90-93% всех клинических случаев. Данная патология характеризуется хроническим течением с рецидивами в весенне-летний период, что связано с увеличением длины дня и солнечной активности.

Причины ПКП
В основе развития заболевания лежит недостаточная активность уропорфириноген-декарбоксилазы, что ведет к накоплению порфиринов, в больших концентрациях оказывающих токсическое действие. Порфирины ‒ органические тетрапиррольные соединения, которые синтезируются главным образом в печени и костном мозге и необходимы для образования гемоглобина, миоглобина, каталаз, пероксидаз, цитохрома Р-450 и витамина В12. Сниженная функция уропорфириноген-декарбоксилазы приводит к торможению синтеза порфиринов на уровне уропорфирина и копропорфирина.
Это может произойти вследствие двух механизмов. Первый – мутация гена А1В18, кодирующего фермент, второй – действие различных факторов, оказывающих ингибирующее действие на фермент. К таким факторам относятся гепатит С, алкоголизм, хроническая интоксикация тяжелыми металлами (мышьяк, свинец, ртуть), прием пероральных контрацептивов, длительный контакт с нефтепродуктами. Наиболее частая причина ПКП у мужчин – алкоголизм и гепатит С, у женщин – гормональные контрацептивы. Более редкими причинами являются ВИЧ-инфекция, саркоидоз, злокачественная опухоль печени и терминальная стадия хронической почечной недостаточности. Наличие наследственной и приобретенной форм – главная отличительная особенность ПКП от других нарушений порфиринового обмена, которые являются только наследственными патологиями.
Патогенез
В результате сниженной функции уропорфириноген-декарбоксилазы увеличивается концентрация копропорфирина и уропорфирина. Данные вещества, накапливаясь в кожных покровах, под действием длинноволнового спектра солнечных лучей индуцируют образование свободных радикалов, что запускает процессы перекисного окисления липидов и высвобождение протеолитических ферментов из тучных клеток. Это приводит к клеточному повреждению базальной мембраны эпидермиса и сосудов дермы, что обусловливает отслойку наружного слоя кожи и появление симптомов фотосенсибилизации (легкая ранимость, пузыри, эрозии, язвы).
Отложение порфиринов в коже, а также стимуляция образования меланина меланоцитами способствует усилению пигментации. Гиперпигментация и фототоксические реакции также связаны с высоким содержанием железа в крови. Нарушение метаболизма железа является частой сопутствующей патологией ПКП, так как развивается вследствие хронических заболеваний печени. Механизм ускоренного роста волос на лице (гипертрихоза) до сих пор неизвестен. Поражение нервной системы ограничивается дисфункцией ее вегетативного отдела и нейротрофическими нарушениями. При гистопатологическом исследовании кожи больных ПКП обнаруживается ее субэпидермальная отслойка, разрыхление рогового слоя эпидермиса, отделение эпидермиса от соединительнотканной части, характерная фестончатость сосочков дермы и утолщение эндотелия поверхностных кожных сосудов.
Классификация
В зависимости от преобладания тех или иных клинических проявлений различают кожную, кожно-нервную, кожно-висцеральную и смешанную формы. По степени выраженности симптомов разделяют манифестную и латентную ПКП. По этиологическому фактору выделяют следующие виды урокопропорфирии:
- Наследственная. Развивается вследствие генетической мутации. Наследование происходит по аутосомно-доминантному типу. Снижение уровня уропорфириноген-декарбоксилазы наблюдается в печени, эритроцитах, плазме.
- Спорадическая (приобретенная). Наиболее частая разновидность ПКП. Основные причины – алкоголизм, гепатит С, прием эстрогенов. Низкое содержание уропорфириноген-декарбоксилазы отмечается только в печени.
- Паранеопластическая. Возникает в результате развития гепатомы, продуцирующей избыточные количества порфиринов. Отличительной особенностью является поздний дебют (60-70 лет).
- Псевдо-ПКП. Развивается у больных хронической почечной недостаточностью в терминальной стадии, т. е. находящихся на гемодиализе. Клиническая картина возникает не по причине повышенной продукции порфиринов, а их сниженного выведения. Особенности данной формы – нормальная концентрация порфиринов в моче и очень высокая в плазме, выраженные фототоксические реакции.
Симптомы ПКП
Основной орган поражения – кожа. Наиболее типичными проявлениями манифестной формы считаются гиперпигментация, образование пузырей, гипертрихоз. Усиление пигментации наблюдается на участках кожи, систематически подвергающихся инсоляции (лицо, уши, шея, верхняя часть груди, кисти рук). Кожные покровы приобретают различные оттенки – от землисто-серого до бронзового. Интенсивность пигментации более выражена у брюнетов. В начале заболевания изменение цвета кожи носит временный характер, исчезающий в зимний период. По мере прогрессирования ПКП гиперпигментация становится постоянной. У некоторых пациентов долгое время это может быть единственным симптомом.
К признакам фоточувствительности относится повышенная ранимость кожи. Отслойка эпидермиса происходит даже при незначительных механических воздействиях. На коже образуются плотные пузыри размером до 1 см с жидкостным содержимым, которое может иметь серозный, гнойный или геморрагический характер. Через некоторое время пузыри вскрываются, оставляя после себя болезненные эрозии. После заживления эрозий формируются рубцы.
Существуют атипичные варианты кожной порфирии. Язвенно-некротическая форма развивается у людей с ослабленным иммунитетом (сахарный диабет, ВИЧ-инфекция). При данном виде ПКП возникают глубокие язвенные дефекты кожи и гнойно-некротический распад мягких тканей. Инфильтративно-бляшечная, склеродермоподобная и витилигинозная формы имитируют изменения кожи при дискоидной красной волчанке (чешуйчатая эритема на лице в виде бабочки), диффузной склеродермии (уплотнение, кальциноз кожи) и витилиго (депигментированные пятна), что становится причиной частых диагностических ошибок.
Кожная порфирия у женщин имеет некоторые особенности течения: более раннее начало заболевания (около 30 лет), ограниченная пигментация на лице (хлоазмы), выраженный гипертрихоз, поражение нетипичных участков кожи – спина, бедра, подошвенная поверхность стоп. Среди женщин чаще, чем среди мужчин, встречаются витилигинозная, склеродермоподобная и инфильтративно-бляшечная формы ПКП.
Осложнения
Поздняя кожная порфирия ухудшает течение сердечно-сосудистых заболеваний, увеличивает риск развития сахарного диабета. Постоянные эрозии и язвенные дефекты кожных покровов часто осложняются бактериальной инфекцией. В редких случаях при язвенно-некротической форме развивается синдром системной воспалительной реакции и сепсис. Основную опасность для жизни представляют заболевания, которые вызывают ПКП: вирусный гепатит С и алкогольный гепатит, которые могут привести к циррозу и печеночной недостаточности, онкологические заболевания, хроническая почечная недостаточность, ВИЧ-инфекция.
Диагностика
Поздняя кожная порфирия представляет собой междисциплинарную проблему. В ее диагностике принимают участие врачи разных специальностей - дерматологи, гематологи, инфекционисты, гепатологи, ревматологи, онкологи. Так как в большинстве случаев кожная порфирия носит приобретенный характер, необходимо выяснить, на фоне какого заболевания она развилась. У пациента необходимо узнать об употреблении алкоголя, приеме оральных контрацептивов, наличии вирусного гепатита С. Для постановки диагноза проводятся следующие методы исследования:
- Рутинные лабораторные тесты. В биохимическом анализе крови отмечается увеличение печеночных трансаминаз, билирубина, гамма-глутамилтранспептидазы (специфичного показателя алкогольного поражения печени), ферритина, сывороточного железа, креатинина (при почечной недостаточности), снижение уровня альбумина. При циррозе печени в коагулограмме выявляются признаки гипокоагуляции. У многих пациентов обнаруживаются положительные маркеры вируса гепатита С.
- Специфические лабораторные исследования. Наблюдается повышение концентрации уропорфирина в плазме и моче, копропорфирина в кале. Под лампой Вуда моча принимает красно-оранжевое или ярко-розовое свечение. При люминесцентной микроскопии плазма дает красную флуоресценцию. Снижение активности фермента уропорфириноген-декарбоксилазы в эритроцитах и наличие генетической мутации характерно только для наследственной формы заболевания.
- Инструментальные исследования. Визуализирующие методы (ультразвуковое исследование и КТ брюшной полости) необходимо проводить для исключения злокачественного образования печени, продуцирующего порфирины. Это в первую очередь касается пациентов, у которых симптомы заболевания развились после 60 лет.
Кожную порфирию следует дифференцировать с другими видами порфирий, протекающими с поражением кожных покровов (наследственная копропорфирия, врожденная эритропоэтическая и вариегатная порфирии). Также ПКП дифференцируют с дерматологическими (фотодерматозы, вульгарная пузырчатка, герпетиформный дерматит Дюринга), ревматологическими заболеваниями (дискоидная красная волчанка, диффузная склеродермия), гемохроматозом, надпочечниковой недостаточностью.
Лечение ПКП
Особое внимание при лечении ПКП уделяется устранению факторов и патологий, которые привели к развитию заболевания. Это подразумевает полный отказ от алкоголя, прекращение приема оральных контрацептивов, лечение гепатита С, проведение антиретровирусной терапии, химиотерапии и хирургического удаления злокачественной опухоли печени.
Патогенетическое лечение ПКП включает в себя несколько мероприятий. С целью удаления избытка порфиринов и железа из крови проводятся сеансы флеботомий (кровопусканий) и плазмафереза. В дополнение к этим процедурам, а также при противопоказаниях к ним используют лекарственные средства, связывающие и выводящие порфирины и железо. К ним относятся синтетические противомалярийные препараты из группы аминохинолинов (хлорохин, гидроксихлорохин) и комплексообразующие соединения (дефероксамин, Д-пеницилламин). При применении аминохинолинов очень важно начинать их прием с малых доз. Это связано с тем, что обычные дозы в начале лечения вызывают специфическую токсическую реакцию (порфириновый криз), характеризующуюся усиленным синтезом порфиринов и резким ухудшением состояния пациента (повышение температуры тела, тошнота, рвота, боли в животе). Для уменьшения абсорбции порфиринов в желудочно-кишечном тракте назначаются энтеросорбенты (активированный уголь).
Для защиты кожных покровов от солнечного света рекомендуется ношение максимально закрытой одежды, использование солнцезащитных кремов и мазей, содержащих парсол- 1789 или мексомил ‒ вещества, не пропускающие ультрафиолетовые лучи длинноволнового спектра. Обязательна постоянная обработка эрозивных поверхностей кожи антисептическими растворами во избежание инфекционных осложнений.
Прогноз и профилактика
Среди всех патологий с нарушением обмена порфиринов кожная порфирия является наиболее благоприятной в плане течения и прогноза. Серьезные осложнения возникают редко, их причиной в основном являются заболевания или патологии, которые приводят к развитию ПКП. Профилактика заключается в избегании факторов, способствующих возникновению кожной порфирии (употребление алкоголя, прием оральных контрацептивов, длительное пребывание на солнце, контакт с тяжелыми металлами, нефтепродуктами). Людям, у кого в семье есть больной наследственной формой ПКП, показано определение активности уропорфириноген-декарбоксилазы и проведение молекулярно-генетической диагностики.
Читайте также:


