При какой температуре погибает вирус кори

Инкубационный период составляет от 7 до 14 дней. После этого начинаются первые симптомы кори: высокая лихорадка, кашель, насморк, покраснение глаз и слезотечение. После нескольких дней появляется сыпь: плоские красные пятна возникают на лице и затем распространяются вниз на шею, туловище, руки, ноги. Больной человек заразен от 4 дней до и до 4 дней после появления сыпи. Инфекции уха и диарея – частые осложнения, а в более тяжелых случаях могут развиться пневмония и энцефалит - воспаление головного мозга, которое может вызвать необратимое повреждение мозга. Один или двое из каждой тысячи заболевших корью детей умрут .
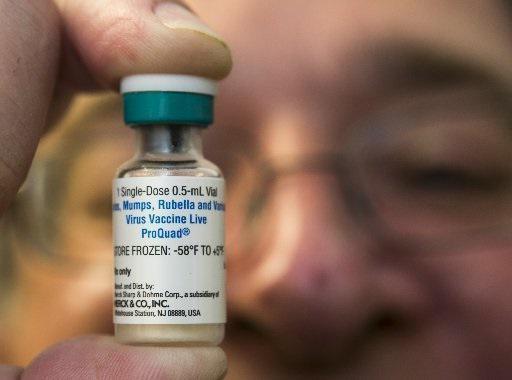
Но корь можно предотвратить – с помощью вакцины, эффективность которой составляет 97%. Вакцинация против кори началась в США в 1963 году, и вирус был признан элиминированным в 2000 году. Это значит, что он больше не происходит отсюда (из США). Тем не менее, в мире регистрируется около 20 тысяч случаев кори ежегодно. Это значит, что не привитой человек может привезти вирус во время путешествий. Так и началась нынешняя вспышка в США, которая стартовала в Дисней-Лэнде. Соединенные Штаты уже увидели 102 случая в 14 штатах – только за январь 2015 года. Эта частота требует от официальных лиц здравоохранения состояния повышенной готовности.
НЕСКОЛЬКО КОММЕНТАРИЕВ ОТ СПЕЦИАЛИСТОВ ОТДЕЛА ПЕДИАТРИИ КЛИНИКИ ЧАЙКА
Уже в апреле прошлого года официально заявлялось о 10-кратном увеличении заболеваемости корью в Москве . Официального объявления о вспышке сейчас, в январе-феврале 2015 года, пока не поступало. Тем не менее, нам известны случаи, когда диагноз не ставится и, соответственно, случай в статистике не учитывается. Это связано с бюрократическим бременем, которое врачи могут пытаться обойти при столкновении с корью. Масштаб этого неизвестен, а значит заболеваемость корью может быть гораздо выше, чем мы думаем.
Вакцинация от кори включает 1 дозу в возрасте 1 года и еще одну - в 7 лет. Подросткам и взрослым, получившим в детстве только одну дозу или без данных о прививках, рекомендуется введение 1 дозы в любом возрасте до 35 лет включительно. Экстренная вакцинация - при контакте с больным корью - не привитых, получивших только одну дозу или не имеющих сведений о прививках, проводится не позднее, чем через 72 часа от контакта.
Часть антипрививочных аргументов , распространенных в России, затрагивают именно вакцину от кори. Несколько слов о них.
- Во-первых, существует аргумент о предположительной связи прививки от кори с аутизмом.
Одно из мнений связывает аутизм с воздействием мертиолята (ртутьсодержащего антисептика, он же тимеросал, этилртутьтиосалицилат натрия, тиомерсал). Этот компонент – важный для производства вакцин в бедных странах - под давлением этих опасений перестал использоваться в США и Европе. И хотя на самом деле нет доказательств вреда от мертиолята, этот вопрос можно считать закрытым. Другое мнение связывает непосредственное действие аттенуированного вируса из вакцины на кишечник с развитием особой формы аутизма. Эта теория имеет длинную историю, начавшуюся в 1995 году с одного единственного исследования, признанного позже ошибочным. Десятки и, пожалуй, даже сотни исследований всевозможных дизайнов, проведенных в разных странах в период с 2001 по 2008 год, полностью доказали отсутствие какой-либо связи между прививкой от кори и аутизмом.
- Во-вторых, существует мнение о неэффективности вакцины, основанное на факте наличия среди болеющих корью привитых лиц.
Информация об осложнениях из бюллетеня Immunization Action Coalition (www.immunize.org)
У большинства людей вакцина MMR не вызывает никаких серьезных осложнений.
- Повышенная температура (до 1 случая из 6)
- Незначительная сыпь (примерно в 1 случае из 20)
- Отечность желез на щеках или на шее (примерно в 1 случае из 75)
- Если возникают такие реакции, они, как правило,проявляются в течение 6–14 дней после прививки. После второй дозы они возникают реже.
Реакции средней тяжести:
- Судороги (подергивания или неподвижный взгляд), вызванные высокой температурой (примерно в 1 случае из 3000 доз)
- Проходящая боль и ригидность суставов, преимущественно у девочек-подростков или
- взрослых женщин (до 1 случая из 4)
- Временное снижение уровня тромбоцитов, что может вызвать кровотечение (примерно в 1 случае из 30 000 доз)
Тяжелые реакции (крайне редко):
- Серьезные аллергические реакции (менее чем в 1 случае на миллион доз)
- Известно о некоторых других тяжелых реакциях, имевших место у детей после прививки MMR.
- Глухота
- Длительные судороги, кома или нарушение сознания
- Необратимые нарушения головного мозга
Такие реакции настолько редки, что сложно утверждать, что они возникли по причине введения вакцины.
Еще совсем недавно врачи начали думать, что в скором времени смогут победить корь – вирус, который, обладая стопроцентной восприимчивостью, многие сотни лет вызывал эпидемии и являлся основной причиной смерти маленьких детей. Всемирная организация здравоохранения уже смогла добиться снижения смертности от этого недуга в двадцать раз и планировала к 2020 году полностью исключить риски заражения в нескольких подвластных регионах.

Но человечество не ищет легких путей. Повальная мода среди молодых мам отказываться от вакцинации, пропаганда мнимой опасности данной процедуры и просто безответственное отношение молодых родителей к защите своих детей, нехватка средств на бесплатные прививки у правительств многих государств - все это ставит под угрозу здоровье и жизни малышей и взрослых во всем мире.
Что такое корь
Это заболевание было известно еще в древности. Уже в девятом веке было составлено подробное клиническое описание болезни. Но до 20 века, что вызывает корь - вирус или бактерия, никто не знал. Д. Гольдбергер и А. Эндерсон в 1911 году смогли доказать, что заболевание вызывает вирус, а уже в 1954 году Т. Пиблс и Д. Эндерс выделили РНК-вирус, который имеет особенную форму сферы размером 120230 нм и относится к семейству парамиксовирусов.
Как можно заразиться
Вирус кори обладает практически 100-процентной контагиозностью. Человек, не имеющий иммунитета к этому заболеванию (который не был привит и ранее не болел) практически не имеет шансов не заразиться в случае контакта с больным.
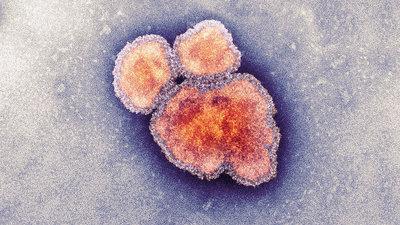
Инфекция от больного человека через окружающую среду передается всем вокруг. Заболевший начиная с последних дней инкубационного периода (два дня до начал высыпаний) и последующие четыре дня выделяет во время дыхания, кашля, чихания (воздушно-капельным путем) вирус кори. Далее через клетки слизистой носоглотки и дыхательных путей он проникает в кровь и поражает лимфатические узлы, кровеносные капилляры (белые клетки крови). Сыпь появляется в результате отмирания клеток капилляров. Далее развивается синдром вторичного иммунодефицита, также нередко встречаются бактериальные осложнения.
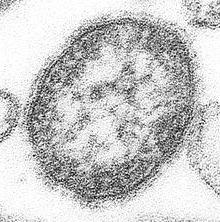
Необходимо отметить, что возбудитель вируса кори не может долго выживать на открытом воздухе, предметах и одежде. Хотя существуют зарегистрированные случаи заражения через вентиляционную систему. Он погибает при комнатной температуре в среднем через два часа, а через тридцать минут полностью теряет способность заражать. Мгновенно вирус погибает при воздействии ультрафиолетового излучения и при высоких температурах. Поэтому во время эпидемии нет необходимости проводить дезинфекцию помещений.
Кто может заболеть и когда
В основном жертвами кори становятся маленькие дети в возрасте от двух до пяти лет. Также все чаще регистрирую случаи заболевания подростков 15-17 лет.
Взрослые заражаются корью гораздо реже. Но скорее всего, это связано с тем, что во взрослом возрасте чаще всего уже есть иммунитет от вакцинации или от ранее перенесенного заболевания.
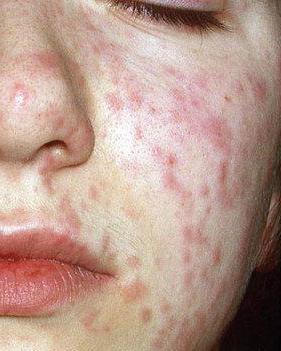
В России самое большое количество заболевших наблюдается в весенне-зимний период, с конца ноября по май, с периодичностью каждые два-четыре года.
Может ли заболеть грудной ребенок
Новорожденные в течении трех первых месяцев жизни имеют стойкий заимствованный иммунитет от матери, если она переболела ранее. Иммунитета у деток, чьи мамы не болели и не были привиты, нет, и они могут заболеть. Также возможно заражение младенца при родах во время болезни матери.
Инкубационный период
Как и большинство заболеваний, имеет период инкубации в организме и корь. Вирус никак себя не проявляет внешне в течение 7-17 дней. В это время, начиная с 3 дня инкубационного периода, только путем развернутого анализа можно обнаружить в селезенке, миндалинах, лимфоузлах типичные крупные многоядерные клетки. Проявляются внешне симптомы заболевания только после размножения вируса в лимфоузлах и попадания его в кровь.
Вирус кори: симптомы
- резкий подъем температуры до 38-40,5 градуса;
- сухой кашель;
- светобоязнь;
- головная боль;
- сиплость или хриплость голоса;
- нарушения сознания, бред;
- нарушения в работе кишечника;
- отек слизистых оболочек дыхательных путей;
- симптомы конъюнктивита: отек век, покраснения вокруг глаз;
- появление красных пятен во рту – на небе, внутренней поверхности щек;
- на второй день болезни на слизистых ротовой полости появляются белые небольшие пятна;
- сама экзантема появляется на четвертый-пятый день, характерным является ее возникновение на лице и шее, за ушами, затем на теле и на сгибах рук, ног, пальцев, ладонях и стопах.
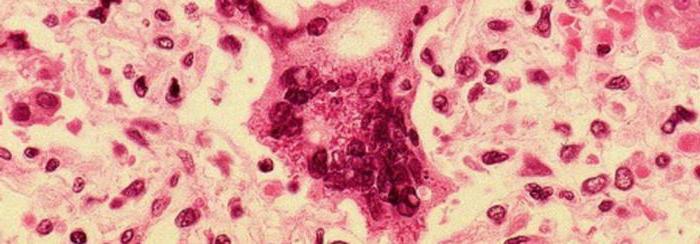
Коревая сыпь – это особенные папулы, окруженные пятном и имеющие склонность сливаться (именно это ее отличает от краснухи, при которой сыпь не имеет свойства сливаться). После четвертого дня высыпаний, когда вирус побежден, сыпь постепенно сходит: темнеет, пигментируется, начинает шелушиться. Гиперпигментированными участки с сыпью будут оставаться еще 1-2 недели.
Корь у детей
Одно из самых распространенных и самых опасных детских заболеваний – это корь. Вирус чаще всего поражает детей дошкольного и младшего школьного возраста.
До того как в России наладили производство вакцин и начали бесплатную программу профилактики, от этого вируса и его осложнений погибал в среднем каждый четвертый ребенок. Сегодня прививки делают всем относительно здоровым детям в один год и в шесть лет (согласно национальному календарю прививок). В случае если ребенок не привит, риски заболеть при встрече с носителем инфекции достигают ста процентов. Привитые же дети либо вовсе не заболевают, либо переносят болезнь очень легко.
Инкубационный период у заразившегося ребенка может варьироваться и составляет в среднем от 10 до 15 дней. В это время никаких симптомов заболевания нет, но за два дня до проявления клинической картины ребенок будет заразным для окружающих.
Чаще всего дети болеют тяжело. Сначала появляются признаки обычной острой респираторной вирусной инфекции (ОРВИ):
- температура 38-40 градусов;
- сильный сухой кашель;
- насморк;
- слабость;
- отсутствие аппетита;
- плохой сон.
На 3-5-й день болезни начинает появляться сыпь – мелкие розовые, сливающиеся между собой пятна. У детей она возникает быстро и распространяется по всему телу. Во время появления сыпи температура после, казалось бы, видимого улучшения может опять начать подниматься.
У детей от двух до пяти лет корь особенно опасна. Еще не окрепший детский организм медленно справляется с вирусом и из-за присоединившейся бактериальной инфекции часто возникают осложнения:
- отиты;
- бронхиальная пневмония;
- слепота;
- энцефалит;
- сильные воспаления лимфатических узлов;
- ларингит.
Именно из-за этих осложнений так важно вовремя показать ребенка врачу и контролировать течение болезни. Осложнения часто начинают проявляться спустя время после того, как ребенок пошел на поправку.
Корь у взрослых
Корь у взрослых – редкое заболевание. Но если уже человек заразился, проблем ему не избежать. Взрослые люди после 20 лет болеют тяжело и долго. Острый период болезни может длиться до двух недель. Чаще всего заболевание вызывает различные осложнения, а также высока вероятность присоединения бактериальной инфекции.
Виды осложнений у взрослых:
- бактериальная пневмония;
- коревая пневмония;
- отит;
- трахеобронхит;
- нарушения в работе центральной нервной системы;
- ларингит;
- круп (стеноз гортани);
- гепатит;
- лимфаденит (воспаление лимфатических узлов);
- воспаление оболочек мозга – менингоэнцефалит (40 % случаев заболевания которым заканчивается летальным исходом).
Таким образом, мы понимаем, что корь, вирус которой, как принято считать, является опасным только для детей, может вызвать серьезный заболевания у взрослых и даже привести к инвалидизации или летальному исходу.
Корь у беременных
Несложно догадаться, что заболевание, вызывающее столько проблем, не может легко протекать у беременной женщины. Но самые большие переживания у будущей мамы вызывают возможности проблем у малыша. И не напрасно.
Корь тем больше опасна для плода, тем меньше срок беременности. В первом триместре у заболевшей женщины с вероятностью до 20 % произойдет самопроизвольный выкидыш, или, что еще хуже, болезнь приведет к серьезным порокам развития плода (олигофрения, поражения нервной системы и др.). К сожалению, определить эти пороки на ранних ультразвуковых исследованиях плода и даже при первом скрининге просто невозможно, и женщинам часто предлагают сделать аборт.
Если беременная заболела после шестнадцатой недели, прогноз гораздо более утешительный. На этом сроке плацента уже достаточно созрела, чтобы полноценно защитить плод от недуга матери, так что вероятность проблем у будущего ребенка достаточно низкая.
Опасность появляется вновь, если мамочка заболела перед самыми родами. Мало того что на сами роды у нее просто не будет достаточно сил из-за вируса, так и риски заразить ребенка во время прохождения по родовым путям очень велики. Конечно, у медиков сегодня есть все средства для спасения жизни малыша: и реанимация, и сильнодействующие антибиотики. И скорее всего, ребенка смогут вылечить. Но зачем так рисковать, если есть возможность обезопасить себя и ребенка заранее? Сдать анализ на антитела к вирусу кори необходимо каждой женщине еще до начала планирования беременности. Ведь если сейчас позаботиться о своем здоровье и вовремя сделать прививку, то шансов заболеть во время беременности просто не будет.
Методы диагностики
Чаще всего диагноз ставится на основе клинических данных уже после появления характерной коревой сыпи. Но лабораторно возможно поставить диагноз раньше (или подтвердить его), определив, где находится вирус кори. Микробиология позволяет выделить из крови, слизи полости рта и носа, мочи клетки вируса в первые сутки болезни (еще до появления сыпи) и даже в конце инкубационного периода. Под специальным микроскопом можно рассмотреть характерные светящиеся, с включениями, гигантские клетки овальной формы.
Дополнительно больному могут назначить:
- общий анализ мочи и крови для исключения присоединения бактериальной инфекции и развития осложнений;
- специфический анализ крови на выявление антител (серологический анализ на IgG к вирусу кори);
- рентген грудной клетки или флюорографию при подозрении на развитие коревой пневмонии.
Но в большинстве случаев диагностика заболевания не вызывает у врача трудностей и производится без назначения дополнительных анализов.
Как определить уровень IgG к вирусу кори
После контакта с больным корью каждый человек начинает вспоминать, привит ли он сам или, может, болел в детстве. А если недосмотрел, пропустил и не привил вовремя собственного ребенка? Как это выяснить? Также существуют риски того, что вакцина хранилась неправильно, и тогда такой нежный вирус мог погибнуть еще до того, как был введен в организм.
Сейчас в каждой лаборатории можно провести анализ на антитела к вирусу кори (IgG). Такой метод позволяет на сто процентов убедиться, есть ли у человека иммунитет к данному заболеванию.
Лечение
Специфического лечения вируса кори нет. Как и со всеми вирусными инфекциями, доктор проведет лечение симптоматическое, облегчающее состояние и предотвращающее риски осложнений. Обычно назначают:
- препараты, снижающие температуру и снимающие общее недомогание, боль, лихорадку ("Ибупрофен", "Парацетамол");
- аэрозоли против воспаления и полоскание горла ромашкой, "Хлоргексидином";
- муколитики и отхаркивающие средства от сухого кашля;
- для снятия симптомов ринита и снижения рисков развития отита – сосудосуживающие капли в нос (до 5 дней) и промывание солевым раствором;
- для снятия раздражения и зуда от сыпи назначают ополаскивание "Дилаксином";
- для лечения конъюнктивита – "Альбуцид" и "Левомицетин";
- для уменьшения рисков развития слепоты больным рекомендуют во время всего периода болезни принимать витамин А;
- в случае развития пневмонии назначают антибиотики.
Внимание! При лечении кори ни в коем случае нельзя применять "Аспирин", особенно при лечении детей до 16 лет. Это может привести к развитию синдрома Рея - печеночной энцефалопатии.
Профилактика
В возрасте одного года всем детям проводят бесплатную вакцинацию от трех самых опасных детских инфекций (корь, краснуха, паротит). Ревакцинацию от этих болезней проводят в возрасте 5-6 лет, перед школой. Врачи отмечают, что эта вакцина детьми переносится хорошо, тем более что делают ее только здоровым детям, поэтому риски получить побочные реакции минимальны.
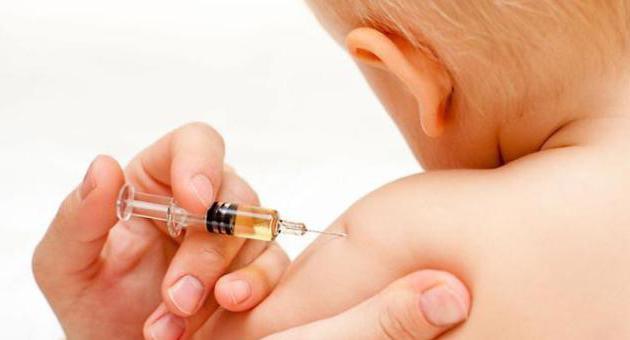
Каждый может легко удостовериться, что прививка подействовала. Для этого нужно через какое-то время после укола сдать специальный анализ. Антитела к вирусу кори присутствуют в том случае, если выработался иммунитет после прививки.

Что говорят ученые
Опасный вирус сегодня инфицировал около тридцати пяти тысяч человек, отмечено более восьмисот случаев летальных исходов.
На территории Китая работают вирусологи из многих стран, из Италии прибыли два специалиста мирового уровня.
Как заявил заместитель президента организации, ведущие вирусологи из Китая уверены, что новая инфекция не похожа на известные разновидности коронавируса. Выявлен ряд отличительных особенностей:
- инфекция имеет родственные связи с коронавирусами SARS и MERS, но считается значительно опаснее собственных сородичей;
- вирус не боится заморозков, не гибнет под воздействием низких температур;
- его передача осуществляется воздушно-капельным путем, между людьми;
- вирус не боится хлорного раствора, поэтому для выполнения дезинфекции используют специальную жидкость.
Кроме того, были названы условия, при которых вирус гибнет. К ним относятся:
- сухие климатические условия, создающие сложности для выживания вируса;
- термическая обработка;
- применение составов, содержащих спирт более 75 градусов по крепости.
Продукты, употребляемые в пищу, врачи рекомендуют предварительно обжаривать и отваривать, и в первую очередь это относится к рыбе, мясу птиц и животных.
При скольки градусах поражается вирус? Оказывается, температура его смерти должна быть не ниже пятидесяти шести градусов тепла на протяжении тридцати минут минимум.
Способы заражения
При какой температуре умирает коронавирус, мы выяснили. Теперь рассмотрим, при наличии каких условий он способен передаваться от инфицированных людей.
Заражаются китайской инфекцией в трех случаях:
- от кашляющих, чихающих или разговаривающих людей – воздушно-капельным способом;
- во время личного контактирования через слизистую ротовой полости, глаз и половых органов;
- от рукопожатий и прикосновений. Вероятность такого способа низкая, но медики не исключают и ее.

Бытует мнение, что необходимо выдерживать определенную дистанцию от инфицированных людей. Но ученые предполагают, что вирус способен перемещаться по воздуху на приличные расстояния и в качестве подтверждения приводят случаи инфицирования в местах, удаленных от Уханя на несколько десятков километров.
Что делать с посылками от Алиэкспресс?
Есть еще одно предположение, при какой температуре гибнет китайский коронавирус. Если режим превышает сорок – сорок пять градусов тепла, вирус погибает через несколько минут.
Но существуют природные условия, при которых коронавирус не погибает в течение одного-двух дней. Для этого достаточно комнатного температурного режима и отсутствия на поверхности с вирусом прямых лучей солнца, соответствующего уровня влажности.
Вариантов много, и каждый из них предугадать невозможно. Механизм существует, но при этом нет ни одного случая, когда источником заражения стала посылка из Китая.
Мнение врачей
Когда температура человеческого тела превышает нормативное значение, уверенно заявляем, что в организм проник вирус. Так устроено природой, что повышение температуры представляет собой нормальную реакцию на болезнь.
Если жар отсутствует, можно диагностировать сложности с работоспособностью иммунной системы.
Температура в 37.5 градусов доставляет вирусу дискомфорт, он частично погибает. С увеличением значения до 38.5 растет и количество уничтоженного вируса. На основании этого можно сделать вывод, при какой температуре воздуха вирус погибает хотя бы частично.
Считается, что комнатное тепло способствует сохранению вируса на протяжении четырех дней.
После нагревания до шестидесяти градусов инфекция погибает через тридцать минут, гарантированно – при кипячении.
Особые профилактические мероприятия против кори приняты в Москве в связи с резким ростом заболеваемости, следует из постановления, подписанного главным государственным санитарным врачом столицы Николаем Филатовым.
Корь – острая инфекционная болезнь, сопровождающаяся интоксикацией, катаральным воспалением слизистых оболочек верхних дыхательных путей и глаз, пятнисто-папулезной сыпью.
Корь – одна из самых распространенных инфекционных болезней на земном шаре. Она встречается повсеместно. Заболевания регистрируются круглый год, но наибольшее число их приходится на осенне-зимний и весенний периоды. Болеют люди любого возраста, чаще - дети 4-5 лет. У детей первых 6 месяцев жизни корь встречается редко. Дети, матери которых в прошлом перенесли корь, до 3-месячного возраста, как правило, ею не болеют.
Возбудитель кори (Polinosa morbillarum) относится к парамиксовирусам (семейство Paramyxoviridae, род Morbillivirus). Вирус не стоек: при комнатной температуре он погибает через 3-4 часа, патогенные свойства теряет уже через несколько минут, быстро гибнет под действием солнечного света и Уф-лучей.
Источником возбудителя инфекции является только больной человек. Наибольшая заразительность отмечается в начальном периоде и в первый день появления сыпи. С 5-го дня от начала высыпания больной не заразен. Распространение возбудителя инфекции происходит чаще воздушно-капельным путем. В закрытых помещениях вирус кори с током воздуха может распространяться в соседние комнаты и даже через коридоры, лестничные клетки и систему вентиляции – в другие квартиры. В редких случаях наблюдается передача вируса кори через третье лицо и вещи. Возможно внутриутробное инфицирование.
Восприимчивость к кори очень высокая. При контакте с больным корью заболевают практически все лица, не болевшие корью и не привитые против нее.
Иммунитет после перенесенной естественной коревой инфекции стойкий. Повторные заболевания корью встречаются редко. Иммунитет после прививок более кратковременный (через 10 лет после прививки лишь у 36% вакцинированных сохраняются защитные титры антител).
Инкубационный период длится 9-11 дней.
Отдельные проявления болезни отмечаются со второй половины инкубационного периода (снижение массы тела, отечность нижнего века и гиперемия (увеличение кровенаполнения) конъюнктив, субфебрилитет по вечерам (температура тела, повышенная в пределах 37-38° С), кашель, небольшой насморк). Начальный период болезни характеризуется повышением температуры тела до 38-39° С, разбитостью, общим недомоганием, понижением аппетита. Усиливается насморк, появляется грубый "лающий" кашель, резко выражена гиперемия конъюнктив. Появляются характерные для кори пятна Бельского-Филатова-Коплика. Эти пятна чаще локализуются на слизистой оболочке щек. Они представляют собой мелкие белесоватые, слегка возвышающиеся над уровнем слизистой оболочки пятнышки, окруженные узкой красноватой каемкой, и прочно сидят на слизистой оболочке. По внешнему виду напоминают манную крупу или отруби. С появлением экзантемы (общее название сыпи на коже) они исчезают. В конце начального периода (3-4 день) температура тела понижается, затем с появлением коревой сыпи вновь повышается до более высоких цифр. Общая интоксикация и поражение дыхательных путей усиливаются.
Коревая экзантема характеризуется этапностью высыпания: в 1-й день элементы сыпи появляются на лице, шее; на 2-й день – на туловище, руках и бедрах; на 3-й день сыпь захватывает голени и стопы, а на лице начинает бледнеть. Наиболее густо элементы сыпи расположены на лице, шее и верхней части туловища. В некоторых случаях на фоне коревой экзантемы можно заметить кровоизлияния (петехии). Через 3-4 дня элементы сыпи бледнеют, на их месте остаются буроватые пятна – пигментация. На месте сыпи в дальнейшем наблюдается отрубевидное шелушение (на лице и туловище).
Характерен выраженный конъюнктивит, иногда с гнойным отделяемым, склеивающим ресницы по утрам. Периферические лимфатические узлы (заднешейные, затылочные, подмышечные) увеличены, иногда чувствительны при пальпации. У некоторых больных отмечаются боли в животе, жидкий стул. Появление диареи может быть обусловлено другими патогенными агентами, наслаивающимися на коревую инфекцию.
Осложнения кори: ларингит (воспаление гортани), круп (стеноз гортани), трахеобронхит, отит (воспаления уха), первичная коревая (вирусная) пневмония, вторичная бактериальная пневмония, стоматит (воспаление слизистой оболочки рта), коревой энцефалит (воспаление мозга), менингит (воспаление мозговой оболочки), гепатит, лимфаденит, мезентериальный лимфаденит. Наиболее частое осложнение кори – пневмония.
Диагноз выставляется врачом на основании осмотра и сведений о контакте с больным корью.
В нетяжелых случаях лечение кори проводится на дому. Больному обеспечивают покой, приглушенное освещение (при конъюнктивите яркий свет вызывает сильную боль). Рекомендуется обильное питье, антигистаминные (противоаллергические) препараты, полоскание рта. Для профилактики осложнений в глаза закапывают противовоспалительные капли.
При развитии осложнений – госпитализация. Прогноз в большинстве случаев благоприятный. В редких случаях осложненная корь может приводить к пожизненной инвалидности вследствие поражения мозга, слепоты и глухоты.
Надежным методом предупреждения кори является иммунизация живой вакциной. Прививка обеспечивает защитный эффект в течение около 15 лет.
В России действует Национальная программа по борьбе с корью, задачей которой является полное уничтожение этой болезни на территории Российской Федерации. Вакцинация от кори входит в календарь обязательных прививок.
Материал подготовлен на основе информации открытых источников
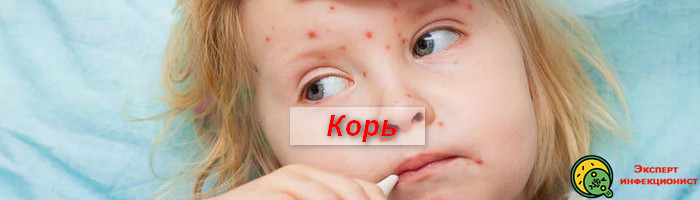
Корь – это высокозаразная вирусная инфекция, с преимущественно воздушно-капельной передачей возбудителя. Вероятность заболеть корью высокая, даже при коротком контакте с больным.
До введения плановой вакцинации против кори, максимальная заболеваемость наблюдалась у пациентов младше шестнадцати лет. При этом, корь у детей до двух лет жизни часто заканчивалась летально.
В связи с этим, долгое время корь имела более “стрессовое” название “детский мор (чума)”.
Внимание! По данным ВОЗ за 2018 год из 10 миллионов заболевших корью умерли 140 тысяч.(информация ВОЗ от 5 декабря 2019 года)
Основные жертвы заболевания – дети до 5 лет, которые не прошли вакцинацию. То есть самая беззащитная часть населения. Генеральный директор ВОЗ Тедрос Аданом Гебреисус особо подчеркнул, что корь относится к особо контролируемым заболеваниям. Тем не менее по его словам в 2019 году ситуация стала еще хуже. Количество случаев заражения увеличилось почти в 3 раза по сравнению с 2018 годом.
Подчеркнем – пробел в вакцинации.
Что такое корь
Корь – это острое антропонозное (основным носителем вируса является пациент с корью) вирусное заболевание, сопровождающееся появлением интоксикационно-лихорадочной симптоматики, поражения ВДП (верхние дыхательные пути), а также появление специфической сыпи на слизистых ротовой полости и коже.
Корь относится к классическим ДКИ (детские капельные инфекции), поэтому у взрослых заболевание регистрируется реже. Однако у пациентов старшего возраста корь протекает тяжелее и чаще сопровождается развитием тяжелых осложнений.
Корь после прививки регистрируется у семидесяти процентов вакцинированных людей. Это обусловлено тем, что прививка от кори поддерживает напряженный иммунитет в течение десяти-пятнадцати лет, в дальнейшем происходит значительное снижение противокоревого иммунитета.
Поэтому максимальное количество заболевших корью (из числа вакцинированных) наблюдается среди школьников старших классов, студентов, новобранцев в армии и т.д.
В связи с этим, многие родители выясняют для чего вообще нужна прививка от кори детям?
Код кори по МКБ10 – В05. Дополнительно, после основного указывается уточняющий код:
- 0 – для кори, осложненной энцефалитами (В05.0);
- 1- для кори, осложненной менингитами;
- 2- для заболевания, осложненного пневмонией;
- 3- для кори, сопровождающейся развитием отита;
- 4- для кори с развитием кишечных осложнений;
- 8- для заболевания, сопровождающегося развитием других уточненных осложнений (коревой кератит);
- 9- для неосложненной кори.
Возбудитель кори относится к семействам парамиксовирусов. В окружающей среде коревые вирусы быстро разрушаются, поэтому заражение происходит непосредственно при контакте с инфицированным человеком (вирусы содержатся в слюне, мокроте и т.д.).
При низкой температуре возбудитель дольше способен сохраняться окружающей среде.
Вирус кори способен распространяться на большие расстояния. С потоком воздуха пылевые частицы, содержащие вирус, могут перемещаться в соседние комнаты, на лестничные площадки и .т.д.

У непривитых и не переболевших корью высокий уровень восприимчивости к вирусу сохраняется всю жизнь. Такие пациенты могут заболеть корью после мимолетного контакта с больными в любом возрасте.
Максимальная заболеваемость корью регистрируется зимой и весной, минимальная –осенью.
После перенесенной кори происходит формирование стойкой, пожизненной иммунной устойчивости.
Период инкубации для вирусов кори составляет от 9-ти до 17-ти суток.
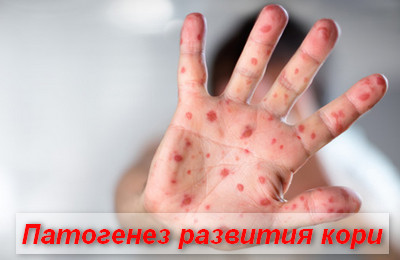
Входными воротами для инфекции являются слизистые, выстилающие респираторный тракт. Размножение клеток происходит в клетках дыхательного эпителия и регионарных лимфоузлов.
После третьего дня инкуб.периода начинается 1-я волна вирусемии (выход коревых вирусов в кровь). На данном этапе, в кровь проникает малое количество вирусов кори, поэтому они могут быть нейтрализованы специфическими иммуноглобулинами (проведение постконтактной профилактики).
В дальнейшем, количество вируса в тканях возрастает и в 1-е сутки появления высыпаний отмечается массивное выделение возбудителя в кровь.
Вирус кори отличается высокой тропностью к тканям кожного эпителия, глазных конъюнктив, слизистой выстилающей ротовую полость и дыхательный тракт.
При тяжелом течении кори, возможен занос вируса в ткани ГМ (головной мозг) с развитием коревых энцефалитов или подострых склерозирующих панэнцефалитов.
Также для кори характерно развитие временного вторичного иммунодефицита, приводящего к появлению частых бактериальных инфекций. Вторичный иммунодефицит может сохраняться в течение нескольких месяцев, после перенесенной инфекции.
Классификация кори
Болезнь может протекать в типичных и атипичных формах (в митигированной, абортивной, стертой, бессимптомной, гипертоксической, геморрагической формах болезни). Корь с типичным течением разделяется по периодам.
- инкубации вируса (длительностью от 7-ми до 19-ти суток);
- катаральных проявлений (длится от трех до четырех дней);
- подсыпания (сыпь при кори возникает к 4-му дню болезни, подсыпания продолжаются три-четыре дня);
- остаточной пигментации (гиперпигментация на месте высыпаний и шелушений сохраняется в течение семи-четырнадцати суток).
По наличию осложнений выделяют гладкое (неосложненное) и осложненное течение инфекционного процесса.
Корь – симптомы у детей
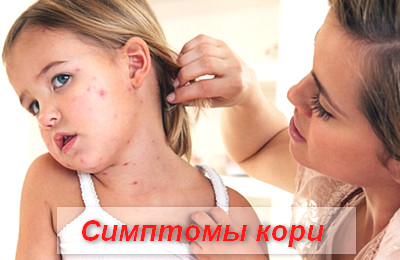
В периоде катаральных проявлений симптомы кори схожи с симптомами ОРВИ или гриппа.
Пациенты предъявляют жалобы на появление выраженной слабости, вялости, апатичности, адинамии, сонливости, тошноты, отсутствие аппетита, высокую температуру, озноб, мышечные и суставные боли, боли в глазах, гиперемию конъюнктивы, слезотечение, заложенность носа, чихание, кашель.
Кашель при кори сухой, иногда лающий.
При тяжелом течении кори возможно развитие стеноза и отека гортани.
На фоне интоксикационной симптоматики характерно снижение АД (артериальное давление), приглушенность сердечных тонов, тахикардия, появление аритмии.
На электрокардиографии регистрируются признаки миокардиодистрофических изменений.
Со стороны почек возможно развитие вторичной нефропатии, проявляющейся появлением белка и цилиндров в моче, уменьшением объема мочеиспусканий.
Поражение глаз проявляется симптомами коревого конъюнктивита. Характерно появление:
- светобоязни;
- болей в глазах;
- гнойных выделений из глаз;
- отечности век;
- сухости в глазах;
- слезотечения;
- гиперемии конъюнктивы.
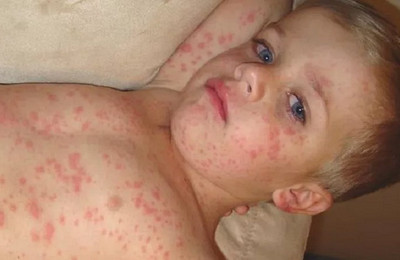
Сыпь при кори носит папулезно-пятнистый характер. Высыпания не зудят.
Элементы сыпи (мелкие папулы, окруженные венчиком воспалительной гиперемии) носят сливной характер. Участки густой сыпи чередуются с участками нормальной кожи.
При массивных высыпаниях могут появляться мелкие кровоизлияния на кожных покровах.
Также характерно появление одутловатости, отечности лица. Губы сухие, иногда на них могут отмечаться трещины и корочки.
Состояние пациентов во время сыпи наиболее тяжелое. Отмечается сильная слабость, вялость, лихорадка.
Состояние пациента нормализуется в период исчезновения сыпи и появления гиперпигментации. Высыпания исчезают в том же порядке, что и возникали (сверху вниз).
На их месте остаются гиперпигментированные пятна, обусловленные скоплением гемосидерина.
Появление пигментации обычно отмечается на третьи сутки от момента появления высыпаний. В некоторых случаях, пигментационные пятна могут сопровождаться появлением шелушений.
В некоторых случаях отмечается развитие гемоколитов и гематурии.
У пациентов с рудиментарными формами кори наблюдается смазанная, стертая симптоматика. В некоторых случаях высыпания могут носить единичный характер или полностью отсутствовать. При стертых формах заболевания, на первый план выходят катаральные проявления заболевания.
При бессимптомной кори симптоматика болезни может полностью отсутствовать.
Митигированная корь у взрослых и детей отмечается в случае, когда пациенту во время инкуб.периода вируса кори вводят специфические иммуноглобулины. В указанном случае, инкуб.период может продлеваться до 21-го дня, а симптомы болезни будут стертыми.
Интоксикационная симптоматика выражена слабо, высыпания необильные. Следует отметить, что у пациентов с митигированной корью нарушается этапность появления сыпи, специфической для данного заболевания.
Основные симптомы кори у взрослых не отличаются от симптомов заболевания у детей.
Однако, у взрослых пациентов чаще развиваются осложнения бактериального характера, тяжелые неврологические и сердечно-сосудистые осложнения, поражается кишечник, желчевыводящая система и т.д.
Осложнения кори
Осложнения данного заболевания могут развиться в любом периоде инфекционного процесса. Они могут носить специфический и неспецифический характер.
Осложнения кори могут проявляться в виде:
- энцефалитов;
- кератит (в тяжелых случаях коревой кератит может привести к полной слепоте);
- гастроэнтеритов;
- гепатитов;
- аппендицитов;
- колитов;
- мезаденитов;
- лимфаденитов;
- отитов;
- мастоидитов;
- синуситов;
- менингитов;
- ларингитов;
- пиелонефритов;
- пиелитов;
- пиодермий;
- абсцессов;
- флегмон;
- пневмоний (основной причиной смертности от кори среди детей до двух лет является развитие гигантоклеточной интерстициальной пневмонии);
- миокардитов и т.д.

Крайне редким осложнением кори может быть артрит (чаще всего, регистрируется у взрослых).
Симптомами развития коревого энцефалита (у взрослых данное осложнение регистрируют намного чаще, чем у детей) является появление повторной лихорадки, прогрессированием интоксикационной симптоматики, появление тремора конечностей, судорожного синдрома, амимичности лица, нистагма, обмороков, паралича конечностей и т.д.
У пациентов со слабым иммунитетом, иммунодефицитными состояниями или сопутствующими тяжелыми соматическими патологиями, прогрессирование энцефалита приводит к летальному исходу в течение полугода после начала заболевания.
Симптомы болезни развиваются через несколько лет после перенесенной кори. В течение нескольких месяцев развивается деменция и наступает летальный исход.
Анализ на корь
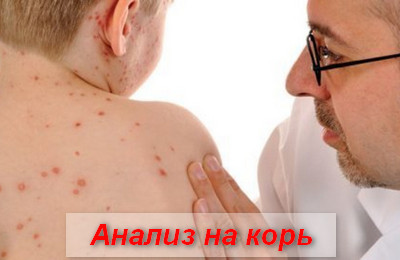
Диагностика заболевания основывается на данных об эпидемической ситуации (корь преимущественно протекает в виде вспышек), анамнеза болезни (контакт с больным корью) и клинической симптоматике (конъюнктивит, катаральная симптоматика, этапно появляющиеся специфические высыпания и т.д.).
Дополнительно проводится общий анализ крови и мочи, реакция пассивной гемагглютинации (РПГА), реакция связывания комплемента (РСК) и иммуноферментный анализ (ИФА).
Наиболее чувствительным анализом является определение коревых IgМ методом ИФА.
При подозрении на развитие коревых энцефалитов выполняют спинномозговую пункцию.
Также, по показаниям, рекомендовано проведение электрокардиографии, рентгенографии органов грудной клетки, осмотра у ЛОР-врача и т.д.
Корь – лечение
При нетяжелом течении заболевания пациенты могут лечиться дома. Обязательной госпитализации 
подлежат:
- пациенты с иммунодефицитами и тяжелыми сопутствующими патологиями;
- осложненной корью;
- тяжелым и среднетяжелым течением заболевания;
- женщины, вынашивающие ребенка;
- малыши до двух лет.
На время периода лихорадки пациенту показан постельный режим. Питание должно быть щадящим и легкоусвояемым, но при этом обогащенным витаминами.
Этиотропного (специфического) лечения кори не разработано.
Пациентам показаны полоскания ротовой полости и горла растворами ромашки, коры дуба, аира, шалфея, календулы, нитрофурала.
Для лечения коревого конъюнктивита показаны капли с сульфацетамидом.
Дополнительно назначаются противокашлевые препараты (при навязчивом кашле), НПВП (парацетамол, нимесулид и т.д.), антигистаминные (по показаниям).
По показаниям, может быть дополнительно назначено физиотерапевтическое лечение (массаж, дыхательная гимнастика, ингаляции и т.д.).
Профилактика кори заключается в:
- проведении плановой вакцинации (корь относится к числу контролируемых инфекций, против которых разработана вакцина);
- ограничении контактов с больным;
- введении специфических иммуноглобулинов (после контакта с больным).
Вакцина от кори вводится комплексно в составе КПК (корь, паротит, краснуха).
Чаще всего используется бельгийская вакцина Приорикс.
Также может использоваться французская противокоревая вакцина Рувакс или российская противокоревая вакцина.
Перед введением вакцины ребенок должен быть осмотрен педиатром на предмет наличия противопоказаний к вакцинации (как временных, так и абсолютных).
Читайте также:


