Прививка это антитела или вирус

Каждая команда микробиологов предлагает собственный "конструктор", собранный из составных частей различных вирусов. Который из них в итоге сработает?
Давайте для начала в общих чертах разберёмся, какие детали имеются в наборе под названием "коронавирус". Итак, вирусная частица в основном состоит из закрученных в спираль молекул рибонуклеиновой кислоты — РНК — и оболочки. Плюс знаменитые белковые "шипы", которые торчат на поверхности всех представителей многочисленной коронавирусной династии. Из-за них этот славный род и получил такое название — окружают вирусную частицу наподобие солнечной короны. На самом деле самим их величествам такая внешность нужна не для красоты, а для чисто практических целей — чтобы цепляться за клетки в нашем организме, проникать в них и начинать там свою паразитическую деятельность. Учёные по всему миру сейчас разбирают эту конструкцию и составляют собственные хитроумные комбинации, чтобы иммунитет был, а болезни не было.
С середины марта в США идут клинические (то есть на людях) испытания экспериментальной вакцины от коронавируса. Разработали её в Научно-исследовательском институте здравоохранения в Сиэтле. Вакцина содержит РНК вируса SARS-CoV-2, то есть того вируса, который нам нужен. Вернее, не нужен совсем. Молекулы РНК — это генетическая программа. В данном случае это программа действий по воспроизводству вирусных частиц. Согласно замыслу учёных, эти РНК-молекулы должны проникнуть в клетки и запустить процесс сборки белковых запчастей для новых коронавирусных частиц. А как только запустится эта фабрика, иммунитет немедленно начнёт контратаку. Первый этап клинической проверки такой прививки предусматривает испытания на 45 добровольцах в возрасте от 18 до 55 лет.
PittCoVacc vs PiCoVacc
Любопытное совпадение в названиях двух совершенно разных вакцин от коронавируса — американской и китайской. Американская — это PittCoVacc: Pittsburgh Coronavirus Vaccine. Её разработали в Питтсбургском университете. Это та самая вакцина на пластыре — вводится в кожу с помощью четырёх сотен микроскопических игл, расположенных на специальной липкой ленте. Микробиологи заверили, что это совершенно не больно, по ощущениям напоминает "застёжку-липучку". Создатели вакцины выбрали такой способ введения, потому что именно в коже вырабатывается больше всего антител, то есть иммунитет срабатывает особенно эффективно. Главные действующие "лица" в PittCoVacc — "шипы" коронавируса, spike-белки (spike — это шип по-английски). Эти "ложноножки" микробиологи стали выращивать в лаборатории, чтобы потом вводить в кожу для профилактики. Расчёт такой: сами вирусные частицы в организм с вакциной не попадают, но их "отростки" ему совершенно не нравятся и он воспринимает их появление как вражескую атаку. В ходе доклинических испытаний на мышах всё произошло именно так. Ждём следующего этапа — тестирования на добровольцах.
Название китайской вакцины PiCoVacc расшифровывается так: purified inactivated SARS-CoV-2 virus vaccine candidate (очищенная инактивированная вакцина-кандидат против SARS-CoV-2). Её создатели — микробиологи из компании Sinovac Biotech — пошли по пути, проверенному временем: они взяли не какие-то детали коронавирусных частиц, а сами эти частицы целиком. Их извлекли из жидкостей в лёгких заболевших CoViD-19. Этот принцип называют "старой школой". Разумеется, вирусные частицы обезвредили, то есть инактивировали. Тем не менее иммунитет должен распознать в них чужаков. Такую прививку в рамках доклинических испытаний вводили грызунам, а также восьми обезьянам. В разных дозах. Позже — спустя три недели — их специально заражали коронавирусом. И ни один из привитых приматов не заболел. Некий "проблеск" инфекции проявился лишь у той обезьяны, которой дали наименьшую дозу, и организм животного с этим быстро справился. При этом у четырёх других обезьян, которым вакцину не вводили, но вирусом их заражали, развилась тяжёлая пневмония.
Догнать и перегнать
Есть в Китае ещё одна разработка — и настолько перспективная, что именно она вызывает серьёзное беспокойство в США: американцы опасаются, что проиграют в этой микробиологии "наперегонки" и китайцы первыми выдадут миру надёжную вакцину. Это вакцина на основе аденовирусного вектора, то есть на основе такого способа проникновения в клетку, какой используют аденовирусы (вызывающие у нас чаще всего обычную простуду). Задача — опять же, доставить в клетку вирусные гены и таким образом заставить организм сопротивляться вторжению. Надо сказать, эта вакцина пока лидирует в мировой гонке: уже начался второй этап клинических испытаний. Прививку получило более 500 добровольцев. Дальнейшие исследования потребуют ещё большего количества людей — настолько внушительного, что в Китае не исключают, что им не хватит собственных пациентов-волонтёров и придётся обращаться к другим странам за помощью.
Вакцина с обезьяньим вирусом
Свой собственный вариант предложил также британский Институт исследования вакцин имени Эдварда Дженера. Там сделали вакцину на основе частиц вируса шимпанзе, к которому присоединили фрагменты ДНК нового коронавируса. Предполагается, что данная болезнь шимпанзе нам не грозит, а ДНК, которую вирус несёт с собой, спровоцирует выработку соответствующих антител — борцов с захватчиками. Надо сказать, британские учёные — впрочем, как и многие их коллеги по всему миру — работали над вакциной с экстремальной скоростью: за три с половиной месяца они проделали то, на что обычно уходит лет пять. Идут клинические испытания, в них участвует около 500 человек.
В нашей стране сейчас работают над более чем двумя десятками вакцин от CoViD-19. В научно-исследовательском центре имени Гамалеи ранее Лайфу рассказали об испытаниях вакцины на основе фрагментов частиц вируса ближневосточной лихорадки MERS — он является близким родственником нового коронавируса. По словам разработчиков, геном MERS в организме вакцинированного будет запускать процесс синтеза вирусных белков и за этим немедленно последует реакция иммунитета. Вакцину уже успешно испытали на двух сотнях человек.
В МГУ за основу взяли частицу вируса растения, то есть у человека она вызвать болезнь никак не может. Но если к ней прикрепить белки SARS-CoV-2 или MERS, то, по замыслу разработчиков, иммунитет будет бороться не только с CoViD-19, но и со всеми прочими коронавирусами. Напомним, это семейство насчитывает несколько десятков разновидностей, из них человека поражает семь.

В условиях пандемии многие государства приступили к созданию лекарств и вакцин от нового коронавируса. Сообщается, что в России разработка прошла первую фазу — так ли это? Значит ли, что скоро можно ждать появления препарата? Чтобы разработать новое лекарство от неизвестного заболевания по всем правилам научного поиска нужно от 5 до 15 лет. Разобрали весь процесс на примере COVID-19 вместе с Равилем Ниязовым, специалистом по регуляторным вопросам и разработке лекарств Центра научного консультирования.
COVID-19 — инфекционное заболевание, вызываемое коронавирусом SARS-CoV-2. В тяжелых формах оно поражает легкие, иногда — сердце и другие органы. Особенно тяжело заболевание протекает, если у больного есть другие нарушения со стороны дыхательной или сердечно-сосудистой систем. Молниеносно возникшая пандемия COVID-19 поставила вопрос разработки лекарств и вакцин от новой инфекции. Это долгий процесс с множеством стадий, на каждой из которых исключают вещества-кандидатов. Только одно или небольшая группа таких веществ в итоге сможет стать безопасным и эффективным лекарством.
Шаг 1: понять, как развивается новое заболевание
Любая болезнь нарушает естественные физиологические и биохимические процессы в организме. Причины заболеваний могут быть разными, в том числе — инфекционными. Инфекционный агент (в случае COVID-19 это коронавирус SARS-CoV-2) заимствует и эксплуатирует биохимический аппарат клеток, перехватывая управление им, в результате чего клетки перестают выполнять свою физиологическую функцию. Для вируса SARS-CoV-2 основной мишенью являются клетки дыхательного эпителия, отвечающие за газообмен, то есть за дыхание.
Лекарством для лечения COVID-19 будет считаться любое вещество или комбинация веществ, которое будет способно (1) инактивировать вирус еще до того, как он успеет поразить клетку, или (2) нарушать жизненный цикл вируса внутри зараженной клетки, или (3) защищать новые непораженные здоровые клетки от инфицирования.
Чтобы создать лекарство от SARS-CoV-2, нужно хорошо знать, каков жизненный цикл вируса в организме человека:
- с какими клетками человека и через какие рецепторы на поверхности клеток он связывается, какой собственный вирусный аппарат для этого он использует;
- как вирус проникает в клетку;
- как вирус эксплуатирует биохимический аппарат клетки, чтобы воспроизводить собственный генетический материал и белки, нужные для сборки новых вирусных частиц;
- как вирус покидает инфицированную клетку, чтобы инфицировать новые клетки;
- как формируется иммунитет против вируса и какой вклад иммунитет вносит в тяжесть заболевания (чрезмерная иммунная реакция может вызывать тяжелое поражение внутренних органов).

Всё перечисленное — это совокупность фундаментальных знаний, необходимых для перехода к следующему этапу разработки лекарства — синтезу или биосинтезу веществ, которые могут нарушать свойства вирусных частиц, убивая вирус и при этом не вредя человеку. Например, так работают лекарства от ВИЧ-инфекции или гепатита C. Но при этих заболеваниях важно применять сразу несколько веществ из разных классов, чтобы вирус не становился устойчивым к терапии. Об этом нужно будет помнить и при разработке лекарств против SARS-CoV-2.
Для лечения вирусных заболеваний также могут использоваться иммуносыворотки, содержащие антитела, способные инактивировать вирус. Такие сыворотки можно получать от животных, например, лошадей или кроликов, но также и от человека, уже переболевшего заболеванием.
Однако самый эффективный подход — профилактика заболевания. Для этого используют вакцины — естественные или генетически модифицированные белки вируса, а иногда и живой, но ослабленный вирус. Вакцина имитирует инфекционное заболевание и стимулирует организм к формированию иммунитета. В последнее время также разрабатываются РНК- и ДНК-вакцины, но пока одобренных препаратов нет.
В отличие от традиционных вакцин, РНК-/ДНК-вакцины содержат не вирусные белки, а гены, кодирующие основные вирусные белки. Введение такой вакцины приводит к синтезу клетками белков вируса, на которые должна реагировать иммунная система и вырабатывать иммунитет против этих белков вируса. Гипотетически это должно препятствовать началу инфекционного процесса при заражении настоящим патогенным вирусом. Важно отметить, такие РНК- и ДНК-вакцины не должны кодировать те белки вируса, которые способны были бы привести к настоящей вирусной инфекции.
Шаг 2: поиск хитов
На ранней стадии разработки синтезируют и тестируют множество веществ — библиотеку. Основная цель этого этапа — найти группу хитов (hit — попадание в цель), которые бы связывались с нужной вирусной мишенью. Обычно это один из белков вируса. Иногда отбор идет из библиотек, состоящих из миллиардов низкомолекулярных веществ. Сейчас активно используют компьютерные алгоритмы — машинное и глубокое обучение — чтобы искать новые потенциально активные молекулы. Одна из компаний, успешно работающая в этом направлении, — InSilico Medicine, создана российскими математиками.
Другой источник потенциальных лекарств — выздоровевшие люди: в их крови содержатся антитела, часть из которых способны связываться с вирусом и, возможно, нейтрализовать его.
Шаг 3: поиск и тестирование лидов
Когда находят группу хитов, способную связываться с вирусным белком, переходят к следующему этапу скрининга. На этом шаге исключаются вещества, которые:
- нестабильны и быстро разлагаются;
- тяжелы/затратны в синтезе;
- токсичны для различных клеток человека в условиях лабораторных экспериментов на культуре клеток. Вещества не должны быть токсичны сами, токсичностью также не должны обладать продукты их метаболизма в организме, продукты их разложения и примеси, возникающие в процессе производства; вместе с тем если процесс производства способен с помощью очистки удалять продукты разложения или примеси, то такой хит может и не будет выведен из разработки;
- плохо растворимы в воде — лекарство должно в достаточном количестве растворяться в биологических жидкостях, чтобы распределиться по организму;
- быстро разлагаются в живом организме;
- плохо проникают через слизистые оболочки, клеточные мембраны или внутрь клетки, в зависимости от пути введения лекарства и расположения вирусной мишени.
Хиты, которые выдерживают эти испытания и проходят все фильтры, переводят в категорию лидов (lead — ведущий).
Лиды тестируют в еще более широкой серии экспериментов для принятия так называемых решений Go/No-Go о продолжении или остановке разработки. На этой стадии инициируются испытания на животных. Такая схема отбора нужна чтобы как можно раньше вывести из разработки бесперспективные молекулы, потратив на них минимальные время и ресурсы, поскольку каждый последующий этап является еще более затратным.
Те несколько лидов, которые успешно проходят очередные испытания, становятся кандидатами. К этому моменту разработка может длиться уже от трех до семи лет.
Шаг 4: испытания кандидатов и клинические исследования

Прежде чем перейти к испытаниям на людях, нужно выполнить исследования на животных и подтвердить отсутствие неприемлемой для человека токсичности, подобрать первоначальную безопасную дозу. На этом этапе кандидаты тоже могут отсеиваться — например, из-за генотоксичности (токсичности для генетического аппарата клетки) или канцерогенности (способности вызывать рак). Еще они могут оказаться небезопасными для беременных женщин или женщин детородного возраста, вызывать поражение головного мозга, печени, почек, сердца или легких. В зависимости от природы молекулы исследования проводят на грызунах, собаках, обезьянах, минипигах, кроликах и т.д.
В зависимости от природы заболевания, особенностей его терапии и свойств лекарства, какие-то исследования могут не проводиться или быть не значимы. Например, оценка канцерогенности лекарства не потребуется, если оно будет применяться в лечении краткосрочных заболеваний, как в случае COVID-19. Генотоксичность не оценивают для биопрепаратов или если лекарство предназначено для лечения метастатического рака и т. д. Суммарно доклинические исследования могут занимать 3–5 лет. Часть из них проводится параллельно с клиническими исследованиями.
Если доклинические исследования успешны, начинается клиническая разработка, которая условно делится на фазы. Это нужно, чтобы постепенно и контролируемо тестировать лекарство на все большем количестве людей. И снова стадийность процесса позволяет прекратить разработку на любом этапе, не подвергая риску многих людей.
- Первая фаза: здесь подтверждают первичную безопасность для людей в принципе, изучают поведение лекарства в организме человека, его биодоступность (способность достигать места действия в достаточных концентрациях), его взаимодействие с другими лекарствами, влияние пищи, половых и возрастных различий на свойства лекарства, а также безопасность для людей с сопутствующими заболеваниями (особенно важны заболевания печени и почек — эти органы отвечают за метаболизм и выведение лекарств), проверяют, не вызывает ли лекарство нарушение ритма сердца. Кроме того, на I фазе оценивают безопасный диапазон доз: эффективные дозы не должны быть неприемлемо токсичными.
- Вторая фаза: здесь начинают проверять эффективность лекарства на пациентах с заболеванием. На ранней II фазе оценивают, работает ли кандидатная молекула на людях с изучаемым заболеванием в принципе, а на поздней II фазе подбирают режим дозирования, если кандидатное лекарство было эффективным. При этом вещество, эффективное в лабораторных экспериментах, на животных моделях заболевания и даже в ранних клинических исследованиях на людях, вполне может не быть таким же рабочим в реальной медицинской практике. Поэтому и нужен длительный процесс поэтапной исключающей разработки, чтобы на выходе получить эффективное и безопасное лекарство.
- Третья фаза: здесь подтверждают эффективность и безопасность лекарства, а также доказывают, что его польза компенсирует те нежелательные реакции, которые неминуемо будет вызывать лекарство. Иными словами, в исследованиях третьей фазы надо понять, что баланс пользы и рисков положителен. Это всегда индивидуально. Например, у людей с ВИЧ в целом допустимо, если противовирусные лекарства вызывают некоторые нежелательные реакции, а в случае онкологических заболеваний приемлемы и более выраженные токсические реакции.
В случае вакцин, которые рассчитаны на здоровых людей, и особенно детей, приемлемы лишь легкие нежелательные реакции. Поэтому найти баланс трудно: вакцина должна быть высоко эффективной, и при этом вызывать минимальное число тяжелых реакций, например реже, чем 1 случай на 1000, 10 000 или даже 100 000 вакцинированных людей. Клиническая разработка может длиться до 5–7 лет, однако низкомолекулярные противовирусные лекарства для краткосрочного применения, как в случае COVID-19, можно протестировать быстрее — за 1–2 года.
Разработка многих отечественных противовирусных и иммуномодулирующих препаратов не соответствует такому научно выверенному процессу разработки.
Шаг 5: производство
Важный этап — наладить производство лекарства. Разработка процессов синтеза начинается в самом начале отбора лидов и постепенно дорабатывается, оптимизируется и доводится до промышленного масштаба.
В настоящее время против SARS-CoV-2 разрабатывается много разных методов лечения:
- низкомолекулярные соединения, которые нарушают жизненный цикл вируса. Трудность в том, что может быть нужно применять сразу несколько противовирусных лекарств. Сейчас надежды возлагают на ремдесивир. Есть данные, что может быть эффективен давно известный гидроксихлорохин, действующий не на сам вирус, а влияющий на иммунитет. Информацию, что комбинация лопинавира и ритонавира оказалась неэффективной у тяжелобольных пациентов, стоит интерпретировать с осторожностью: она может быть эффективна при более легких формах, или для профилактики, или у каких-то определенных подгрупп;
- противовирусные, в том числе моноклональные, антитела, которые связываются с ним на поверхности и блокируют его проникновение в клетку, а также помечают вирус для клеток иммунной системы. Антитела можно получать как биотехнологически, так и выделять из крови переболевших людей. Сейчас тестируются препараты, получаемые с помощью обоих методов;
- вакцины. Они могут представлять собой естественные или модифицированные белки вируса (модификации вводят для усиления выработки иммунитета), живой ослабленный вирус, вирусоподобные наночастицы, синтетический генетический материал вируса (РНК-вакцины) для того, чтобы сам организм человека синтезировал некоторые белки вируса и смог выработать антитела к нему. Одна из проблем в случае вакцин — простое введение белков вируса, пусть и модифицированных, не всегда позволяет сформировать иммунитет, способный защитить от реального заболевания — так называемый стерильный иммунитет. Даже образование антител в ответ на введение вакцины не гарантирует защиты: хорошим примером являются те же ВИЧ и гепатит C, хотя вакцина против гепатита B достаточно проста и при этом высокоэффективна. Хочется надеяться, что отечественные разработчики следуют рекомендациям Всемирной организации здравоохранения по проведению доклинических и клинических исследований вакцин, включая исследования провокации и изучение адъювантов;
- препараты для РНК-интерференции. Так называемые малые интерферирующие рибонуклеиновые кислоты (РНК) — это небольшие отрезки синтетически получаемой РНК, которые способны связываться с генетическим аппаратом вируса и блокировать его считывание, мешая синтезу вирусных белков или воспроизведению генетического материала вируса.
Процесс разработки лекарства — это научный поиск с неизвестным исходом. Он занимает много времени и требует участия большой команды профессионалов разных специальностей. Однако только реальный клинический опыт позволит оценить, удалось ли получить не только эффективное, но и безопасное лекарство, поэтому любое точное определение сроков получения лекарства — спекуляция. Получить эффективную и безопасную вакцину к концу года, если следовать всем правилам научного поиска, вряд ли удастся.
Детальные обсуждения процессов разработки новых лекарств и возникающих в связи с этим проблем — на YouTube-канале PhED.
Мать переболевшего семейства решилась выяснить правду
два дня назад в 13:01, просмотров: 141870
Госпиталь в Сколково стал первой медицинской организацией в России, где можно в массовом порядке пройти тестирование на антитела к COVID-19. В марте я и мои дети переболели с температурой и кашлем. Но был ли это коронавирус? С таким внутренним вопросом я отправилась сдавать тест на антитела.
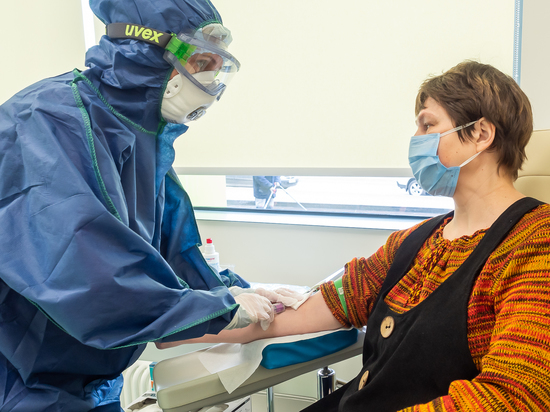
С того момента, когда предложение проходить тест начало действовать, минула всего неделя, и за это время сдать экспресс-анализ успело около 1000 человек. Часть пробирок с кровью приехала сюда в пробирках из различных организаций, с которыми у госпиталя заключен договор. Половина клиентов – сотрудники московских больниц, медработники, врачи, для которых эта информация особенно важна. Ведь наличие антител к этому вирусу означает, что они уже успели переболеть COVID-19 в лёгкой или бессимптомной форме, и теперь могут безбоязненно работать даже в тесном контакте с зараженными людьми, не боясь тяжелых последствий для себя и окружающих. В число испытуемых попал и репортер "МК".
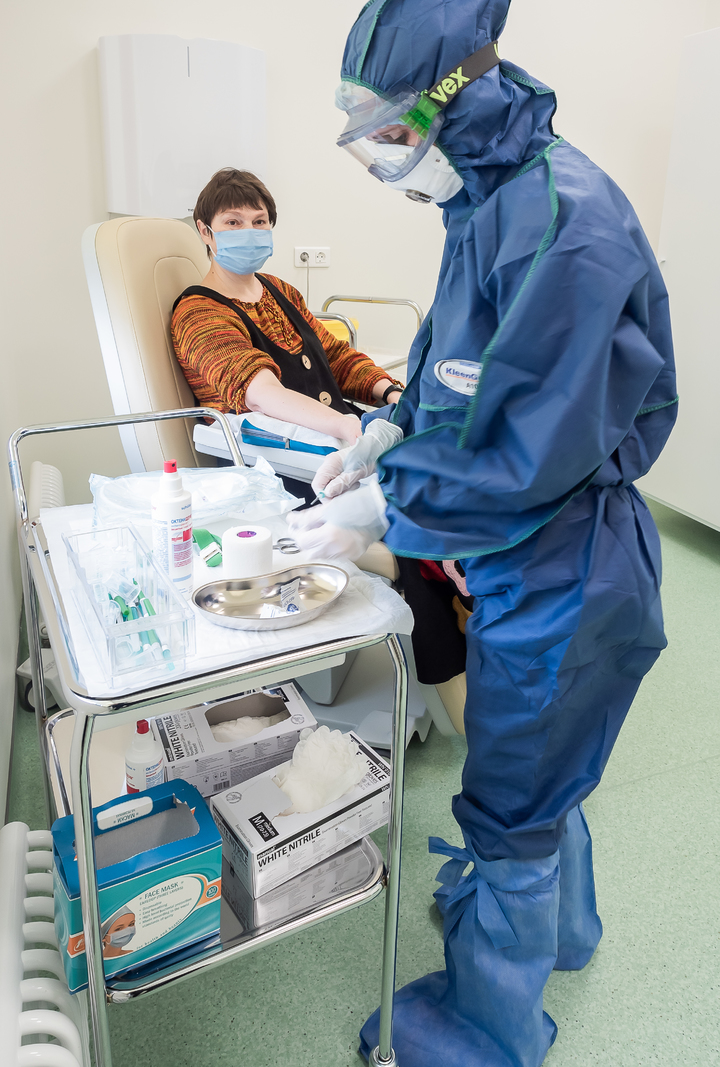
Госпиталь не похож на привычную больницу или поликлинику. Это ярко-зеленое здание в стиле хайтек с прозрачными лифтами, огромными сферическими фигурами на потолке, которые вечером освещают холл вместо люстр, и просторными диванами округлых форм, в которых хочется утонуть. Если бы не встречающие на ресепшн девушки в глухих защитных комбинезонах, очках и респираторах – можно было бы подумать, что попал в современный пятизвездочный отель.
Первым делом всем входящим измеряют температуру бесконтактным способом. Если она оказалась повышенной, гостя сразу направляют к врачу-инфекционисту, который собирает эпиданамнез и осматривает больного. Контакт с другими посетителями исключен – потенциально больных и здоровых разделяют на входе.
У меня температура оказалась нормальной, да и чувствую я себя хорошо. Поэтому меня сразу направляют на стойку, где оформляются все документы для прохождения анализа, а затем предлагают пройти в процедурный кабинет.
Зачем мне вообще нужно сдавать такой анализ? Я ведь за границей не была. С больными не общалась.
Дело в том, что примерно месяц назад, в марте, в течение недели я плохо себя чувствовала – держалась субфебрильная температура (порядка 37,3-37,5) , побаливало и першило горло, а главное – ощущалась сильная слабость и ломота в мышцах. Перед этим по очереди переболели довольно тяжелыми бронхитами два моих сына. Вот я и решила, что это, наверное, был наш новый знакомый коронавирус. И теоретически мы можем стать донорами плазмы для тех, кто в ней сейчас так отчаянно нуждается, спасти чью-то жизнь. Классно же!
Сразу после анализа пробирка с венозной кровью через специальное окошечко в стене попадает в лабораторию, где её помещают в центрифугу и начинают раскручивать со скоростью более 3000 оборотов в минуту. Этого достаточно, чтобы разделить кровь на плазму и эритроциты. Крутится пробирка, словно космонавт-испытатель, пять минут, а затем разделенную плазму помещают в индивидуальный планшет – небольшую светлую коробочку из пластика, и с помощью белков-антигенов производится анализ.

Повышенный уровень IgM говорит о том, что человек является носителем коронавирусной инфекции в данный момент. Он может этого не знать и не чувствовать – но организм реагирует на чужеродный белок иммунным ответом. Повышенный уровень IgG – это как раз тот показатель, который волновал меня больше всего: он показывает, что человек уже переболел данной инфекцией и теперь у него есть к ней иммунитет.
Любовь Станкевич, заведующая отделением лабораторной диагностики, показывает мне различные варианты таких планшетов, спрятав под пальцем написанные маркером фамилии пациентов, которые являются медицинской тайной. Вот планшет, где уровень IgM выше нормы – человек болен. А вот этот, видимо, переболел – там высок уровень IgG.
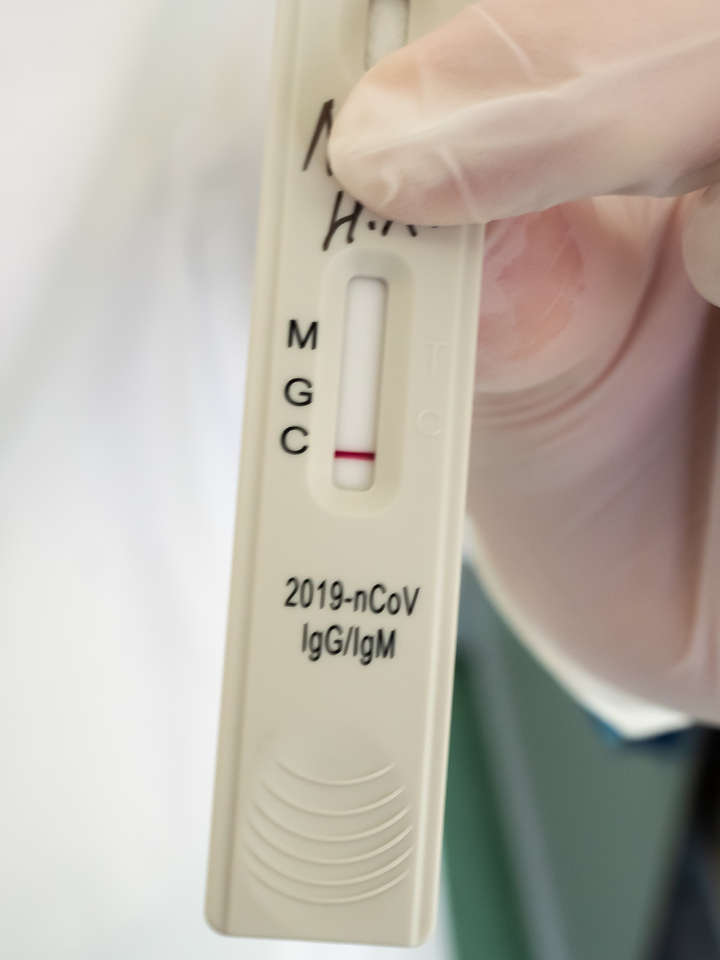
Это очень хороший вариант течения болезни. Намного хуже, когда человек длительное время болеет, а антитела никак не вырабатываются. Именно такие варианты считаются самыми тяжелыми. Мало того: тут есть особые сложности для создания вакцины. Ведь на такого человека она может и не подействовать.
Ожидание результатов экспресс-теста занимает всего 20-30 минут. За это время мы успеваем обсудить важные детали. Например, может ли такой тест заменить уже привычную ПЦР-диагностику? Ведь её порой приходится ждать до недели, да и результаты, чего греха таить, не всегда точны. А тут точность превышает 95 процентов, и ждать ответа совсем недолго.
Тест, который сегодня используется, поставлен из Сингапура. Он специфичен и высокоточен. Вообще в мире таких тестов создано немало. Сейчас все идут по этому пути, который представляется более перспективным, чем ПЦР-диагностика, дающая массу ложноотрицательных результатов.
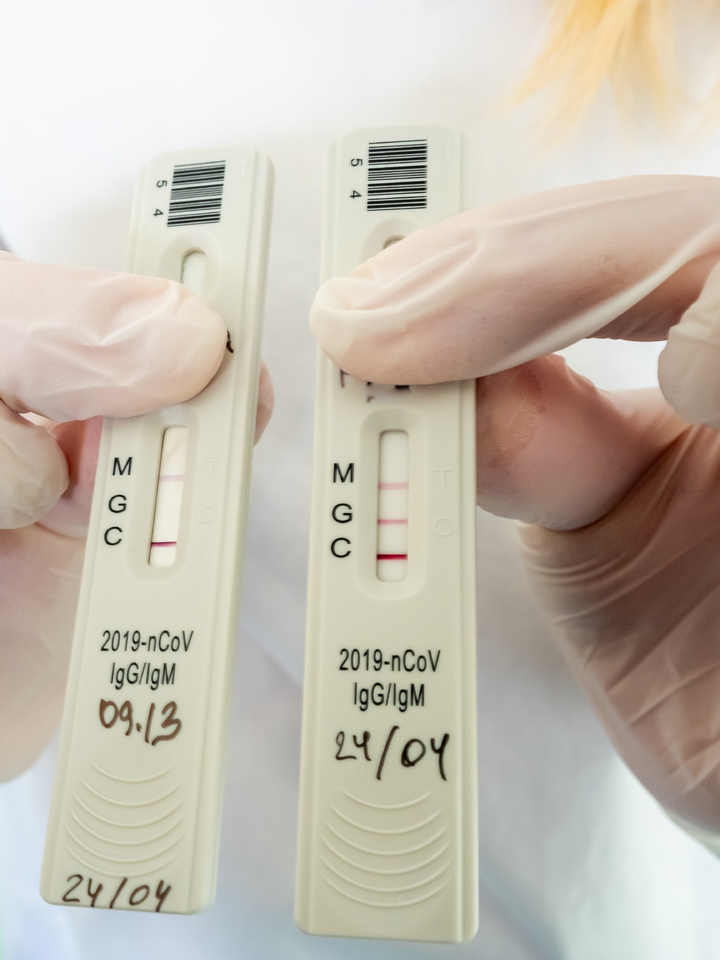
По словам Любови Станкевич, причина проста – мы, как в известном анекдоте, ищем ключ не там, где он может быть, а там, где светлее – а именно в наиболее доступной ротоглотке, откуда и берут мазок на коронавирус. Однако это, как выяснилось, не главный резервуар для его обитания. А главный – это наша дыхательная система, альвеолы легких, секрет из которых получить значительно сложнее. Тут на помощь и пришла наша иммунная система, которая с готовностью отвечает на любой вызов извне. И такие тесты, действительно, оказались значительно надежнее, чем ПЦР. Так, может быть, надо оказаться от прежнего метода и повсеместно внедрить тестирование на антитела к COVID-19?
Но вот тайная дверь, за которой заканчивается колдовское действо над моей кровью, приоткрывается, оттуда показывается облаченная в ярко-синий капюшон голова лаборанта, и он передает все сведения заведующей, а та относит их обратно на ресепшн, где мне распечатывают результат. С замиранием сердца жду, что же написано в заветной бумажке. Открываю…
Что ж, жаль, конечно, но, с другой стороны, ничего не изменилось: надо беречься, минимизировать контакты, фанатично мыть и обрабатывать антисептиками руки, пользоваться масками и сохранять информированный оптимизм. Уверена, что это нас всех, в конце концов, спасёт – вкупе с учеными и врачами, которые у нас всё-таки лучшие в мире.
КСТАТИ
Заголовок в газете: Коронавирус и тайная комната
Опубликован в газете "Московский комсомолец" №28250 от 27 апреля 2020 Тэги: Дети , Коронавирус, Биотехнологии, Анализы, Договор Места: Россия

ТАСС, 27 апреля. Опыты показали, что новая РНК-вакцина успешно вызывает иммунную реакцию у мышей и "учит" их клетки распознавать один из ключевых белков оболочки SARS-CoV-2. Предварительные результаты экспериментов биологов из Великобритании опубликовала электронная научная библиотека bioRxiv.
"Две инъекции вакцины заставили организм грызунов вырабатывать заметно больше антител, которые могут нейтрализовать SARS-CoV-2, чем это делает организм носителей вируса. В этом отношении РНК-вакцина значительно превзошла ее аналог на основе ДНК. Это очень полезно с практической точки зрения, так как для того, чтобы вводить РНК, не нужно создавать поры в клетках", – пишут ученые.
За последние месяцы ученые из США, Австралии, Китая и ряда других стран рассказали о начале испытаний различных типов вакцин от коронавируса нового типа. Часть из них проверяют на животных, другие – на добровольцах. Первые итоги подобных экспериментов, как ожидают ученые, станут известны лишь примерно через полтора года, если методика тестирования вакцин не поменяется.
Многие из этих препаратов основаны на непроверенной технологии, согласно которой в человеческие клетки нужно вводить фрагменты РНК и заставлять их таким образом производить множество белков вируса. Медики работают и над классическими инактивированными и рекомбинантными вакцинами на основе ослабленных вирусных частиц и готовых фрагментов оболочки вируса. И в том, и в другом случае создавать подобные препараты и вводить их в массовое производство будет очень сложно, а гарантий их успеха пока нет.
Саморазмножающаяся вакцина
Одну из первых экспериментальных вакцин на основе РНК разрабатывают ученые из Имперского колледжа Лондона (Великобритания) под руководством профессора Робина Шэттока. Эта вакцина представляет собой фрагмент РНК коронавируса, который управляет производством шиповидного белка (S-белка или spike-белка) – ключевой части оболочки SARS-CoV-2. Именно этот белок помогает вирусу проникать в заражаемые клетки.
Ученые обработали эту часть генома вируса таким образом, что при попадании в клетку она начинает копировать саму себя. Дубликаты этого фрагмента заставляют клетку производить множество молекул шиповидного белка. Часть их попадает во внешнюю среду и играет роль раздражителя для иммунитета, в результате чего организм формирует сильную иммунную реакцию, то есть выделяет множество антител.
Для того, чтобы вакцина могла выполнить эту задачу, биологи упаковали ее в специальную оболочку из жировых молекул. Она защищает РНК от атак иммунитета и позволяет ей проникать внутрь определенных типов человеческих и животных клеток. Работу препарата Шэтток и его команда проверили на нескольких десятках мышей, в тело которых ученые вводили разные дозы вакцины.
Опыты показали, что даже минимальные количества РНК-вакцины заставляли тело грызунов вырабатывать большое количество антител, которые могут нейтрализовать коронавирус. Причем их количество повышалось вместе с дозой вакцины. Что интересно, доля и активность этих антител была заметно выше, чем у аналогичных молекул из крови пациентов, которые перенесли коронавирусную инфекцию. Это говорит о высокой эффективности препарата.
Как подчеркивают ученые, пока неизвестно, есть ли у этой вакцины какие-либо побочные эффекты, подобные тем, которые были зафиксированы в ходе испытаний прививок от атипичной пневмонии SARS, а также ряда других болезней. Если дальнейшие доклинические испытания докажут, что подобных эффектов нет, Шэтток и его коллеги планируют начать клинические испытания РНК-вакцины в самое ближайшее время.
Следует добавить, что статью ученых не рецензировали независимые эксперты и редакторы научных журналов, как это обычно бывает в подобных случаях. Поэтому к выводам из нее и аналогичных статей следует относиться осторожно.
Читайте также:


