Прививка от бешенства человеку в ташкенте
Бешенство – острое вирусное заболевание, проявляющееся тяжелым прогрессирующим поражением центральной нервной системы с последующим летальным исходом.
- Бешенство встречается более чем в 150 странах и территориях.
- Ежегодно от бешенства умирает более 55 000 человек, в основном, в Азии и Африке.
- 40% людей, подвергшихся укусам предположительно бешеных животных, – это дети в возрасте до 15 лет.
- В подавляющем большинстве случаев смерти людей от бешенства источником инфекции являются собаки.
- Промывание раны и иммунизация, сделанная в течение нескольких часов после контакта с предположительно бешеным животным, могут предотвратить развитие бешенства и смерть.
- Ежегодно более 15 миллионов людей в мире получают постэкспозиционную вакцинацию для предотвращения развития болезни; по оценкам, это позволяет ежегодно предотвращать сотни тысяч случаев смерти от бешенства.
Бешенство вызывается РНК-содержащим вирусом (Neuroryctes rabid) семейства Rhabdoviridae. Возбудитель инфекции не устойчив во внешней среде и легко погибает при кипячении, воздействии прямых солнечных лучей, а также при обработке большинством дезинфектантов и антисептиков. При низких температурах вирус бешенства способен сохранять свою жизнедеятельность в течение длительного периода.
Заболевание передается контактным путем в случае укуса или попадания слюны зараженного вирусом животного на поврежденную кожу, а также слизистые оболочки. При этом наибольшую опасность представляют укусы головы, шеи и рук. Важно отметить, что нападение больного животного не всегда сопровождается развитием бешенства, хотя вероятность этого никогда нельзя исключать. Источником заболевания является большинство теплокровных животных: собаки, кошки, лисы и волки, шакалы, летучие мыши, грызуны, лошади, крупный и мелкий рогатый скот. Бешенство регистрируется на всех континентах, кроме Австралии и Антарктиды. Вирус не передается от человека к человеку.
После попадания в организм через повреждения кожных покровов, вирус бешенства по нервным стволам достигает центральной нервной системы. Размножаясь в нервных клетках, он вызывает серьезные необратимые изменения головного и спинного мозга. Далее вирус бешенства по нервным волокнам мигрирует в различные ткани, а также слюнные железы, откуда впоследствии может выделяться со слюной больного.
В зависимости от места укуса, размеров раны и возраста укушенного инкубационный период бешенства, в течение которого отсутствуют какие-либо симптомы заболевания, может составлять от 10 дней до 1 года. Первые признаки бешенства наблюдаются в месте укуса и характеризуются припухлостью и покраснением кожи над рубцом, чувством жжения, зудом, а также тянущей болю по ходу ближайших нервных стволов. При этом наблюдается незначительное повышение температуры тела, больной ощущает страх и тревогу, жалуется на нарушение сна.
Спустя некоторое время среди симптомов бешенства появляется водобоязнь. Она характеризуется одышкой, болезненными сокращениями мышц глотки и гортани при попытке пить, наблюдении льющейся воды, и даже словесном упоминании о ней. В дальнейшем подобные приступы могут возникать при воздействии потока движущегося воздуха (аэрофобия), яркого света (фотофобия) либо громкого звука (акустикофобия). Наблюдаемые при бешенстве приступы психомоторного возбуждения характеризуются помрачением сознания, возникновением слуховых и зрительных галлюцинаций, обильным слюнотечением и потоотделением. Больные при этом крайне беспокойны и агрессивны, проявляют нечеловеческую физическую силу.
Дальнейшее течение бешенства сопровождается успокоением. При этом отмечается исчезновение водобоязни и приступов психомоторного возбуждения, появляются параличи конечностей и высокая температура тела (40°C и более), а также признаки поражения черепных нервов. Появление симптомов бешенства всегда приводит к смертельному исходу, который наступает вследствие остановки сердца или дыхания. Общая продолжительность болезни при этом составляет 4-8 дней.
Диагноз бешенства устанавливается на основании клинической картины, при наличии эпидемиологического анамнеза (укус или попадание слюны бешеного животного на поврежденную кожу, сведения о судьбе животного). В лабораторных условиях подтверждение бешенства возможно только посмертно путем обнаружения включений вируса в клетках мозга (телец Бабеша-Негри), а также выделением антигенов вируса бешенства при помощи иммуноферментного анализа (ИФА), иммунофлюоресцентного анализа, а также биологической пробы с заражением лабораторных животных. Дифференциальная диагностика бешенства проводится со столбняком, отравлением атропином, поражениями ЦНС различной природы.
При подозрении данного заболевания необходимо безотлагательно обратиться за помощью к врачу. Лечение бешенства не представляется возможным ввиду отсутствия специфических препаратов, оказывающих воздействие на вирус. По этой причине терапия заболевания сводится к уменьшению страданий умирающего больного. Его переводят в затемненную, тихую и теплую палату. Для успокоения и снятия боли при бешенстве назначают в высоких дозах болеутоляющие (морфин), противосудорожные (аминазин) и снотворные (димедрол) препараты. Расстройства дыхания купируются посредством выполнения трахеостомии или применения аппарата искусственной вентиляции легких (ИВЛ).
Ввиду особой опасности бешенства, профилактика данного заболевания имеет первостепенное значение. Ее важным направлением является борьба с источником инфекции, которая представляет собой ликвидацию заболеваемости среди животных (соблюдение правил содержания и вакцинация домашних животных, контроль за популяцией диких зверей и уничтожение бродячих животных).
Для предупреждения бешенства среди людей при укусах подозрительными животными рану необходимо обильно промыть теплой кипяченой водой и обязательно с мылом. Затем необходимо обработать края раны йодом или 70% спиртом, наложить стерильную повязку и немедленно обратиться за медицинской помощью. Профилактика в данном случае осуществляется антирабической сывороткой, антирабическим иммуноглобулином и вакциной против бешенства, которые эффективны лишь при использовании до появления клинических признаков заболевания.
Для предэкспозиционной иммунизации могут быть использованы безопасные и эффективные вакцины. Такая иммунизация рекомендуется для людей, совершающих поездки, особенно в сельские районы, и проводящих много времени на природе, катающихся на велосипедах, живущих в палатках и предпринимающих пешие прогулки, а также для людей, отправляющихся в длительные поездки, и людей, переехавших жить в районы со значительным риском экспозиции. Предэкспозиционная иммунизация рекомендуется также для людей, занимающихся некоторыми видами деятельности высокого риска, таких как лаборанты, работающие с живыми вирусами бешенства и другими вирусами, вызывающими бешенство (лиссавирусами), и для людей, профессионально или непрофессионально занимающихся такими видами деятельности, при которых возможен прямой контакт с летучими мышами, хищниками и другими млекопитающими в районах, пораженных бешенством. С учетом того, что дети подвергаются повышенному риску инфицирования в связи с тем, что во время игр с животными они могут получать серьезные укусы и могут не сообщать об укусах животных, для детей, живущих в районах высокого риска или посещающих такие районы, может быть предусмотрена иммунизация.
Бешенство собак потенциально угрожает более трех миллиардов человек в Азии и Африке. Наибольшему риску подвергаются сельские жители, где вакцины для людей и иммуноглобулин не всегда имеются в наличии или не всегда доступны.
Несмотря на то, что к бешенству чувствительны все возрастные группы, оно наиболее распространено среди детей в возрасте до 15 лет; в среднем, 40% курсов постэкспозиционной профилактики проводится среди детей в возрасте 5-14 лет, большинством из которых являются мальчики.
Любой человек, находящийся в постоянной, частой или повышенной опасности контакта с вирусом бешенства – в связи с местом проживания или по роду занятости – также подвергается риску. Совершающие поездки люди, проводящие много времени на открытом воздухе в сельских районах с повышенным риском, где незамедлительный доступ к надлежащей медицинской помощи может быть ограничен, должны рассматриваться как группа риска, независимо от длительности их пребывания в этих районах. Особому риску подвергаются дети, живущие в районах, страдающих от бешенства, или посещающие такие районы.

Когда это платно, а когда - безвозмездно?
Прививка - это введение в организм человека препарата, способствующего выработке иммунитета к тому или иному заболеванию. Иными словами, внедряется возбудитель заболевания в малых дозах или очень ослабленный. Организм начинает бороться с ним, вследствие чего и вырабатывается иммунитет. И если вы заболеете, то сделанная ранее прививка поможет легче перенести недуг и ускорит процесс выздоровления.
- Основной объем вакцинации регламентирован Национальным календарем профилактических прививок, в котором указаны сроки, последовательность, показания и схема применения вакцин, проводимых бесплатно и в рутинном порядке. Он является основой составления планов прививок, - говорит заместитель начальника Главного управления санитарно-эпидемиологического надзора Министерства здравоохранения Республики Узбекистан Дилором ТУРСУНОВА. - Согласно этому рутинному календарю, детям (от рождения и до 18 лет) делают обязательные прививки. Также существует календарь по эпидемическим показаниям, т.е. если в области или каком-то районе отмечается заболевание, вошедшее в этот календарь, то желательно пройти соответствующую вакцинацию.
Иммунитет, т.е. невосприимчивость к инфекции, после прививки создается, как правило, на несколько лет. Затем необходимо провести так называемую ревакцинацию - повторную прививку, направленную на поддержание иммунитета.
- Является ли Узбекистан эндемической страной? Какие вирусные заболевания характерны для нашего региона?
- Узбекистан - одно из эндемических государств (эндемичность - свойство отдельных болезней или их групп постоянно существовать в данной местности вследствие наличия определенных социальных и природных условий - прим. авт.). Но, например, случаи заболевания вирусным гепатитом А и В не фиксируются ежегодно, к тому же не наблюдается постоянного роста заболевших данным недугом: как правило, ситуация ухудшается каждые 3-4 года. Чтобы предотвратить подобные прецеденты, Министерство здравоохранения страны ведет большую работу среди населения; также проводится добровольная вакцинация в платных центрах.
- Каковы прогнозы по эпидемии гриппа на этот зимний сезон?
- В этом году ситуация благополучная, роста случаев заболевания вирусными инфекциями не зарегистрировано, и согласно прогнозам Института вирусологии Республики Узбекистан не предвидится вспышек гриппа и гепатита А.Но это не говорит о том, что не нужно проводить вакцинацию, т.к. именно благодаря ей в Узбекистане забыли о таких заболеваниях, как корь, краснуха, столбняк, менингококковая инфекция, дифтерия и полиомиелит.
17 июня 2017 года наша страна получила сертификат об элиминации кори и краснухи (элиминация - искоренение возбудителя как биологического вида на определенной территории - прим. авт.), и именно вакцинация является одним из действенных методов профилактики тех или иных заболеваний. Такая ситуация наблюдается уже в течение 15-20 лет, а возможным это стало именно благодаря тому, что правительство Узбекистана уделяет большое внимание вопросам рутинной иммунизации населения, которая позволила выработать коллективный иммунитет.
Также ведется активный эпидемический надзор по недопущению распространения управляемых инфекций, и эта работа будет продолжаться для сохранения статуса страны, свободной от полиомиелита, кори и краснухи.
- Рекомендуете ли вы делать прививки людям, которые много путешествуют?
- Конечно, сегодня не только в Узбекистане, но и во всем мире наблюдается большая миграция. Поэтому люди как въезжающие, так и выезжающие из страны должны интересоваться эпидемиологической ситуацией того государства, куда они едут, и получитьперед отъездом необходимые прививки.
- Сегодня нередко родители отказываются вакцинировать детей, объясняя это рядом примеров, когда прививка вызвала тяжелую реакцию у ребенка. Как вы прокомментируете эти случаи?
- К счастью, в Узбекистане таких случаев очень мало. И, думаю, каждый родитель должен понимать, что негативных прецедентов, связанных с проведением вакцинации, гораздо меньше, чем таких, когда прививки идут на пользу здоровью. Например, сегодня в нашей стране нет такого заболевания, как полиомиелит, который не имеет своего специфического лечения. И все это именно благодаря проводимой работе по вакцинации. Раньше в Узбекистане существовала большая клиника, куда госпитализировали всех больных полиомиелитом, сегодня этого учреждения нет. Прививки позволяют максимально защитить человека от тяжелых и опасных инфекций. Каждая мама желает своему ребенку здоровья, и если она действительно не хочет, чтобы чадо заболело, нужно вакцинировать его в соответствии с Национальным календарем профилактических прививок.
Вакцинация согласно календарю прививок проводится бесплатно, государство выделяет на это немалые средства. И даже те, кто не сделал прививку вовремя, может получить ее позже - также безвозмездно.
Схема прививок включает первичный курс (вакцинацию) и повторное введение вакцины через определенное время (ревакцинацию).
КАКИЕ ЕЩЕ ПРИВИВКИ, КРОМЕ КАЛЕНДАРНЫХ, МОЖНО ПОЛУЧИТЬ В УЗБЕКИСТАНЕ?
В республике, кроме календарных профилактических прививок, проводится следующая вакцинация.
Против гриппа
При наличии эпидемических показаний
Делается лицам с высоким риском заражения той или иной инфекционной болезнью. Это вакцинация против менингококковой инфекции, сибирской язвы, брюшного тифа. Данные прививки делают тогда, когда будет зарегистрирован случай заболевания или вспышка одного из них. В таком случае санитарно-эпидемиологические службы выходят на места и проводят вакцинацию контактировавших с больными. Но, к счастью, в последние годы подобных инцидентов отмечено не было.
Против бешенства
Если пациент обратился в больницу после укуса животного, то врач должен направить его в травмпункт или центр экстренной медицинской помощи, где проводится иммунизация, - антирабическая вакцина против бешенства. После чего пациент будет наблюдаться в поликлинике по месту жительства.
Против желтой лихорадки
Вакцинация показана тем, кто выезжает за пределы Узбекистана в африканские страны или государства, которые сами требуют данного процесса. Каждая страна выдвигает свои требования к получению прививок, без которых человек не сможет пересечь их границу. Если прививку не удалось получить у себя на родине, ее делают в аэропорту того государства, куда прибыл человек. Но, естественно, лучше пройти вакцинацию до перелета/переезда, т.к. понадобится не менее 15 дней, чтобы восстановилось здоровье.
Против сибирской язвы
Осуществляется ветеринарными службами, которые вакцинируют домашних животных и проводят подворные осмотры. Вся эта работа ведется Министерством здравоохранения совместно с санитарно-эпидемиологическими службами и эпиднадзором. Хочу отметить, что в последние годы в Узбекистане не отмечалось вспышек сибирской язвы.
Отъезжающие в хадж
Необходимые вакцины получают и наши граждане, совершающие хадж. В зависимости от эпидемиологической ситуации в Саудовской Аравии к нам направляется документ, в котором указано, от какого именно заболевания в обязательном порядке должны быть привиты паломники.
Стоит отметить, что перед тем, как получить ту или иную прививку, необходимо проконсультироваться со специалистом - это может быть врач общей практики в поликлинике или терапевт. Сотрудники центра вакцинации должны в обязательном порядке ознакомиться с инструкцией по использованию поступающих к ним вакцин,знать,кому они противопоказаны, и т.д.
Вакцина от гриппа противопоказана тем, у кого есть аллергическая реакция на яичный белок. У других вакцин есть иные противопоказания, которые обязательно должны учитываться. Прививку всегда нужно делать на здоровом фоне.
ПЛАТНО ИЛИ НЕТ?
В платных центрах вакцинации можно получить прививки против желтой лихорадки,гриппа, гепатитов А и В и другие, применяемые при рутинной иммунизации. В Узбекистане применяют вакцины производства Индии, Нидерландов, Великобритании, Франции, Китая, Бельгии и др.
КАЛЕНДАРЬ ПРОФИЛАКТИЧЕСКИХ ПРИВИВОК
Возраст
Наименование прививок
1-е сутки
ВГВ-1
2-5-й день
ОПВ-0 + БЦЖ-1
2 месяца
пента-1 (АКДС-1, ВГВ-2, ХИБ.-1) ОПВ-1
Рота-1 (оральная ротавирусная) ПНЕВМО-1
3 месяца
пента -2 (АКДС-2,ВГВ-3,ХИБ.-2) ОПВ-2
Рота-2 (оральная ротавирусная) ПНЕВМО-2
4 месяца
пента -3 (АКДС-3,ВГВ-4,ХИБ.-3) ОПВ-3
ИПВ
12 месяцев
КПК-1 ПНЕВМО-3
16 месяцев
АКДС-4 ОПВ-4
6 лет
КПК -2
1-й класс (7лет)
АДС-М-5, ОПВ-5
9-12 лет
ВПЧ
16 лет
АДС-М-6
Примечание
КПК - трехвалентная живая вакцина против кори, паротита и краснухи.
ВГВ - вакцинация против вируса гепатита В - делается в первые сутки после рождения, а также в 2, 3 и 4 месяца.
АКДС + ВГВ + ХИБ - пентавалентная вакцина против коклюша, дифтерии, столбняка, гепатита В (ВГВ) и ХИБ-инфекции.
Рота - оральная ротавирусная вакцина.
АКДС + ВГВ + ХИБ - пентавалентная вакцина против коклюша, дифтерии, столбняка, гепатита В (ВГВ) и ХИБ-инфекции.
АКДС - прививка против дифтерии, коклюша и столбняка, которую ребенок должен получить в 4 приема: АКДС-1 - в 2 месяца, АКДС-2 - в 3 месяца, АКДС-3 - в 4 месяца, АКДС-4 - в 16 месяцев.
ОПВ - вакцинацию против полиомиелита, ребенок получает в 5 приемов. ОПВ-0 на 2-5 день после рождения, ОПВ-1 - в 2 месяца, ОПВ-2 - в 3 месяца, ОПВ-3 - в 4 месяца, ОПВ-4 - в 16 месяцев, ОПВ-5 - в 7 лет.
ХИБ - вакцина для профилактики гнойно-септических заболеваний. Данная вакцинация состоит из 3 доз, последовательно вводимых в 2, 3 и 4 месяца жизни ребенка. Единственным способом надежно защититься от ХИБ-инфекции является прививка.
ПНЕВМО - пневмококковая вакцина, введена в 2015 году.
ВПЧ - вакцина против вируса папилломы человека , внедрение которой началось в 2016 году.
Укусы животных, прививки от бешенства и столбняка
Укусы животных — не только летняя проблема, когда дети живут на дачах и много гуляют. На прошлой неделе крысы покусали школьников в Вологде, в Челябинской области дети пострадали от укусов собаки. Тем временем во многих регионах наблюдается дефицит вакцины от бешенства — смертельной болезни, которой можно заразиться от больного животного. В такой ситуации особенно важно знать, как действовать, если вас или ребенка укусили. Рассказывает педиатр Сергей Бутрий.

Вашего ребенка (или вас) укусила собака, или кошка, или еж, или кто-то еще. Как поступить в этой ситуации? Простой ответ: нужно сразу обратиться в травмпункт. Там вас всему должны научить и выполнить все необходимое для профилактики.
Если хотите разобраться подробнее, читайте дальше. Я бы разделил все, что вам угрожает после укуса животным, на три большие группы проблем: бешенство, столбняк и прочее.
Прививка от бешенства: 40 уколов в живот уже не делают
Бешенство — это главное, чего следует опасаться. Потому что у нас в России (по крайней мере, в Центральном федеральном округе) ситуация крайне неблагополучная. В Ивановской области ежемесячно находят трупы животных, умерших от бешенства, и рано или поздно это может закончиться смертью человека.
Бешенство не передается через воздух (как грипп) или через грязные руки (как ротавирус), оно передается только при контакте со слюной (укус, ослюнение животным ссадин человека) или кровью больного животного через поврежденные слизистые оболочки или поврежденную кожу. Если такой контакт произошел, вам прежде всего следует выяснить, прививалось ли животное от бешенства.
Это обычно возможно только при укусе домашним питомцем. У хозяев есть специальные паспорта животных, где фиксируются среди прочего даты прививок; его нужно потребовать у владельца и посмотреть своими глазами, а не верить на слово.
Если животное прививалось от бешенства менее чем год назад, все в порядке, профилактика укушенному человеку не нужна. Когда ветеринарного паспорта нет или, тем более, животное бездомное, его следует рассматривать как зараженное и действовать соответственно. Особенно быстро — если животное не было спровоцировано на агрессию, и/или если укусы множественные, и/или укусы в голову.
Животное может осмотреть ветеринар, но такое обследование имеет немалый риск ошибки (ложноотрицательного результата), поэтому в санитарных правилах есть даже вот такой пункт: "8.4. При наличии у животного подозрительных на бешенство клинических проявлений продолжается курс антирабического лечения, несмотря на отрицательный результат лабораторной диагностики".
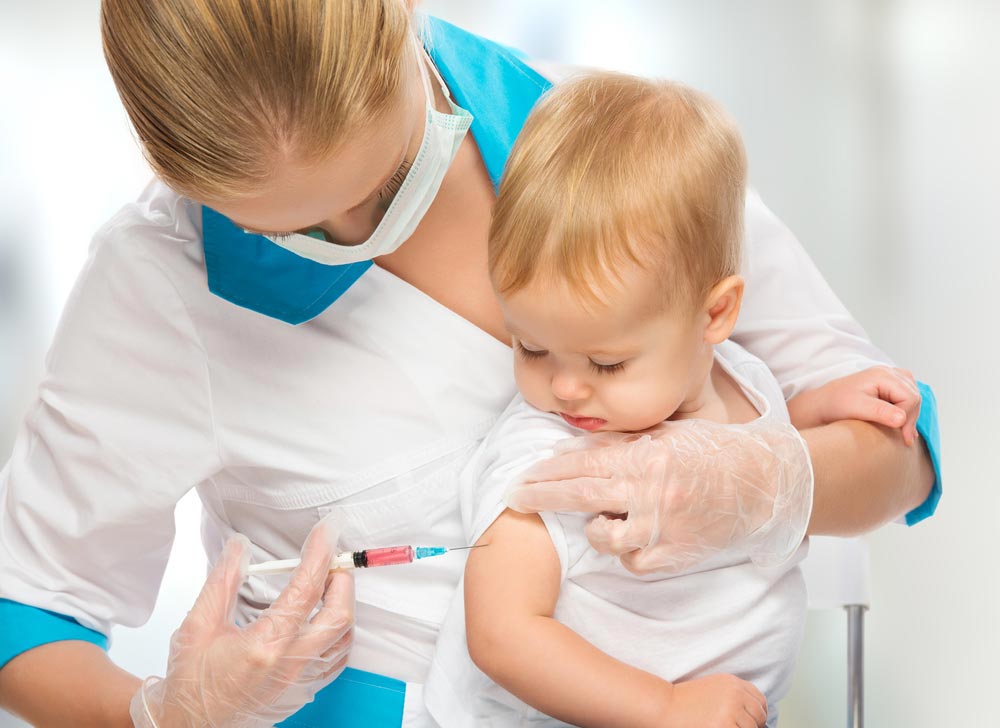
Поэтому я бы даже не обследовал, просто начал бы вакцинацию и (при необходимости) специфический иммуноглобулин. Схема экстренной вакцинации от бешенства состоит из шести доз, которые вводятся на 0-й, 3-й, 7-й, 14-й, 30-й и 90-й дни. Вакцина вводится внутримышечно в плечо (не в ягодицу — это снижает ее эффективность). Предыдущая версия вводилась подкожно в область живота в количестве 40 инъекций, но ее уже не используют, и разговоры про "сорок уколов в живот" стали мифами.
Если животное на момент укуса было больно бешенством, то оно непременно погибнет за десять дней. Соответственно, если животное живо и здорово на десятый день, то трех доз будет достаточно, курс можно смело прервать после трех доз. Если у вас нет возможности отследить судьбу животного или если оно погибло (неважно по какой причине), следует продолжить полный курс прививок от бешенства до конца.
Подробное описание тактики постконтактной профилактики регламентируется в РФ следующими санитарными правилами: СП 3.1.7.2627-10 "Профилактика бе¬шенства среди людей. Санитарно-эпидемиологические правила", см. главу VIII.
Первую из шести доз вакцины вам введут в травмпункте, за остальными обратитесь к хирургу в поликлинику по месту жительства (если по полису ОМС) или в частный медцентр (если платно).
Пожалуйста, не пренебрегайте постконтактной профилактикой бешенства, ставки очень высоки: если животное было заражено и заразило ребенка, спасения от бешен¬ства нет, это абсолютно смертельное заболевание.
Прививка от столбняка: как часто делать?
Если речь о ребенке и вы не отказыва¬лись от прививок, то бояться столбняка не надо. По нацкалендарю РФ дети по¬лучают прививку от столбняка в составе вакцины АКДС (АДС, "Пентаксим", "Инфанрикс Гекса" и т.д.) в 3, 4,5, 6 и 18 месяцев, затем в составе АДСм или "Адасель" в 7 и 14 лет. Взрослые должны получать вакцину раз в 10 лет.
Если же речь о не полностью привитом ребенке или взрослом, возникает много нюансов. В случае отсутствия прививок или их неполноценной схемы укушенному (равно как и обожженному, наколовшему ногу ржавым гвоздем и т.д.) человеку положено введение специфического иммуноглобулина и/или столбнячного анатоксина в составе моновакцины АС, или вакцин АДС, АДСм или "Адасель".
Пожалуйста, не пренебрегайте постконтактной профилактикой столбняка, это не шутки. Столбняк регулярно регистрируется в РФ, в том числе случаи гибели детей от него.
Экстренные меры профилактики столбняка регламентируются в РФ санитарными правилами: СП 3.1.2.3113-13 "Профилактика столбняка".
Чем еще можно заболеть после укуса животного
- вторичная бактериальная инфекция кожи и мягких тканей в виде инфицированных ссадин, флегмоны, абсцесса, некротизирующего фасциита, рожи, гангрены, остеомиелита и т.д.;
- ряд системных инфекционных заболеваний, способных передаваться при укусе животного.
Для их профилактики обычно не требуется введения вакцин/сывороток, а достаточно провести первичную хирургическую обработку раны. Этим и занимаются в травмпункте, ради этого туда и следует обращаться.
В некоторых случаях доктор назначит местные препараты (мази, перевязки) и/или системные антибиотики.
Этим ограничивается профилактика "прочего", а лечение, если до него дойдет, имеет гораздо большую эффективность и лучший прогноз, чем терапия уже начавшегося бешенства или столбняка.
Прививайтесь от столбняка вовремя, прививайте домашних питомцев от бешенства вовремя и вовремя обращайтесь в травмпункт в случае укусов, даже незначительных. Тогда все будет хорошо.
По медицинским вопросам обязательно предварительно проконсультируйтесь с врачом
Контакт с животными не всегда безопасен для человека. Нередко бывает, что ребенка или взрослого кусает собака, царапает кошка и так далее. Вместе с явными признаками нападения (синяки, царапины, раны, подобные травмы) фиксируются и другие, более серьёзные, осложнения. Например, заражение вирусом бешенства. Если это произойдёт, пострадавший может надолго потерять работоспособность, а в особо сложных случаях – и умереть. Предотвратить грозные последствия поможет вовремя сделанная прививка от бешенства человеку, контактировавшему с инфицированным животным.
Что такое бешенство
Бешенство – это вирусное заболевание, передающееся через слюну (обычно укусы) и несущее серьёзную опасность для человека. Кроется она в том, что вирус через кровь либо слизистую попадает в центральную нервную систему. Вспыхивает воспалительный процесс, очагом которого является серое вещество головного мозга. По статистике, чаще всего человек рискует заразиться бешенством от бегающих собак. Источником становится домашнее или бездомное животное.
Главными переносчиками инфекционного агента бешенства выступают животные. Для его распространения в организме хватит, чтобы слюна инфицированного существа попала на повреждённый кожный покров. Это могут быть области укуса, другие открытые раны либо слизистая.
Инкубационный период с момента попадания вируса в организм до его активного воздействия составляет 1-3 месяца. В некоторых случаях появление первых признаков заболевания может начаться раньше (на 12-й день) или позже (спустя год).

Первое, что должно насторожить потенциального больного, – возникновение неприятных ощущений в области укуса (например, если болит повреждённая рука). Так как инкубационный период растягивается до нескольких месяцев, рана к этому времени может уже зарубцеваться.
Почти одновременно с локальным дискомфортом повышается температура тела. Как правило, она достигает 37,2-37,3 0 С и сопровождается эмоциональными изменениями – тревогой, страхом, депрессией. Впоследствии больной чувствует стеснение в груди, учащение дыхания и сердцебиения. Одним их ярчайших признаков бешенства выступает боязнь воды (называется гидрофобией).
В большинстве случаев данная клиническая картина длится от 2 до 7 дней. После наступает ухудшение самочувствия: галлюцинации, бред, паралич мышц и так далее. На последнем этапе возникает паралич дыхательных мышц, удушье и, как следствие, смерть.
В отдельных случаях сроки и выраженность симптомов могут меняться. Характер протекания бешенства в каждом конкретном случае предугадать невозможно, поэтому так важно провести иммунизацию максимально быстро после укуса.
Как появилась прививка против бешенства и зачем она нужна
Первый вакцинный препарат против бешенства, разработанный специально для людей, был официально зарегистрирован в 1885 году. Авторство принадлежит микробиологу из Франции Луи Пастёру. Он поставил перед собой задачу изобрести средство, которое могло бы заставить организм вырабатывать защитные антитела. После года изысканий был найден состав вакцины против бешенства, которую можно было использовать как профилактическую. В результате выпуска первых партий медикамента в 1886 году удалось существенно сократить смертность населения от заражения этим вирусом.
Следует отметить, что за сто с лишним лет существования вакцины необходимость в ней не уменьшилась. Связано это с несколькими факторами:
- отсутствие эффективной методики лечения уже проявившегося заболевания;
- вирус распространён во всех странах, вне зависимости от климата;
- раскладка вакцины в локациях большого скопления диких зверей не гарантирует их безопасность;
- предугадать вероятность заражения невозможно;
- бешенство часто заканчивается смертью.
В медицине используется два типа вакцин для людей.
- Культуральная антирабическая (то есть противодействующая бешенству) вакцина (сокращённо – КАВ) – инъекции по 3 мл препарата вводятся под кожу в области живота в переднюю его стенку. В последнее время из-за низкой эффективности прививочного средства его применяемость в медицине сократилась.
- Концентрированная (поскольку применяется лиофилизат) культуральная антирабическая вакцина (сокращённо – КоКАВ) – более эффективное лекарство, которое постепенно вытесняет с рынка КАВ. Внешне представляет собой сухой порошок, который разводят для инъекций. Уколы делаются внутримышечно, по 1 мл препарата в дозе.

Когда нужно делать вакцинацию
Обязательно курс лечения должны пройти те, кто часто контактирует с дикими либо больными животными. Прежде всего, это касается охотников, ветеринаров, лесников. Не отнесённым в специальную категорию необходимо сделать инъекцию в следующих случаях:
- при повреждении кожи заражённым животным – через царапину, укус, попадание слюны непосредственно на слизистую;
- при повреждении кожи любым предметом, на который попала слюна заражённого зверя;
- если укус пришёлся на одежду, но кожа заметно повреждена;
- если на 5-е…7-е сутки после укуса нападавшее животное постигла смерть;
- если раны нанёс представитель дикой фауны.
Контакт с недружелюбным животным не всегда предполагает последующую вакцинацию. В частности, инъекции не делают в следующих случаях:
- в момент нападения кожа была защищена одеждой и не пострадала;
- напавшее животное не погибло спустя десятидневный срок;
- питомец защищён от бешенства прививкой.
Где делают прививки от бешенства людям
В соответствии с нормативами МОЗ средства для иммунизации против бешенства для человека должны иметься в каждом государственном медицинском учреждении – в больницах, фельдшерско-акушерских пунктах, амбулаториях, поликлиниках. В городской черте пострадавшему необходимо обратиться в ближайшее хирургическое отделение либо травмпункт. Сельским жителям провести необходимые манипуляции могут в ближайшем пункте медицинской помощи.
Как проводится вакцинация
Всего десятилетие назад нападение больного бешенством либо дикого животного сопровождалось неприятным визитом в больницу. В ходе оказания первой медицинской помощи пострадавший получал 40 уколов в живот. Сегодня процедура значительно упростилась. Инъекции делают в мышцу плеча либо ягодицы. Количество и частота уколов зависят от причины обращения: уже случившееся нападение или профилактика заболевания.
Схема 1. После нападения животного.
Если после нападения бешеного животного человек обратился за медицинской помощью, врачи сразу уточняют, были ли сделаны профилактические прививки. При их отсутствии выбирают схему, которая направлена на установление стойкого иммунитета к вирусу. Для этого больному назначается график прививок по принципу 1-3-7-14-30-90:
- первая инъекция – при первом обращении в медучреждение;
- вторая – на 3-й день после укуса;
- третья – спустя одну неделю;
- четвёртая – по окончании второй семидневки;
- пятая – на 30-й день после укуса;
- завершающая инъекция делается спустя 3 месяца после нападения носителя вируса.
Схема 2. Нападение на ранее вакцинированного человека.
В случае если контакт с носителем вируса произошел в течение 12 месяцев после профилактической инъекции, пострадавшему назначают дополнительные уколы. Они укрепляют иммунитет, подпитывая действие предыдущего цикла прививок. В этом случае больному необходимо посетить врача и сделать инъекции в соответствии с инструкцией по применению:
- первую – в течение нескольких часов после нападения;
- вторую – на 3-и сутки после происшествия;
- третью – спустя 7 дней.

Схема 3. Профилактическая вакцинация
Назначается людям, входящим в группу риска заражения. Она проводится вне зависимости от того, успел ли человек пойти на контакт с потенциальным носителем вируса. Прививка от бешенства делается в следующем порядке:
- первая инъекция – в день обращения в медицинский центр;
- второй укол – через неделю после первого;
- третий – на 30-й день;
- ревакцинация – спустя год после первого обращения;
- последующие инъекции делаются с частотой раз в три года.
Если прививки от бешенства были сделаны с профилактической целью, и пациент своевременно прошел все этапы лечебной схемы прививок для незаражённого человека, действие препарата сохраняется в течение трёх лет. Повторять процедуру раньше окончания этого срока требуется лишь в случае прямого контакта с инфицированным животным.
Поведение после прививки
Для надёжной защиты от бешенства при проведении вакцинации необходимо придерживаться ряда требований. Их нарушение может привести к ослаблению действия препарата и возникновению побочных эффектов после прививки.
- Запрет на употребление алкоголя в любых формах и количестве. Нарушение этого правила может стать причиной возникновения у больного приступов эпилепсии, повышенной чувствительности к внешним раздражителям, нервным припадкам.
- В первые сутки после укола нельзя контактировать с водой.
- Необходимо предотвратить переохлаждение и перегрев тела.
- Имеются противопоказания к длительному нахождению под прямыми солнечными лучами.

После введения вакцины для профилактики заболевания начинается процесс формирования специфических антител. Если в это время на область инъекции попадёт вода, эффективность такого процесса может снизиться. Результатом этого может стать и аллергическая реакция. Она выражается повышенной температурой, ознобом, общей слабостью.
Что делать, если появилась негативная реакция на прививку от бешенства у человека
Как и любой другой медицинский препарат, вакцина против бешенства может вызывать побочные реакции. Даёт ли это право говорить о том, что она вредна? Нет. Ведь её полезность превосходит риск развития негативных последствий и их интенсивность.
К наиболее частым проявлениям воздействия на организм относятся:
- дискомфорт в месте укола – зуд, отёк, покраснение, уплотнение;
- болевые ощущения в суставах, мышцах, животе;
- слабость и головокружение;
- рвота.
Гораздо реже диагностируются отёк Квинке и крапивница. По статистике, вакцинация от бешенства вызывает побочные реакции не более, чем у 3 % людей. При этом следует понимать, что заболеть от вакцины самим бешенством невозможно.

Появление первых признаков негативных последствий от сделанной прививки должно сопровождаться визитом больного к лечащему врачу. Для устранения слабых проявлений аллергической реакции на вакцину назначаются нестероидные либо антигистаминные противовоспалительные препараты. К первым относятся кетапрофен, диклофенак и прочие, ко вторым – тавегил, супрастин и другие.
При несвоевременном обращении больного к врачу после контакта с заражённым животным, а также в тех случаях, когда укус признан особо опасным, врач, помимо вакцины, назначает пациенту гетерологический иммуноглобулин. Действие этого препарата направлено на усиление иммунитета к вирусу бешенства в кратчайшие сроки.
По количеству и характеру побочных реакций иммуноглобулин считается более опасным, нежели другие лекарства. Связано это с тем, что в его формулу входит животный белок, который воспринимается человеческим организмом как чужеродный. В результате, примерно у пятой части больных наблюдаются аллергические реакции и другие неприятные последствия:
- анафилактический шок – наблюдается редко, однако может привести к летальному исходу;
- сывороточная болезнь – клиническая картина напоминает аллергическую реакцию, в некоторых случаях симптомы проявляются более ярко, а лечение вызывает осложнения.
В связи с большим риском для больных введение иммуноглобулина должно проводиться исключительно медицинским специалистом в больнице. При этом кабинет обязательно должен быть оборудован техникой, необходимой для интенсивной терапии.
Снизить риски возникновения побочных негативных эффектов можно, если использовать вместо животного препарата его человеческий аналог – гомологический иммуноглобулин. Как показывает практика, он реже вступает в конфликт с иммунной системой больного и действует гораздо эффективнее.
Читайте также:


