Профилактика при хроническом гепатите и циррозе печени
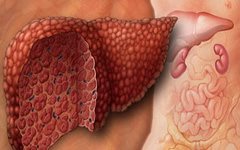
Избыточное образование фиброзной ткани нарушает структуру печени и в конечном счете приводит к циррозу.
Фиброзная ткань образуется вследствие воспалительных процессов в печени.
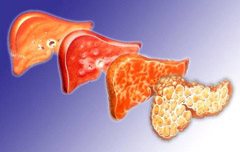
Развитие цирроза может долгое время протекать бессимптомно.
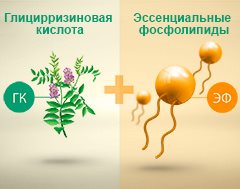
Сочетание глицирризиновой кислоты и эссенциальных фосфолипидов способствует устранению воспаления печени и уменьшению степени фиброза.

- оптимальный состав активных компонентов;
- достоверное уменьшение воспаления в печени и степени фиброза;
- благоприятный профиль безопасности.
Использование гепатопротекторов, обладающих фиксированной доступной ценой, — возможность не переплачивать в процессе лечения.
Цирроз печени — это серьезное заболевание, требующее тяжелого и длительного лечения. Однако, причинами данной патологии могут быть совершенно разные факторы, многие из которых поддаются если не лечению, то контролю. В данной статье мы подробно разберем причины возникновения цирроза печени и методы его профилактики.
Характеристика заболевания и стадии развития цирроза печени
Это поражение является конечной стадией различных хронических заболеваний печени. Данный диагноз ставится, когда патологические изменения в клетках органа (гепатоцитах) становятся необратимыми. При циррозе гепатоциты погибают вследствие воспалительного процесса, а на их месте образуется фиброзная (соединительная) ткань. В целом данный процесс можно назвать иммуновоспалительным. В результате структура печени серьезно нарушается.
Разрушение гепатоцитов — крайне опасный процесс, так как данные клетки выполняют множество важных функций: они участвуют в обменных процессах и секреторной деятельности (выделение желчи и переработанных веществ в кишечник), обезвреживают токсины и другие вредные вещества. В результате печень перестает выполнять свои функции в полной мере: вредные вещества попадают в кровеносную систему, вызывая интоксикацию организма.
Гепатоциты — клетки паренхимы печени (печеночной ткани), на основе которых формируются печеночные дольки — структурно-функциональные единицы печени.
В развитых странах цирроз печени входит в шестерку основных причин смерти пациентов от 35 до 60 лет. Во всем мире от него ежегодно умирают 40 миллионов человек, в Европе — порядка 170 тысяч. За последнее десятилетие количество смертельных исходов возросло на 12%. В России частота возникновения цирроза печени составляет 20–35 случаев на 100 000 населения. Стоит сказать, что это в первую очередь мужская болезнь. Сильный пол страдает ей в три раза чаще, чем женщины. Данное заболевание обычно развивается после 40 лет.
Цирроз печени имеет стадийное течение. Каждая стадия отличается степенью патологических изменений, симптомами и необходимым лечением. Для определения стадии используется специально разработанная для этого шкала по Чайлд-Пью. Для верной оценки требуется сдать некоторые анализы, а также учесть клинические проявления заболевания на текущий момент времени.
Первая степень практически не имеет симптомов, так как болезнь компенсирована. Анализы крови характеризуются снижением уровня билирубина, а также уменьшением протромбинового индекса до 60–80 единиц. При этом воспалительные процессы уже начались и погибшие гепатоциты замещаются соединительной тканью.
На второй стадии заболевания начинают появляться первые неспецифичные симптомы: слабость, апатия, головные боли, тошнота и поносы, слабый аппетит, дискомфорт в правом подреберье, кровотечения из носа и кровоточивость десен. У мужчин возможно облысение и увеличение молочных желез. Начинают проявляться печеночная энцефалопатия и асцит. Данная стадия называется субкомпенсированным циррозом, так как болезнь еще можно вернуть в стадию компенсации.
Печеночная недостаточность — комплекс симптомов, который характеризуется нарушением одной или нескольких функций печени.
Асцит — одно из осложнений цирроза, проявляется скоплением свободной жидкости в брюшной полости.
Далее следует терминальная стадия, на которой энцефалопатия и асцит прогрессируют, кожные покровы обретают желтоватый цвет, наблюдается мышечная атрофия и анемия. Данная стадия опасна развитием серьезных осложнений, которые могут привести к летальному исходу. Среди таких осложнений: печеночная кома, тромбоз воротной вены, рак печени, внутренние кровотечения, а также инфекционные осложнения.
Как можно узнать о состоянии печени? Раньше для этого требовалось проведение биопсии, однако сейчас оценка возможна с помощью специального комплекса расчетных тестов, в которых используются результаты исследований крови и минимальные анамнестические данные, однако золотым стандартом остается биопсия. Специально разработанные алгоритмы определяют стадию фиброза (F0, F1, F2, F3, F4) и степень некровоспалительного процесса (А0, А1, А2, А3) по международной общепринятой системе METAVIR. Данная шкала включает в себя анализ 6 показателей: возраст, индекс массы тела, гипергликемия, количество тромбоцитов, уровень альбумина, отношение ферментов аспартатаминотрансферазы и аланинаминотрансферазы.
В зависимости от степени цирроза печени можно спрогнозировать продолжительность жизни пациента. В среднем более 7 лет живут около половины всех заболевших. При компенсированной стадии цирроза не менее 50% пациентов живут 7–10 лет. Субкомпенсированная стадия дает показатель пятилетней выживаемости около 40%. На стадии декомпенсации около 3 лет живут 10–40% пациентов.
Цирроз может быть вызван разными причинами, а самая распространенная из них — вирусы гепатита. Наиболее опасным для печени является гепатит С, так как он приводит к развитию цирроза в 97% случаев. Алкогольная форма развивается в результате неконтролируемого употребления спиртных напитков. Лекарственный тип возникает из-за длительного употребления гепатотоксических препаратов. Врожденная форма цирроза — результат некоторых генетических патологий (гемохроматоз, тирозиноз, галактоземия и др.). При недостаточном кровообращении и длительном венозном застое в печени диагностируется застойная форма заболевания. Обменно-алиментарный цирроз развивается в результате метаболических нарушений. Вторичный билиарный цирроз — следствие нарушения оттока желчи (болезнь развивается через 3–18 месяцев после нарушения проходимости желчных протоков). Если причина болезни не выяснена, такой цирроз называется криптогенным. Первичный билиарный цирроз также относится к категории заболевания неясной этиологии.
Как уже упоминалось, симптомы цирроза печени зависят от стадии заболевания. Основными из них, независимо от этиологии, являются: пониженная трудоспособность, неприятные ощущения в животе, повышенная температура тела, боли в суставах. При осмотре выявляется умеренное увеличение селезенки, увеличение и уплотнение печени, деформация ее поверхности. На более серьезных стадиях наблюдается вздутие живота, тошнота и рвота, возможна диарея при употреблении жирной пищи, тяжесть и боль в правом подреберье. На терминальной стадии могут возникать желтуха, асцит, отеки ног, варикозное расширение вен пищевода. В некоторых случаях развивается геморрой. При обнаружении тех или иных заболеваний печени необходимо обращаться к врачу гастроэнтерологу-гепатологу.
Лечение цирроза — процесс длительный, и он представляет собой не столько лечение, сколько вторичную профилактику. При этом назначается специальная диета, гепатопротекторные препараты и комплекс витаминов, исключается прием гепатотоксических лекарственных средств, алкоголя. В целом сформировавшийся цирроз печени является необратимым состоянием и считается неизлечимым. Этиотропная терапия для большинства форм цирроза печени на данный момент отсутствует, исключением является вирусный гепатит, при котором могут назначаться противовирусные препараты.
При заболеваниях печени пациентам, как правило, назначают так называемую диету № 5, направленную на нормализацию функций органа и улучшение желчеотделения. Пищу необходимо принимать небольшими порциями 5–6 раз в день, при этом следует полностью исключить жареное и жирное. Предпочтение следует отдать вареной и приготовленной на пару пище. Обязательно употреблять достаточное количество воды — не менее 1,5 литров в день. Следует полностью отказаться от алкоголя. Количество белков ограничивается сотней граммов в день, соли —10-ю граммами в день. При асците назначают бессолевую диету.
Продукты, запрещенные к употреблению:
- любые химические пищевые добавки, в том числе консервы;
- жареное, соленое, маринованное, копченое;
- кондитерские изделия, шоколад, мороженое;
- животные жиры, маргарин, жирные мясо и мясные бульоны;
- соленые сыры, молочные продукты с высокой жирностью;
- бобовые, редька, шпинат, редис, щавель, чеснок, лук;
- кислые фрукты и ягоды;
- сладкие газированные напитки, крепкий чай и кофе.
Наиболее популярны при лечении заболеваний печени такие гомеопатические средства, как:
- Phosphor 6, 12;
- Magnesia Muriatica 6;
- Lycopodium 6;
- Nux Vomica 6;
- Mercur dulcis 6 и др.
Кроме того, в гомеопатических препаратах можно встретить вытяжки из майского чистотела Chelidonium majus. Действительно, взятые за основу растения известны как народные средства для восстановления печени. Однако не стоит забывать, что гомеопатия как таковая официальной доказательной медициной не признана, и ее методы не проходят серьезных клинических испытаний. До сих пор не существует веских доказательств того, что она действует за счет заявленных полезных компонентов, а не за счет эффекта плацебо. Далеко не все пациенты гомеопатов отмечают улучшение своего самочувствия. В любом случае, гомеопатическое лечение печени — процесс длительный, занимающий не один месяц. Распад гепатоцитов и рост фиброзной ткани могут развиваться быстрее. Если говорить о циррозе печени, то у больного просто нет времени на рискованное лечение.
При компенсированном и субкомпенсированном циррозе назначается поддерживающая терапия – строгая диета и гепатопротекторы (лекарства на основе глицирризиновой кислоты, фосфолипидов, аминокислот, расторопши (Silybum marianum Carduus marianus) и других компонентов, способствующих восстановлению функций печени). При вирусном циррозе используется противовирусная терапия (ПВТ). Однако, справедливо заметить, что специфического лечения цирроза нет.
Глицирризиновая кислота — это биологически активное вещество, которое в природе встречается в корне солодки (Glycyrrhiza glabra), по имени этого растения оно и получило свое название. Однако гепатопротекторные функции глицирризиновой кислоты были изучены не так давно, поэтому до сих пор ее можно встретить далеко не в каждом лекарственном препарате против заболеваний печени. Особенно эффективен комплекс глицирризиновой кислоты и фосфатидилхолина — многочисленные клинические исследования показали его противовоспалительное, гепатопротекторное и антифибротическое действие.
На декомпенсированной стадии цирроза медикаментозная терапия мало эффективна и необходимо ставить вопрос о трансплантации (пересадке) печени. , Таким образом, лечение цирроза – крайне непростая задача, поэтому лучше его предотвратить. С этой целью при заболевании печени невирусной природы или вирусном гепатите и недоступной ПВТ, врачи могут назначить российский препарат на основе глицирризиновой кислоты, который приемлем по цене и почти не имеет противопоказаний (за исключением стандартных: аллергических реакций на компонент, беременности и периода лактации). Компоненты препарата защищают печеночные клетки от повреждения, уменьшают воспаление, разрастание соединительной ткани и способствуют восстановлению органа.
Если вышеуказанные методы лечения не помогают, проводят трансплантацию (пересадку) печени. Хирургическое вмешательство необходимо на последней, декомпенсированной, стадии заболевания, когда печень уже не выполняет своих функций. Кроме того, часть печени может быть взята у родственника больного или другого человека, который выразил свое согласие на эту операцию.
К числу профилактических мероприятий можно отнести любые процедуры по предупреждению заражения гепатитом, который является частой причиной цирроза печени. Рекомендуется вести здоровый образ жизни, отказаться от алкоголя и соблюдать сбалансированную диету, не увлекаться жареными и жирными продуктами. Следует с осторожностью относиться к чрезмерному приему лекарственных средств, многие из которых являются токсичными для печени. Стоит также позаботиться о нивелировании неблагоприятных экологических условий окружающей среды, которые могут оказывать негативное влияние на клетки печени — больше отдыхайте на свежем воздухе.
Один из эффективных методов предупреждения цирроза — прием гепатопротекторных препаратов при заболеваниях печени. Они защищают клетки печени, восстанавливают их структуру, уменьшают степень воспаления, нормализуют белковый и липидный обмены, приостанавливают развитие фиброза. Так, глицирризиновая кислота обладает антиоксидантной и мембраностабилизирующей активностью, потенцирует действие эндогенных глюкокортикостероидов, оказывая противовоспалительное действие при неинфекционных поражениях печени. Положительный эффект данного соединения был доказан в ходе 54 клинических исследований, из них 31 — рандомизированное. Испытания проводились на разных категориях пациентов, в том числе больных гепатитом и алкогольной болезнью печени. Во всех этих исследованиях профиль безопасности глицирризиновой кислоты был оценен как благоприятный, что позволило включить ее в рекомендации Азиатско-Тихоокеанской ассоциации по изучению печени (APASL) и разрешить для медицинского применения человеком Европейским медицинским агентством (EMA).
Итак, прием современных гепатопротекторов — надежный и безопасный способ улучшить клиническую картину болезни печени, однако любое самолечение недопустимо, и, несмотря на то, что многие лекарственные препараты допущены к продаже без рецепта, обязательно проконсультируйтесь с врачом.

Цирроз печени — тяжелое заболевание, негативно влияющее на работу всего организма, требующее длительного и сложного лечения. Поэтому, если у вас выявлено то или иное заболевание печени, необходимо сделать все возможное, чтобы затормозить патологические процессы и максимально восстановить функции печени. Многое зависит от вас. Начните с самодисциплины, взяв под тотальный контроль ваше питание, распорядок дня и прием лекарств, назначенных врачом — уже только это способно значительно улучшить прогноз.
Болезни печени: гепатозы, гепатиты, цирроз печени. Осложнения и причины смерти при циррозах печени. Алкогольная болезнь: ее виды и патоморфологические проявления.
Уровень современной медицины требует от врача максимально точной диагностики заболеваний с указанием (там, где это возможно) их этиологии. Это полностью относится к диагностике заболеваний печени, поскольку метод биопсийного исследования открывает большие возможности в раскрытии этиологии болезней печени и назначении высокоэффективного этиотропного лечения. В настоящее время одним из основных методов прижизненной диагностики заболеваний печени является гистологическое исследование печеночного биоптата. Широкое применение этого метода в клинике сформировало новое направление в медицине - клиническую гепатологию.
Классификация болезней печени.
4. Опухолевые поражения
5. Врожденные аномалии строения (кистозная печень)
ГЕПАТОЗЫ - группа острых и хронических заболеваний печени, преобладающими при которых являются дегенеративные изменения паренхимы. Среди гепатозов выделяют наследственные формы, которые не так редки: наследственные липидозы, наследственные гликогенозы, наследственный пигментный гепатоз (болезнь Вильсона-Коновалова). Многие из этих болезней заканчиваются циррозом печени. Приобретенные гепатозы делятся на острые и хронические.
ОСТРЫЙ ГЕПАТОЗ: токсическая дистрофия печени (прогрессирующий массивный некроз печени; острая желтая дистрофия печени). Развивается при экзогенных отравлениях гепатотропными ядами (ядовитые грибы, гелиотроп, соединения фосфора, мышьяка), а также при эндогенных интоксикациях (сепсис, тиреотоксикоз, токсикоз беременных). Токсическая дистрофия печени может иногда развиваться при острых вирусных гепатитах - т.н. острый вирусный гепатит с массивными некрозами печени. Токсическая дистирофия печени не всегда является острым процессом - она может быть подострой или даже хронической, растягиваясь на месяцы до одного года и более.
Патологическая анатомия. Выделяют начальную стадию желтой дистрофии, когда происходит жировая дистрофия гепатоцитов в центрах долек, далее развивается их некроз с аутолитическим распадом и резорбцией, печень имеет желтый цвет, вначале может несколько увеличиваться в размерах, затем, с 3-4 дня, ее размеры быстро уменьшаются (почти вдвое), цвет становится серовато-глинистым. Данная стадия продолжается в течение 2 недель. Нередко развивается асцит. С 3-й недели цвет печени меняется и она становится красной (стадия красной дистрофии). Это связано с тем, что некротический детрит в центре долек резорбируется, а освободившиеся от давления клеток капиллярные синусоиды переполняются
кровью. При большом объеме поражения печени больные умирают от острой печеночной недостаточности. Если смерть не наступает, в дальнейшем формируется постнекротический мультилобулярный цирроз печени. ХРОНИЧЕСКИЙ ГЕПАТОЗ: жировая дистрофия печени (жировой стеатоз печени). Развивается при хроническом токсическом воздействии на печень (алкоголь, инсектициды, хлороформ, некоторые лекарственные препараты), при сахарном диабете и общем ожирении, при кишечных инфекциях (дизентерия, сальмонеллезы, кишечная колиинфекция, кишечная стафилококковая инфекция).
Алкогольный стеатоз печени (ожирение печени) развивается под воздействием на гепатоциты этанола. Этанол вызывает гиперлипидемию и одновременно стимулирует синтез в гепатоцитах жирных кислот и их эстерификацию с образованием триглицеридов. Отложение несгораемых жиров в гепатоцитах облегчается также и низким потреблением алкоголиками липотропных веществ (белковая пища). Основным морфогенетическим механизмом алкогольного стеатоза является инфильтрация. Макроскопически печень увеличена, часто неравномерно, преимущественно за счет правой доли. Цвет ткани от коричневатого до желтого. Липиды при алкогольном стеатозе накапливаются преимущественно в центральных и промежуточных отделах дольки, при выраженном стеатозе липиды распределяются повсеместно. Жировая дистрофия гепатоцитов при алкогольной болезни обычно сочетается с различными видами белковой дистрофии - гидропической, баллонной, зернистой. Иногда несколько рядом расположенных гепатоцитиов с крупными жировыми вакуолями сливаются и образуют жировую кисту; вокруг нее развивается воспалительная реакция, иногда с наличием гигантских клеток.
Жировая дистрофия печени при алкогольной болезни процесс обратимый и через 2-4 недели после полного прекращения приема алкоголя жир из печени исчезает. Исчезновение жира начинается с центральных отделов
долек. Для алкогольного стеатоза характерно развитие перивенулярного фиброза (склероз вокруг центральных вен) - начальной стадии цирроза печени. Этим признаком алкогольный стеатоз отличается от жировой дистрофии печени при сахарном диабете и ожирении. Другой особенностью алкогольного стеатоза является сидероз купферовых клеток печени.
Гепатиты - группа острых и хронических заболеваний печени, преобладающими при которых являются очаговые или диффузные воспалительные изменения печеночной ткани. Различают первичные и вторичные гепатиты. Первичные инфекционные гепатиты в основном представлены вирусными и лептоспирозными. К первичным неинфекционным гепатитам можно отнести токсические гепатиты - алкогольный, медикаментозный. Вторичные инфекционные гепатиты развиваются при многих тяжелых инфекционных заболеваниях - пневмонии, перитониты, сепсис, малярия и др.
В настоящее время насчитывают 7 типов вирусных гепатитов: А,B,C,D,E,F,G. Из них 3 типа - А, Е и F передаются алиментарным путем (эпидемический гепатит, болезнь Боткина), все же остальные - это сывороточные гепатиты, передающиесчя парентерально. Среди сывороточных гепатитов наибольшую актуальность имеют 2 типа - В и С, которые часто ассоциируются друг с другом, вызывая тяжелые прогрессирующие поражения печени, плохо поддающиеся лечению, и имеющие высокую вероятность трансформации в цирроз и рак.
Различают следующие формы острого вирусного гепатита (эпидемического и сывороточного): классическая циклическая с желтухой, безжелтушная, холестатическая и гепатит с массивными некрозами печени (см. острую токсическую дистрофию печени).
Маркеры вирусного поражения печени: наличие частиц вируса (при электронной микроскопии); присутствие вирусных антигенов (обычно HBs-Ag), выявляемое гистологически и иммуногистохимически; белковая дистрофия гепатоцитов (гидропическая и баллонная), коагуляционный некроз гепатоцитов с появлением телец Каунсильмена, воспалительный инфильтрат из макрофагов и лимфоцитов, появление матово-стекловидных гепатоцитов, "песочные" ядра, мультилобулярный цирроз печени в финале.
Хронические вирусные гепатиты делятся на хронические активные (агрессивные) и хронические неактивные (персистирующие). Хронический активный (агрессивный) гепатит (ХАГ) обычно связан с вирусами гепатита В и С - отмечается белковая дистрофия гепатоцитов, некроз гепатоцитов на периферии долек, воспалительная инфильтрация проникает в центр долек, окружая и разрушая гепатоциты. В исходе формирование цирроза печени.
Хронический неактивный гепатит (ХНГ) - дистрофические изменения гепатоцитов имеются, но некрозы отсутствуют, воспалительная инфильтрация сосредоточена только в перипортальных трактах, отмечаются склеротические изменения долек. Вероятность трансформации в цирроз мала.
Считается доказанным, что развитие алкогольного гепатита начинается с появления в гепатоцитах алкогольного гиалина (тельца Мэллори). Алкогольный гиалин представляет собой результат извращенного синтеза гепатоцитами фибриллярных цитоплазматических белков (возможно, имеющих отношение к цитоскелету клетки). Алкогольный гиалин обладает антигенными и хемотаксическими свойствами, стимулирует лимфоциты и макрофаги, активирует коллагенообразование фибробластами, вызывает хемотаксис ПМЯЛ. Появление большого количества алкогольного гиалина в гепатоцитах является плохим прогностическим признаком. Помимо этого для алкогольного гепатита характерны гидропическая и жировая дистрофия гепатоцитов, некрозы групп гепатоцитов, в дальнейшем центролобулярные некрозы, наличие среди клеток воспалительных инфильтратов большого количество ПМЯЛ, сидероз купферовых клеток. При длительном течении алкогольного гепатита может сформироваться монолобулярный септальный цирроз печени. Однако есть данные, согласно которым цирроз при алкогольном поражении печени возникает лишь при наличии сопутствующего хронического вирусного гепатита В (или С).
Маркеры алкогольного поражения печени: жировая дистрофия гепатоцитов, очаги колликвационного некроза гепатоцитов, воспалительный инфильтрат, содержащий большую примесь ПМЯЛ, гемосидероз купферовых клеток, перивенулярный фиброз, монолобулярный септальный цирроз печени.
Развиваются при длительном употреблении гепатотоксических медикаментов: тетрациклин, пуромицин, анаболические стероиды, противозачаточные стероидные гормоны, изониазид, ипрониазид. Установлено, что среди всех больных с желтухами у 2-5% имеется медикаментозное поражение печени.
Морфологические маркеры лекарственного поражения печени: жировая дистрофия гепатоцитов, очаги колликвационного некроза вокруг центральных вен, наличие большого количества эозинофилов в воспалительных инфильтратах, образование неспецифических гранулем, поражение желчных капилляров с развитием холестаза в периферических отделах долек, монолобулярный цирроз печени.
Хроническое заболевание печени, основой которого является извращенная регенерация печеной ткани в ответ на ее острые или хронические повреждения. В зависимости от этиологических факторов циррозы делят на инфекционные (в первую очередь вирусные), токсические (в первую очередь алкоголь и его суррогаты, а также лекарственные препараты), обменно-алиментарный (недостаточность белков, витаминов, липотропных факторов,
циррозы при тезаурисмозах), холестатический, застойный (кардиогенный) цирроз. Могут быть врожденные циррозы у детей, связанные с внутриутробной инфекцией вирусами гепатита В, цитомегалии или герпеса. Среди наших больных наиболее часто встречаются вирусные и алкогольные циррозы печени.
Общая патоморфология циррозов печени.
Независимо от вида цирроза и стадии заболевания печень с поверхности и на разрезе всегда бугриста, узловата или зерниста, а на ощупь
плотная. В начале процесса печень может быть увеличена в размерах, в дальнейшем она может уменьшаться из-за нарастания атрофических процессов. Наиболее крупная по размерам цирротическая печень - при алкогольном циррозе, атрофические формы цирроза более характерны для постнекротических его форм. Величина узловатых разрастаний в печени при циррозе зависит от его вида, соответственно чему различают 2 основных морфологических вида циррозов - мелкоузловой и крупноузловой. Данные узловатые разрастания представляют собой узлы-регенераты, которые построены преимущественно из ложных долек и соединительной ткани. Образование при циррозе печени ложных долек является основным морфогенетическим событием.
Что такое ложная долька и чем она отличается от истинной печеночной дольки ? Ложная долька представляет собой продукт извращенной регенерации печеночной ткани и в отличие от истинной дольки лишена нормальной архитектоники своего строения (нет радиального расположения печеночных балок, центральные вены могут отсутствовать или располагаться эксцентрично, триады неполные и могут также отсутствовать). Ввиду нарушенного строения ложные дольки не могут нормально функционировать: из-за нарушения притока крови нет полноценной конъюгации гепатоцитами токсичного первичного билирубина и нет качественной детоксикации кишечных метаболитов (отсюда печеночноклеточная недостаточность при циррозах с клинической картиной прогрессирующей хронической токсической энцефалопатии), из-за нарушения архитектоники желчных капилляров образующаяся желчь не выводится полностью из дольки в кровь и развивается паренхиматозная (печеночная) желтуха. Недостаточное поступление в кишечник желчи приводит к нарушению эмульгирования и всасывания жиров, развивается вторичная мальабсорбция с потерей веса, гиповитаминозами А,Д,Е, К, замедлением свертывания крови, появлением сосудистых "звездочек" на коже.
Существует 2 основных морфогенетических механизма образования ложных долек при циррозе печени. Первый - при хронических активных гепатитах, когда воспалительная инфильтрация проникает в глубину долек, соединительная ткань по стихании воспаления также врастает вглубь дольки и как бы отхватывает, "откусывает" часть дольки. Из этого отделившегося фрагмента формируется в дальнейшем ложная долька, которая лишена собственных сосудов и желчных капилляров. Таким же путем формируются ложные дольки при хроническим венозном застое в печени (застойный кардиогенный цирроз печени через стадию "мускатной" печени). Разрастающаяся в печени соединительная ткань имеет вид тонких прослоек. Данный морфогенетический механизм лежит в основе формирования монолобулярного мелкоузлового (микронодулярного) цирроза печени (септальный цирроз печени), который является сравнительно доброкачественным по своему течению.
Второй механизм реализуется при развитии в печени массивных некрозов паренхимы (т.н. постнекротический цирроз печени). При этом происходит гибель обширных участков печеночной паренхимы, и источником ее последующей регенерации (если больной не умирает в стадию острой печеночной недостаточности) являются сохранившиеся небольшие островки из уцелевших гепатоцитов, часто расположенных друг от друга на значительном расстоянии. Сохранившиеся гепатоциты, лишенные стромального каркаса (который управляет регенерацией гепатоцитов), начинают регенерировать хаотично, что приводит к формированию ложных долек (мультилобулярный цирроз). Отличием данной формы цирроза от предыдущей является образование крупных узлов-регенератов (макронодуляный цирроз) с грубыми прослойками соединительной ткани. Разрастающаяся при циррозах печени соединительная ткань резко нарушает внутрипеченочную гемодинамику и выведение желчи по желчным протокам (кровеносные сосуды и желчные протоки сдавливаются и склерозируются). В результате возникают печеночная желтуха и что особенно важно - портальная гипертензия. Последняя сопровождается компенсаторным расширением коллатеральных венозных сосудов - портокавальные и кавакавальные анастомозы (вены передней стенки живота, вены слизистой желудка и нижней трети пищевода, вены париетальной брюшины, геморроидальные вены) и образованием асцита. Расширенные вены пищевода и слизистой желудка могут быть источником тяжелых пищеводно-желудочных кровотечений, скапливающаяся в полости брюшины асцитическая жидкость может инфицироваться из кишечника и приводить к развитию асцит-перитонита. Таким образом, при циррозах печени в стадию декомпенсации процесса развиваются: печеночная недостаточность, желтуха, портальная гипертензия с асцитом и асцит-перитонитом, пищеводно-желудочные кровотечения. Возможна также трансформация узлов-регенератов в гепатому - рак печени.
Хронический алкоголизм - понятие больше социальное и социально-юридическое. Медицинским эквивалентом этому является термин "алкогольная болезнь".
Клинико-морфологические формы алкогольной болезни.
1. Алкогольные поражения печени (гепатическая - стеатоз, гепатит, цирроз);
2. Алкогольная кардиомиопатия (кардиальная - жировая дистрофия миокарда с его умеренной гипертрофией и дилатация полостей сердца и сердечной недостаточностью);
3. Алкогольная энцефалопатия (мозговая) и нейропатия (алкогольные полиневриты).
4. Алкогольная нефропатия (ренальная - хронические гломерулонефриты и гломерулопатии, острый и хронический тубуло-интерстициальный нефрит, острая почечная недостаточность при отравлении суррогатами алкоголя - "токсическая почка");
5. Поражения поджелудочной железы и ЖКТ (гастро-панкреатическая - хронический атрофический гастрит, хронический калькулезный панкреатит);
Этиологическими факторами гепатитов являются многие из тех, которые вызывают гепатозы: алкоголь, лекарственные препараты. Вместе с тем имеется большое количество инфекционных гепатитов, среди которых основное значение имеют вирусные гепатиты.
Читайте также:


