Режим при лечении гепатита
Профилактика вируса гепатита А и Е
Меры общей профилактики сводятся к элементарным принципам общей гигиены. Необходимо мыть руки перед едой, мыть фрукты и овощи водой, в чистоте которой нет сомнений. Не употреблять недостаточно обработанное мясо, рыбу, особенно морепродукты.
Иммуноглобулин
С помощью нормального человеческого иммуноглоболина достигается так называемая пассивная иммунизация, т.е. человеку вводят уже готовые антитела (защитные белки) против вирусов гепатита А. Длительность действия этих антител составляет 2 месяца. При введении препарата в начале инкубационного периода он предотвращает развитие заболевания.
Иммуноглобулин может быть использован у людей, которые тесно контактировали с заболевшим, не позднее, чем через 2 недели после предполагаемого заражения; а также у людей, находящихся в эндемичном регионе.
Иммуноглобулин безопасен, хорошо переносится; заражение ВИЧ-инфекцией через него невозможно, поскольку вирус инактивируется при изготовлении препарата.
Вакцинация
Вакцинацию можно проводить детям, начиная с 2-х лет. После однократной прививки иммунитет формируется через 1-4 недели (в зависимости от вида вакцины), поэтому ее можно применять за 1-4 недели и более до поездки в страны с высоким распространением гепатита А. После однократной иммунизации иммунитет формируется на 2 года; после двукратной – более чем на 20 лет.
Взрослым вакцина вводится внутримышечно – 2 дозы с интервалом 6-12 месяцев. Детям в возрасте 2-18 лет внутримышечно вводят 2 половинные дозы с интервалом в месяц и третью – через 6-12 месяцев.
Осложнения гепатитов А и Е
Гепатит А, возникший на фоне полного здоровья, почти всегда заканчивается выздоровлением. У пожилых больных с сопутствующими заболеваниями, особенно при хроническом носительстве других вирусных гепатитов, прогноз ухудшается, чаще наблюдается затяжное течение болезни.
У небольшого числа больных спустя недели и месяцы после перенесенного заболевания может возникать рецидив, т.е. возврат всех симптомов заболевания: интоксикации, желтухи. Но даже в этих случаях гепатит не переходит в хроническую форму.
Кроме того, вирусный гепатит Еможет вызывать гемолиз – разрушение клеток крови – эритроцитов, что может приводить к поражению почек и острой почечной недостаточности.
Нарушения функции печени после перенесенного гепатита А встречаются крайне редко, в основном у возрастных больных. Однако, встречаются случаи, когда гепатит А протекает в безжелтушной форме, под маской ОРВИ, когда больной не соблюдает постельный режим; это может привести к образованию в печени рубцовой ткани – печеночному фиброзу, что опасно развитием дискинезии желчных протоков – нарушение нормального прохождения желчи.
При гепатите Е в 5% случаев возникает цирроз печени.
Диагностика гепатита А
Диагностика в первую очередь основывается на клинических данных – т.е. проявлениях заболевания.
Для подтверждения диагноза вирусного гепатита проводят ряд лабораторных анализов. В биохимических анализах крови можно обнаружить значительное повышение билирубина и печеночных ферментов, что подтверждает повреждение печени.
Затем проводят дифференциальную диагностику вирусных гепатитов. Специфическая диагностика гепатита А основана на определении в крови антител в вирусу, при этом определяют специфические антитела, характерные именно для острого гепатита.
Режим и диета при остром гепатите
Во время острого гепатита лучше соблюдать постельный режим. В положении лежа улучшается кровоснабжение внутренних органов, в том числе и печени, что помогает нормальному восстановлению клеток печени.
При остром гепатите показан особый вид диеты – диета №5.
Пищу необходимо употреблять 5-6 раз в день, в теплом виде.
· Подсушенный хлеб или хлеб вчерашней выпечки.
· Супы из овощей, круп, макаронных изделий на овощном отваре, а также молочные супы.
· Блюда из нежирной говядины, птицы в отварном виде или запеченные после отваривания.
· Нежирные сорта рыбы (треска, судак, навага, щука, сазан, серебристый хек) в отварном или паровом виде.
· Различные виды овощей и зелени, некислая квашеная капуста, спелые томаты.
· Рассыпчатые полувязкие каши, пудинги, запеканки, особенно рекомендуются блюда из овсянки, гречневой каши.
· Яйца - не более одного в день в виде добавления в блюда, белковый омлет.
· Фрукты и ягоды кроме очень кислых, компоты, кисели, лимон (с чаем).
· Сахар, варенье, мед.
· молоко с чаем, сгущенное, сухое, творог обезжиренный, сметана в небольшом количестве, сыры неострые (голландский, и др.). Особенно рекомендуются творог и творожные изделия.
· Масло сливочное, растительное масло (до 50 г в день).
· Чай и некрепкий кофе с молоком, некислые фруктово-ягодные соки, томатный сок, отвар шиповника.
· Все алкогольные напитки.
· Свежие хлебобулочные изделия, изделия из сдобного теста.
· Супы на мясных, рыбных, грибных бульонах.
· Жирные сорта мяса, птицы, рыбы (севрюга, осетрина, белуга, сом).
· Грибы, шпинат, щавель, редис, редька, лук зеленый, маринованные овощи.
· Консервы, копчености, икра.
· Мороженое, изделия с кремом, шоколад.
· Бобовые, горчица, перец, хрен.
· Черный кофе, какао, холодные напитки.
· Кулинарные жиры, сало.
· Клюква, кислые фрукты и ягоды.
· Яйца вкрутую и жареные.
При выраженной рвоте проводят парентеральное питание, т.е. вводят питательные вещества внутривенно. Полноценное высококалорийное питание является важным фактором лечения этих больных.

Лечение вирусного гепатита С в настоящее время существует. Более того — это заболевание можно победить за сравнительно короткий срок и без угрозы рецидива. Миф о неизлечимости ВГС — давно развенчан, благодаря прогрессу в области гепатологии. При современной терапии вирусных гепатитов клинические рекомендации от опытных специалистов повышают шанс успешного лечения болезни.
Но как выявить заболевание? У какого врача консультироваться? Какие по вирусным гепатитам рекомендации? Какое лекарство выбрать для лечения? Каковы при лечении гепатита у детей рекомендации? Можно ли в этом случае принимать ПППД? Подробные рекомендации по гепатиту С вы найдете в нашей статье.
Как выявить заболевание?
По этой причине рекомендуется регулярно проверяться на наличие гепатовируса людям из следующих групп риска:
- Работники медучреждений и лабораторий, которые часто напрямую контактируют с зараженной кровью;
- Родственники или близкие люди зараженного, ухаживающие за ним;
- Внутривенные наркоманы, регулярно использующие 1 шприц на группу зависимых;
- Пациенты с пониженным иммунитетом, в том числе и по причине заражения инфекцией ВИЧ;
- Завсегдатаи нелицензированных татуажных, пирсинговых и косметических салонов;
- Пациенты, регулярно проходящие процедуру гемодиализа или переливания крови;
- Женщины в период беременности.
При подозрении на вирусное воспаление печеночных тканей первое, что нужно сделать — обратиться к врачу. Лучше всего, если это будет гепатолог — узкопрофильный специалист, изучающий и лечащий именно инфекции и дисфункции печени. Однако, если в медучреждении, куда обращается пациент, такого врача нет, он может обратиться к инфекционисту или терапевту.
Врачу следует описать все ощущаемые симптомы, а также день предполагаемого инфицирования. Это поможет подобрать подходящую схему лечения в будущем.

Так как основной путь заражения гепатовирусом — через кровь больного, то и для диагностики заболевания в первую очередь требуются образцы этой биологической жидкости. В случае заражения ВГС входят следующие обязательные анализы:
- Тест на антитела к антигенам возбудителя ВГС. В зависимости от типа иммуноглобулинов, проводится как в рамках диагностики, так и для мониторинга состояния больного в течение терапевтического курса;
- Биохимический анализ — проверяется уровень АлТ и АсТ, а также билирубина;
- Генотипирование — анализ, необходимый для того, чтобы выявить генотип вируса;
- Полимеразная цепная реакция — тест, необходимый для определения наличия или отсутствия РНК патогена.
Также проводится аппаратная диагностика заболевания. К таковой относится ультразвуковое обследование и фиброэластометрия. Аппаратная диагностика позволяет уточнить масштабы поражения печеночных тканей.
Какой должна быть диета?
Если диагноз гепатит С уже поставлен, нельзя игнорировать и рекомендации по диете и распорядку дня. Больной должен питаться не менее 5 раз в день, при этом принимать пищу желательно в одно и то же время. По режиму питания при хроническом гепатите рекомендации являются обязательными для исполнения.
Во время лечения вирусного гепатита С рекомендуется придерживаться следующей диеты (стол №5):
| Можно есть и пить | Запрещено употреблять в пищу |
| Нежирную молочную продукцию | Молочные продукты с высоким содержанием жиров |
| Сушки, сухарики, черный хлеб | Свежий белый хлеб, выпечку, торты, пирожные, сдобу |
| Легкие бульоны на овощах | Любые мясные бульоны, фастфуд |
| Диетическое белое мясо (куриную грудку, крольчатину), котлеты на пару | Любое красное и жирное мясо, копчености, колбасу, сало, жареные мясные продукты |
| Овощной салат, рагу | Бобовые, орехи, щавель, маринованные и квашенные овощи |
| Немного соли | Острые приправы, пряные специи |
| Компоты, соки, воду, слабый чай | Крепкий чай, кофе, газированные напитки, квас |
| Сладкие фрукты и ягоды | Цитрусовые |
| Пастилу, зефир, варенье, натуральный мед | Шоколад, конфеты, кремы |
Также во время лечения вирусного гепатита С настоятельно рекомендовано воздержаться от алкоголя и курения. Такие вещества, как алкоголь и никотин, не только перегружают печень, но и нивелируют воздействие лекарственных препаратов.
Какое лекарство выбрать?
Выбор лекарства при лечении гепатита С — самый ответственный момент, так как от правильно подобранной терапевтической схемы зависит прогноз заболевания. Неверно подобранное лечение не только не поможет избавиться от тяжелого заболевания, но и может навредить пациенту еще больше.
Поэтому основная рекомендация специалистов по вопросу выбора препаратов такова — заниматься самолечением не нужно. Терапию сильнодействующими лекарствами может назначить только лечащий врач, руководствуясь следующими критериями:
- Возраст больного;
- Общее состояние организма;
- Стадия заболевания;
- Наличие или отсутствие осложнений;
- Наличие или отсутствие других хронических заболеваний;
- Генотип возбудителя вирусного воспаления печени.
В настоящее время в медицинской практике применяются 2 способа борьбы с гепатитом С — схема Интерферон + Рибавирин и инновационные противовирусные препараты. Рассмотрим эти способы подробнее.
Схема Интерферон-альфа + Рибавирин является первой лекарственной формулой, при помощи которой начали лечить по рекомендациям гепатит С с относительным успехом. Однако прямого воздействия на патоген тандем препаратов не оказывает. За счет приема этих препаратов усиливается естественная протекция здоровых гепатоцитов, благодаря чему процесс инфицирования тканей органа приостанавливается.
Однако в настоящее время от данной схемы часто отказываются. Причин тому несколько:
- Низкая эффективность. Процент абсолютного выздоровления слишком низок;
- Множество побочных эффектов. В особо тяжелых случаях пациент может резко сбросить вес и частично или полностью облысеть;
- Воздействие на биохимический состав крови. Больному приходится регулярно сдавать анализы на проверку состояния данной биологической жидкости. Если резко возрастает концентрация тромбоцитов и лимфоцитов, необходимо лечение прекратить;
- Длительность терапии — свыше 6 месяцев. Это может привести к нарушению работы почек и эндокринной системы.
Схема Рибавирин + Интерферон может быть в рекомендациях специалиста только в тех случаях, если применение других медикаментов по каким-либо причинам недопустимо.
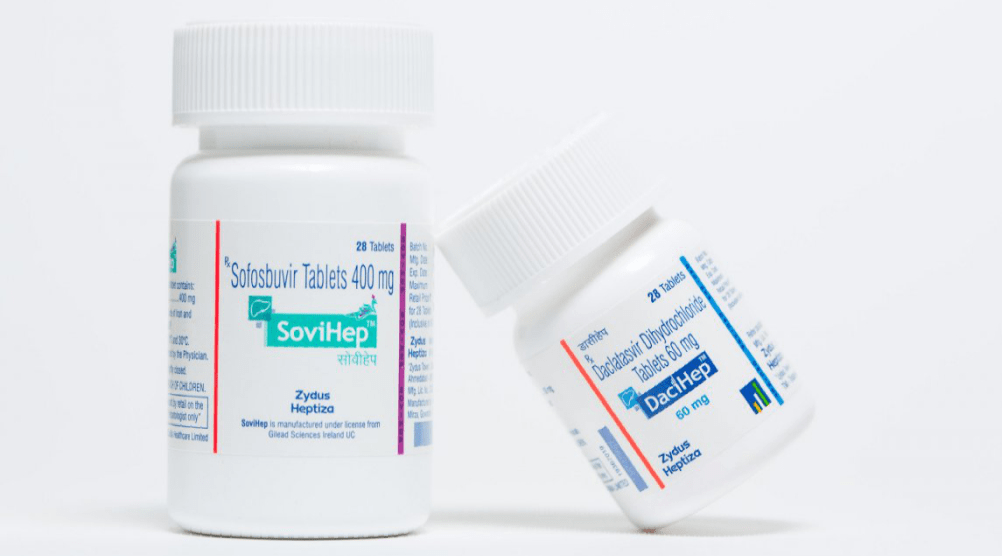
Отказаться от применения малоэффективных и небезопасных инъекций Интерферона-альфа позволило вещество, разработанное американской корпорацией Gilead — Софосбувир. Этот нуклеотидный аналог ингибирует полимеразу вирусного РНК, лишая патоген способности к размножению и проникновению в кровь больного. Возбудитель со временем устаревает и гибнет.
Софосбувир, в зависимости от генотипа вирусного заболевания, применяется в совокупности с другими ПППД:
- С Ледипасвиром — при 1, 4, 5 и 6 генотипах;
- С Даклатасвиром — при gen 1, 2, 3 и 4;
- С Велпатасвиром — при любом генетическом типе патогена.
Схемы с применением противовирусных препаратов рекомендуются гепатологами, благодаря своим преимуществам:
- Отсутствие выраженных побочных эффектов. Неприятные симптомы носят адаптивный характер;
- Длительность курса — 12-24 недели, благодаря чему почки пациента не страдают;
- На биохимию крови препараты не влияют;
- Схемы очень эффективны — 97 из 100% больных полностью поправляются.
Годами ранее в продаже были только чрезвычайно дорогие американские противовирусные препараты. Цена за полноценный курс составляет не менее 500 тысяч рублей. Однако в наше время у пациентов из нашей страны появилась прекрасная возможность купить действенные лекарства за стоимость, которая в 20 раз ниже американской.
Это возможно, благодаря предоставлению 11 индийским фармагигантам международной лицензии на производство препаратов от гепатита С. Ценовая политика установлена на основании доходов граждан Индии. Однако качество лекарств при этом не страдает, так ка кони создаются по официальной рецептуре.
Где покупать лекарство?
Что касается лечения гепатитов, рекомендации по приобретению лекарств предлагают искать только официальных поставщиков медикаментов в Россию. Ведь если в аптеках Москвы можно купить Интерферон, Рибавирин и американские таблетки от ВГС, с оригинальными индийскими препаратами не все так просто. По лицензионному соглашению, поставка ПППД оптовыми партиями возможна лишь в страны третьего мира.
Однако законный способ приобретения противовирусных лекарств в России, все-таки, есть — покупателю следует обратиться в официальное представительство индийского фармагиганта в России. Одним из таких представительств является филиал Zydus Heptiza. И вот какие условия он предлагает своим клиентам:
- Безопасную оплату заказа через международные платежные системы Visa или MasterCard на официальное юридическое лицо;
- Гарантию возврата денег в течение ближайших 180 дней в случае форс-мажора;
- Предоставление документов, подтверждающих качество лекарственных средств;
- Информационное сопровождение и консультации гепатологов без доплаты;
- Решение таможенных вопросов силами компании Зидус;
- Быструю доставку лекарств по почте.
Также клиенту Зидус Хептиза предоставляется Гарантия выздоровления. Это означает, что если первый курс терапии окажется неэффективным, больной получит дополнительное лечение за счет компании.
Рекомендации по лечению гепатита С у детей
Что качается терапии гепатита у детей, рекомендации специалистов будут значительно отличаться, чем в случае взрослых пациентов. Детский организм более восприимчив к негативному влиянию вируса, однако начинать терапию у совсем маленьких пациентов не рекомендуется. В возрасте от 0 до 12 лет чаще всего врачи предлагают повременить с терапией.
Что касается применения ПППД при детских случаях инфицирования вирусными гепатитами, клинические рекомендации будет следующими:
- До 12 лет противовирусные препараты запрещены
- С 12 лет ребенок может принимать ПППД при условии, что его вес составляет более 35 кг
Следует учесть, что если диагноз поставлен ребенку, при лечении гепатитов рекомендации врача нужно соблюдать особенно тщательно.
Рекомендации по профилактике гепатита С
Говоря о рекомендациях по гепатиту С, нельзя не упомянуть меры профилактики этой болезни. Ведь лучше вообще не сталкиваться с недугом, чем лечиться от него — пусть даже при помощи самых лучших лекарств.
По избежанию заражения вирусными гепатитами рекомендации являются следующими:
- При уходе за больными или исследовании зараженной крови использовать средства предосторожности (латексные перчатки, медицинские респираторы, и т. д.);
- Не пользоваться чужой бритвой, зубной щеткой или другим предметом личной гигиены, на котором могли остаться зараженные частицы крови или кожи;
- Отказаться от посещения сомнительных косметических, тату- и пирсинг-салонов;
- При медицинских процедурах проявлять бдительность и следить, чтобы медработник использовал стерильные или одноразовые приборы;
- Пользоваться презервативами при сексе с зараженным, так как существует доля вероятности инфицирования половым путем.
При соблюдении всех перечисленных нюансов рекомендации по лечению гепатита С вам никогда не понадобятся.
Патогенетическое лечение гепатита С оправдано только при невозможности удаления вируса из организма.

Восстановить здоровое состояние клеток печени и ликвидировать воспаление помогают препараты, содержащие глицирризиновую кислоту (ГК) и эссенциальные фосфолипиды (ЭФ).
Лечение народными средствами не гарантирует должного результата. Рекомендуется использовать препараты, прошедшие клинические исследования.

- оптимальный состав активных компонентов;
- противовоспалительное действие;
- благоприятный профиль безопасности;
- безрецептурный отпуск из аптек.
В борьбе с вирусным гепатитом С важен комплексный подход.
Исключите лишние расходы при лечении — выбирайте препараты, обладающие фиксированной доступной ценой.
Гепатит С – серьезное вирусное заболевание, которое многими воспринимается как приговор. Однако новейшие методы лечения и медицинские препараты позволяют существенно замедлить или приостановить течение этой коварной болезни печени. В данной статье мы рассмотрим современные методы лечения гепатита С при помощи противовирусных и гепатопротекторных препаратов последнего поколения.
Гепатит С – болезнь века
Заболевание вызывает РНК-содержащий вирус из семейства Flaviviridae, обнаруженный учеными в 1989 году. Сокращенно вирус гепатита С называется ВГС или HCV. Вирус размножается в основном в клетках печени (гепатоцитах). Проникая в них, он использует внутриклеточный механизм репликации (самокопирования генома): каждая вирусная частица производит в день до 50 реплик, которые впоследствии выходят за пределы клетки-хозяина.
В России уровень излечимости 2 и 3 групп вируса достигает от 83 до 91%. По последним данным в нашей стране гепатитом С больны около 8 миллионов жителей. При этом в 1–5% случаев гепатит С приводит к летальному исходу. Согласно официальной статистике Роспотребнадзора, в 2014 году зарегистрировано более 2200 случаев заболевания острой формой гепатита С и более 57 000 – хронической. С января по август 2015 года данные показатели составили 1300 и 37 200 человек соответственно.
Многие ошибочно полагают, что гепатит С передается исключительно половым путем или во время введения наркотических средств с помощью шприца, однако это не так. Заражение нередко происходит во время медосмотров и различных медицинских манипуляций (около 10% от общего числа больных), когда имеет место контакт с кровью пациента: например, в стоматологическом кабинете, при введении инъекций и переливании крови, во время хирургического вмешательства, при проведении гинекологических и урологических исследований и т.д. Заражение может произойти и бытовым путем – например, при использовании маникюрных принадлежностей, бритв или зубных щеток, которые до этого контактировали с кровью носителя гепатита С. Инфицирование также возможно во время нанесения тату или пирсинга и т.д.
Основная цель лечение гепатита С – эррадикация вируса (удаление вируса из организма). При невозможности эррадикации целями лечения могут быть: прекращение или замедление воспалительных процессов в печени, предотвращение перехода заболевания в цирроз или рак, Выбор лечения зависит от многих факторов: пола, возраста, вирусной нагрузки, состояния печени, характера течения заболевания (острый, хронический). Если риск развития цирроза высокий, то лечение должно быть назначено как можно скорее.
- отказ от жареного, предпочтение – приготовленной на пару или отварной пище;
- прием пищи 5-6 раз в день небольшими порциями;
- обильное питье с достаточным количеством воды – не менее 1,5 литров в день;
- в дневном рационе должно содержаться не более 100 граммов белков, до 100 граммов жира, до 450 граммов углеводов (из них сахаров – до 50 граммов). Соль – не более 10 граммов в день.
- Специи, а также все жареное, соленое, маринованное, копченое и консервированное.
- Жирное мясо, рыба и птица (в том числе мясные бульоны).
- Сдобные изделия, шоколад, мороженое.
- Кондитерские жиры (крема), маргарин, жиры животного происхождения.
- Сладкие газированные напитки, крепкий чай и кофе.
- Молочные продукты с высокой жирностью, соленые сыры.
- Бобовые, редька, шпинат, редис, щавель, чеснок, лук.
- Кислые фрукты и ягоды.
- Алкоголь.
В некоторых случаях ПВТ не может быть назначена по ряду причин:
- наличие противопоказаний для назначения противовирусных препаратов;
- непереносимость противовирсуных препаратов;
- опыт неудачного лечения противовирсуными препаратами (повторное лечение, как правило, не целесообразно);
- высокая стоимость противовирусных препаратов;
- ожидание доступных/эффективных/безопасных противовирсуных препаратов.
В таких случаях для замедления прогрессирования заболевания в цирроз и рак печени показано назначение лекарственных препаратов, способных уменьшать воспаление и темпы прогрессирования фиброза. Зачастую различные методы лечения гепатита С применяются в совокупности.
Вне зависимости от выбранных противовирусных препараторов врач в обязательном порядке назначает так называемые гепатопротекторы – средства, которые повышают устойчивость печени к патогенным факторам, восстанавливают гепатоциты и их нормальное функционирование. Например, высокой действенностью обладают препараты на основе глицирризиновой кислоты, которая является основным активным компонентом корня солодки.
Результаты двух исследований, проведенных на пациентах с ХГС, показали, что после неэффективной интерферонотерапии препараты на основе глицирризиновой кислоты снижают уровень воспаления и уменьшают степень фиброза. Благодаря полученным данным глицирризиновая кислота была включена в рекомендации Азиатско-Тихоокеанской ассоциации по изучению печени (APASL).
Исследования подтвердили противовоспалительное, антиоксидантное, гепатопротекторное и антифибротическое действие глицирризиновой кислоты, что позволило с успехом использовать ее в лечении гепатита С и других заболеваний печени.
Режим дня при лечении хронических гепатитов и циррозов предусматривает ограничение физических и нервных перегрузок. Необходимы прогулки и иногда отдых днем. При обострении заболевания нужен постельный режим.
Диета. При доброкачественном течении нужно придерживаться лечебной диеты, однако периодически рекомендуется обычное рациональное питание, но с обязательным соблюдением требований, о которых говорилось в разделе об общих принципах режима питания. Более серьезного диетического лечения требуют гепатиты с тяжелым течением (прогрессирующие), с нарушениями общего состояния и измененными функциональными показателями печени. Вследствие хронического течения болезни и возможности частых обострений у таких больных диетическое питание является одним из постоянно действующих лечебных факторов, на фоне которого периодически рекомендуется проводить другие виды лечения.
При циррозе печени, когда самочувствие и состояние удовлетворительное, диета рекомендуется такая же, как при гепатитах (т. е. полноценная, соответствующая по составу диете № 5). В тот же период, когда появляются такие признаки заболевания печени, как тошнота, рвота, чувство тяжести в подложечной области, нарастание общей слабости, рекомендуется вариант диеты № 5 – диета № 5 а, когда пища дается в протертом виде; при появлении поносов со светлым и жирным на вид калом ограничивается употребление жира до 50–60 г в сутки. Исключите из рациона молоко в чистом виде, мед, варенье и другие продукты, действующие послабляюще.
При появлении водянки живота все блюда должны приготавливаться без соли. Особенно полезны в этот период продукты, богатые калием (изюм, курага, инжир, чернослив и т. п.) Объем жидкости следует ограничить до 1,0–1,5 л.
Режим дня при хронических заболеваниях желчного пузыря и желчевыводящих путей должен быть щадящим. При обострении заболевания также показан постельный режим. Применение тепла или холода на область живота во время болевого приступа остается спорным вопросом. Одни авторы, преимущественно хирурги, рекомендуют класть на живот лед, чтобы воспалительный процесс не перешел далее, на близлежащие органы. Другие же советуют применять тепловые процедуры (грелки, горячие ванны, припарки), так как тепловое воздействие действует расслабляюще на спазмированные мышцы, в результате чего боль должна стихнуть.
Можно порекомендовать в подобных случаях и умеренное тепло в виде негорячих грелок, согревающего компресса, но уже после снятия резких болей. Во время же приступа (который должен быть снят лекарственными препаратами) полезно дать больному горячий сладкий чай, если только нет рвоты.
И пожалуйста, помните, что при острых состояниях необходимо, чтобы помощь оказал врач, который не только снимет боль, но и оценит, насколько велик риск развития осложнений и нужно ли хирургическое лечение. Не нужно бояться возможности операции, ведь иногда это единственно верное решение, так как осложнения этих заболеваний могут реально угрожать вашей жизни.
Диета. В острый период необходима наиболее щадящая диета. С этой целью в первые 1–2 дня болезни рекомендуется употреблять только жидкости (некрепкий сладкий чай, сладкие фруктовые и ягодные соки, разведенные пополам с водой, минеральная вода, отвар шиповника и т. д.).
Через 1–2 дня после исчезновения острых болей рекомендуется в небольшом количестве протертая пища – слизистые и протертые супы (овсяный, манный, рисовый), протертые каши, кисели, желе, муссы; из свежих фруктов и ягод – протертые компоты. В дальнейшем в диету включаются: нежирный творог, протертое мясо в виде суфле, кнелей, нежирная отварная рыба, приготовленная на пару; белые сухари и несдобное печенье. Прием пищи должен быть 5–6 раз в день. Позже, через 5–7 дней после начала болезни, рекомендуется диета № 5 а, когда можно употреблять небольшое количество сливочного (не более 30 г) и растительного (не более 15 г) ограничено количество хлеба (пшеничного) – 300 г, сахара – 75 г. После исчезновения острых явлений (при хорошем самочувствии, после исчезновения желтухи, если она была, рвоты, тошноты, поноса, восстановления аппетита и других данных) рекомендуется диета № 5, т. е. более разнообразная диета, хотя и с ограничением количества хлеба пшеничного – до 200 г, ржаного – до 200 г, сахара – до 75 г, яиц – 1 шт. в день.
При соблюдении правильного режима питания заболевание, как правило, протекает с редкими обострениями. Помните, что серьезные погрешности питания могут привести к выраженным проявлениям заболевания.
При желчнокаменной болезни не рекомендуется употреблять повышенное количество жирной пищи, поскольку жиры усиливают сокращение желчного пузыря, что может привести к приступу печеночной колики. Количество жира в диете – 90-100 г при желчнокаменной болезни рекомендуется употреблять достаточное количество овощей и фруктов. Овощи и фрукты способствуют снижению уровня и усилению выведения холестерина, который и составляет основу желчного камня.
Примерное меню на 1 день
Диета № 5 а
В меню указан вес продуктов на одну порцию, после удаления отходов – костей, сухожилий, кожуры и т. д.
Завтрак 1-й. Каша рисовая молочная протертая: масло сливочное 5 г, молоко 100 мл, сахар 5 г, рис 50 г, вода 150 мл.
Творог пресный (кальцинированный) 100 г.
Чай с молоком: молоко 50 мл.
Завтрак 2-й. Творог протертый с молоком: творог 50 г, молоко 15 мл, сахар 5 г. Стакан чая.
Обед. Суп овсяный протертый (полпорции): масло сливочное 5 г, молоко 75 мл, яйцо 1/8, сахар 1 г, овсяная крупа 15 г.
Котлеты мясные паровые: мясо 100 г, масло 5 г, хлеб 20 г. Вермишель отварная: вермишель 40 г, масло 5 г.
Желе из виноградного сока: сахар 20 г, сок виноградный 50 мл, желатин 3 г.
Полдник. Сухарики с сахаром: хлеб пшеничный 50 г, сахар 5 г. Отвар шиповника 200 мл.
Ужин. Пудинг из творога: творог обезжиренный 100 г, масло сливочное 2,5 г, яйцо 1/8, сахар 10 г, крупа манная 5 г, мука 5 г, молоко 12 г.
Тефтели (белип): треска 50 г, молоко 400 мл (для творога), лук 20 г, томат 5 г, масло растительное 15 г, мука пшеничная 5 г, морковь 25 г, яйцо 1.
Пюре картофельное: картофель 150 г, молоко 40 г, масло 5 г.
Перед сном. Кисель: сахар 20 г, сок фруктовый 50 мл, мука картофельная 10 г.
Ежедневная порция хлеба (пшеничного) – 300 г, сахара – 75 г.
При благоприятном течении болезни, без осложнений, диета № 5 а рекомендуется 4–6 недель.
Переход на более разнообразную диету (диету № 5) возможен при хорошем общем состоянии и исчезновении острых признаков заболевания.
Диета № 5
Завтрак 1-й. Мясной сырок: мясо 70 г, масло 10 г. Каша манная молочная: масло сливочное 5 г, молоко 150 мл, крупа манная 50 г, сахар 5 г. Чай с молоком.
Завтрак 2-й. Яблоки свежие 100 г. Чай с лимоном.
Обед. Суп-лапша вегетарианский; масло 10 г, яйцо 1/2, мука 40 г, морковь 25 г, зелень 5 г, петрушка 10 г.
Котлеты мясные паровые: мясо 130 г, хлеб 20 г, масло 5 г.
Пюре картофельное: картофель 150 г, молоко 50 г, масло 5 г.
Компот яблочный: яблоки 80 г, сахар 20 г.
Полдник. Сухарики с сахаром: хлеб пшеничный 50 г, сахар 5 г, стакан отвара шиповника.
Ужин. Зразы из моркови и творога: морковь 150 г, творог 50 г, крупа манная 15 г, сахар 10 г, яйцо 1/2, масло 3 г, мука 5 г, молоко 30 мл.
Пирог с яблоками: масло 10 г, яйцо 1/2, молоко 25 мл, сахар 20 г, мука 50 г, яблоки 60 г, дрожжи 4 г.
Перед сном. Стакан простокваши. Ежедневная порция хлеба: пшеничный 200 г, ржаной 200 г, сахар 75 г.
Длительность соблюдения диеты № 5 после острого периода в зависимости от индивидуального течения болезни может затягиваться на довольно длительные сроки – 4–6 месяцев, реже – до года. Переход на общий режим здорового человека возможен лишь при полном выздоровлении.
Хотелось бы еще раз подчеркнуть, что рекомендованная диета является примерной, которой следует придерживаться. Компоненты диеты (продукты) вы можете заменять в соответствии с вашими возможностями на равноценные и с обязательным учетом списка запрещаемых. Также важно следовать рекомендации способа приготовления (т. е. отдавать предпочтение вареным, тушеным блюдам, но не жареным).
Кроме рекомендованных примеров диет я считаю необходимым привести пример лечебной диеты для людей с хроническим поражением печени и желчного пузыря при ожирении. Это важно, так как ожирение часто возникает именно на фоне заболевания печени из-за того, что при этом нарушаются все виды обмена (как белковый, углеводный, так и жировой).
Диета для больных с хроническим поражением печени, желчного пузыря
Завтрак 1-й. Мясной паштет: мясо 100 г, масло сливочное 10 г. Овощной салат с морской капустой: капуста морская 40 г, капуста белокочанная 40 г, огурцы соленые 20 г, помидоры 20 г, масло растительное 20 г, яблоки 20 г.
1 стакан чая с сорбитом.
Завтрак 2-й. Творог обезжиренный 100 г, сметана 15 г.
Обед. Суп из сборных овощей (полпорции): овощи 100 г, масло сливочное 5 г, сметана 5 г.
Мясо отварное запеченное: мясо 100 г, овощи 100 г, сметана 10 г, яйцо 1/8.
Компот из яблок с сорбитом.
Полдник. Яблоки 100 г.
Ужин. Сырники: творог 100 г, масло растительное 10 г, сметана 10 г, яйцо 1/8.
Разгрузочные дни: молочные, яблочные, овощные, творожные и др.
Яблочные дни: 1,5 кг яблок в день в сыром или печеном виде.
Сыроовощные дни, состоящие из набора сырых овощей, фруктов и ягод (кислые сорта): до 1,5–2 кг в день.
Творожные дни: творог 500 г в натуральном виде, пудинг, сырники. В этот день допускается жидкость: чай, кофе, минеральная вода без сахара.
Простоквашные дни: по 1 стакану 6 раз в день.
При ожирении резко ограничиваются или полностью исключаются сахар, сладкие блюда, кондитерские изделия, варенье, гарниры из круп и макаронных изделий, картофеля и моркови. Пищу следует готовить без соли, а в готовые блюда можно добавлять не более 5 г соли в день.
При длительных обострениях болезни печени, желчного пузыря или других воспалительных процессах в брюшной полости, которые сопровождаются выраженным нарушением функций печени, рекомендуется так называемая противовоспалительная диета.
Завтрак 1-й. Белковый омлет, печеное яблоко, чай с лимоном.
Завтрак 2-й. Печеное яблоко, яйцо 1шт. Сок морковный.
Обед. Суп слизистый. Суфле мясное. Желе фруктовое.
Ужин. Суфле рыбное. Печеное яблоко. Чай с лимоном.
Перед сном. Хлеб пшеничный 200 г, сахар 40 г.
Эта диета рекомендуется на короткий срок – 4 — 5 дней (на время постельного режима). Она резко ограничивает потребление углеводов (сахар, варенье, мед), белок рекомендуется до 80 г, жир – до 30 г.
Пищу готовят без добавления соли, с повышенным содержанием витамина С. Все блюда употребляют в протертом виде, овощи и фрукты – в виде пюре.
Данный текст является ознакомительным фрагментом.
Читайте также:


