Риск профессионального заражения гепатитом с

Вирус гепатита С обладает высокой мутационной изменчивостью, поэтому производство вакцины затруднено. Помимо этого, вирус обладает высокими адаптационными способностями, способен ускользать от иммунной системы и длительно находиться в организме, было доказано его размножение не только в клетках печени, но и в лимфатических узлах, костном мозге и селезнке. В современной классификации различают 6 основных генотипов и большое количество субтипов вируса, в России преобладает генотип 1b (встречается в 70-85% зарегистрированных случаев), отличается высоким процентом формирования цирроза и устойчивости к лечению.
Основной механизм заражения – парентеральный, т.е. заражение происходит при контакте с кровью или биологическими жидкостями больного (или носителя) как и в случае с гепатитом В. Источниками инфекции являются больные острой и хронической формой гепатита С. Максимальную опасность представляют лица, переболевшие в скрытой форме, носители РНК вируса в крови. В отличие от гепатита В, риск заражения в быту, при половых контактах и при рождении от инфицированной матери относительно низок. Реже происходит и профессиональное заражение медицинских работников.
Инфицирование человека возможно при переливании ему зараженной крови и ее препаратов (плазмы и др.), а также при многократном использовании инъекционных игл и канюль. Введение обязательного контроля переливаемых крови и ее компонентов привело к уменьшению частоты развития посттрансфузионного гепатита С. Риск заражения главным образом связан с нахождением донора к моменту забора крови в остром раннем периоде скрыто протекающего гепатита, диагноз которого не может быть подтвержден с помощью обычных скрининговых тестов. Сохраняется высокий риск передачи вируса гепатита С при проведении сеансов гемодиализа, инъекциях, акупунктуре, пирсинге, маникюра, нанесении татуировок. Очень высока распространенность гепатита С среди наркоманов. Возможно заражение сразу несколькими генетически отличающимися типами вируса.
Инкубационный период в среднем длится 6-8 недель, максимум до 26 недель. Острая фаза заболевания часто протекает бессимптомно, в результате гепатит С диагностируется случайно, уже на поздних стадиях, в процессе очередного медицинского осмотра. Клиническое течение стерто, лишь 20-30% больных жалуются на необъяснимую слабость, постоянную утомляемость, незначительную потерю веса, снижение аппетита, ощущение тяжести и дискомфорта в правом боку. Яркая клиническая картина наблюдается у пациентов, получивших одномоментно большую инфицирующую дозу, например при гемотрансфузии или после трансплантации.
У подавляющего числа больных острая форма переходит в хроническую. Отличительной особенностью течения хронического гепатита С является развитие внепеченочных проявлений. Помимо развития цирроза и рака печени была доказана связь хронического гепатита С с развитием В-клеточной лимфомы, поражением эндокринных желез, органов зрения, кожи, мышц, суставов, нервной системы.

Люди, у которых при обследовании в крови впервые выявлены антитела против гепатита С (anti-HCV IgG) и (или) РНК вируса, в течение 3 дней направляются врачом, назначившим обследование, к врачу-инфекционисту для постановки на диспансерный учет, проведения комплексного обследования, установления диагноза и определения тактики лечения. После выздоровления человек освобождается от тяжелой физической работы на 6-12 месяцев. За лицами, контактировавшими с выявленным больным, должно быть установлено медицинское наблюдение на 6 месяцев со сдачей необходимых анализов.
Учитывая отсутствие специфической профилактики (вакцины нет), необходимо помнить следующие меры безопасности:
Важно пользоваться только индивидуальными предметами личной гигиены (бритвами, зубными щетками, маникюрными ножницами);
Использовать средства барьерной защиты (презерватив);
При выявлении гепатита С необходимо обследовать партнера и находится под медицинским наблюдением, выполнять все назначения лечащего врача;
При проведении медицинских и немедицинских манипуляций быть бдительными, пользоваться только стерильным инструментарием;
Планируя беременность, находиться под наблюдением врача и сдать все необходимые анализы.
Из всех форм вирусных гепатитов гепатит А является наиболее распространенным. От момента заражения до появления первых признаков болезни проходит от 7 до 50 дней. Чаще всего начало заболевания сопровождается подъемом температуры и может напоминать грипп. Большинство случаев завершается спонтанным выздоровлением и не требует активного лечения. При тяжелом течении назначают капельницы, устраняющие токсическое действие вируса на печень.
Вирус гепатита В передается половым путем, при инъекциях нестерильными шприцами у наркоманов, от матери — плоду. В типичных случаях заболевание начинается с повышения температуры, слабости, болей в суставах, тошноты и рвоты. Иногда появляются высыпания. Происходит увеличение печени и селезенки. Также может быть потемнение мочи и обесцвечивание кала.
Гепатит С — наиболее тяжелая форма вирусного гепатита, которую называют еще посттрансфузионным гепатитом. Это значит, что заболевали им после переливания крови. Это связано с тем, что тестировать донорскую кровь на вирус гепатита С стали всего несколько лет назад. Достаточно часто происходит заражение через шприцы у наркоманов. Возможен половой путь передачи и от матери — плоду. Наибольшую опасность представляет собой хроническая форма этой болезни, которая нередко переходит в цирроз и рак печени.
Хроническое течение развивается примерно у 70-80% больных. Сочетание гепатита С с другими формами вирусного гепатита резко утяжеляет заболевание и грозит летальным исходом.
Гепатит E похож на гепатит A, но начинается постепенно и опаснее для беременных.
Последний в семействе гепатитов, гепатит G, похож на C, но менее опасен.
Пути заражения
Вирусы гепатита попадают в организм человека двумя основными способами. Больной человек может выделять вирус с фекалиями, после чего тот с водой или пищей попадает в кишечник других людей. Врачи называют такой механизм заражения фекально‑оральным. Он характерен для вирусов гепатита А и Е. Таким образом, гепатит А и гепатит Е возникают в основном из‑за несоблюдения личной гигиены, а также при несовершенстве системы водоснабжения. Этим объясняется наибольшая распространенность этих вирусов в малоразвитых странах.
Второй путь заражения — контакт человека с инфицированной кровью. Он характерен для вирусов гепатитов В, С, D, G. Наибольшую опасность, ввиду распространенности и тяжелых последствий заражения, представляют вирусы гепатитов В и С.
Ситуации, при которых чаще всего происходит заражение:
— переливание донорской крови. Во всем мире в среднем 0,01-2% доноров являются носителями вирусов гепатита, поэтому в настоящее время донорская кровь перед переливанием реципиенту исследуется на наличие вирусов гепатита В и С. Риск инфицирования повышается у лиц, нуждающихся в повторных переливаниях крови или ее препаратов
— использование одной иглы разными людьми во много раз увеличивает риск заражения гепатитами В, С, D, G. Это самый распространенный путь заражения среди наркоманов;
— вирусы B, С, D, G могут передаваться при половом контакте. Чаще всего половым путем передается гепатит В. Считается, что вероятность заражения гепатитом С у супругов мала.
Симптомы
От момента заражения до появления первых признаков болезни проходит разное время: от 2-4 недель при гепатите А, до 2-4 и даже 6 месяцев при гепатите В. По истечении этого периода, во время которого вирус размножается и адаптируется в организме, болезнь начинает проявлять себя.
Сначала, до появления желтухи, гепатит напоминает грипп и начинается с повышения температуры, головной боли, общего недомогания, ломоты в теле, как при гепатите А. При гепатитах B и С начало, как правило, более постепенное, без резкого подъема температуры. Так, вирус гепатита В проявляет себя незначительной температурой, болью в суставах, иногда высыпаниями.
Начальные проявления гепатита С могут ограничиться слабостью и снижением аппетита. Через несколько дней картина начинает меняться: пропадает аппетит, появляются боли в правом подреберье, тошнота, рвота, темнеет моча и обесцвечивается кал. Врачи фиксируют увеличение печени и реже — селезенки. В крови обнаруживаются характерные для гепатитов изменения: специфические маркеры вирусов, увеличивается билирубин, печеночные пробы увеличиваются в 8-10 раз.
Обычно после появления желтухи состояние больных улучшается. Однако этого не происходит при гепатите С, а также у хронических алкоголиков и наркоманов, независимо от вида вируса, вызывающего заболевание, из‑за интоксикации организма. У остальных же больных постепенно, в течение нескольких недель, происходит обратное развитие симптомов. Так протекают острые формы вирусных гепатитов.
Клиническое течение гепатитов может быть разной степени тяжести: легкая, среднетяжелая и тяжелая формы. Есть еще и четвертая, фульминантная, то есть молниеносная форма. Это самая тяжелая разновидность гепатита, при которой развивается массивный некроз печени, заканчивается обычно смертью больного.
Наибольшую опасность представляет хроническое течение гепатитов. Хронизация характерна только для гепатитов B, C, D. Наиболее характерными признаками хронических гепатитов являются недомогание и усиливающаяся к концу дня повышенная утомляемость, невозможность выполнять прежние физические нагрузки. На далеко зашедшей стадии хронического вирусного гепатита обнаруживаются желтуха, потемнение мочи, кожный зуд, кровоточивость, похудание, увеличение печени и селезенки, сосудистые звездочки.
Лечение
Длительность гепатита А составляет в среднем 1 месяц.
Специального противовирусного лечения при этом заболевании не требуется. Лечение включает в себя: базисную терапию, постельный режим, соблюдение диеты. При наличии показаний назначается дезинтоксикационная терапия (внутривенно или перорально), симптоматическая терапия. Обычно рекомендуют избегать употребления алкоголя, который, как ядовитое вещество, может ослабить и без того поврежденную печень.
Острый вирусный гепатит В с выраженными клиническими симптомами заканчивается выздоровлением более чем в 80% случаев. У больных, перенесших безжелтушную и субклиническую формы, гепатит В часто хронизируется. Хронический гепатит приводит со временем к развитию цирроза и рака печени. Полного излечения хронического гепатита В практически не наступает, но можно добиться благоприятного течения заболевания при условии выполнения определенных рекомендаций, касающихся режима труда и отдыха, питания, психоэмоциональных нагрузок, а также при приеме препаратов, улучшающих обменные процессы в клетках печени.
В обязательном порядке проводится базисная терапия. Противовирусное лечение назначается и проводится под строгим контролем врача и в тех случаях, когда имеются показания. К противовирусному лечению относятся препараты группы интерферонов. Лечение проводится длительно. Иногда бывают необходимы повторные курсы терапии.
Гепатит C — наиболее серьезный вид гепатита. Развитие хронической формы наблюдается как минимум у каждого седьмого заболевшего. У этих больных высок риск развития цирроза и рака печени. Основой всех схем лечения является интерферон‑альфа. Механизм действия этого препарата заключается в предотвращении инфицирования новых клеток печени (гепатоцитов). Применение интерферона не может гарантировать полного выздоровления, однако, лечение им предотвращает развитие цирроза или рака печени.
Гепатит D протекает только на фоне гепатита B. Лечение гепатита D должно проводиться в стационаре. Требуется как базисная, так и противовирусная терапия.
Гепатит E не лечат, так как организм человека достаточно силен, чтобы избавиться от вируса без помощи лечения. Через месяц‑полтора наступает полное выздоровление. Иногда доктора назначают симптоматическую терапию для устранения головной боли, тошноты и других неприятных симптомов.
Осложнения
Осложнениями вирусных гепатитов могут стать функциональные и воспалительные заболевания желчных путей и печеночная кома, и если нарушение в работе желчевыводящих путей поддается терапии, то печеночная кома является грозным признаком молниеносной формы гепатита, заканчивающейся летальным исходом практически в 90% случаях. В 80% случаев молниеносное течение обусловлено сочетанным действием вирусов гепатитов В и D. Печеночная кома наступает из‑за массивного омертвения (некроза) клеток печени. Продукты распада печеночной ткани попадают в кровь, вызывая поражение центральной нервной системы и угасание всех жизненных функций.
Хронический гепатит опасен тем, что отсутствие адекватного лечения нередко приводит к циррозу, а иногда и раку печени.
Самое тяжелое течение гепатита вызывает сочетание двух и более вирусов, например В и D или B и С. Встречается даже B+D+C. В этом случае прогноз крайне неблагоприятный.
Профилактика
Чтобы уберечься от заражения гепатитами, необходимо соблюдать несложные правила.
Не следует употреблять некипяченую воду, всегда мыть фрукты и овощи, не пренебрегать термической обработкой продуктов. Так можно предотвратить заражение гепатитом А.
В целом, необходимо избегать контакта с биологическим жидкостями других людей. Для предохранения от гепатитов В и С — в первую очередь с кровью. В микроскопических количествах кровь может остаться на бритвах, зубных щетках, ножницах для ногтей. Не стоит делить эти предметы с другими людьми. Нельзя делать пирсинг и татуировки нестерильными приборами. Необходимо принимать меры предосторожности при сексе.
Материал подготовлен на основе информации открытых источников
Гепатит С – это один из самых распространенных видов вирусных гепатитов, который проявляет склонность к длительному бессимптомному течению и характеризуется тенденцией к хронизации, развитию цирроза печени или первичных гепатокарцином. Заболевание может протекать остро или скрытно в хронической форме. От человека к человеку гепатит C передается в основном через кровь, в очень редких случаях фиксируется половой и вертикальный путь заражения.
В мире насчитывается 170 млн. больных, страдающих от гепатита этой формы. Ежегодно фиксируется около 4 млн. новых случаев заболевания, при этом количество летальных исходов от его осложнений насчитывает более 350 тыс.
Возбудитель гепатита С – РНК-содержащий вирус HCV, обладающий изменчивостью и склонностью к мутациям, благодаря чему в организме больного может одновременно выявляться несколько его подвидов.
Вирус HCV попадает в паренхиму печени, где и начинает процесс индуцирования. При этом клетки печени разрушаются, что вызывает воспаление всего органа. Постепенно гепатоциты заменяются соединительной тканью, развивается цирроз, и печень теряет способность выполнять свои функции.
Как можно заразиться
Выделяют два основных способа передачи возбудителя гепатита C: трансфузионный (через кровь и ее компоненты) и половой. Самым распространенным считается первый.
Единственным источником инфекции является больной человек в активной фазе заболевания или носитель вируса, у которого болезнь протекает бессимптомно.
Гепатит C, как и гепатит B, передается половым путем, однако, риск заболеть гепатитом C при сексуальном контакте гораздо ниже. Это объясняется пониженной концентрацией возбудителя в крови носителя.
Механизмы передачи инфекции:
- вертикальный – от матери ребенку;
- контактный – во время половых сношений;
- искусственный – заражение во время манипуляций, связанных с нарушением целостности покровов.

Группы риска
Существуют определенные группы людей, подверженных высокому риску заражения гепатитом С в процессе лечения или же в связи с профессиональной деятельностью и образом жизни.
Заражение может произойти во время:
- лица, употребляющие наркотические вещества путем инъекций;
- пациенты, заболевание которых требует постоянного гемодиализа;
- лица, которые многократно подвергались переливанию крови и ее компонентов (особенно до 1989 года);
- лица после перенесенной трансплантации органов;
- дети, рожденные от инфицированных матерей;
- пациенты онкологических клиник со злокачественными заболеваниями органов кроветворения;
- медперсонал, непосредственно контактирующий с кровью пациентов;
- лица, не использующие барьерные средства контрацепции, предпочитающие иметь несколько половых партнеров;
- половые партнеры лиц, больных гепатитом C;
- носители вируса иммунодефицита;
- гомосексуалисты;
- люди, регулярно посещающие салоны маникюра, пирсинга, тату, косметологические кабинеты для проведения инвазивных процедур;
- люди, использующие в быту общие с носителем гепатита бритвы, зубные щетки и другие средства личной гигиены;
- люди с неустановленными причинами заболевания печени.
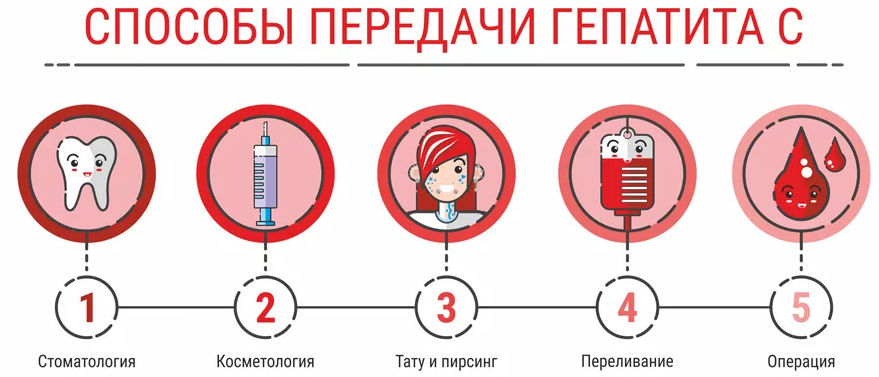
Где можно заразиться
Опасные места с точки зрения заражения гепатитом C:
- тату-салоны (при пирсинге и нанесении татуировок);
- места совместного употребления инъекционных наркотиков;
- стоматологический кабинет;
- исправительные учреждения, места заключения;
- медицинские учреждения (в развитых странах очень редко).
Посещая салоны и лечебные учреждения, необходимо быть уверенным в квалификации персонала, следить за использованием исключительно одноразовых материалов и обращаться за помощью к специалистам, имеющим лицензию на данный вид деятельности.
Особенности инфицирования гепатитом С через кровь
Передача гепатита С в основном осуществляется через кровь. Сыворотка и плазма крови носителей инфекции представляет опасность еще за неделю до проявления симптомов болезни и сохраняет способность к заражению длительное время.
Для того чтобы произошла передача инфекции, в кровяное русло должно поступить достаточное количество зараженной крови, поэтому самым частым путем передачи возбудителя является введение его через иглу во время инъекции. Наибольшая концентрация возбудителя обнаружена именно в крови, тогда как в других жидких средах она значительно ниже.
- гемотрансфузия – более 50% случаев;
- употребление инъекционных наркотиков – более 20% случаев;
- гемодиализ (искусственная почка) – более 10% случаев.
Источником заражения могут быть нестерильные медицинские инструменты, иглы для нанесения татуировок и пирсинга, загрязненные кровью больного, бритвы, ножницы для маникюра при их совместном использовании с инфицированным.
Вероятность заражения гепатитом C при единичной инъекции загрязненной иглой в условиях медучреждения минимальна, так как в небольших количествах зараженной крови концентрация вирусов недостаточна. В этом случае имеет значение размер просвета иглы. Так, иглы небольшого сечения, которые используют для внутримышечных инъекций, гораздо менее опасны, чем канюли с широким отверстием для внутривенных инфузий.
До конца прошлого столетия основным путем передачи гепатита C было введение возбудителя с зараженной кровью и ее компонентами во время трансфузии. На данный момент количество подобных случаев инфицирования существенно сократилось благодаря тестированию донорской крови на предмет наличия антител.
Диагностика дает погрешности в случае обследования пациентов и доноров в начальной стадии болезни, когда обнаружить маркеры возбудителя затруднительно.
В экономически развитых странах, где строго соблюдаются нормы стерилизации медицинских инструментов, используются исключительно одноразовые иглы и производится проверка донорской крови, вероятность заражения гепатитом С гематогенным и парентеральным способом минимальна.
Особенности вертикальной передачи
Способ передачи возбудителя от матери ребенку называют вертикальным. Вирус гепатита C передается разными путями.
Вертикальный путь передачи:
- во время родов;
- при грудном вскармливании;
- при уходе за ребенком.
В этом списке главное практическое значение имеет заражение гепатитом C во время родов, так как в момент прохождения ребенка по родовым путям высока вероятность контакта крови ребенка с кровью матери. К сожалению, методы, предотвращающие передачу инфекции в процессе родов, не разработаны.
Подобные случаи фиксируются у 6% больных, но при низкой вирусной нагрузке у матери вертикальная передача наблюдается в крайне редких случаях. Риск заражения ребенка возрастает до 15% при одновременном диагностировании у матери гепатита С и вируса иммунодефицита.
Случаи заражения ребенка в послеродовом периоде встречаются довольно редко. В грудном молоке кормящей женщины обнаруживают возбудителя, однако, попадая в желудок ребенка, вирус расщепляется пищеварительными соками и не несет угрозы заражения. По этой причине женщинам с гепатитом С грудное вскармливание не противопоказано.
Особенности инфицирования половым путем
Роль полового способа передачи гепатита С невелика по сравнению с вероятностью инфицирования гепатитом В или ВИЧ и составляет около 5–10% от общего числа случаев заболевания.
Изучение состава таких жидких сред, как слюна, семенная жидкость и вагинальные выделения, указывает на присутствие в них возбудителя в редких случаях и в низких титрах. По этой причине эпизоды заражения половым путем встречаются относительно редко.
Факторы, способствующие заражению гепатитом С при половых контактах:
- нарушение целостности внутренней поверхности половых путей и ротовой полости, их кровоточивость;
- воспалительные заболевания половых органов;
- половые сношения в период менструации;
- сопутствующие заболевания мочевыводящей и половой сферы, инфицирование ВИЧ;
- беспорядочные половые связи;
- практика анального секса;
- травмирующий секс в агрессивной форме.
Риск передачи инфекции от одного супруга другому составляет менее 1% в год, но при сопутствующих патологиях он значительно возрастает.
Другие способы передачи гепатита С
Описан ряд необычных и редких случаев того, как передается гепатит С. Так, при регулярном назальном вдыхании кокаина происходит травматизация слизистой носа и сосудов, которые являются воротами для проникновения вируса.
Кроме того, никто не застрахован от инфицирования во время аварий, драк или при получении травм, связанных с повышенной кровопотерей. Через открытые раны может проникать кровь носителя и передаться вирус инфекции, при этом ее количества может оказаться достаточно для начала развития патологии.

Повторное заражение
Лечение гепатита С является длительным и дорогостоящим процессом. Несмотря на это многим людям удалось избавиться от пагубного недуга и вернуться к здоровой жизни. Шанс на полное выздоровление имеют примерно 15% больных, у которых заболевание выявлено в острой стадии.
Тем не менее, существует вероятность повторного заражения, так как к вирусу НСV у человека не вырабатываются факторы защиты. К тому же многообразие разновидностей возбудителя не позволяет разработать единую тактику профилактических мероприятий и создать вакцину.
Как нельзя заразиться гепатитом С
Вопрос передачи вируса HCV хорошо изучен. Специалисты в сфере инфекционных заболеваний утверждают, что от человека гепатит C передается только напрямую другому человеку. Промежуточные хозяева в виде животных и кровососущих насекомых исключены.
Случаев заражения от домашних животных через порезы или укусы зафиксировано не было. Особое внимание исследователей было обращено на комаров из жарких стран, которые могли бы стать резервуаром инфекции.
Было изучено более 50 видов москитов. Получены следующие результаты: спустя 24 часа после заражения насекомых возбудителя удалось выделить только в брюшке комара, в грудной части насекомого вирус не обнаружен. Эти данные говорят о том, что возможность заражения при укусе москитов исключается.
Определенный риск существует при использовании личных предметов гигиены, способных порезать кожу или сохранять на своей поверхности физиологические жидкости больного. Такая вероятность крайне мала, но она должна быть учтена.

Гепатит C нельзя передать:
- воздушно-капельным путем при чихании, разговоре;
- при объятиях, прикосновениях и рукопожатиях;
- с грудным молоком матери;
- через еду и напитки;
- во время использования предметов быта, общей посуды, полотенец.
В крайне редких случаях фиксируется бытовой путь передачи, но условием развития заболевания является попадание крови больного в раны, ссадины или порезы здорового человека.
Гепатит С не требует изоляции больных, они пожизненно состоят на диспансерном учете. Для них не создают специальных условий на работе и в учебных заведениях, а лишь освобождают от службы в армии. Эти люди не представляют опасности для окружающих и могут вести полноценный образ жизни в обществе.
ВИЧ-инфекция и гемоконтактные (парентеральные) вирусные гепатиты В и С относятся к категории преимущественно хронических инфекционных заболеваний, завершающихся развитием синдрома приобретенного иммунодефицита (СПИДа), а при гепатитах цирротической стадии с возможным развитием гепатоцеллюлярной карциномы.
Заражение медицинского работника чаще всего происходит при загрязнении кожи и слизистых оболочек биологическими жидкостями больного (кровью, сывороткой, ликвором, спермой и др.) и при травматизации их во время выполнения медицинских манипуляция (порез, укол, повреждение кожи мелкими обломками кости и др.).
Следует отметить, что заражение вирусами гепатитов В и С, в отличии от ВИЧ происходит значительно легче и чаще в связи с их меньшей инфицирующей дозой и высокой устойчивостью вируса во внешней среде.
Риску профессионального инфицирования чаще всего подвержены медицинские работники, которые соприкасаются с кровью и её компонентами.
В первую очередь, это сотрудники гематологических, реанимационных, стоматологических, гинекологических, хирургических и гемодиализа отделений, процедурных кабинетов, лаборанты и т. д., а также лица, работающие на производстве по заготовке крови, ее компонентов и ее препаратов.
Учитывая возможную инфицированность крови и биологического материала человека вирусами СПИДа, гепатитов, цитомегаловирусами, рядом онкогенных вирусов правила профилактики профессионального заражения распространяются на все лечебно-профилактические учреждения, независимо от профиля. Эти правила сводятся к максимальному предотвращению возможности загрязнения кожи и слизистых.
Для профилактики профессионального инфицирования необходимо:
- при выполнении манипуляций медицинский работник должен быть одет в халат, шапочку, сменную обувь, выходить в которой за пределы лабораторий, отделений запрещается;
- все манипуляции, при которых может произойти загрязнение рук кровью, сывороткой или др. биологическими жидкостями, проводить в перчатках. Резиновые перчатки, снятые единожды, повторно не используются из-за возможности загрязнения рук. В процессе работы перчатки обрабатываются 70% спиртом, 3% хлорамином, спиртовым раствором хлоргексидина и др.
- мед. работники должны соблюдать меры предосторожности при выполнении манипуляций с режущими и колющими инструментами (иглы, скальпели, ножницы); открывая бутылки, флаконы, пробирки с кровью или сывороткой, следует избегать уколов, порезов-перчаток и рук;
- при повреждении кожных покровов необходимо немедленно обработать и снять перчатки, выдавить кровь из ранки, затем под проточной водой тщательно вымыть руки с мылом, обработать их 70% спиртом и смазать ранку 5% раствором йода. При загрязнении рук кровью следует немедленно обработать их тампоном, смоченным 3% раствором хлорамина или 70% спиртом, вымыть их двукратно теплой проточной водой с мылом и насухо вытереть индивидуальным полотенцем;
- если кровь попала на слизистые оболочки глаз, их следует сразу же промыть водой или 1% раствором борной кислоты. При попадании на слизистую оболочку - обработать 1% раствора протаргола, на слизистую оболочку рта - полоскать 70% раствором спирта или 0,05% раствором марганцево-кислого калия, или 1% раствором борной кислоты;
- при угрозе разбрызгивания крови и сыворотки, обломков костей следует применять средства защиты глаз и лица: защитную маску, очки, защитные щитки;
- разборку, мойку, ополаскивание медицинского инструмента, пипеток, лабораторной посуды, приборов или аппаратов, которые соприкасались с кровью или сывороткой, надо проводить только в резиновых перчатках после предварительной дезинфекции (обеззараживания);
- мед. работники, имеющие раны на руках, эксудативные поражения кожи или мокнущий дерматит, на время заболевания отстраняются от ухода за пациентами и контакта с предметами для ухода. При необходимости выполнения работы все повреждения должны быть закрыты напальчниками, лейкопластырем;
- бланки направлений в клинико-диагностическую лабораторию категорически запрещается помещать в пробирки с кровью;
- поверхность рабочих столов в конце рабочего дня (а в случае загрязнения кровью - немедленно) обрабатываются 3% раствором хлорамина или 6% раствором перекиси водорода с 0,5% моющего средства. Причем, если поверхность загрязнена кровью или сывороткой, процедуры выполняют дважды: немедленно и с интервалом в 15 минут;
- заполнение учетной и отчетной документации должно вестись на чистом столе;
- запрещается принимать пищу, курить и пользоваться косметикой на рабочих столах;
- не стоит проводить никаких парентеральных и лечебно-диагностических процедур мед.персоналу в тех помещениях, которые предназначены для обслуживания больных.
В тех случаях, когда произошла травматизация рук и других частей тела с загрязнением кожи и слизистых биологическими жидкостями, мед. работнику, не привитому ранее против гепатита В, проводится иммунизация по эпидимическим показаниям так же 3-кратно в более короткие сроки (по схеме 0-1-2) с ревакцинацией через 12 месяцев (тел.: 277-5671). Прививка в этих случаях должна проводится как можно скорее - не позднее 1-2 суток после травмы. Травмы мед.работников должны учитываться в каждом лечебно профилактическом учреждении. Пострадавшие должны наблюдаться не менее 6-12 месяцев у врача-инфекциониста. Медицинское наблюдение проводится с обязательным обследованием на маркеры вирусных гепатитов В, С и ВИЧ-инфекции.
Хотя первейшей мерой профилактики заражения медицинского персонала вирусом СПИДа является предотвращение непосредственного контакта с кровью и жидкостями инфицированного организма, но, если вследствие повреждения кожи или слизистых оболочек медработника такой контакт все же случается, необходимо прибегнуть к посттравматической профилактике (ПТП) с помощью таких антиретровирусных средств, как азидотимидин (ретровир), индинавир (криксиван), эпивир (ламивудин) и некоторые другие. /CDC, MMMWR; 1996; 45:468-72: JAMA, 1996 July 10; 276(2).
Контрольными исследованиями установлено, что азидотимидин эффективен в посттравматической ВИЧ-профилактике. Азидотимидин примерно на 79% уменьшает риск ВИЧ-сероконверсии после посттравматического ВИЧ-инфицирования. Перспективные исследования применения азидотимидина для ВИЧ-инфицированных женщин и их детей показывают, что непосредственный профилактический эффект азидотимидин на плод и/или новорожденного выражается в 67%-ном уменьшении перинатальной ВИЧ-транмиссии, защитный эффект изидотимидииа лишь частично объясняется уменьшением титра ВИЧ в материнской крови.
Посттравматическая профилактика (ПТП) точно так же снижает ретровирусную активность. В среднем риск ВИЧ-инфекции при чрезкожном проникновении крови от ВИЧ-пациента составляет 0,3%. Наиболее высокий риск инфицирования отмечается при глубоких поражениях кожных покровов, подвергшихся воздействию видимой крови на медицинском инструментарии, при соприкосновении с инструментом, находившимся в вене или артерии пациента (например, с иглой при флеботомии); или в организме больного (следовательно, имевшего высокий титр ВИЧ).
Чем больший объем крови был задействован, тем выше риск. При поверхностных повреждениях крови риск инфицирования уменьшается и составляет 0,1% и менее в зависимости от объема крови и титра ВИЧ. Пока данные об эффективности и токсичности ПТП, а также риске ВИЧ-инфицирования при тех или иных повреждениях кожи ограничены. Однако, в большинстве случаев подобные травмы не приводят к ВИЧ-инфецированию. Поэтому при назначении ПТП следует принимать в расчет ее потенциальную токсичность. Если есть такая возможность, лучше обратиться за рекомендациями к экспертам в области антиретровирусной терапии и ВИЧ-трансмиссии.
Известно, что сочетание азидотимидина (ретровира) и ламивудина (эпивира) увеличивает антиретровирусную активность и преодолевает формирование резистентных штаммов. Добавление протеазы (индинавир, саквинавир) особенно показано при случаях, связанных с высоким риском инфицирования. Однако, учитывая вероятность возникновения резистентных штаммов, добавление ингибиторов протеазы целесообразно и при ситуациях меньшего риска.
Читайте также:


