Швейцарская вакцина от гриппа
Институт биомедицинских исследований (Istituto di Ricerca in Biomedicina) из швейцарского кантона Тичино давно уже является международно признанной инстанцией и источником проверенной информации из сферы расшифровки тайн, на основе которых работают механизмы иммунной защиты человека. Институт был основан в 2000 году в городе Беллинцона, столице кантона Тичино. Именно тут были выявлены антитела и молекулы, способные бороться с вирусами, вызывающими Sars und Mers.
И вот теперь опыт Института оказался востребованным на фронте борьбы с нынешней пандемией коронавируса. Консорциум ученых и экспертных структур, возглавляемый IRB, стал одним из победителей конкурса заявок, проводимого Европейской Комиссией в рамках борьбы с вирусом. На неотложные исследования в области новых вакцин, терапии и диагностических тестов Еврокомиссия выделила почти 50 миллионов евро.
В консорциум также входят клиника Сан-Маттео из Павии (San Matteo Hospital), Университет города Брауншвейг из Германии и Каролинский мединститут из Швеции. Целью консорциума является разработка новых методов иммунотерапии против нового коронавируса. Об этом мы разговариваем с руководителем IRB Лукой Варани (Luca Varani).
swissinfo.ch: В чем может заключается новая иммунотерапия против коронавируса?
Лука Варани: Позвольте мне сначала привести вам только один пример. У нас у каждого почти в детстве была ветрянка. Но она, как вы знаете, бывает только один раз в жизни, потому что наша иммунная система вырабатывает антитела, способные победить болезнь в случае, если она появляется вновь. Антитела также вырабатываются при коронавирусной инфекции, и это именно то, что нас интересует.
— А если немного подробнее?
— Давайте возьмем пациента, который все-таки излечился от коронавируса. Это значит, что в его крови есть антитела, которые смогли победить вирус. Наша идея заключается в том, чтобы использовать их как лекарство для лечения людей, заболевших от вируса.
— Звучит как-то очень уже просто. То есть достаточно взять кровь у вылеченного человека и ввести ее больному пациенту, и он тут же излечится?
— Мы придерживаемся трех различных подходов. Первый на самом деле предполагает забор крови у пациентов, вылеченных от вируса, затем мы извлекаем антитела и вводим их больным людям. Это простой и быстрый метод, и это то самое традиционное лечение, которое используется человечеством уже более века. Например, он был использован в рамках эксперимента во время последней вспышки лихорадки Эбола.
Однако у него есть один недостаток: вылеченные люди должны постоянно сдавать свою кровь, что не очень практично. В рамках второго подхода берутся фрагменты антител, присутствующих в организме излеченного человека, смешиваются и на этой основе в лаборатории получаются новые антитела. Этот метод был разработан в начале 1990-х годов. Сегодня на рынке есть несколько препаратов, которые были произведены именно таким образом. Третий подход — это как раз особенность нашего института IRB.
Мы ищем не все антитела у вылеченных пациентов, а только лучшие экземпляры, то есть те, что уже доказали свою способность гарантированно победить коронавирус. Затем мы воспроизводим их искусственно и вводим уже больным в качестве лекарственного препарата. Преимущество этого метода состоит в том, что такие лекарства можно производить бесконечно.
— Но ведь коронавирус может мутировать. Не рискуете ли вы разработать препарат с ограниченной эффективностью?
Поэтому такие антитела остаются эффективными даже при мутациях и ими-то как раз мы и занимаемся. Мы уже разработали антитела этого типа для борьбы со вспышкой лихорадки Зика в Латинской Америке в 2017 году.
— Сколько времени займет разработка препарата против нового коронавируса?

— На международном уровне институт IRB стал известен своими открытиями в области борьбы с вирусами гриппа, Sars и Mers. Смогут ли эти успехи как-то помочь в борьбе с нынешним коронавирусным кризисом?
— Исследовательские методы и тесты, которые мы используем сегодня применительно к новому коронавирусу, были разработаны в ходе поиска методов противодействия не только вирусам Sars и Mers, но и другим вирусным инфекциям. Кроме того, сейчас существуют антитела, которые были разработаны для борьбы с Sars, и которые также воздействуют и на коронавирус, хотя и гораздо менее эффективно. Но это уже некая отправная точка, от которой мы можем отталкиваться.
Но я хотел бы подчеркнуть одну важную вещь: наука как таковая не рассчитана на быстрые действия, и она не может реагировать на чрезвычайные ситуации. Вот почему науку всегда следует поддерживать и финансировать. В 2003 году все только и делали, что говорили о Sars, но потом все об этой болезни забыли. Однако вирусы Sars и Covid-19 очень похожи, и если бы тогда на разработку вакцины против Sars были бы выделены достаточные средства, то, вероятно, коронавирусную вакцину, а не просто лекарство, мы бы имели уже сейчас.
Материалы ИноСМИ содержат оценки исключительно зарубежных СМИ и не отражают позицию редакции ИноСМИ.
Грипп – очень опасная и острая инфекционная патология, имеющая сезонные проявления и чаще всего встречающаяся в осенний и зимний периоды. Само заболевание вызывается отдельной разновидностью вирусов, что распространяются воздушно-капельным путём.
Будучи довольно опасной инфекцией, невылеченный вовремя грипп может повлечь за собой ряд осложнений. Именно поэтому сегодня существует много средств для профилактики этой болезни.
Наиболее эффективным препаратом следует считать гриппозные препараты. Ввиду их многообразия будет проведено сравнение вакцин от гриппа, их особенностей и эффективности.
Какие бывают?
Первое поколение. Оно называется цельновирионными (не расщеплёнными) вакцинами и производится с помощью целого, полностью дезактивированного вируса гриппа. А значит, он уже никогда не сможет вызвать болезнь.
Данная вакцина вводится либо в нос, либо подкожно. При этом допускается повышение температуры вплоть до 37 с половиной градусов и уплотнение в месте прививки до пяти сантиметров.
К первому поколению относят следующие вакцины от гриппа:

- Грифор. Российское производство, вводят в нос;
- элюатно-центрифужная вакцина (жидкого вида). Отечественная разработка. Вводят подкожно либо внутримышечно;
- и Грипповак. Также российского производства. Вводят как в нос, так и подкожно.гр
Второе поколение. Относится к расщеплёнными (или сплит) вакцинам. Особенность этих препаратов заключается в том, что из них удалены все части вируса, содержащие белки, поскольку побочные реакции вызывают именно эти частицы.
К препаратам второго поколения относятся:
- Бегривак. Немецкое производство;
- Ваксигрипп. Французский изготовитель;
- Флюарикс. Немецкое производство.
При этом препараты второго поколения вводятся исключительно подкожно. Согласно статистике, реакции на данную вакцину возникают примерно у 1% детей и 2% взрослых. Иногда у вакцинанта диагностируется повышение температуры до 38 градусов. Но это достаточно редкое явление.
Вакцинами третьего поколения являются:
- Инфлексал. Швейцарского производства;
- Гриппол и Гриппол плюс. Российский изготовитель;
- Инфлювак и Инфлювак-ТС. Нидерландского производства;
- и Агриппал. Итальянская разработка.
Существует мнение, согласно которому вакцины третьего поколения ослабляют иммунитет. Поэтому в некоторые из перечисленных препаратов добавляют адъювант (вещество, усиливающее иммунизирующую способность организма и повышающее выработку антител).
Сравнение вакцин от гриппа: какая лучше?
Решение вакцинироваться принято. Но вот вопрос: какой препарат выбрать, ведь их сейчас так много? Давайте разбираться.
Гриппол отличается от аналогов уменьшенным в три раза содержанием антигенов (по сравнению с Инфлюваком). При этом Гриппол занимает лидирующие позиции на российском рынке среди вакцин от гриппа (около 60%).

Ваксигрипп, в свою очередь, является инактивирированной сплит-вакциной для борьбы с тем же гриппом. Особенность этого средства заключается в том, что его можно применять одновременно с другими вакцинами (но не более одного раза в день).
Ваксигрипп допускается использовать для гриппопрофилактики даже 6-ти месячным малышам. К тому же препарат особенно рекомендован тем, кто часто даёт осложнения, переболев этой патологией. Какая же из этих двух вакцин лучше?
Отзывы о препарате Гриппол в своём большинстве положительны, хотя некоторые указывают на его недостаточную эффективность (то же относится и к Грипполу Плюс). Будучи отечественной вакциной, Гриппол постоянно совершенствует и контролирует не только Минздрав, но и Роспотребнадзор.

Стоит отметить, что по своему качеству и характеристикам многие российские лекарства ничуть не уступают зарубежным, при этом они намного дешевле. Тем не менее, особой популярностью среди импортных впрепаратов пользуется Ваксигрипп из Франции.
Уже упоминалось о свойствах и особенностях Ваксигриппа. Но, помимо него, существует такой препарат, как Инфлювак, который также распространён на сегодняшний день. Какой же из них лучше?

Инфлювак. Первое что бросается в глаза — стоимость этой вакцины. В среднем цена Инфлювака равна 550 рублей, в то время как Ваксигрипп можно купить за 400 рублей. Инфлювак довольно похож на Ваксигрипп по своему составу и дозировке.
Оба препарата дают один и тот же результат. Единственным отличием (помимо цены) можно назвать побочные эффекты. Список таковых у Инфлювака значительно больше, чем у Ваксигриппа. Это значит, что последний можно назвать более предпочтительным для покупки.
Совигрипп отличается тем, что дополнен особым адъювантом — Совидоном, который и делает сам препарат уникальным, поскольку обладает способностью значительно повышать иммунный ответ. Предназначен для использования людьми старше 18 лет.

Также эта вакцина может характеризоваться сильными поствакцинальными реакциями (отек в месте введения прививки и температура тела вплоть до сорока градусов). Крайне редко (при повышенной индивидуальной чувствительности) могут иметь место аллергические реакции.
А вот Ультрикс можно применять уже с шестилетнего возраста. Большой плюс препарата – редкие побочные проявления, как правило, не отличающиеся болезненностью.
О свойствах Гриппола уже говорилось ранее. А как же Гриппол Плюс? По сути, он является улучшенной версией вакцины и может применяться для детей с полугода.

Гриппол Плюс считается более высокоочищенным и лучше переносимым (в сравнении с обычным Грипполом). При этом местные и общие реакции на данную вакцину в большинстве случаев отсутствуют.
Цена обоих препаратов почти идентична и находится в районе 200 рублей за упаковку. Таким образом, особых отличий между ними назвать нельзя. Здесь стоит отталкиваться лишь от ценовой выгоды.
Примечательно, что Гриппол Плюс производят в двух странах: в России и Нидерландах. А Инфлювак — исключительно в Голландии. Имеется ли между этими вакцинами разница?
По цене отличие имеется. Но оно невелико: Гриппол Плюс стоит в среднем 150-250 рублей за дозу, а Инфлювак — 250-350 рублей.

В обоих препаратах отсутствуют консерванты, возраст применения един – с шести месяцев. Отличительным моментом между препаратами можно назвать отсутствие иммуностимулятора у Инфлювака.
Более предпочтительным следует считать Гриппол Плюс. Он отличается и выгодной стоимостью и наличием веществ, укрепляющих иммунитет.
Отличия импортных и отечественных прививок от гриппа
В последнее время можно наблюдать тенденции к сокращению ценового разрыва между отечественными и зарубежными вакцинами от гриппа.
Сейчас в России данные препараты активно совершенствуются. Это значит, что отличий скоро может и не быть.
Какая противогриппозная вакцина лучше и безопаснее для детей?
Каждая вакцина против гриппа имеет свой возраст применения. Он может колебаться от шести месяцев до шести лет. Крайне важно узнать допустимый возраст перед тем, как ставить прививку.

Наиболее безопасными и подходящими для детей можно назвать вакцины, имеющие наименьшие возрастные ограничения. К ним можно отнести:
Все их можно вводить уже полугодовалым малышам.
Какую прививку лучше делать взрослым?
Наиболее приоритетными качествами при выборе прививки от гриппа для взрослых является наличие иммуностимуляторов, доза антигена вируса и возможность применения у беременных.

Лучше всего взрослым подходят такие вакцины, как:
Именно они отвечают всем перечисленным свойствам. Тем не менее, в выборе вакцины против гриппа лучше всего поможет консультация врача.
Видео по теме
Доктор Комаровский о видах вакцин от гриппа:
У грипповируса есть особенность – он изменяет себя каждый год, подстраиваясь под окружающую среду и новые вакцины. Именно поэтому происходит непрерывное обновление и совершенствование препаратов от данной патологии. И, несмотря на возможные побочные эффекты, общее количество людей, желающих провакцинироваться от гриппа, растёт.
— Вчера ВОЗ объявил пандемию коронавируса. В чем отличие пандемии от эпидемии?

— В масштабах. Пандемия охватывают практически всю планету. Но пандемия коронавируса существенно отличается от пандемий свиного и птичьего гриппа прошлых лет. Коронавирус быстро распространяется, но по осложнениям и летальности уступает пандемии того же птичьего гриппа в 2009–2010 годах. И в России летальные исходы маловероятны.
— Структура эпиднадзора в России уникальна и с нас можно брать пример. Наш эпиднадзор был создан еще при советской власти, это четко выстроенная и эффективная система защиты.
Почему мы сегодня в Европе наблюдаем такой разгул коронавируса? Да потому что там демократически, легко, несерьезно отнеслись к коронавирусу изначально, не предприняли меры по предотвращению распространения инфекции. А эпиднадзор — это не про демократию, а в чем-то про авторитарность. В распространении инфекции в Европе виноват не коварный коронавирус, а хаотичная система защиты.
— То есть выстроенная еще в советское время система эпиднадзора оказалась такой крепкой и эффективной, что и на этот раз защитит Россию?
— Да, сильные советские ученые-эпидемиологи создали крепкий фундамент, на котором мы стоим по сей день. Власть меняется, но строгость этой структуры и четкость системы остается. И приносит свои плоды.

Как только коронавирус начал распространяться в Китае, у нас уже издали постановления о создании групп быстрого реагирования, о закрытии границы с Китаем. Европа начала действовать радикально, только когда эпидемия достигла угрожающих масштабов.
— Какие конкретно российские меры вы еще считаете эффективными?
— Зоны обсервации, которые получили такую жесткую критику. Двухнедельная самоизоляция для тех, кто вернулся из неблагоприятных по коронавирусу стран ( Италия, Франция, Германия, Испания, Иран, Китай и Южная Корея). Какое еще государство даст тебе возможность сидеть две недели с оплатой больничного листа?
Это важно, чтобы не распространять заразу, чтобы не умирали люди. Режим самоизоляции действует по всей стране, но особенно актуален для крупных городов. В той же Москве больше авиа и железнодорожных узлов сообщения, чем где-либо еще в России.
Летальность болезни меньше, а медицина совершенствуется
— Конечно, нет, процент летальности намного меньше. Да, коронавирус дает высокую заболеваемость, но вероятность смертельного исхода не такая, как 50 и тем более 100 лет назад. Оказание медпомощи совсем на другом уровне, ученые изобрели много препаратов, которыми можно предотвратить осложнения и летальный исход. Да, пока нет лекарств, которые работали бы как профилактика. Но саму медицинскую помощь не сравнить с той, что была 10, 30 и, тем более, 100 лет назад. Медицина совершенствуется.
— А что касается эпидемий свиного и птичьего гриппа, картина похожа?
— И у свиного, и у птичьего гриппа было несколько вспышек. Оба вида гриппа были более заразны, чем коронавирус. Пока самая большая летальность в XXI веке была от пандемии птичьего гриппа в 2009–2010 годах, умерло почти 50% заболевших.
— В Москве можно сдать анализ на коронавирус?

В Москве с начала марта бригады врачей выезжают на дома к людям, прилетевшим из стран риска. Если есть подозрение, врачи берут мазки из зева и отвозят в лабораторию.
— Почему коронавируса до сих пор нет в Турции?
— Я полностью не владею информацией, можно предположить: так влияет климат, гены, так работает система надзора или пока подводит диагностика.
— Почему в Ухани коронавирус наконец пошел на спад?
— Потому что там сделали все, что должны были делать. В первую очередь, речь о жесткой изоляции, инфекции не дали возможности распространяться дальше.
— Почему некоторые люди от коронавируса умирают, а некоторые — выздоравливают?
— Если грубо: это естественный отбор. Люди со слабой иммунной системой хуже переносят любые вирусы и инфекции.
Первыми умирают те, кто имеет дефект в иммунной системе; пожилые, у которых иммунная система плохо работает в силу возраста. Чем старше человек, тем выше у него риск осложнений на ослабленные хроническими заболеваниями органы и системы. Профилактика нужна в первую очередь им. Как и беременным, но пока данных по заболеванию коронавирусом среди беременных и маленьких детей в России нет.
Пока вакцины нет, какую сделать прививку
— Когда нам ждать вакцину?
— Вакцина, которую протестируют на людях, а не на животных, будет минимум через полгода. А далее, чтобы организовать прививочную компанию в масштабе страны, понадобится еще 3–4 месяца.
Конечно, такая вакцина нужна. Даже если она не будет использоваться осенью, то останется как макет для вакцины на следующую эпидемию.
— Пневмококковая прививка может хоть немного помочь заболевшим коронавирусом?
— Конечно, потому что люди умирают не от самого коронавируса, а от его осложнений (если речь не идет о вирусной пневмонии, которая приводит к быстрой смерти, если вовремя не оказана помощь). Осложнения вызывают различные бактерии, патогены, первое место среди которых занимает пневмококк. И вакцина от пневмококка будет защищать от осложнений, которые будет вызывать коронавирус. Как и вакцина от менингококка.
В 2016 году была вспышка менингита со смертельными исходами, в 2020-м ожидается ее повторение. От менингита в основном умирают дети до четырех лет и люди старшего возраста.
— То есть если я хочу привить себя и свою семью, вы бы рекомендовали прививку от пневмококка?
— Конечно. Если хочешь защитить свою жизнь, сделай прививку. А уж люди из групп риска и старше 60 лет должны обязательно получать эту вакцину.
Такая прививка делается раз в жизни. Людям из групп риска через пять лет нужно сделать еще одну — другого класса.
— Но если иммунитет у ребенка и так ослаблен, а тут еще прививки дополнительные, не станет ли ему хуже?
— Прививки положительно влияют на иммунитет. Я авторитетно это заявляю, так как всю жизнь работаю в иммунологии.
— Что вы скажете про маски? Вы лично в маске в метро ездите?
— Я езжу на машине, но общественным транспортом до работы действительно лучше добираться в маске. Потому что начался сезон острых респираторных инфекций, так что маска полезна и как профилактика обычного ОРВИ.
— Что я могу конкретно сделать для себя и своих близких? Объявление пандемии должно изменить что-то лично в моем поведении?
— Нужно жить и радоваться, придерживаться простых рекомендаций, которые нам дают уже полтора месяца. Соблюдать личную гигиену, не летать в страны риска, при первых признаках болезни вызывать врача и делать, что он говорит. Не ходить на массовые мероприятия и в торговые центры. Больше от нас ничего не требуется. Как я хожу на службу и выполняю свою работу, так и вы продолжайте работать.
Беседовала Елена Бабичева
— Александр Васильевич, в этом году в большинстве регионов России теплая осень, это отсрочило начало эпидемии гриппа?
— Пока регистрируются лишь единичные случаи, причем в основном речь идет об острых респираторных вирусных инфекциях (ОРВИ). Их распространению способствовал очень холодный сентябрь — люди начали болеть, потому что в домах еще не включили отопление. Затем пришло потепление с дождями, а именно такую погоду вирусы очень любят и распространяются стремительно. В целом же подъем заболеваемости ожидается в ноябре. Вторая волна, как правило, приходит уже после новогодних каникул, ближе к концу зимы.

— Пока приход гриппа укладывается в стандартные схемы. В августе, после того как в Южном полушарии заканчивается зима, ученые обобщают данные и устанавливают, какие именно вирусы гриппа циркулировали там в этом году. Этим занимаются в 59 контрольных лабораториях по всему миру, в России — это референс-центр по мониторингу за инфекциями верхних и нижних дыхательных путей Минздрава и Роспотребнадзора, в том числе и наш институт — ЦНИИ эпидемиологии. Ученые выделяют из проб вирус, характеризуют его, делают генетический паспорт и загружают данные в международную базу. Затем анализируют, какие типы вирусов и с какой частотой циркулировали в течение года, и на основе этих данных создают вакцину для Северного полушария. Когда закончится зима у нас — проанализируют эпидемиологическую ситуацию и будут создавать вакцины для Южного полушария.
— Какие штаммы вируса вызывают больше всего опасений?
— В прошлом году основная заболеваемость была связана с калифорнийским гриппом, в этом сезоне произошла смена типов вируса на грипп А — Brisbane (H1N1) и Kansas (Н3N2) и вирус гриппа типа В — Colorado (линия B/Victoria). Эти штаммы вошли в окончательный состав трехвалентной вакцины. Разработана и четырехвалентная вакцина, в которую помимо перечисленных включен и вирус гриппа B — Phuket (линия B/Yamagata).
Самый опасный для человека — вирус гриппа А. Гриппом В болеют реже, около 1 процента населения, обычно он активизируется к концу эпидемиологического сезона в марте-апреле. Врачи прекрасно знают, что, как только уровень заболеваемости гриппом В стал расти — значит, сезон гриппа заканчивается.
— Насколько важно рядовому пациенту знать, каким вирусом гриппа он болеет?
— Важнее определить, грипп у вас или острая респираторная инфекция (ОРИ) — клинические симптомы у них на начальном этапе во многом схожи, а вот последствия разные: грипп может давать очень тяжелые осложнения. С ходу определить, чем человек болеет, сложно, так как мы живем в эру так называемых сочетанных инфекций, когда возбудителей несколько и классическая картина заболевания может быть смазана.

— Если к нам периодически возвращается один и тот же тип гриппа, значит, должен появиться иммунитет. Почему он не срабатывает?
— Особенность вируса гриппа как раз в его изменчивости. Другие вирусы, например кори или ветрянки, более или менее стабильны. У гриппа, как известно, каждый год появляется измененный штамм, а иммунитет для каждой такой мутации специфический. Поэтому, встречаясь с новым видом штамма, мы болеем заново. Именно эта изменчивость вируса и не позволяет создать универсальную вакцину. Хотя все идет именно к этому.
— То есть у нас может появиться прививка от гриппа, которая будет действовать против всех штаммов?
— Да, в этом направлении ведется очень активная работа. Сейчас расшифровывают геном не только человека, но и вирусов, в частности вируса гриппа. Известны его стабильные участки, против которых вырабатываются антитела. Будущее за вакцинами, которые будут действовать именно таким образом. ВОЗ рассчитывает их получить уже к 2025 году.
— Самая активная мутация вируса гриппа, которая вызвала относительное непопадание с вакциной, произошла в 2016 году. Сейчас говорят о 95 процентах попадания вакцины, то есть в 95 процентах случаях вы защищены от гриппа. Какой-то неизвестный мутировавший штамм не может прийти к нам неожиданно и как-то особенно быстро. За вирусами гриппа следят как за очень важными объектами, потому что грипп — серьезная болезнь с тяжелыми осложнениями. При этом нужно понимать, что вакцина от гриппа защищает только от этого вируса, а человек может заболеть любой другой респираторной инфекцией.
— То есть вакцина не панацея…
— Какие осложнения наиболее характерны?
— Это может быть и насморк, и пневмония, и остеопороз, и даже инсульт и инфаркт. Следствием инфекции считаются все осложнения, которые у человека наблюдаются в течение двух месяцев после того, как он переболел гриппом. Особенно тяжело, как известно, болеют люди пожилого возраста и дошкольники. Кстати, сегодня известно, что более или менее легко переносят грипп только первые заболевшие, а вот те, кто заразились следом за ними, болеют намного тяжелее.
— Потому что чем больше людей он поражает, тем сильнее он становится — в буквальном смысле. Он крепнет, повышает вирулентность, то есть становится более живучим.
— За рубежом проходят такие же массовые кампании по вакцинации от гриппа, как в России?
— На самом деле за рубежом ответственность за здоровье лежит не на органах здравоохранения, а на самих людях. В детский коллектив непривитого ребенка не возьмут, работодателю известно, от каких инфекций привит работник,— для этого достаточно нажать на кнопку компьютера. Это касается не только противогриппозных вакцин. Например, женщина в возрасте 55+ собирается в Таиланд, где эпидемическая ситуация с гепатитом А (там он у каждого третьего). Для этого возраста эта инфекция считается особо опасной, поэтому если в Северной Америке туристка не сделала прививку от гепатита А перед путешествием и заболела, то расходы на лечение она будет нести сама. А мы привыкли, что о нас заботится государство. Поэтому и в садик отправляем детей без прививок, хотя я считаю, что это нарушение прав детей, которые привиты.
— А в чем опасность для привитых? Ведь если у ребенка есть прививка, он защищен от инфекции…
— А как же коллективный иммунитет, который должен был бы защитить тех, у кого нет прививки?
— А как же тогда иммунитет тренировать? Как защититься от инфекции помимо вакцинации?
16 декабря 2011
- 2227
- 1,9
- 0
- 1
Делать прививку каждый год — это так неудобно
Грипп ложится на человечество ежегодным тяжким бременем, и его сезонные эпидемии заставляют нас с неприятной регулярностью брать больничные. Такая систематичность вызвана высокой изменчивостью вирусных серотипов, которые очень быстро мутируют и вследствие этого год за годом проскакивают мимо кордонов иммунитета неузнанными. Почему это так, и будет ли возможно в обозримом будущем остановить сезонные вспышки гриппа с помощью универсальной вакцины — об этом и пойдет речь в статье, оригинал которой был опубликован в недавнем выпуске Nature Outlook.
Грипп
Вакцина на все случаи жизни
В поиске неподвижной мишени
Похоже, в конце туннеля забрезжил-таки свет: например, с помощью таких технологий у одного больного были выявлены антитела, способные блокировать все 16 подтипов вируса гриппа типа А (так называемые F16-антитела). Чтобы найти их, команде швейцарских иммунологов под руководством Антонио Ланцавеккья (Antonio Lanzavecchia) пришлось просканировать 104 тысячи В-лимфоцитов, полученных от восьми доноров, пока они не обнаружили нужные клоны.
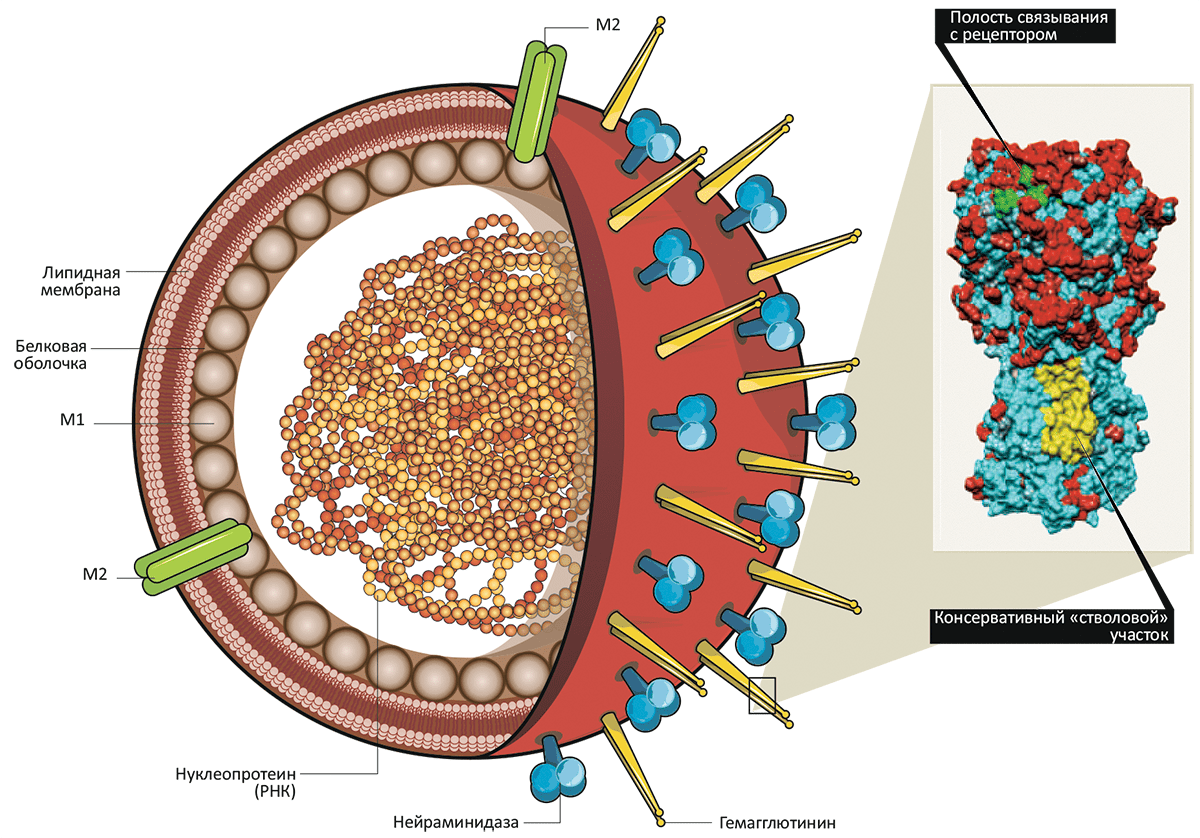
Впервые вирус был выделен в 30-е года XX века. Вирусы гриппа относятся к семейству Ortomyxoviridae, которое включает роды Influenza A, B, C, принадлежность к которым определяется антигенными свойствами внутренних белков вириона (M1 и NP). Дальнейшее деление проводится согласно подтипам (серотипам) поверхностных белков гемагглютинина (HA) и нейраминидазы (NA). В настоящее время известно 16 подтипов HA и 9 — NA.
Эпидемиологическое значение для людей имеют вирусы, содержащие три подтипа гемагглютинина (H1, H2, H3) и два подтипа нейраминидазы (N1, N2). Основные антигенные компоненты вирионов гриппа A и B — это NA и HA; у вируса гриппа C нет нейраминидазы. Антитела, вырабатываемые в ответ на гемагглютинин, составляют основу иммунитета против определённого подтипа возбудителя гриппа.
Для вирусов сероварианта А (реже В) характерно частое изменение антигенной структуры при пребывании их в естественных условиях. Эти изменения обусловливают множество названий подтипов, которые включают место первичного появления, номер и год выделения и характеристику HN — например A/Moscow/10/99 (H3N2), A/New Caledonia/120/99 (H1N1), B/Hong Kong/330/2001.
Зри в корень
Исследователи по всему миру работают, не покладая рук. В 2008 году группа ученых из датской компании Crucell нашла свой вариант универсальных человеческих антител против вируса гриппа, используя новейшие высокопроизводительные технологии скрининга лимфоцитов.
Дыра в кармане
В другой плоскости
Многие компании ищут идеальную мишень на поверхности частицы вируса гриппа. VaxInnate — биотехнологическая фирма из Кренбери (Нью-Джерси, США) — создала гибридный белок, состоящий из четырех копий M2e (поверхностного фрагмента ионного канала M2) и бактериального белка флаггелина. По их данным, созданная вакцина Vax102 безопасна и вызывает развитие иммунитета против всех разновидностей вируса гриппа А.
Другая компания того же профиля — Dyna Vax, расположенная в Беркли (Калифорния, США), — создала аналогичную рекомбинантную вакцину (получившую название N895), состоящую из M2e и рибонуклеопротеина. Теоретически предсказанное действие вакцины — запустить атаку антител на вирусный белок M2, а Т-клеток — на нуклеокапсид.
Биотехнологическая фирма Acambis (Кембридж, Великобритания) проводит испытания собственной вакцины на основе белка M2, показав ее хорошую переносимость и эффективность против вирусов гриппа типа А. Исследование на хорьках (их гортань чрезвычайно напоминает человеческую) показало выработку иммунитета против птичьего гриппа у 70% животных. Купившая Acambis французская компания Sanofi Pasteur собирается продолжать испытания, однако, по словам ее представителей, белок M2 сам по себе вряд ли будет лучшей вакциной, чем уже существующие, и поэтому требуются дополнительные активные факторы, поиск которых сейчас и ведется.
Зайти с двух сторон
Написано по материалам Nature Outlook Influenza [6].
Читайте также:


