Титр антител к кардиотропным вирусами
Одна из главных тем в зарубежных СМИ — антитела к коронавирусу SARS-CoV-2 и тесты, которые способны их выявить. Если у вас есть нужные антитела, это значит, что когда-то вы были заражены SARS-CoV-2 и неважно, заболели вы или перенесли инфекцию без симптомов. Оптимисты надеются, что тесты позволят справиться с пандемией COVID-19.
Антитела — это особые белки. Они цепляются к возбудителю болезни и либо сами его обезвреживают, либо делают заметным для клеток иммунной системы, а те берут работу на себя. Поскольку возбудители болезней отличаются, для каждого из них организм производит не универсальные, а специфические антитела. Это напоминает два соседних кусочка пазла.
По идее, если у человека вырабатываются антитела к SARS-CoV-2, то он больше не заболеет COVID-19. В таком случае, пишет сайт журнала Nature, тестирование поможет понять:
Но эксперты предупреждают, что будет ошибкой чересчур полагаться на тестирование: результаты не всегда точны.
- Антитела вырабатываются спустя несколько дней или даже недель после заражения. Если взять кровь на анализ слишком рано, будет ложноотрицательный результат. Как быстро появляются антитела к SARS-CoV-2, до конца неясно.
- Тесты могут давать ложноотрицательные результаты еще и потому, что, возможно, известны не все антитела к SARS-CoV-2. Это хоть отчасти объяснило бы, почему у некоторых переболевших в Китае их не нашли, пишет сайт STAT.
- Для выявления антител в тестах используются антигены — участки с поверхности вируса, с которыми связываются эти самые антитела. Гипотетически применяемые антигены могут быть недостаточно специфичными, и тогда к ним прицепятся белки, вырабатываемые в ответ на другие патогены, например, родственные коронавирусы, вызывающие обычную простуду. На практике такое уже бывало.
- Одни тесты проводят в лаборатории. Они точнее, но занимают больше времени. Экспресс-тесты менее надежны, но их можно делать на месте, взяв кровь из пальца.
Точность тестов должна быть очень высокая: не более одного ложного результата на сотню положительных анализов и сотню отрицательных, пишет Nature. Насколько известно, ни один из существующих тестов не обладает такой точностью, а из-за спешки они не проходят стандартную процедуру сертификации.
Одна только низкая точность существующих тестов обязывает не торопиться с выводами по результатам анализов. Но есть и другие причины.
- Дерек Лоу в Science Translational Medicine указывает, что чем меньше инфицированных в популяции, тем больше вероятность, что положительный результат появился не по ошибке. Если заражены 4,5% людей, то даже тест с точностью 94–96% будет верно показывать наличие антител только в половине случаев.
- Наличие антител не говорит, что инфекция побеждена, поэтому возможно, что человек еще заразен. Чтобы это исключить, нужен другой тест — тот, что выявляет сам вирус, точнее, его РНК (из результатов этих тестов в основном и складывается публикуемая статистика по заражениям и смертям от COVID-19).
- Упомянутое китайское исследование заставляет задуматься, можно ли по существующим тестам на антитела судить о приобретении иммунитета к SARS-CoV-2, а если да, то какая концентрация антител достаточна. Что он в принципе вырабатывается — на этот счет сомнений почти нет (правда, неясно, надолго ли). Поскольку у иммунной системы кроме антител есть другие средства борьбы с инфекциями, возможно, понадобятся другие тесты.
Все это не значит, что от тестов на антитела нет толка. Но пока что на них не нужно возлагать слишком много надежд.
Сколько коронавируса нужно, чтобы заразиться, и о чем говорит вирусная нагрузка при COVID-19
Вирусологи Сима Лакдавала и Марта Галья, специализирующиеся на гриппе, написали для Discover Magazine об инфицирующей дозе SARS-CoV-2 и о том, зависит ли тяжесть COVID-19 от количества вирусных частиц в организме. Увы, на оба вопроса пока нет хотя бы приблизительных ответов.
Инфицирующая доза — это сколько вируса надо, чтобы заразиться. Для гриппа она составляет всего десять частиц. Для SARS-CoV-2 эта доза неизвестна, а его высокая заразность может быть обусловлена как низкой дозой, так и большим количеством частиц, которые вырываются изо рта. Также неясно, зависит ли тяжесть болезни от полученной дозы.
Вирусная нагрузка — это количество вируса в образце для анализа. У больных COVID-19 в тяжелом состоянии она в среднем выше, но у некоторых людей с легкими симптомами вирусная нагрузка тоже бывает высокая. Как правило, чем выше нагрузка, тем больше вирусных частиц распространяет зараженный, тем проще ему инфицировать других. В случае с SARS-CoV-2 этот показатель обычно выше тогда, когда человеку ставят диагноз, то есть в начале болезни.
Авторы делают вывод, что лучше вообще избегать контакта с вирусом: сидеть дома, сторониться людей и носить маску (не столько чтобы защититься самому, сколько чтобы не заразить других, ведь отсутствие симптомов не гарантирует, что вы не заразны).
План по перезапуску американской экономики
Гарвардский университет опубликовал дорожную карту, подготовленную междисциплинарной группой из 45 экспертов. В ней изложен план, как безопасно перезапустить экономику США. Этот план предполагает массовое тестирование на вирус, отслеживание контактов зараженных и помощь изолированным.
По мнению авторов, к началу июня ежедневно нужно проводить хотя бы 5 млн тестов, а к середине июля — еще в четыре раза больше. Для отслеживания контактов потребуется 100 тыс. дополнительных работников. Те, кому предписан карантин, не должны потерять работу, их нужно обеспечить едой и медицинской помощью.
Чтобы осуществить этот план, потребуется от 50 до 300 млрд долларов в течение двух лет. Хоть сумма велика, авторы считают, что цена оправданна: по их подсчетам, из-за пандемии экономика США теряет от 100 до 350 млрд долларов каждый месяц. Также авторы подчеркивают, что в этом случае не придется раз за разом то вводить, то отменять всеобщий карантин (несколько эпидемиологических моделей показывают, что после нынешней вспышки последует еще одна, а без лекарств и вакцины ничего не останется, кроме как снова разойтись по домам).
Подготовил Марат Кузаев
Они реагируют на все коронавирусные инфекции, не узнавая COVID-19
17.04.2020 в 17:32, просмотров: 17079
Сегодня многие с нетерпением ждут появления тестов на антитела к COVID-19 и начала массовых исследований, которые позволят понять истинные масштабы распространения эпидемии коронавируса и количество иммунной прослойки. В некоторых странах мира такие исследования уже начались.

Однако известный немецкий вирусолог, профессор Кирстен Дростен, который руководит отделением вирусологии берлинской университетской клиники Charite, заявил, что надежды могут оказаться призрачными: есть вероятность, что тестирование будет выявлять всех, кто переносил любые коронавирусные инфекции, не связанные с COVID-19. Чтобы результаты были точными, требуются дополнительные контрольные тесты.
Сегодня профессора Кирстена Дростена, который руководит отделением вирусологии берлинской университетской клиники Charite, считают одним из самых популярных в Германии экспертов по коронавирусу. Группа ученых под его руководством занимается разработкой различных тест-систем. В одной из своих последних лекций профессор Дростен выразил серьезные сомнения по поводу эффективности тестирования на антитела к COVID-19 – по его данным, тестирование может выявлять всех, кто болел другими коронавирусными инфекциями.
Небольшой ликбез: после перенесенной вирусной инфекции в крови сначала появляются ранние антитела IgM, а через какое-то время – поздние антитела к вирусу IgG. Антитела класса IgM сохраняются от шести недель до двух месяцев (в редких случаях - до полугода), в зависимости от инфекции.
Антитела класса IgG остаются надолго, а при многих инфекционных заболеваниях всю жизнь, и их наличие к какому-то возбудителю в крови указывает на то, что человек встречался с ним. Например, при коронавирусах SARS и MERS известно, что они сохраняются в течение трех-пяти лет.
"У тех, кто болел одним из четырех обычных коронавирусов, есть не только антитела IgG, но и IGM, которые связывают родственные вирусы. Такие антитела сохраняются у человека 6-8 недель после болезни. Это может привести к ложноположительному тесту на антитела к новому коронавирусу.
Мы сделали уже 2000 тестов, и на данный момент, по моему опыту, количество ложноположительных составляет 3-4%. В холодное время года и сезон гриппа процент ложноположительных тестов будет выше. Ложные реакции могут быть вызваны антителами класса IgM или высоким титром антител класса IgG к одному из распространенных простудных коронавирусов", - заявил профессор Дростен.
В Германии, например, было проведено исследование по тестированию на антитела в общине Гангельт, где заболеваемость одна из самых высоких в стране.
Однако после получения положительных результатов там проводили дополнительное исследование - под названием "тест нейтрализации". "Вирус вместе с сывороткой пациента помещают в клеточную культуру и смотрят, продолжает ли он инфицировать клетки. Если у пациента есть антитела против вируса, то они помешают вирусу атаковать клетки. Сегодня наличие антител может быть диагностически доказано лишь в случае, если к тесту на антитела проводят дополнительный тест нейтрализации, который дает положительный результат", - отмечает немецкий вирусолог.
Эксперт лабораторной диагностики, к которому обратился "МК", на условиях анонимности подтвердил, что немецкий профессор абсолютно прав. "Если говорить о конкретной тест-системе, то очень важны ее аналитические характеристики. Например, одна из них – чувствительность.
Если она высокая, это означает, что тест определяет минимальное количество искомого вещества, чтобы дать положительный ответ. Это характеристика крайне важна для тестирования на наличие вируса в крови у инфицированных в данный момент людей, то есть, для ПЦР-диагностики, которую сейчас проводят людям с симптомами коронавируса.
Увы, изначально разработанные у нас тесты обладают невысокой чувствительностью: ученые разрабатывали их, не имея живой культуры вируса, а имея только ее ДНК. Потом нашу систему повезли в Китай, на подтверждение эффективности, китайцы сказали – все ок. Другого варианта проверить ее чувствительность не было.
Но для тестов на антитела большее значение имеет не чувствительность, а специфичность, то есть, способность выявления именно того агента, который мы ищем. Опасения немецкого вирусолога по поводу возможной низкой специфичности тех или иных тест-систем вполне обоснованы.
Существуют четыре коронавируса, которые являются сезонными и которыми мы постоянно инфицируемся в сезон ОРВИ и гриппа. По разным данным, около 20% ОРВИ связаны с коронавирусами, и они совершенно безвредны. Наличие таких коронавирусов и наличие нового коронавируса - это и проблема, и задача для разработчиков тест-систем.
Да, все эти вирусы могут давать перекрестные реакции. Поэтому системы должны быть настолько специфичными, что будут давать ответ только на антитела к ковид. Это сделать очень трудно, но в принципе реально. Проблема специфичности присутствует во многих других инфекциях, но она решается".
Открытым остается и вопрос – означает ли присутствие антител гарантию иммунитета к коронавирусу в будущем. "Являются ли эти антитела защитными, то есть, формируют ли иммунитет, еще не факт, - продолжает эксперт. – Но многое говорит в пользу того, что скорее формируют, чем нет.
Важно еще понимать, какое количество или титр антител является гарантией, что человек больше не заболеет. Ответ на этот вопрос ученые получат уже в ближайшем будущем.
10 апреля в России зарегистрирована своя тест-система на антитела. За ее аналитические характеристики отвечают разработчики, но раз она прошла регистрацию, вероятно, все хорошо. Ибо если тесты будут определять антитела ко всем коронавирусам одновременно, смысла в них и вправду нет".
Тем временем, профессор Дростен развенчал и миф о случаях якобы повторного инфицирования COVID-19, основанный на том, что у выздоровевших пациентов находят наличие вируса.
"Действительно, иногда у выписавшегося из больницы пациента с подтверждённым негативным тестом через несколько дней повторный тест показывает наличие вируса. Свидетельствует ли это о повторном заражении? Нет.
К сожалению, пока недостаточно исследовано поведение вируса в различных выделениях человеческого организма – мазке из гортани, анализе мокроты из лёгких, стуле. Представьте себе бассейн с золотыми рыбками. Вы с завязанными глазами зачерпываете ведром воду из бассейна. Если в бассейне много рыбок, то, скорее всего, они окажутся и в вашем ведре. Но если их мало, то вполне возможно в ведре будет только вода.
То же самое с вирусом. Чем меньше вирусов в организме человека, тем больше шансов, что мы их не обнаружим с помощью теста. Именно так можно объяснить этот феномен. Речь не идёт о повторном инфицировании", - пояснил немецкий вирусолог.
Сердце является одним из основных органов. С него начинаются круги кровообращения. Также в сердечную мышцу впадают крупные сосуды, дающие начало всем артериям и венам, имеющимся в организме. Поэтому кардиологические заболевания остаются одними из самых тяжелых и занимают первое место в списке причин смертности. Патологии сердца встречаются с одинаковой частотой как у взрослого населения, так и среди детей. Одним из приобретенных заболеваний является вирусный миокардит. В большей мере этот недуг относится к проблемам педиатрии, но встречается у взрослых.
Течение болезни может быть острым и хроническим. В некоторых случаях пациенты даже не знают о наличии патологии, так как недуг активно не проявляется. Несмотря на отсутствие выраженных симптомов, лечение миокардита необходимо начинать как можно скорее. Ведь данное заболевание относится к одной из причин развития сердечной недостаточности как у взрослых, так и у детей.

Вирусный миокардит: причины
Под миокардитом подразумевается воспаление сердечной мышцы, приводящее к нарушениям ритма и проводимости. Зачастую заболевание возникает в результате вирусных инфекций. Другими словами, миокардит является осложнением различных патологий. К патологиям, предшествующим воспалению сердечной мышцы, относятся:
- Инфекции, вызванные вирусом Коксаки В.
- Полиомиелит.
- Различные виды гриппа.
- Инфекции, вызванные вирусами группы ЕСНО.
- Герпес.
- Дифтерия.
- Энтеровирусная инфекция.
- Скарлатина.
- ВИЧ-инфекция.
Любое из этих заболеваний приводит к снижению иммунного ответа и способно спровоцировать развитие миокардита вирусной этиологии. По статистике, данный недуг составляет около 10 % от всех кардиологических патологий. В педиатрической практике отмечается 2 пика заболеваемости. К ним относится младенческий период и возраст 6-7 лет. Среди взрослого населения от данного недуга страдают в основном молодые люди. Средний возраст пациентов составляет от 30 до 40 лет.
В большинстве случаев миокардит вызван вирусом Коксаки. Этот возбудитель является причиной заболевания в 50 % случаев. Данный вирус обладает тропностью к кардиомиоцитам. Он не только быстро проникает в миокард, но и размножается в нем. Поэтому возбудитель часто вызывает подострую и хроническую форму воспаления. Помимо этого тропностью к сердечной мышце обладают вирусы гриппа А и В. Другие возбудили реже являются причиной заболевания. К наиболее опасным патологиям, провоцирующим воспаление сердца, относятся дифтерия, сепсис и скарлатина. Они являются причиной острого вирусного миокардита. Чаще всего возбудители этих патологий приводят к осложнениям на сердце у пациентов со сниженным иммунитетом. Острое воспаление миокарда способно привести к летальному исходу. Помимо перечисленных заболеваний большую опасность представляет энтеровирусная инфекция, которая часто встречается у детей.
Механизм развития миокардита
В большинстве случаев вирусы попадают в организм через дыхательные пути. Они оседают на слизистых оболочках носовых пазух или горла, а позже внедряются в клетки. Вирусы быстро размножаются, вызывая местный воспалительный процесс. Некоторые возбудители проникают в желудочно-кишечный тракт через зараженную пищу. При снижении иммунного ответа вредные агенты проникают в кровеносное русло. Таким образом, вирусы проникают сначала в кардиальные сосуды, а затем в миокард. Это приводит к активации ряда процессов. Патогенез вирусного миокардита включает в себя следующие этапы:
- Внедрение и размножение возбудителя в сердечной мышце.
- Действие токсинов на кардиомиоциты.
- Активация иммунной защиты и выработка аутоантител.
- Перекисное окисление липидов.
- Апоптоз кардиомиоцитов.
- Электролитные нарушения.
При попадании вирус связывается с рецепторами, расположенными на поверхности кардиальных клеток. В результате происходит повреждение структуры миоцита. Кардиотропные вирусы быстро размножаются и поражают все больше клеток сердечной мышцы. Вредное воздействие возбудителей обусловлено тем, что они выделяют токсические вещества. Таким образом, развивается воспалительная реакция и дистрофия клеточных элементов миокарда.
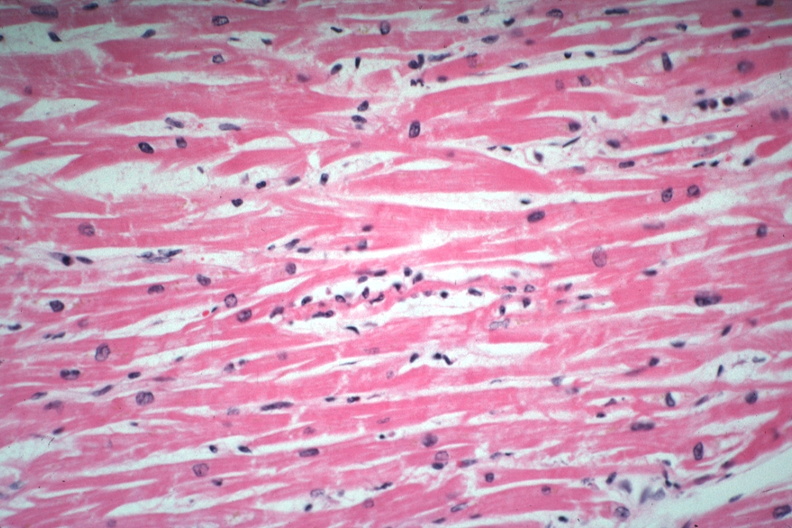
Подобные изменения приводят к активации защитных сил организма. Иммунные клетки начинают реагировать на происходящие нарушения и выделять антитела. К сожалению, подобная защита не только борется с возбудителем, но с разрушенными кардиомиоцитами. В результате иммунные клетки начинают воспринимать ткани сердечной мышцы за чужеродные частицы. Такая реакция лишь усугубляет поражение клеток. Воспалительный процесс запускает сложную биохимическую реакцию – перекисное окисление липидов. В результате в клетках образуются свободные радикалы, которые необратимо повреждают ткань миокарда.
При прогрессировании болезни патологические реакции усугубляются. Следующим этапом развития вирусного миокардита является апоптоз. Он представляет собой гибель клеток, запрограммированную на генетическом уровне. Все перечисленные нарушения приводят к гипоксии незараженных кардиомиоцитов и развитию ацидоза. Таким образом, нарушается электролитный баланс в клетках и происходит потеря калия. Дефицит этого химического элемента влечет за собой тяжелые последствия. Помимо воспалительного процесса и нарушения сократимости сердца развиваются нарушения ритма и проводимости.
Классификация патологического состояния
Заболевание отличается по течению патологического процесса, в зависимости от времени персистенции возбудителя в организме. Согласно данной классификации, выделяют:
- Острый миокардит. Он характеризуется наличием выраженного интоксикационного синдрома. В течение первых 2 недель отмечается повышение температуры тела, насморк, головная боль. Через 14 дней начинают проявляться симптомы воспаления сердечной мышцы.
- Подострый миокардит. Данный диагноз выставляют при длительности болезни менее 6 месяцев. Симптомы воспаления менее выражены, чем при остром миокардите. Однако отмечаются признаки хронической сердечной недостаточности.
- Хронический миокардит. Течение патологии занимает более полугода. При хроническом процессе признаки обострения сменяются полным исчезновением симптомов. Однако при данной форме миокардита происходят органические изменения сердечной мышцы, а именно склероз и дилатация.
Еще одной разновидностью течения заболевания считается хроническое персистирующее воспаление. Оно характеризуется не только исчезновением клинической картины патологии, но и восстановлением нормальной деятельности сердца. Несмотря на это, данное состояние называют пограничным воспалением, так как кардиологическая недостаточность может развиться в любой момент в будущем. Поэтому одним из самых опасных форм считается перенесенный персистирующий вирусный миокардит. Симптомы и лечение болезни напрямую зависят от характера течения патологии. Поэтому важно вовремя определить форму воспалительного процесса.

Симптомы заболевания у взрослых
Миокардит, вызванный вирусами, может развиться у людей любого возраста при снижении иммунитета или под воздействием других провоцирующих факторов, например стресса. Клиническая картина в первые дни заболевания не имеет какой-либо связи с признаками заболевания сердца. Поэтому патологию диагностируют уже после того, как в миокарде начинается воспалительный процесс. Симптомы зависят от протяженности поражения. Если воспалился небольшой участок сердечной мышцы, то клинических проявлений может не быть. При обширном поражении отмечается выраженная боль и одышка.
Чаще всего патология наблюдается у людей среднего возраста - от 30 до 40 лет. Как заподозрить вирусный миокардит? Симптомы болезни редко начинаются внезапно. Обычно им предшествует клиническая картина инфекции. Признаки заболевания отличаются в зависимости от разновидности вируса. Чаще всего отмечаются такие симптомы, как лихорадка, головная боль, насморк, слезотечение, першение в горле и общая слабость. При некоторых видах инфекций на первое место выходят расстройства со стороны пищеварительного тракта. Через 2 недели после начала заболевания возникает кардиалгия. Боль в сердце носит постоянный характер. Степень выраженности неприятных ощущений зависит от распространенности вирусного миокардита. Симптомы у взрослых менее выражены, чем у детей. При подостром и хроническом течении болезни пациенты жалуются на одышку. В некоторых случаях это первый признак, на который человек обращает внимание. Однако одышка свидетельствует о развитии сердечной недостаточности и переходе болезни в затяжную форму.
Особенности течения патологии у детей
В кардиологический практике часто встречается вирусный миокардит у детей. Симптомы не сильно отличаются от проявлений болезни у взрослых. Однако имеются некоторые особенности течения недуга. В отличие от взрослых, симптомы у детей зависят не только от распространенности воспалительного процесса, но и от возраста ребенка. Особо тяжело недуг протекает в период новорожденности. Заболевание сопровождается интоксикацией, отказом от кормления и появлением цианоза. Кожа малыша приобретает синюшный оттенок, ребенок постоянно плачет и не спит. При прогрессировании болезни отмечаются отеки и одышка даже в состоянии покоя.
Вирусный миокардит у детей раннего возраста имеет те же проявления. Кроме того, дети часто жалуются на боли в животе и груди, иногда патология сопровождается кашлем. Дошкольный возраст считается пиком вирусного миокардита. Симптомы патологического процесса становятся более схожи с клинической картиной, наблюдающейся у взрослых. К основным жалобам относят повышение температуры тела, боль в мышцах и слабость. Затем присоединяются неприятные ощущения покалывания в области сердца. Дети быстро устают от игр и занятий физкультурой. Это происходит из-за нарастающей одышки, связанной с нарушением работы сердца.
Диагностика заболевания у взрослых и детей
Как выявить вирусный миокардит? Диагностика этой патологии начинается с осмотра и физикального обследования пациента. Основным методом, позволяющим заподозрить миокардит, является аускультация сердечных клапанов. При прослушивании фонендоскопом отмечается снижение звучности 1-го и 2-го тона. На поражение митрального клапана указывает появление систолического шума. При выраженном воспалении миокарда выслушивается расщепление 1-го тона. Хроническое заболевание сопровождается сердечной недостаточностью и дилатацией левого желудочка. Аускультативно подобное осложнение выражается в появлении диастолического шума.
К лабораторной диагностике относится ОАК, биохимический анализ крови. При воспалении наблюдается лейкоцитоз, лимфоцитоз и нейтропения, повышение уровня С-реактивного белка, фибриногена, ускорение СОЭ. На увеличение размеров сердца указывают данные перкуссии и ЭКГ. Поражение клапанного аппарата заметно при проведении ультразвукового исследования – эхокардиоскопии.
Для выявления этиологического фактора проводится иммунологическая диагностика. Она позволяет определить титр антител к определенным видам вирусов. Материалом для анализа служат биологические жидкости, в большинстве случаев кровь. Также выполняется ПЦР для выделения ДНК и РНК возбудителя.
Проведение дифференциального диагноза
Появление боли в сердце может указывать на различные кардиологические болезни. В первую очередь миокардит дифференцируют с инфарктом и стенокардией. По клинической картине эти патологии отличаются интенсивностью и характером боли. При ишемии миокарда неприятные ощущения возникают внезапно и нарастают в течение нескольких минут или часов. Боль локализована за грудиной и иррадиирует в левую руку и лопатку. В некоторых случаях стенокардия или мелкоочаговый инфаркт имеют не такие ярко выраженные симптомы. Исключить ишемию помогают специальные исследования, в частности ЭКГ и анализ венозной крови на тропонины.
Помимо стенокардии и инфаркта миокардит следует дифференцировать с другими болезнями, сопровождающимися сердечной недостаточностью. К ним относят острую и хроническую ревматическую лихорадку. Данное заболевание сопровождается поражением клапанного аппарата сердца. В отличие от инфекционного миокардита, ревматизм имеет и другие характерные симптомы. Среди них – эритема на коже, изменение поведения (малая хорея) и поражение суставов.
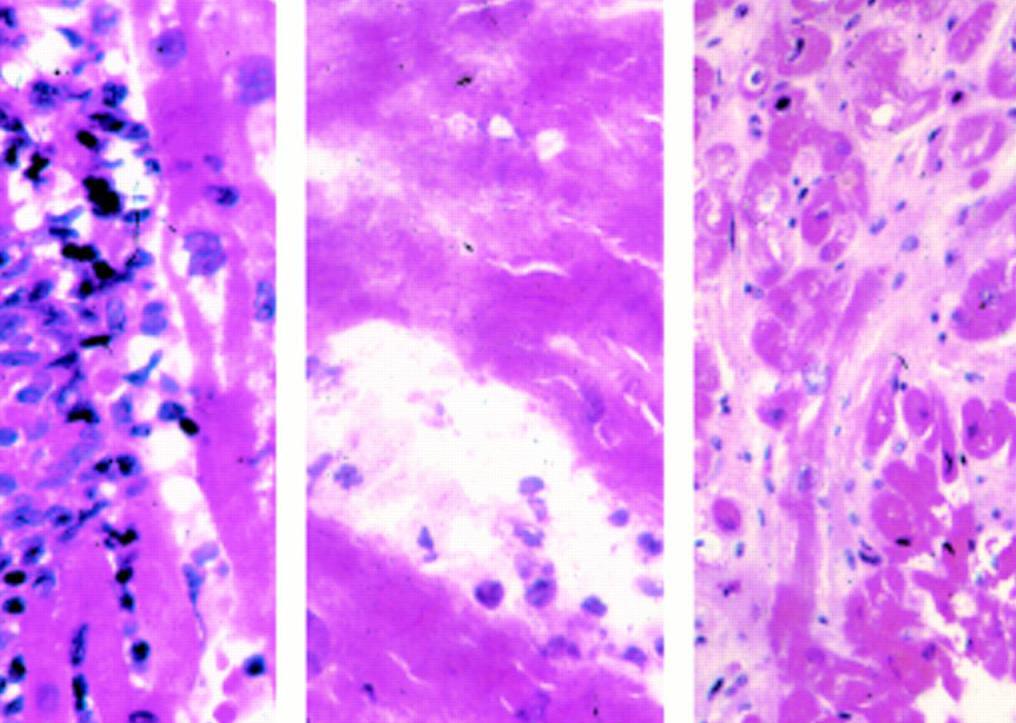
Иногда боль в области сердца возникает при патологиях пищеварительной и нервной системы. Кардиалгию можно спутать с обострением хронического панкреатита или начальным периодом опоясывающего герпеса. При данных патологиях изменений на ЭКГ и ЭхоКГ наблюдаться не будет. Кроме того, при аускультации сердца будут прослушиваться нормальные, неизмененные тоны.
Вирусный миокардит: лечение болезни
Период восстановления после миокардита
Так как заболевание часто переходит в хроническую форму, чтобы избежать обострений, требуется адекватное восстановление после перенесенного миокардита. Пациентам показан физический и психоэмоциональный покой. Из рациона требуется исключить соленые продукты и добавить пищу, богатую калием. Рекомендуется употреблять нежирное мясо и рыбу, свежие овощи и фрукты, кефир, печеный картофель, орехи.
Молодых женщин интересует вопрос: можно ли с вирусным миокардитом беременеть? Это зависит от степени тяжести болезни. Естественно, что при обострении воспалительного процесса беременность противопоказана, так как она может привести к ухудшению состояния будущей матери и аномалиям у плода. По мере выздоровления и восстановления можно задуматься о пополнении. Однако беременность следует планировать совместно с гинекологом и кардиологом после полного обследования.
Первичная профилактика миокардита
Чтобы не допустить развития миокардита, следует придерживаться общепринятых мер профилактики. В первую очередь необходимо избегать простудных патологий и своевременно принимать противовирусные средства при заражении. К дополнительным методам относят: прогулки и проветривание помещений, влажную уборку, прием витаминов и отказ от вредных привычек.
Миокардиты
- Национальное общества по изучению сердечной недостаточности и заболеваний миокарда
Оглавление
Ключевые слова
- Миокардит
- Воспалительная кардиомиопатия
- Сердечная недостаточность
- Эндомиокардиальная биопсия
Список сокращений
БЛНПГ - блокада левой ножки пучка Гиса
БМКР - блокаторы минералкортикоидных рецепторов
БРА - блокаторы рецепторов ангиотензина II
ВКМП - воспалительная кардиомиопатия
ГКМП - гипертрофическая кардиомиопатия
ДКМП - дилатационная кардиомиопатия
ДНК - дезоксирибонуклеиновая кислота
ИАПФ - ингибиторы ангиотензинпревращающего фермента
ИБС - ишемическая болезнь сердца
ИКД - имплантируемый кардиовертер-дефибриллятор
КАР – коксаки-аденовирусный рецептор
ЛЖ - левый желудочек
ЛП - левое предсердие
МЖП - межжелудочковая перегородка
МКБ-10 - Международная классификация 10 пересмотра
МРТ - магнитно-резонансная томография
НОИСН – национальное общество по изучению сердечной недостаточности и заболеваний миокарда
НПВС – нестероидные противовоспалительные препараты
НРС - нарушение ритма сердца
НУП – натрийуретический пептид
ПЦР - полимеразно-цепная реакция
РКИ – рандомизированные контролируемые исследования
РНК - рибонуклеиновая кислота
СН - сердечная недостаточность
СОЭ - скорость оседания эритроцитов
СРБ - С-реактивный белок
СРТ – сердечная ресинхронизирующая терапия
СРТ - сердечная ресинхронизирующая терапия
ФВ – фракция выброса
ФВЛЖ – фракция выброса левого желудочка
ФК – функциональный класс
ФП – фибрилляция предсердий
ХСН – хроническая сердечная недостаточность
ЭМБ - эндомиокардиальная биопсия
BNP – мозговой натрийуретический пептид
DAF - decay-accelerating factor
NT-proBNP – N-терминальный фрагмент натрийуретического пропептида мозгового
NYHA- New York Heart Association
** - препараты, входящие в список жизненно необходимых и важнейших лекарственных препаратов
Термины и определения
Миокардит - воспалительное поражение миокарда, вызванное инфекционными, токсическими или аллергическими воздействиями.
Воспалительная кардиомиопатия (ВКМП)- миокардит, приводящий к дисфункции сердца.
Дилатационная кардиомиопатия (ДКМП)- это заболевание, сопровождающееся дилатацией и нарушением функции левого или обоих желудочков.
Магнитно-резонансная томография (МРТ) с контрастированием - высокотехнологичный неинвазивный визуализирующий метод диагностики с применением контрастного препарата на основе хелатов гадолиния, который позволяет выявить воспаление, повреждение и фиброзные изменения в миокарде у больных с миокардитом, ВКМП, ДКМП. Иммуногистохимический метод - это метод морфологической диагностики, в основе которого лежит визуализация и оценка с помощью микроскопа результатов реакции антиген-антитело непосредственно в гистологических срезах.
Полимеразно-цепная реакция (ПЦР) - высокоточный метод молекулярно-генетической диагностики, который позволяет непосредственно выявить присутствие возбудителя (специфического участка дезоксирибонуклеиновой кислоты (ДНК) или рибонуклеиновой кислоты (РНК) возбудителя) в исследуемом образце.
Эндомиокардиальная биопсия (ЭМБ) - это инвазивная процедура, которая позволяет получить прижизненные образцы эндокарда и миокарда.
1. Краткая информация
1.1 Определение
Согласно мнению экспертов Рабочей группы по болезням миокарда и перикарда Европейского общества кардиологов (2013 г.) в настоящее время следует использовать существующие определения миокардита и кардиомиопатии, которые представлены в таблице 1.
Таблица 1 - Определения нозологических единиц
Нозологическая единица
Определение
Признаки
Воспалительное заболевание миокарда, определяемое по установленным гистологическим, иммунологическим и иммуногистохимическим критериям
Далласские морфологические критерии:
доказательства наличия воспалительного инфильтрата в пределах миокарда, ассоциированного с дегенерацией и некрозом миоцитов неишемического генеза.
Иммуногистохимические критерии: наличие ? 14 лейкоцитов/мм2, в том числе до 4 моноцитов/мм2 с наличием CD3 положительных Т-лимфоцитов ? 7 клеток/мм2
Воспалительная кардиомиопатия [1]
Миокардит, ассоциированный с дисфункцией миокарда
Гистологические и иммуногистохимические критерии такие же как при миокардите. Необходимо наличие систолической и/или диастолической дисфункции.
Клиническая форма, характеризующаяся развитием дилатации и нарушением сократительной функции левого или обоих
желудочков, которые не могут быть объяснены ишемической болезнью сердца или повышенной нагрузкой.
Дилатация левого или обоих желудочков сердца и снижение их сократительной способности.
1.2 Этиология и патогенез
Этиология миокардитов самая разнообразная. Он может быть вирусным (аденовирус (А1,2,3,5), пикорнавирус (Коксаки вирус А/В, эховирус), цитомегаловирус, эритровирусы (парвовирус В19 (PVB19)), вирус гепатита С, вирус гриппа (1,2), вирус иммунодефицита человека, вирус герпеса (вирус Эпштейн - Барр, герпес вирусы 1,2,6 типа), смешанные инфекции), бактериальным, грибковым, протозойным, паразитарным, токсическим, аллергическим, аутоиммунным [2,3]. Вирусы являются наиболее частым этиологическим фактором, вызывающим миокардит [4]. В таблице 2 представлены основные этиологические факторы миокардитов [5].
Таблица 2 - Основные этиологические факторы миокардитов (Рабочая группа по миокардитам и перикардитам Европейского общества кардиологов, 2013 г.)
Этиологический фактор
Характеристика
Staphylococcus spp., Streptococcus spp, в т.ч., Streptococcus pneumoniae, Neisseria meningitidis, Neisseria gonorrhoeae, Salmonella spp., Corynebacterium diphtheriae, Haemophilus influenzae, Mycobacterium tuberculosis, Mycoplasma pneumoniae, Brucella spp.
Borrelia burgdorferi (болезнь Лайма),
Leptospira icterohemorrhagica (болезнь Вейля)
Aspergillus spp, Actinomyces spp, Blastomyces spp., Candida spp., Coccidioides spp., Cryptococcus spp., Histoplasma spp., Mucor spp., Nocardia spp., Sporothrix spp.
Trypanosoma cruzi, Toxoplasma gondii, Entamoeba, Leishmania
Trichinella spiralis, Echinococcus granulosus, Taenia solium
Coxiella burnetii (Q-лихорадка), Rickettsia rickettsii (пятнистая лихорадка Скалистых гор), Rickettsia tsutsugamuschi
РНК вирусы: коксаки А и В, Вирус ECHO, полиовирус, вирусы гриппа А и В, РС- вирус, эпидемического паротита, кори, краснухи, гепатита С, вирус Денге, вирус желтой лихорадки, вирус Чикунгунья, вирус Хунин, вирус лихорадки Ласса, бешенства, вирус иммунодефицита человека-1 (ВИЧ-1)
ДНК-вирусы: аденовирусы, парвовирус -В19, цитомегаловирус, герпес 6 типа, Эпштейн-Барр вирус, вирус ветряной оспы, вирус простого герпеса (ВПГ), вирус натуральной оспы, вирус коровьей оспы
Столбнячный анатоксин, сывороточная болезнь, вакцины; лекарственные препараты: пенициллин, цефаклор, колхицин, фуросемид, изониазид, лидокаин, тетрациклин, сульфаниламиды, фенитоин, фенилбутазон, метилдопа, тиазидные диуретики, амитриптилин
Отторжение трансплантата сердца
Неинфекционный лимфоцитарный миокардит. Неинфекционный гигантоклеточный миокардит. Ассоциированные с аутоиммунными или иммуноопосредованными заболеваниями (системная красная волчанка, ревматоидный артрит, синдром Черджа-Стросса , Болезнь Такаясу, болезнь Кавасаки, болезнь Крона, склеродермия , полимиозит, миастения, инсулинзависимый диабет, тиреотоксикоз, саркоидоз, гранулематоз Вегенера, ревматизм (ревматическая лихорадка)
Амфетамины, антрациклины, кокаин, циклофосфамид, этанол, фторурацил, литий, катехоламины, интерлейкин-2, трастузумаб, клозапин
Медь, железо, свинец (редко, чаще накопление внутри кардиомиоцитов)
Укусы насекомых, змей, скорпионов, отравление мышьяком, угарным газом
Феохромоцитома, авитаминоз В1
Современное представление о патогенезе вирусного и аутоиммунного миокардита сформировано на основании экспериментальных данных. Фундаментальные экспериментальные исследования были выполнены на мышах. В качестве инфекционного агента использован вирус Коксаки типа В 7.
Jay W. Mason и соавт., предложили выделять в развитии миокардита три фазы. Деление на фазы не является догмой, в каждую из трех фаз может преобладать тот или иной патогенетический механизм развития заболевания (рис.1) [10].
Рис. 1. Схема стадийности развития миокардита (J.W. Mason et al., 2003)
В первую фазу в результате проникновения вирусов путем эндоцитоза через специфические рецепторы внутрь КМЦ происходит активизация защитных механизмов, направленных на сдерживание попадания вирусов в другие, неповрежденные миоциты. Таким образом, проникнув в КМЦ вирусы реплицируются и вызывают миоцитолиз и активизацию синтеза микро-РНК, что в свою очередь приводит к апоптозу и некрозу [10]. В результате прямого цитопатического действия вирусов происходит выход внутриклеточных антигенов и активируется иммунная система. В итоге, развивается воспалительная клеточная инфильтрация (Т-киллеры, макрофаги, нейтрофилы). Первая фаза заболевания завершается элиминацией вирусов при адекватном иммунном ответе или переходом во вторую - вторичное аутоиммунное повреждение КМЦ.Рис. 1. Схема стадийности развития миокардита (J.W. Mason et al., 2003)
Экспериментальная Коксаки-вирус индуцированная мышиная модель миокардита легла в основу данной схемы. В патогенезе вирусного воспалительного процесса в миокарде ключевую роль играет непосредственно повреждающее действие вируса, которое может вызвать развитие острых и/или хронических ответных аутоиммунных реакций с возможным последующим ремоделированием сердца [11].
В организм человека вирус Коксаки типа В проникает через желудочно-кишечный тракт или дыхательную систему. В период активной виремии РНК или ДНК кардиотропных вирусов взаимодействуют со специфическими рецепторами эндотелиальных клеток, прежде чем достигают кардиомиоцитов (КМЦ) [12,13]. В дальнейшем вирусы проникают в КМЦ, взаимодействуя с коксаки-аденовирусным рецептором (КАР) на поверхности КМЦ 18. КАР - это интегральный мембранный белок, который состоит из двух внеклеточных иммуноглобулиноподобных доменов 21. КАР экспрессируется на высоком уровне в тканях головного мозга и сердца, достигая своего пика в перинатальном периоде, с последующим снижением общего уровня с возрастом [23]. В незрелом сердце КАР обнаружен на всей поверхности КМЦ, а во взрослом сердце, преимущественно во вставочных дисках КМЦ [24]. Основным рецептором для парвовируса В19 являются P-антиген группы крови, который присутствует на эритроцитах, эритробластах, мегакариоцитах, эндотелиальных клетках, а также клетках печени и сердца плода, и другие гликосфинголипиды, для герпеса 6 типа - СD 46 клетки [25]. Р-антиген необходим для связывания, но недостаточен для проникновения парвовируса В19 в клетки [26]. Роль корецепторов выполняют альфа-5 бета 1-итегрин Ku 80 аутоантиген [27]. Метод гибридизации in situ показал, что геном PV19 локализован в эндотелии мелких интрамиокардиальных артерий сердца у больных ВКМП [28].
Вторая фаза аутоиммунного миокардиального повреждения имеет место в случае, если элиминация патогена не приводит к инактивации иммунного ответа, а напротив, сопровождается развитием аутоиммунных реакций вследствие нарушения аутотолерантности. Этот процесс реализуется через ряд механизмов: 1) выделение аутоантигенных белков вследствие некроза клеток, 2) поликлональная активация лимфоцитов, 3) активация Т клеток вследствие действия ряда факторов, в том числе цитокинов, 3) феномен молекулярной мимикрии [29,30]. Реализация аутоиммунного процесса происходит также при участии ряда гуморальных факторов, а именно иммуноглобулинов, компонентов комплемента и аутореактивных антител [31].
В третью фазу наблюдаются признаки выраженного ремоделирования миокарда. Цитокины также вносят существенный вклад в развитие ремоделирования миокарда. Они активируют матриксные металлопротеиназы, такие как желатиназы, коллагеназы и эластазы [32,33] и способны активировать рецепторы апоптотической гибели КМЦ [34,35].
Необходимо отметить, что четко разделить эти 3 фазы не представляется возможным. Многие процессы переплетены, взаимосвязаны и происходят синхронно [36].
1.3 Эпидемиология
Распространенность миокардита серьезно недооценивается из-за часто бессимптомного течения заболевания или неспецифических симптомов его проявлений. Заболеваемость миокардитом различается в зависимости от возраста, пола, этнической принадлежности [37]. Молодые люди имеют достаточно высокую частоту заболеваемости, особенно лица мужского пола, что предположительно может быть вызвано защитным влиянием половых гормонов в отношении реактивности иммунного ответа у женщин [38,39]. У новорожденных и детей миокардит протекает молниеносно, и, как правило, они более восприимчивы к миокардиту вирусного генеза[40].
Данные о частоте встречаемости миокардитов достаточно противоречивы. В последние годы во многих странах мира отмечается рост заболеваемости миокардитом, что отчасти может объясняться внедрением в клиническую практику новых более информативных методов диагностики этого заболевания, в частности ЭМБ с применением иммуногистологического исследования и ПЦР для верификации возможных возбудителей миокардитов [41].
Частота миокардитов составляет от 20 до 30% всех некоронарогенных заболеваний сердца [42]. По данным патологоанатомических вскрытий, воспалительное поражение миокарда определяется в 3–5% случаев [4,42] Обнаружено, что у лиц, умерших в возрасте моложе 35 лет с неустановленной причиной смерти миокардит при вскрытии выявляют примерно в 42% случаев [4,43].
По результатам исследований последнего десятилетия, в Европе наиболее часто в кардиобиоптатах обнаруживается PVВ19 [4], в Северной Америке – аденовирус [30], а в Японии - вирус гепатита С [31]. С учетом того, что ЭМБ и молекулярная диагностика вирусов редко проводится во многих регионах мира, распространенность вирусных миокардитов в большинстве стран Африки, Азии, на Ближнем Востоке, и Южной Америки, неизвестна.
Кроме географических особенностей этиологии вирусного миокардита имеются и хронологические. С 1950 по 1990 г наиболее частыми возбудителями вирусного миокардита были энтеровирусы с преобладанием вируса Коксаки типа В [44,45]. Начиная с 1995 года ведущими вирусными агентами, вызывающими ВКМП, стали аденовирусы [46]. После 2000 года в кардиобиоптатах больных миокардитом чаще стали выявлять PVВ19 [4,47-51].
1.4 Кодирование по МКБ 10
I40.0 - Инфекционный миокардит
Септический миокардит. При необходимости идентифицировать инфекционный агент используют дополнительный код (B95-B97).
I40.1- Изолированный миокардит
I40.8 - Другие виды острого миокардита
I40.9 - Острый миокардит неуточненный
Миокардит при болезнях, классифицированных в других рубриках (I41):
I41.0*- Миокардит при бактериальных болезнях, классифицированных в других рубриках
Миокардит: дифтерийный (A36.8+). Гонококковый (A54.8+). Менингококковый (A39.5+). сифилитический (A52.0+). Туберкулезный (A18.8+).
I41.1*- Миокардит при вирусных болезнях, классифицированных в других рубриках
Гриппозный миокардит (острый): вирус идентифицирован (J10.8+) вирус не идентифицирован (J11.8+). Паротитный миокардит (B26.8+)
I41.2* - Миокардит при других инфекционных и паразитарных болезнях, классифицированных в других рубриках
Миокардит при: болезни Шагаса (хронический) (B57.2+). острой (B57.0+). токсоплазмозе (B58.8+)
I41.8* - Миокардит при других болезнях, классифицированных в других рубриках
Ревматоидный миокардит (M05.3+). Саркоидный миокардит (D86.8+)
Миокардит неуточненный (I51.4):
Фиброз миокарда. Миокардит: без дополнительных уточнений хронический (интерстициальный)
1.5 Классификация
Единая классификация миокардитов отсутствует.
Основываясь на морфологической картине заболевания, все миокардиты, согласно Далласским критериям, можно разделить на активные миокардиты, при которых выявляется воспалительная инфильтрация миокарда с некротическими или дегенеративными изменениями, не характерными для ишемической болезни сердца (ИБС), и пограничные (вероятные) миокардиты, характеризующиеся малым количеством воспалительных инфильтратов или отсутствием признаков повреждения кардиомиоцитов [49].
Рабочей группой Японского кардиологического общества (2009 г.) предложена классификация миокардита с учетом этиологического фактора, гистологии и клинического типа (табл. 3) [50].
В нашей стране Палеевым Н.Р. была предложена классификация, которая предусматривала деление миокардитов по этиологическому фактору, по патогенезу патологического процесса, по морфологии, распространенности, а также клинической картине заболевания, но, с практической точки зрения, она оказалась неудобной для применения (табл. 4) [52].
Таблица 3 - Классификация рабочей группы Японского кардиологического общества (2009 г.)
Читайте также:


