Вирус контагиозного моллюска микробиология
• Примерно у 5% детей в нашей стране развиваются клинические признаки контагиозного моллюска.
• У взрослых моллюск встречается чаще в области гениталий. В этом случае он считается заболеванием, передаваемым половым путем. Распространенность контагиозного моллюска у ВИЧ-положительных пациентов составляет от 5% до 18%.
• Могут иметь место субклинические случаи, и, возможно, среди общего населения заболевание распространено шире, чем считается.
• Контагиозный моллюск - доброкачественное состояние, которое часто передается при тесном контакте у детей и при половом контакте у взрослых.
• Контагиозный моллюск вызывает крупный ДНК-содержащий поксвирус, принадлежащий семейству Poxviridae. Этот вирус является родственным ортопоксвирусам (вирусу ветряной оспы, вирусу вакцинии, вирусам натуральной и обезьяньей оспы).
• Вирус размножается в цитоплазме эпителиальных клеток.
• Вирус вызывает хроническую локализованную кожную инфекцию в виде куполообразных папул на коже.
• Как и большинство инфекций, вызванных поксвирусами, моллюск распространяется при прямом контакте кожи с кожей. Он может распространяться также путем аутоинокуляции при расчесах и прикосновениях к очатам или при их лечении.
• Каждый отдельный очаг обычно персистирует примерно в течение двух месяцев, но аутоинокуляция, как правило, приводит к непрерывному возникновению групп очагов.
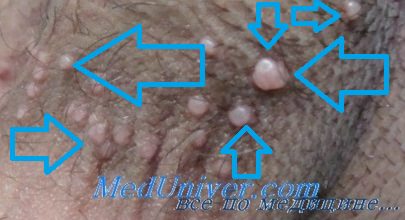
• Многочисленные твердые куполообразные перламутровые папулы диаметром 2-5 мм с характерным пупковидным вдавлением в центре. Такое вдавление в центре отмечается не во всех папулах, поэтому необходимо специально отыскивать элементы С характерной морфологией. Если все признаки указывают на моллюск, но ни один из элементов не имеет характерного вдавления в центре, диагноз моллюска исключить нельзя.
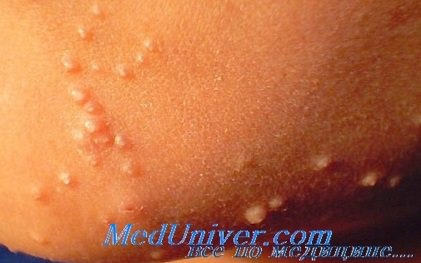
• Цвет очагов варьирует от жемчужно-белого до телесного, розового или желтого.
Очаги могут появиться на любом участке тела, за исключением ладоней и подошв. У ВИЧ-инфицированных пациентов количество очагов может быть значительно больше. У взрослых очаги обычно располагаются вокруг гениталий, на ягодицах или внутренней поверхности бедер. У детей чаще всего поражаются туловище или лицо. Если контагиозный моллюск у ребенка локализуется на половых органах, сбор анамнеза и клинический осмотр должны быть направлены на поиск дополнительных сведений с целью подтверждения или исключения предположения о сексуальном насилии, так как не каждый случай моллюска в этой области связан с указанной причиной.
Если необходимо подтверждение диагноза, можно исследовать творожистый материал, полученный из очага.
При окраске гематоксиллин-эозином биоптата, полученного тангенциальным иссечением, обычно выявляются кератиноциты, содержащие эозинофильные цитоплазматические включения. Если какой-либо очаг вызывает подозрение на базальноклеточную карциному, необходимо выполнить биопсию.
• Чесотка вызывается клещом Sarcoptes scabiei и может передаваться при тесном физическом или половом контакте. Ранние очаги имеют вид папул телесного или красного цвета, вызывающих сильный зуд. Зуд и экскориации при чесотке намного сильнее, чем при контагиозном моллюске. Чесоточные очаги обычно наблюдаются также в межпальцевых промежутках, вентральной складке запястья, а у женщин - под мо лочными железами.
• Базальноклеточпые карциномы также имеют перламутровый оттенок и слегка приподняты над кожей. В отличие от элементов моллюска, они обычно не возникают группами. Если единичный очаг одновременно напоминает и элемент моллюска, и базально-клеточную карциному, показана биопсия.
• В лечении негенитальных очагов обычно нет медицинской необходимости, поскольку инфекция носит ограниченный характер и спонтанно разрешается через несколько месяцев. Лечение проводится с целью предотвращения аутоииокуляции. Пациенты и родители больных детей часто стремятся к проведению лечения по косметическим причинам, а также в случаях, когда при длительном наблюдении не отмечается пи каких положительных изменений.
• Эксцизионный кюретаж или криотерапия эффективно удаляет очаги моллюска, однако многие дети боятся кюретки и любой формы криотерапии.
• Очаги на гениталиях необходимо лечить, чтобы предотвратить их передачу при половом контакте.
• Кюретаж и криотерапия - физические методы лечения, которые направлены на эрадикацию моллюска.
Кантаридин и трихлоруксусная кислота - местные химические препараты, которые являются амбулаторной процедурой.
• Третиноин в форме 0,1% крема или 0,025% геля ежедневно широко применяется на практике, хотя не утвержден Федеральным Агентством по контролю лекарств (FDA) для такого применения.
• Местный крем имиквимода 5% (Алдара) (не утвержден FDA) эффективнее воздействует на моллюск по сравнению с простым веществом-основой. Препарат хорошо переносится, хотя раздражение на месте применения может вызвать дискомфорт, вынуждающий больного прекратить терапию. У детей имиквимод может вызвать системный или токсический эффект. В одном из исследований, включавшем 23 ребенка в возрасте 1-9 лет с диагнозом контагиозного моллюска, рандомизированно применяли либо крем имиквимода 5% (12 пациентов), либо простое вещество-основу (11%). Лекарственный препарат наносили детям на очаги 3 раза в день в течение 12 недель. Полное очищение к 12 неделе было отмечено у 33,3% (4/12) пациентов, получавших имиквимод, и у 9,1% (1/11) пациентов, получавших вещество-основу.
• У ВИЧ-инфицированных пациентов моллюск может разрешиться после антиретровирусной терапии, направленной на основное заболевание.
Пациентов необходимо проинформировать о том, что во избежание аутоинокуляции очаги нельзя расчесывать.
Пациентов следует предупредить о необходимости наблюдения за возможными осложнениями, к которым относятся раздражение, воспаление и вторичная инфекция. Очаги на веках могут сочетаться с фолликулярным или сосочковым конъюнктивитом, поэтому раздражение глаз требует консультации офтальмолога.
Версия: Клинические рекомендации РФ (Россия)
Общая информация
РОССИЙСКОЕ ОБЩЕСТВО ДЕРМАТОВЕНЕРОЛОГОВ И КОСМЕТОЛОГОВ
ФЕДЕРАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ВЕДЕНИЮ БОЛЬНЫХ КОНТАГИОЗНЫМ МОЛЛЮСКОМ
Шифр по Международной классификации болезней МКБ-10
В08.1
ОПРЕДЕЛЕНИЕ
Контагиозный моллюск – доброкачественное вирусное заболевание кожи, которое характеризуется появлением на коже, реже – на слизистых оболочках полушаровидных узелков величиной от булавочной головки до горошины с центральным пупковидным углублением.


Классификация
Этиология и патогенез
Заболевание вызывается ортопоксвирусом, который относится к семейству Poxviridae, подсемейству Chordopoxviridae, роду Molluscipoxvirus. Существует 4 типа вируса контагиозного моллюска: MCV-1, MCV-2, MCV-3, MCV-4. Наиболее распространённым является тип MCV-1; тип MCV-2, как правило, выявляется у взрослых лиц и передается половым путем. Ортопоксвирус относится к ДНК-содержащим вирусам, не культивируется в тканях куриного эмбриона и не патогенен для лабораторных животных. Заболевание встречается повсеместно и поражает человека в любом возрасте.
Инфицирование происходит при непосредственном контакте с больным или вирусоносителем, либо опосредованно – через предметы личного и домашнего обихода. Инкубационный период заболевания варьирует от 1 недели до нескольких месяцев, в среднем составляя от 2 до 7 недель.
Заболевание чаще выявляется у детей в возрасте от 1 года до 4 лет. У детей более старшего возраста инфицирование, как правило, происходит при посещении плавательного бассейна или занятиях контактными видами спорта. Чаще болеют дети, страдающие экземой или атопическим дерматитом, получающие лечение глюкокортикостероидными средствами.
У лиц молодого возраста инфицирование контагиозным моллюском часто происходит половым путем.
У лиц среднего и пожилого возраста провоцирующим фактором развития заболевания может быть длительный прием глюкокортикостероидных препаратов и цитостатиков.
У ВИЧ-инфицированных пациентов вследствие иммунодефицитного состояния организма наблюдается повышенная склонность к появлению контагиозного моллюска, характеризующегося рецидивирующим течением.
Распространенность заболевания в различных странах составляет от 1,2% до 22% населения.
Клиническая картина
Элементы контагиозного моллюска могут располагаться на любом участке кожного покрова.
У детей образования чаще локализуются на коже лица (чаще на веках и области лба), шее, верхней половине груди (особенно в области подмышечных впадин), верхних конечностях (тыл кистей); у взрослых – на коже нижней части живота, лобка, внутренней поверхности бедер, коже наружных половых органов, вокруг ануса. Поражение век может сопровождаться конъюнктивитом. У ВИЧ-инфицированных лиц очаги чаще всего локализуются на коже лица, шеи и туловища.
Элементы контагиозного моллюска представляют собой узелки размером 0,1–0,2 см полушаровидной или слегка уплощенной формы, плотные, безболезненные, цвета нормальной кожи или бледно-розового цвета, нередко с восковидным блеском, с пупковидным углублением в центре. Узелки быстро увеличиваются в размерах до 0,5–0,7 см, располагаются изолированно на неизмененной коже, реже окружены слабо выраженным воспалительным ободком. При сдавлении узелков с боков из центрального отверстия выделяется белая, крошковатая (кашицеобразная) масса, состоящая из дегенеративных эпителиальных клеток с крупными протоплазматическими включениями. Количество элементов сыпи бывает разным: от 5–10 до нескольких десятков и более.
В подавляющем большинстве случаев высыпания не сопровождаются субъективными ощущениями и представляют для пациента лишь косметическую проблему. Обычно заболевание является самоограничивающимся и морфологические элементы даже без лечения могут исчезать самопроизвольно спустя несколько месяцев. Однако у детей наблюдается длительное течение контагиозного моллюска (от 6 месяцев до 5 лет), как результат аутоинокуляции возбудителя заболевания
К атипичным формам контагиозного моллюска относятся:
- гигантские моллюски (диаметром 3 см и более);
- ороговевающие моллюски;
- кистозные моллюски;
- изъязвленные моллюски;
- моллюски, напоминающие милиум, угри, бородавки;
- педикулярные моллюски (расположенные на тонкой ножке).
Диагностика
Диагноз контагиозного моллюска основывается на данных клинической картины, однако в ряде случаев (атипичная клиническая картина) необходимо микроскопическое и/или патоморфологическое исследование биоптатов кожи.
Микроскопическое исследование содержимого узелков с окраской по Романовскому-Гимзе, Граму, Райту или Папаниколау позволяет выявить крупные кирпичной формы внутриклеточные включения вирусных тел [1].
При патоморфологическом исследовании наблюдаются пролиферативные и дегенеративные изменения клеток шиповатого слоя. Узелок, образованный за счет разрастания эпидермиса, разделен радиальными соединительнотканными перегородками на ряд грушеобразных долек. В верхних отделах долек клетки эпидермиса содержат крупные эозинофильные включения – моллюсковые тельца. Цитоплазма клеток шиповатого слоя вакуолизируется и гомогенизируется. Клетки базального слоя не поражаются. Воспалительные изменения в дерме незначительные или отсутствуют. При длительно существующих элементах в дерме может быть хронический гранулематозный инфильтрат.
Дифференциальный диагноз
Заболевание дифференцируют с плоскими бородавками, которые наблюдаются у подростков и молодых людей. Плоские бородавки обычно множественные, располагаются на лице и тыле кистей. Имеют вид мелких, округлых папул с гладкой поверхностью, цвета нормальной кожи.
Вульгарные бородавки чаще располагаются на тыле кистей, представляют собой плотную папулу с неровной, шероховатой или сосочковидной поверхностью, покрытой гиперкератотическими массами. Центральное западение и перламутровая окраска отсутствуют.
Кератоакантомы чаще наблюдаются у лиц в возрасте старше 50 лет на открытых участках кожи в виде одиночного образования полусферической формы нормального или бледно-красноватого цвета. В центре образований наблюдаются небольшие кратерообразные углубления, заполненные роговыми массами, которые легко удаляются и не сопровождаются кровотечением.
Милиум выявляется у новорожденных, детей грудного и раннего возраста; может исчезать спонтанно. Высыпания чаще локализуются в области щек, под глазами. Отмечаются единичные или множественные милиарные узелки, плотной консистенции, беловатого или беловато-желтого цвета.
Угревая сыпь возникает на фоне себореи, располагается на лице, спине и груди. Высыпания представлены воспалительными папулами конической или полушаровидной формы, мягкой консистенции, розового или синюшно-красного цвета.
Лечение
- регресс высыпаний;
- отсутствие рецидивов.
Общие замечания по терапии
Основным направление терапии является деструкция элементов контагиозного моллюска [2]. Учитывая возможность аутоинокуляции, необходимо удаление всех элементов контагиозного моллюска, для чего перед проведением терапии следует провести осмотр всей поверхности кожного покрова больного, обращая внимание на складки кожи. Пациентам следует рекомендовать не брить участки кожи с высыпаниями, поскольку это может привести к аутоинокуляции.
Показания к госпитализации
Отсутствуют
Методы деструкции
1. Кюретаж – механическое удаление очагов поражения кюреткой (D) [3]. Процедура болезненна. После кюретажа возможно возникновение мелких, слегка западающих рубцов. Неудачи терапии методом кюретажа могут быть обусловлены большим количеством высыпаний и сопутствующей дерматологической патологией (атопическим дерматитом).
2. Криотерапия (С): на каждый элемент контагиозного моллюска воздействуют жидким азотом в течение 6–20 сек [4]. Если высыпания сохраняются, процедуру повторяют через неделю. Процедура криотерапии сопровождается болезненностью и образованием пузырей, после нее возможны нарушение пигментации кожи, формирование слабо выраженных рубцов.
3. Эвисцерация (вылущивание) проводится тонким пинцетом и рекомендуется для удаления свежих высыпаний. Данный метод позволяет получить материал для последующей патогистологической верификации диагноза [5, 6].
4. Лазеротерапия: элементов контагиозного моллюска CO2 лазером или импульсным лазером на красителях с характеристиками: длина волны 585 нм, частота 0,5–1 Герц, размер пятна – 3–7 мм, плотность энергии 2–8 Дж/см 2 , длительность импульса – 250–450 мс (D) [7–12]. Если после процедуры лазеротерапии высыпания сохраняются, повторную деструкцию проводят через 2–3 недели.
5. Электрокоагуляция элементов контагиозного моллюска (D) [12].
Для уменьшения боли и дискомфорта во время деструкции элементов контагиозного моллюска используется местная анестезия (D) [9].
После деструкции элементов контагиозного моллюска проводят обработку участков кожи, на которых они располагались, антисептиками: йод + [калия йодид + этанол], 5% спиртовой раствор (D) [13].
Особые ситуации
У больных атопическим дерматитом высок риск формирования рубцов при большом количестве высыпаний, в связи с чем проведение кюретажа нежелательно [2]. Перед началом терапии контагиозного моллюска рекомендуется проведение лечения обострения атопического дерматита.
В случаях, когда высыпания контагиозного моллюска выявлены у больных с нарушениями иммунитета, необходимо избегать методов лечения, связанных с нарушением целостности кожных покровов, так как у этих пациентов высок риск развития инфекционных осложнений. Известны случаи регресса высыпаний контагиозного моллюска после начала антиретровирусной терапии [14].
При беременности разрешено использование всех методов деструкции (D) [12].
Требования к результатам лечения
- разрешение высыпаний;
- полная клиническая ремиссия.
Профилактика
Профилактические мероприятия включают: изоляцию больных детей из коллектива до полного выздоровления и соблюдение правил личной и общественной гигиены. На период лечения запрещается посещение плавательных бассейнов, спортивных залов, общественных бань.
К мерам профилактики контагиозного моллюска относятся также, проведение профилактических осмотров детей в дошкольных детских учреждениях и школах, раннее выявление случаев заболевания контагиозным моллюском, своевременное лечение больных и их половых партнеров.
Больной контагиозным моллюском до окончания лечения должен пользоваться только своими личными вещами и посудой, избегать половых и тесных физических контактов, не посещать бассейн или сауну.
У лиц молодого возраста контагиозный моллюск передается в первую очередь половым путем, в связи с чем рекомендуется обследование половых партнеров.
Информация
- Клинические рекомендации Российского общества дерматовенерологов и косметологов
- 1. Hanson D., Diven D.G. Molluscum contagiosum. Dermatol Online J – 2003; 9: 2. 2. Nguyen H.P., Tyring S.K. An update on the clinical management of cutaneous molluscum contagiosum. Skin Therapy Lett 2014; 17 (2): 5–8. 3. Hanna D., Hatami A., Powell J. et al. A prospective randomized trial comparing the efficacy and adverse effects of four recognized treatments of molluscum contagiosum in children. Pediatr Dermatol 2006; 23 (6): 574–579. 4. Al-Mutairi N., Al-Doukhi A., Al-Farag S. et al. Comparative study on the efficacy, safety, and acceptability of imiquimod 5% cream versus cryotherapy for molluscum contagiosum in children. Pediatr Dermatol 2010; 27 (4): 388–394. 5. Valentine C.L., Diven D.G. Treatment modalities for molluscum contagiosum. Dermatol Ther 2000;13: 285–289. 6. Epstein W.L. Molluscum contagiosum. Semin Dermatol 1992;11: 184–189. 7. Chatproedprai S., Suwannakarn K., Wananukul S. et al. Efficacy of pulsed dye laser (585 nm) in the treatment of molluscum contagiosum subtype 1. Southeast Asian J Trop Med Public Health 2007; 38 (5): 849–854. 8. Nehal K.S., Sarnoff D.S., Gotkin R.H. et al. Pulsed dye laser treatment of molluscum contagiosum in a patient with acquired immunodeficiency syndrome. Dermatol Surg. 1998; 24 (5): 533–535. 9. Binder B., Weger W., Komericki P., Kopera D. Treatment of molluscum contagiosum with a pulsed dye laser: Pilot study with 19 children. J Dtsch Dermatol Ges 2008; 6 (2): 121–125. 10. Hughes PS.Treatment of molluscum contagiosum with the 585-nm pulsed dye laser. Dermatol Surg. 1998; 24 (2): 229–230. 11. Michel J.L. Treatment of molluscum contagiosum with 585 nm collagen remodeling pulsed dye laser. Eur J Dermatol 2004; 14 (2): 103–106. 12. Европейское руководство по лечению дерматологических болезней. Под ред. Кацамбаса А.Д., Лотти Т.М. – М.: МЕДпресс-информ, 2009. – С.736. 13. Вирусные дерматозы. В кн.: Кожные и венерические болезни: Руководство для врачей. В 2 томах. Под ред. Ю.К. Скрипкина, В.Н.Мордовцева. М.: Медицина, 1999. – Т.1. – С.443–465. 14. Calista D., Boschini A., Landi G. Resolution of disseminated molluscum contagiosum with Highly Active Anti-Retroviral Therapy (HAART) in patients with AIDS. Eur J Dermatol. 1999; 9 (3): 211–213.
МЕТОДОЛОГИЯ
Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств:
доказательной базой для рекомендаций являются публикации, вошедшие в Кокрановскую библиотеку, базы данных EMBASE и MEDLINE.
Методы, использованные для оценки качества и силы доказательств:
· Консенсус экспертов;
· Оценка значимости в соответствии с рейтинговой схемой (схема прилагается).
Рейтинговая схема для оценки силы рекомендаций:
| Уровни доказательств | Описание |
| 1++ | Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ) или РКИ с очень низким риском систематических ошибок |
| 1+ | Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
| 1- | Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок |
| 2++ | Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2+ | Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2- | Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 3 | Неаналитические исследования (например: описания случаев, серий случаев) |
| 4 | Мнение экспертов |
Методы, использованные для анализа доказательств:
· Обзоры опубликованных мета-анализов;
· Систематические обзоры с таблицами доказательств.
Методы, использованные для формулирования рекомендаций:
Консенсус экспертов.
Рейтинговая схема для оценки силы рекомендаций:
| Сила | Описание |
| А | По меньшей мере один мета-анализ, систематический обзор или РКИ, оцененные как 1++ , напрямую применимые к целевой популяции и демонстрирующие устойчивость результатов или группа доказательств, включающая результаты исследований, оцененные как 1+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов |
| В | Группа доказательств, включающая результаты исследований, оцененные как 2++, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов или экстраполированные доказательства из исследований, оцененных как 1++ или 1+ |
| С | Группа доказательств, включающая результаты исследований, оцененные как 2+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов; или экстраполированные доказательства из исследований, оцененных как 2++ |
| D | Доказательства уровня 3 или 4; или экстраполированные доказательства из исследований, оцененных как 2+ |
Индикаторы доброкачественной практики (Good Practice Points – GPPs):
Рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.
Экономический анализ:
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Метод валидизации рекомендаций:
· Внешняя экспертная оценка;
· Внутренняя экспертная оценка.
Описание метода валидизации рекомендаций:
Настоящие рекомендации в предварительной версии рецензированы независимыми экспертами.
Комментарии, полученные от экспертов, систематизированы и обсуждены членами рабочей группы. Вносимые в результате этого изменения в рекомендации регистрировались. Если же изменения не были внесены, то зарегистрированы причины отказа от внесения изменений.
Рабочая группа:
Для окончательной редакции и контроля качества рекомендации повторно проанализированы членами рабочей группы.
Основные рекомендации:
Сила рекомендаций (A–D) приводится при изложении текста рекомендаций.
![]()
Это состояние вызвано вирусом контагизного моллюска, относящегося к поксвирусам, которые повреждают иммунную систему в течение месяцев или лет. Поражения локализуются на коже (реже на слизистых оболочках). Они имеют вид жемчугоподобных гладких папул, иногда с центральным углублением.
Гистологический эквивалент эпидермального пула телец моллюсков известен под названием телец Хендерсона-Патерсона; это инфицированные вирусом кератиноциты с расположенным в центре отверстием. Заболевание передается обычно вследствие непосредственного контакта кожа к коже или через фомиты (предметы, контаминированные патогенными организмами — например, предметы обихода) у детей и путем сексуального контакта у взрослых.
Повреждения вызваны вирусом контагиозного моллюска (ВКМ), который бывает трех типов:
-
ВКМ 1 и 1В выявляют у детей как результат контакта детей друг с другом или через какие-либо предметы. ВКМ 2 вирус передается половым путем и выявляется в паху у взрослых и широко распространяется у иммунокопрометированных пациентов. ВКМ 3 вирус является редко встречающимся подтипом в любой возрастной группе.
Все подтипы ВКМ вызваны поксвирусами. Поксвирусы являются крупнейшими из известных вирусов. В случае ВКМ (независимо от подтипа) заражаются кератиноциты и слизистая оболочка, вызывая образование узловатых поражений. Люди также могут быть заражены видами, которые поражают приматов.
ВКМ поражает кожу, вызывая изменения внешнего вида в течение периода от нескольких дней до 6 недель спустя. Вирус вызывает аномальный рост кератиноцитов с появлением клеток, сильно окрашивающихся гематоксилин и эозином. Эти аномальные кератиноциты называются тельцами Хендерсона-Паттерсона.
Несмотря на аномальный клеточный рост ВКМ не вызывают диспластических поражений. Естественный ход инфекции включает спонтанное выздоровление в течение 2-4 лет у иммунокомпетентных пациентов, с большей продолжительностью болезни у ослабленных. Выздоровление предполагает появление анти-моллюсковых антител и клеточного иммунитета.
ВКМ кодирует ряд факторов вирулентности, препятствующих эффективному разрешению поражений путем естественного иммунитета.ВКМ также кодирует глутатионпероксидазу, которая защищает инфицированные клетки от окислительного повреждения пероксидами.
-
Чаще всего моллюск в виде жемчужных папул с центральным углублением локализуется на грудной стенке и в надключичных областях у детей и в паху и на внутренней поверхности бедра у взрослых.
-
Поражения в виде гладких папул или узелки без центрального углубления в области между ягодицами или на подошве стопы.
-
Эти поражения манифестируют в виде эритемы, отека и зуда как маркер иммунного ответа на поражение.
-
Наличие факторов риска: ключевые факторы риска включают близкий или сексуальный контакт с зараженным, атопический дерматит в анамнезе, плаванье в анамнезе, ВИЧ-инфекцию и тропический климат. Жемчужные папулы с углублением в центре: характерный внешний вид поражения моллюском. Более обширная форма заболевания с более, чем 50 поражениями может подразумевать снижение иммунитета. Прочие диагностические факторы:
-
окружающая эритема: некоторые поражения будут воспалены с окружающим ободком гиперемии. Поражения могут быть экскориированы и окружены дерматитом. распределение поражений на лице или в паху зуд расстройства сна
Клинический диагноз основан на выявлении жемчужных папул с углублением в центре. Некоторые поражения будет воспалены с окружающим ободком гиперемии. Часто пораженные участки кожи имеют признаки дерматита, похожего на атопический дерматит.
![]()
У маленьких детей поражения могут быть достаточно маленькими, чтобы имитировать белые угри – малые цисты, возникшие вследствие закупорки потовых желез. В области половых органов, особенно между ягодиц, углубление в центре может быть незаметным и, таким образом, поражения могут имитировать остроконечные кондиломы. Наличие гладких поражений жемчужного цвета говорит об их истинной этиологии. Пациенты с ослабленным иммунитетом могут иметь распространенную форму моллюска и тяжелые мелкоточечные рубцы, аналогичные тем, которые образуются при оспе.
![]()
Был разработан онлайн-инструмент, чтобы помочь родителям диагностировать состояние у своих детей, и он продемонстрировал чувствительность более 95% и специфичность более 90%. Molluscum Contagiosum Advice and Information
Многие дети заражаются в результате тесных контактов, поэтому заражения брата или сестры либо заражение близкого друга дает понимание этиологии процесса. Начало заболевания в большинстве случаев отмечается в течение 6 недель с момента контакта; таким образом, по всей видимости, существует пик начала в августе и сентябре, что отражает контакты при купании. Сообщалось также о передаче от матери к ребенку после родов.
Анамнез сексуального контакта является важным моментом. Редко взрослые заражаются вирусом от детей; однако иногда поражения отмечаются на шее или груди у матерей, у детей которых на лице есть моллюск. Зуд может привести к нарушению сна. У пациентов также может быть атопический дерматит.
Более чем в 99% случаев моллюск может быть диагностирован клинически. Иногда у детей поражения в области половых органов выглядят как генитальные бородавки. Кюретажная биопсия может быть использована для подтверждения диагноза в случае подозрения относительно сексуальных надругательств. В редких случаях кюретаж или тангенциальное иссечение и биопсия могут помочь подтвердить диагноз.
Воспаленный моллюск может абсцедировать с выделением стерильного инфильтрата из нейтрофилов, определяемых при окрашивании по Граму; однако бактериальная культура, полученная из таких абсцессов, может выявить истинную бактериальную суперинфекцию с флорой, аналогичной импетиго. При окрашивании по Цанку можно выявить фиолетовые овоидные тельца, так называемые тельца Хендерсона–Паттерсона, которые также видны при окрашивании биоптатов гематоксилинэозином. Типирование этиологического вируса носит экспериментальный характер и не используется при диагностировании этих поражений.
Рефрактерное или резистентное заболевание указывает на ослабленный иммунитет. Следует провести оценку факторов риска и тесты на ВИЧ.
| Заболевание | Дифференциальные признаки/симптомы | Дифференциальные обследования |
|
|
|
|
|
|
|
|
|
Поражения обычно разрешаются со временем; естественный ход инфекции включает спонтанное выздоровление в течение 1–2 лет у большинства иммунокомпетентных пациентов, с большей продолжительностью болезни у ослабленных.
Никакой терапии не нужно при контагиозном моллюске у иммунокомпетентных пациентов. Доказательства высокого качества относительно эффективности лечения отсутствуют; однако терапия может рассматриваться, если у пациента возникают предрассудки, тревожное состояние, риск заражения или дискомфорт.
Разрушительные методы лечения могут быть рассмотрены у пациентов с небольшим количеством поражений, тогда как иммунологическая терапия являются более подходящей для пациентов с ослабленным иммунитетом или для пациентов с большим количеством поражений или затяжным течением заболевания.
Не каждый терапия является универсальной и эффективной, поэтому альтернативные варианты могут быть необходимы для некоторых пациентов.
Доказательств высокого качества, сравнивающих различные способы лечения, нет. Есть ограниченные данные по эффективности криотерапии, гидроксида калия, масла чайного дерева в сочетании с йодом, нитритом натрия и салициловой кислотой при совместном применении, лимонного масла мирты и перекиси бензоила, но ни один из этих препаратов не имеет преимуществ.
Криотерапия может быть использована на этапе первичной медицинской помощи. Есть доказательства среднего качества, что топическое применение имиквимода не более эффективно, чем плацебо. Лучше чтобы другие варианты лечения назначал дерматолог.
Фенол, средство для топической деструкции, не рекомендован из-за высокой частоты развития рубцов.
Сопутствующий атопический дерматит и бактериальную суперинфекцию следует рассматривать до начала любой терапии моллюска.
Выжидательную тактику обычно рассматривают в качестве первоначального подхода для иммунокомпетентных пациентов. Несмотря на отсутствие веской доказательной базы, кюретаж широко используют в качестве терапии второй линии, рекомендованной экспертами.
Некоторые подростки и взрослые могут терпеть кюретаж при отсутствии анестезии. Как и при любой деструкции есть некоторые риски, включая чрезмерное кровотечение, боль, жжение, образование рубцов (редко), депигментацию (распространена у людей с выраженной пигментацией) и инфицирование заживающей раны (что встречается редко из-за мелкого размера раны, вызванной кюретажем). Топические деструктивные препараты являются альтернативным вариантом и рекомендованы при поражениях симптоматического характера либо поражениях, при которых терапия желательна.
Третья линия терапии включает использование склерозантов. Типичный подофиллотоксин или противовирусный препарат цидофовир могут рассматривать для заболевания, не реагирующего на кюретаж, топическую деструкцию либо склерозанты.
Основной подход к терапии является в отсутствии лечения детей, за исключением ситуаций, когда есть симптомы дискомфорта или суперинфекции. Все дети, которые в конечном итоге иммунокомпетентны, способны к самостоятельному излечению, поэтому использование агрессивной или тяжелой терапии не нужно. Если терапия необходима, варианты похожи на те, которые доступны для взрослых.
Прогноз для пациентов с инфекцией, вызванной контагиозным моллюском, которые больше ничем не болеют, чрезвычайно хороший. Инфекция, как ожидается, будет эрадицирована в течение 1– 2 лет, и серьезные побочные эффекты встречаются редко. Локальная гиперемия и зуд являются проблемой у одной трети пациентов и могут потребовать терапии. В отсутствие бактериальной суперинфекции поражения, вызванные моллюском, в общем хорошо переносимы.
У пациентов с ослабленным иммунитетом могут проявляться сотни поражений, которые быстро распространяются, в зависимости от уровня иммунитета. В случае ВИЧ-инфекции спонтанное разрешение заболевания крайне маловероятно
Читайте также:


