Вирус краснухи это мутагенный фактор
ВНИМАНИЕ! САЙТ ЛЕКЦИИ.ОРГ проводит недельный опрос. ПРИМИТЕ УЧАСТИЕ. ВСЕГО 1 МИНУТА.
Мутагенез — это внесение изменений в нуклеотидную последовательность ДНК (мутаций). Различают естественный (спонтанный) и искусственный (индуцированный) мутагенез.
Естественный, или спонтанный, мутагенез происходит вследствие воздействия на генетический материал живых организмов мутагенных факторов окружающей среды, таких как ультрафиолет, радиация, химические мутагены.
Механизм мутагенеза
Последовательность событий приводящая к мутации (внутри хромосомы) выглядит следующим образом:
Происходит повреждение ДНК.
В случае, если повреждение произошло в незначащем (интрон) фрагменте ДНК, то мутации не происходит.
В случае если повреждение произошло в значащем фрагменте (экзон), и произошла корректная репарация ДНК, или вследствие вырожденности генетического кода не произошло нарушения, то мутации не происходит.
Только в случае такого повреждения ДНК, которое произошло в значащей части, которое не было корректно репарированно, которое изменило кодировку аминокислоты, или которое привело к выпадению части ДНК и соединению ДНК вновь в единую цепь — то оно приведет к мутации.
Мутагенез на уровне генома также может быть связан с инверсиями, делециями, транслокациями, полиплоидией, и анеуплоидией, удвоением, утроением (множественной дупликацией) и т. д. некоторых хромосом.
Подавляющее число мутаций неблагоприятно или даже смертельно для организма, так как они разрушают отрегулированный на протяжении миллионов лет естественного отбора целостный генотип. Однако мутации возникают постоянно, и способностью мутировать обладают все живые организмы. У каждой мутации есть какая-то причина, хотя в большинстве случаев мы не можем ее определить. Однако число мутаций можно резко увеличить, воздействуя на организм так называемыми мутагенными факторами.
К мутагенным факторам относят некоторые физические воздействия на организм.
Сильнейшим мутагеном является ионизирующее излучение — электромагнитные волны с маленькой длиной волны, но с очень высокой энергией квантов. Такие кванты проникают в ткани организма, повреждая различные молекулы, и, в частности, молекулы ДНК.
Ультрафиолетовое излучение также относится к коротковолновым, но его кванты не проникают глубоко и разрушают только поверхностные слои тканей. Вот почему светлокожим людям нельзя долго находиться летом на солнце — это приводит к увеличению риска возникновения рака и некоторых других заболеваний.
Мутагенным фактором также является повышенная температура. Например, при выращивании мушек-дрозофил при температуре на 10 °С выше обычной число мутаций увеличивается втрое.
Сильнейшим мутагенным действием обладают соединения из многих классов химических веществ. Например, мутации вызывают соли свинца и ртути, формалин, хлороформ, препараты для борьбы с сельскохозяйственными вредителями. Некоторые красители из класса акридинов приводят к делециям и транслокациям в процессе репликации ДНК.
Из сказанного становится ясным, как важно, чтобы в жизни нас окружало как можно меньше факторов, вызывающих мутации. Мутации возникают часто. У человека 2—10% гамет имеют те или иные мутации, хотя, к счастью для нас, в подавляющем большинстве случаев они рецессивны и в дальнейшем не проявляются в фенотипе.
Как же организмы борются за сохранение своего генотипа, защищаясь от действия мутагенных факторов?
Итак, мутационная изменчивость имеет следующие основные характеристики:
мутационные изменения возникают непредсказуемо, и в результате в организме могут появиться новые свойства;
мутации наследуются и передаются потомству;
мутации не имеют направленного характера, т. е. нельзя достоверно утверждать, какой именно ген мутирует под действием данного мутагенного фактора;
мутации могут быть полезными или вредными для организма, доминантными или рецессивными.
Мутагенные факторы
Мутагенные факторы - Химические и физические факторы, вызывающие наследственные изменения — мутации.Мутагенами могут быть различные факторы, вызывающие изменения в структуре генов, структуре и количестве хромосом.
Физические мутагены
-ионизирующее излучение;
-радиоактивный распад;
-ультрафиолетовое излучение;
-моделированное радиоизлучение и электромагнитные поля;
-чрезмерно высокая или низкая температура.
Химические мутагены
-окислители и восстановители (нитраты, нитриты, активные формы кислорода);
-алкилирующие агенты (например, иодацетамид);
-пестициды (например гербициды, фунгициды);
-некоторые пищевые добавки (например, ароматические углеводороды, цикламаты);
-продукты переработки нефти;
-органические растворители;
-лекарственные препараты (например, цитостатики, препараты ртути, иммунодепрессанты).
К химическим мутагенам условно можно отнести и ряд вирусов (мутагенным фактором вирусов являются их нуклеиновые кислоты — ДНК или РНК).
Биологические мутагены
-специфические последовательности ДНК — транспозоны;
-некоторые вирусы (вирус кори, краснухи, гриппа);
-продукты обмена веществ (продукты окисления липидов);
антигены некоторых микроорганизмов.
Сайт СТУДОПЕДИЯ проводит ОПРОС! Прими участие :) - нам важно ваше мнение.
Факторы, вызывающие мутации называются мутагенными факторами (мутагенами) и подразделяются на:
1. Физические;2. Химические;3. Биологические.
К физическим мутагенным факторам относятся различные виды излучений, температура, влажность и др. Наиболее сильное мутагенное действие оказывает ионизирующее излучение – рентгеновские лучи, α-, β-, γ- лучи. Они обладают большой проникающей способностью.
При действии их на организм они вызывают:
а) ионизацию тканей – образование свободных радикалов (ОН) или (Н) из воды, находящейся в тканях. Эти ионы вступают в химическое взаимодействие с ДНК, расщепляют нуклеиновую кислоту и другие органические вещества;
б) ультрафиолетовое излучение характеризуется меньшей энергией, проникает только через поверхностные слои кожи и не вызывает ионизацию тканей, но приводит к образованию димеров (химические связи между двумя пиримидиновыми основаниями одной цепочки, чаще Т-Т). Присутствие димеров в ДНК приводит к ошибкам при ее репликации, нарушает считывание генетической информации;
в) разрыв нитей веретена деления;
г) нарушение структуры генов и хромосом, т.е. образование генных и хромосомных мутаций.
К химическим мутагенам относятся:
- природные органические и неорганические вещества (нитриты, нитраты, алкалоиды, гормоны, ферменты и др.);
- синтетические вещества, ранее не встречавшиеся в природе (пестициды, инсектициды, пищевые консерванты, лекарственные вещества).
- продукты промышленной переработки природных соединений – угля, нефти.
Механизмы их действия:
а) дезаминирование – отщепление аминогруппы от молекулы аминокислот;
б) подавление синтеза нуклеиновых кислот;
в) замена азотистых оснований их аналогами.
Химические мутагены вызывают преимущественно генные мутации и действуют в период репликации ДНК.
К биологическим мутагенам относятся:
- Вирусы (гриппа, краснухи, кори)
- Невирусные паразитические организмы (грибы, бактерии, простейшие, гельминты)
Механизмы их действия:
а) вирусы встраивают свою ДНК в ДНК клеток хозяина.
б) продукты жизнедеятельности паразитов-возбудителей болезней действуют как химические мутагены.
Биологические мутагены вызывают генные и хромосомные мутации.
Классификация мутаций
Различают следующие основные типы мутаций:
1.По способу возникновения их подразделяют на спонтанные и индуцированные.
Спонтанные– происходят под действием естественных мутагенных факторов внешней среды без вмешательства человека. Они возникают в условиях естественного радиоактивного фона Земли в виде космического излучения, радиоактивных элементов на поверхности земли.
Индуцированные мутации вызываются искусственно воздействием определенных мутагенных факторов.
2.По мутировавшим клеткам мутации подразделяются на генеративные и соматические.
Генеративные– происходят в половых клетках, передаются по наследству при половом размножении.
Соматические – происходят в соматических клетках и передаются только тем клеткам, которые возникают из этой соматической клетки. Они не передаются по наследству.
3.По влиянию на организм:
Отрицательные мутации – летальные (несовместимые с жизнью); полулетальные (снижающие жизнеспособность организма); нейтральные (не влияющие на процессы жизнедеятельности); положительные (повышающие жизнеспособность). Положительные мутации возникают редко, но имеют большое значение для прогрессивной эволюции.
4.По изменениям генетического материала мутации подразделяются на геномные, хромосомные и генные.
Геномные мутации – это мутации, вызванные изменением числа хромосом. Могут появляться лишние гомологичные хромосомы. В хромосомном наборе на месте двух гомологичных хромосом оказываются три – это трисомия. В случае моносомии наблюдается утрата одной хромосомы из пары. При полиплоидии происходит кратное гаплоидному увеличение числа хромосом. Еще один вариант геномной мутации – гаплоидия, при которой остается только одна хромосома из каждой пары.
Хромосомныемутации связаны с нарушением структуры хромосом. К таким мутациям относятся утраты участков хромосом (делеции), добавление участков (дупликация) и поворот участка хромосом на 180° (инверсия).
Генныемутации, при которых изменения происходят на уровне отдельных генов, т.е. участков молекулы ДНК. Это может быть утрата нуклеотидов, замена одного основания на другое, перестановка нуклеотидов или добавление новых.
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
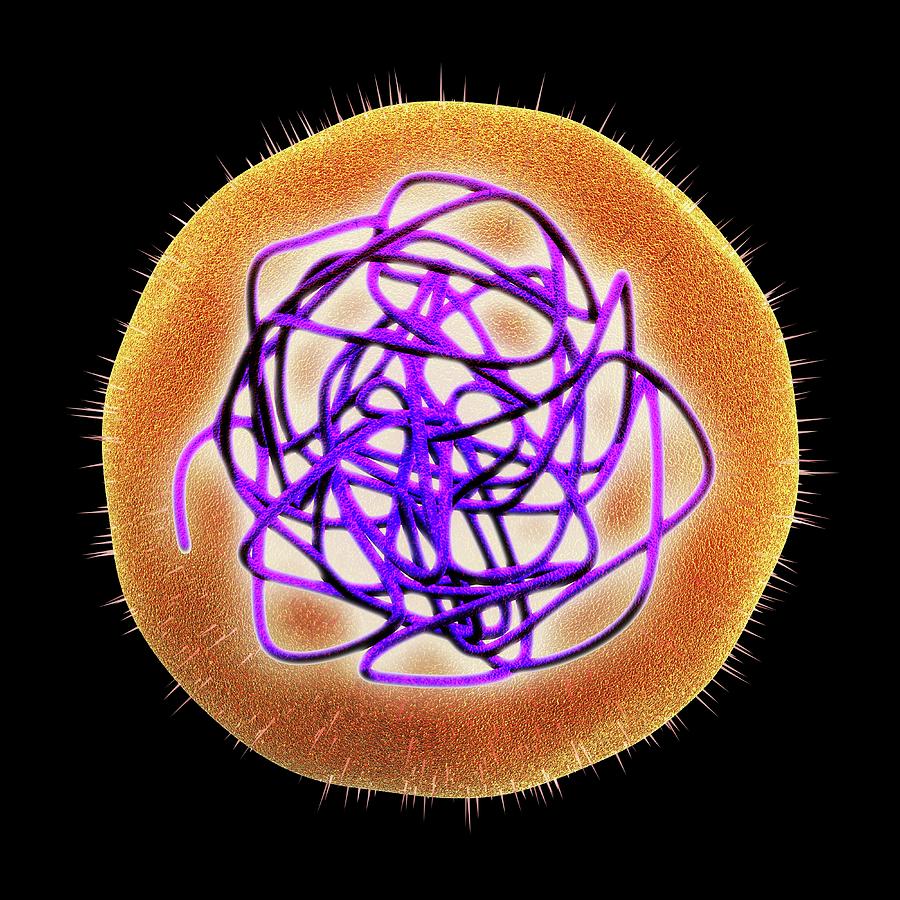
Вирус относится к роду Rubivirus семейства Togavi-ridae и является возбудителем острого инфекционного заболевания, сопровождающегося лихорадкой и сыпью. Особенностью вируса краснухи является его способность передаваться трансплацентарно при инфекции у беременных женщин и вызывать врожденные уродства и гибель плода.
Морфология. Вирусные частицы имеют сферическую форму с диаметром 60—70 нм, нуклеокапсид с икосаэд-ральной симметрией с диаметром 30 нм. Вирус содержит липопротеидную оболочку, на поверхности которой находятся шипики длиной 8 нм с утолщением на концах.
Химический состав и физико-химические свойства. Вирус содержит однонитчатую РНК, белки, липиды (до 25% сухой массы), углеводы в составе гликопротеидов. Коэффициент седиментации вирионов 350 S, плавучая плотность в сахарозе 1,19 г/см 3 .
Белки и антигены. Известны три структурных белка:
белок нуклеокапсида С с молекулярной массой 33 000 и два гликопротеида Е1 (молекулярная масса 58 • 10 3 ) и Е2 (молекулярная масса 42 000—47 000). Структурные белки транслируются с субгеномной иРНК с коэффициентом седиментации 24 S, соответствующей одной трети геномной (коэффициент седиментации 40S)РНК с З'-конца. Гликопротеиды являются протективны-ми антигенами, один из них является гемагглютинином, агглютинируя эритроциты 1—3-дневных цыплят и голубей. Имеется один антигенный тип вируса.
Устойчивость к физическим и химическим антигенам.Вирус чувствителен к эфиру, детергентам, инактивируется при температуре 5б°С в течение 1 ч, нестабилен при низких значениях рН. В замороженном состоянии сохраняет инфекционную активность годами.
Репродукция не изучена. Вирус размножается в первичной культуре клеток амниона человека, перевиваемых культурах клеток почек кролика (RK 13), Vero, BHK-21
и др. с ЦПД, которое проявляется в круглоклеточной дегенерации и появлении гигантских многоядерных клеток. В ряде культур вирус размножается без ЦПД и выявляется по феномену интерференции при заражении культур другими цитопатогенными вирусами (полиомиелита, ECHO 11, везикулярного стоматита, ныокаслской болезни и др.). В зараженных клетках образуются цитоплазматические ацидофильные включения. Вирус патогенен для обезьян макак, а некоторые штаммы — и для кроликов.
Патогенез, клиника. Вирус передается воздушно-капельным путем. Первичное размножение его происходит в шейных лимфатических узлах, откуда вирус примерно через неделю после заражения попадает в кровь. Через 2 нед появляется сыпь. За 7—9 дней до появления сыпи вирус можно обнаружить в отделяемом носоглотки, за неделю и в течение недели после появлении сыпи — в крови, при появлении сыпи — в моче и кале. Краснуха протекает как сравнительно легкое инфекционное заболевание. Болеют преимущественно дети младшего возраста, но могут болеть и взрослые. При заболевании беременных женщин вирус во время вирусемии проходит через плаценту и проникает в ткани плода, приводя к его гибели или тяжелым уродствам. Наибольший риск развития уродств при заражении матери в первом триместре беременности, в период формирования эмбриона, когда уродства возникют в 60% случаев. Поэтому краснуха в этом периоде является показанием для прерывания беременности. При перенесении заболевания во втором и третьем триместрах процент врожденных уродств снижается (примерно 25 и 8% соответственно). Уродства могут проявиться и в отдаленном среднем школьном возрасте.
Тератогенное действие вируса характеризуется триадой симптомов: 1) пороки сердца; 2) поражение органов зрения (двусторонняя катаракта, глаукома, близорукость и др.); 3) поражение органов слуха (глухота является наиболее частым пороком развития). Дети отстают в росте, массе тела, физическом и умственном развитии. Тератогенное действие обусловлено подавлением мито-тической активности клеток плода, цитодеструктивным действием вируса, поражением сосудов плаценты.
Иммунитет. Иммунитет после перенесенной инфекции стоек. Антитела класса IgM появляются при появлении сыпи, достигают максимального уровня через 1—2 нед
и исчезают через 2—3 мес. Антитела класса IgG появляются в первые дни после сыпи и достигают максимального уровня через 2—3 нед. Особенностью иммунитета является относительно высокий титр IgM и относительно низкий — IgG. Обнаружено нарушение клеточного иммунного ответа.
Эпидемиология. Путь заражения возушно-капельный. Высокая заражаемость, отсутствие изоляции больных, большое количество инаппарантных форм инфекции способствуют быстрому распространению ее и созданию иммунной прослойки среди населения еще в детском возрасте.Тем не менее женщины детородного возраста в 7 до 30% случаев являются серонегативными, т. е. не содержат антител к вирусу краснухи.
Лабораторная диагностика. Быстрые методы диагностики отсутствуют. Диагностика основана на выделении вируса из клинического материала и обнаружении антител к вирусу. Вирус может быть выделен из отделяемого носоглотки и крови до появлении сыпи; из крови, мочи и кала — после появления сыпи. Вирус выделяют путем заражения культур клеток РК 13, Vero, SIRK (клетки роговицы кролика), первичной культуры клеток амниона человека. Идентификацию выделенного вируса проводят в РТГА, а также в РГ по тесту интерференции. Вирус может быть выделен из разных органов новорожденных, внутриутробно зараженных краснухой, путем сокультиви-рования с чувствительными культурами клеток. При врожденной инфекции вирус длительное время выделяется из кала и мочи больных детей.
Основным методом серодиагностики является определение антител класса IgM, обычно используется ИФ, ИФА или РИА. Для выявления антител IgM применяют анти-IgM антитела (к фрагменту мю), при использовании всех реакций удаляют ревматоидный фактор. Широко применяют определение антигемагглютинирующих антител в РТГА с использованием эритроцитов голубей. Предварительно из сывороток удаляют ингибиторы путем обработки 20% каолином и изогемагглютинины путем обработки 50% взвесью эритроцитов. Используют также ИФА, РРГ. Нарастание антител класса IgG определяют с помощью этих реакций при использовании парных сывороток, взятых через 1—3 дня после появления сыпи (1-я сыворотка) и через 1—2 нед после появления сыпи (2-я сыворотка).
Профилактика. Проводится система карантинных мер в детских учреждениях. Целесообразна выборочная иммунизация девочек 12—14 лет, у которых нет антител к вирусу краснухи. Существуют убитые и живые вакцины, полученные из аттенуированных штаммов вируса, пассируемых при низкой температуре в культуре клеток почек зеленой мартышки и диплоидных клеток легких эмбриона человека.
Беременным женщинам не рекомендуется вводить иммуноглобулин, поскольку он не предупреждает вирусемию.
Краснуха — неприятная инфекция, но к серьезным последствиям она приводит только в случае внутриутробного инфицирования плода. Для защиты организма от вируса существуют специальные прививки, которые делаются в раннем возрасте и помогают раз и навсегда избавиться от проблем. В том случае, если вы не помните о вакцинации, существуют простые и быстрые способы, чтобы выяснить, есть ли в крови антитела к данному веществу.
Что это такое?
Это довольно легкое заболевание, которое зачастую протекает бессимптомно, остается незамеченным и не причиняет особо вреда. Может вызывать слабую лихорадку и сыпь, которые проходят через несколько дней. Однако бывают и неприятные исключения. Чуть ниже мы рассмотрим варианты краснухи у детей, симптомы и лечение.
Профилактика же недуга проводится при помощи прививок MMR (корь-паротит-краснуха) или MMRV (которая также включает ветряную оспу).
Когда женщина вынашивает ребенка, краснуха может быть очень опасной и вызывать серьезные проблемы. При инфицировании в первые 3 месяца беременности, у младенца могут появиться проблемы со зрением, слухом, сердцем, а осложнения могут спровоцировать преждевременные роды.
Человек является единственным носителем данной инфекции, которая встречается во многих странах мира. Периодические вспышки эпидемии происходят среди не привитого населения, однако стоит один раз переболеть и пациент приобретает защиту от вируса на всю жизнь.
Возбудитель
Вирус краснухи является единственным представителем рода Rubivirus семейства Togavirus и не активируется при пересечении с другими представителями группы. Имеет внутри РНК, содержащую в себе всю основную информацию, которая распространяется в цитоплазме.
Изначально пути передачи краснухи идут через контакт с носителем инфекции и попадают в организм из верхних дыхательных органов. Вирус реплицируется локально (в эпителии, лимфатических узлах), что приводит к виремии и распространяется на другие ткани. В результате развиваются симптомы заболевания, которые проявляются после инкубационного периода приблизительно спустя 2 недели (от 12 до 23 дней) от первоначального заражения. Вероятно, существует иммунологическая основа для сыпи, поскольку она возникает по мере роста титров антител.
Этот вирус относительно нестабилен и инактивируется с использованием липидных растворов, формалина, низкого PH, тепла, трипсина и амантадина.

Признаки и симптомы
Поскольку с возрастом увеличивается тенденция тяжести краснухи, IgG положительный эффект желательно получить как можно раньше.
Заболевание у маленьких деток часто проходит незамеченным и это может затруднить диагностику.
При выраженной форме типичные симптомы включают: опухшие железы или лимфоденопатию, лихорадку, не превышающую 38 градусов, высыпания, шелушение, сухость кожи, симптомы простуды, боль в суставах, отеки и потерю аппетита. Макулопапулезная сыпь начинается на лице и длится от 12 часов до нескольких дней. Больной является заразным примерно за 1 неделю до проявления явных признаков и примерно столько же после этого.
Осложнения бывают редко, но энцефалопатия краснухи (головная боль, тошнота, летаргия, конвульсии) встречается примерно в 1 из 6000 случаев. Такое развитие событий возможно через несколько дней после высыпания и при самом неблагоприятном исходе может наступить смерть. Другие редкие заболевания, вызванные основной инфекцией включают: орхит, неврит и подострый склерозирующий панэнцефалит (ПСП).
В 1941 году среди открытий врожденного синдрома краснухи была обнаружена связь между тяжелыми врожденными дефектами и возникновения краснухи у беременных в 1-м триместре.
Важную роль в восстановлении организма играет Т-клеточный иммунитет. IgM продолжают циркулировать по сосудам до года после перенесенной краснухи. Антитела класса IgG положительный ответ дают так же, как и иммуноглобулины группы A, в случае заражения. Однако их распространение по организму имеет совершенно разные сроки.

Почему стоит бояться краснухи?
Вирус представляет основную опасность для беременных женщин и младенцев. Если женщина никогда не болела и не получила вакцину, то у нее нет защиты (иммунитета) от недуга. Соответственно, после зачатия такая мать способна подхватить инфекцию и передать ее ребенку, вследствие чего он может пострадать. Особенно важно помнить об этом в первые месяцы беременности. Именно в данный период времени путем передачи краснухи плод зарабатывает СВК (синдром врожденной краснухи), приводящий к умственным нарушениям, плохой моторике и осанке, вялости, поражению нервов и костей, раздражительности, пневмонита и др. Инфекция может вызвать выкидыш и мертворождение, а также классическую триаду врожденного заболевания — потерю слуха, офтальмологические нарушения и болезни сердца.
Вирус сохраняется после рождения, встречаясь в верхних дыхательных органах, моче, кале и может передаваться другим довольно долгое время (около года). В дальнейшем у людей с данным синдромом могут развиться дополнительные осложнения: сахарный диабет (до 20 %), дисфункция щитовидной железы, дефицит гормона роста и глазные осложнения. Все это может быть последствиями краснухи. Положительный результат на IgG очень важно получить на этапе планирования ребенка, поэтому стоит обязательно сделать тест, а в случае отсутствия иммунитета, приобрести его искусственным путем.
Профилактика
Недуг чаще всего предотвращают с помощью вакцины. Широкое применение данного продукта купирует вспышки и возникновение врожденных пороков развития, обусловленных СВК. Вакцинация обычно проводится детям в возрасте от 12 до 15 месяцев в рамках прививки от кори, паротита и краснухи (MMR). Вторая доза препарата вводится на четвертом-шестом году жизни.
Данный способ обеспечивает пожизненную защиту от заболевания. Лекарство безопасно и только изредка может взывать лихорадку, лимфоденапатию, артралгию, и боли на месте впрыскивания.
Наилучшей профилактикой заболевания является поддержание высокого уровня иммунизации, интенсивный эпиднадзор за случаями краснухи и оперативный контроль над вспышками.
Отсутствие прививки или предварительного контакта с болезнью может увеличить вирулентность.
В случае планирования ребенка обязательно следует провести тесты на G и M вещества. Вакцинация, вероятней всего, не понадобится, если ответ на краснуху IgG положительный. Расшифровкой результатов исследования в любом случае займется ваш врач, поэтому не следует самостоятельно делать никаких выводов. Если вы никогда раньше не болели, гинеколог посоветует сделать укол, чтобы защититься от инфекции. После этого следует подождать 1 месяц, прежде чем забеременеть, чтобы полностью защитить своего ребенка.

Диагностика
Краснуха схожа по проявлению с многими другими заболеваниями, например, с человеческим парвовирусом, энтеровирусом, некоторыми арбовирусами и аденовирусами, вирусом Эпштейн-Барр, скарлатиной и токсическими реакциями на лекарства.
Для подтверждения инфицирования человека обычно делается один из трех тестов. Краснуха с положительным IgG результатом будет указана в случае текущего недуга.
Острая форма инфекции может быть идентифицирована положительной вирусной культурой. Для этого метода исследуются образцы из носовых пазух, горла, крови, мочи или спинномозговой жидкости пациента. Хотя данный способ очень точен, этот тест весьма трудоемкий и обычно не применяется для простой идентификации вируса.
Метод ПЦР проводится при появлении сыпи для определения РНК вируса и исключения других возможных причин у самого больного и у контактирующих с этим человеком. При этом рассматриваются кровь и материалы из носоглотки.
Серологические тесты самые популярные, и именно они обычно проводятся для женщины, которая уже вынашивает малыша или только собирается это сделать. Они обнаруживают антитела, которые вырабатывает иммунная система в ответ на чужеродное вторжение. Принято выполнять тест для антигенов иммуноглобулинов G и M групп.
Острая форма болезни подтверждается, когда уровень антител IgG к вирусу краснухи положительный и, кроме того, установлено присутствие веществ класса IgM.

Кто проходит этот тест
Названный тест проходят следующие категории людей:
- Женщина, которая имеет или планирует иметь ребенка.
- Новорожденный ребенок, чья мама, возможно, заразилась вирусом, в процессе беременности (в этом случае следует протестировать обоих).
- Любой с симптомами краснухи.
- Работники здравоохранения.
- Студенты, поступающие в колледж.
- Некоторые дети с врожденными дефектами.
Им важно определить наличие или отсутствие иммунитета к вирусу краснухи. Положительный ответ на IgG будет говорить о том, что инфекция оставила в человеке свой след.
Антитела
Это белки, которые вырабатывает иммунная система, чтобы помочь бороться с различными чужеродными вторжениями в организм и не дать вам заболеть. Каждый из них нацелен на определенного захватчика и незамедлительно реагирует на него, начиная усиленно размножаться.
- IgM – это первый класс веществ, которые замечают вирус. Их можно встретить в крови от 7 до 10 дней после заражения у взрослых и до года у новорожденных. Вам придется сдать этот тест, если врач считает, что вы инфицированы.
- IgG остаются в вашем организме навсегда. Присутствие веществ этого класса говорит о том, что вам делали прививку или вы перенесли болезнь и уже не сможете ею заболеть.
Вам понадобится сделать оба теста, если собираетесь стать матерью. В том случае, когда есть подозрения на краснуху, после рождения малыша его также придется проверить на наличие вируса.

Расшифровка итогов исследований
В отрицательном варианте того же иммуноглобулина можно не сомневаться в том, что человек никогда прежде не сталкивался с данным вирусом и способен подхватить его в любой момент.
Если в крови найдены антитела класса M, то это подтверждает активную форму болезни. В противном случае, когда данные вещества не нашлись, у человека нет текущей инфекции.
Когда берутся образцы на оба типа белков и итоги говорят о том, что к вирусу краснухи IgG положительный, а IgM отрицательный, то волноваться не о чем. Вы перенесли недуг в более раннем возрасте и вместе со своим будущим ребенком находитесь в полной безопасности.
Управление и обработка
Краснуха — типично слабое заболевание и никакие специфические способы лечения обычно не требуются. Отдых и большое количество выпитой воды, как правило, облегчают симптомы болезни. А "Ацетаминофен" и "Аспирин" могут использоваться для уменьшения жара и воспаления.
Люди остаются заразными примерно неделю после появления сыпи и их следует изолировать от посещения школы, работы и контакта с ранее не болевшими. Лечение СВК зависит от типа осложнений и назначается врачом.
Мы выяснили, насколько опасна болезнь для беременных, как важна своевременная диагностика краснухи и что это значит - IgG положительный, при получении итогов исследования. Прислушивайтесь к советам своего врача, не ленитесь лишний раз подстраховаться, и тогда вы сумеете избежать многих проблем со здоровьем своим и вашего будущего малыша.
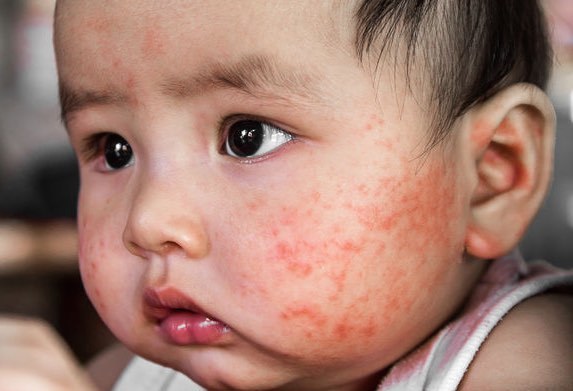
Сыпь на теле ребенка — очень важный элемент, характеризующий то или иное заболевание. Одно из таких — краснуха, о которой мы сегодня и поговорим.

Что такое краснуха – общая информация?
Краснуха – острое инфекционное заболевание вирусной природы, характеризующееся клиническими проявлениями, свойственными для ОРВИ, а также появлением на коже специфической сыпи.
Краснуха у детей развивается чаще всего и протекает обычно в легкой форме, за исключением врожденной формы, когда инфекцию младенец получил во внутриутробном периоде. Краснуха у взрослых протекает бурно и проявляется ярко-выраженной клинической картиной в виде лихорадки, ломоты в теле, насморка, увеличенных лимфоузлов и прочих симптомов. Особенно опасна краснуха у беременных на ранних сроках, что почти в 40% заканчивается выкидышем, но если не так, то во многих случаях приводит к нарушению развития многих органов и систем у плода, в частности – пороки сердца, отсутствие слуха, катаракта и прочие.
Впервые краснуху описал немецкий врач-терапевт Ф.Хофман, в 1740 году, после чего ее отнесли к разновидности кори. В самостоятельное заболевание ее отнесли уже в 1881 году. Вирус краснухи выделили в 1961 году сразу несколько ученых Паркман, Уэллер и другие.
Краснуху относят к заразным (контагиозным) болезням, переболев которой, у человека вырабатывается стойкий к данному вирусу иммунитет.
Несмотря на высокое количество запросов о краснухе в сети, она все-же имеет небольшое распространение в мире. Так, по состоянию на 2004 год ВОЗ зафиксировали всего 29 000 случаев на всей Земле.
На территории России в 2019 году Министерство Здравоохранения РФ подтвердило полное искоренение болезни в стране, в связи с чем получило подтверждающий это сертификат от Всемирной Организации Здравоохранения (ВОЗ).
Краснуха имеет сезонность – зимне-весенний период.
Наблюдаются периодические эпидемиологические вспышки болезни – каждые 10-20 лет.
Краснуха у грудничков практически не встречается, как и у лиц, возрастом после 40 лет. Чаще всего болезнь диагностируется у детей, возрастом 5-15 лет.
МКБ-11: 1F02, KA62.8
МКБ-10: B06
МКБ-10-КМ: B06.9, B06
МКБ-9: 056
МКБ-9-КМ: 056
Краснуха – симптомы
Инкубационный период краснухи в большинстве случаев составляет от 16 до 20 дней, однако он может составлять от 11 до 24 суток.
Место оседания инфекции – слизистые дыхательных путей, откуда вирус всасывается в кровоток и далее разносится по всему организму.
Человек становится заразным для окружающих людей за 7 дней до начала высыпаний по телу и в течение 14 дней после исчезновения сыпи.
Симптоматика и ее выраженность также может зависеть от формы болезни и состояния организма в момент заражения.
- Появление кожной сыпи на лице, которая постепенно опускается вниз на тело;
- Покраснение слизистой глотки;
- Повышенная утомляемость, слабость;
- Чиханье, появление насморка;
- Покраснение глаз – в случае попадания вируса на органы зрения;
- Повышение температуры тела до небольших отметок – 37-37,5 °С.
- Сыпь на теле – главный симптом краснухи, длительность которого составляет до 2-4х дней. Характерность краснушной сыпи состоит в отсутствии возвышений на коже, которая остается гладкой. Высыпания представлены красными пятнами, диаметром в 5-7 мм, могут быть увеличены до 10 мм. Больше всего сыпи обнаруживается на лице, пояснице, ягодицах, локтях, коленях. Появление пятен обусловлено специфическим сосудорасширяющим воздействием вируса на капилляры (мелкие подкожные кровеносные сосуды), поэтому, если пятно натянуть – оно исчезает, но как только кожу отпустить, первоначальный размер вновь появляется. При воспалительном процессе на коже могут появиться папулы. В некоторых случаях появление пятен может сопровождаться кожным зудом.
- Сыпь на нёбе – еще один признак краснухи, который, правда, появляется не у всех больных, однако механизм расширения кровеносных сосудов, из-за чего она появляется тот же.
- Увеличение лимфатических узлов (лимфаденопатия), особенно затылочных, которые со временем воспаляются и начинают болеть (лимфаденит). Это связано со специфической работой лимфоузлов по купированию, удерживанию и борьбе с инфекцией внутри себя.
- Появление першения и боли в горле, сухого кашля, вызываемых раздражением вирусом слизистых ротоглотки.
- Лихорадка – 37-38 °С.
- Выделения из носа, насморк.
Дополнительные симптомы болезни – увеличение печени (гепатомегалия), увеличение селезенки (спленомегалия), слезотечение, конъюнктивит.
Бессимптомная (субклиническая) краснуха – обычно встречается раза в 2-4 чаще, нежели типичная форма болезни, и выявляется как правило при обследовании человека, который контактировал с больным. Симптоматика практически отсутствует. Может присутствовать легкая слабость.
Врожденная краснуха – появляется при заражении ребенка от матери к будущему ребенку через плаценту, которую вирус краснухи с легкостью преодолевает. При этом, дети рождаются со следующими признаками болезни – врожденные патологии сердца, миокардит, патологии глаз, умственная отсталость, глухота, микроцефалия, энцефалит, сахарный диабет, пневмония, тромбоцитопеническая пурпура. Согласно статистике, врожденные пороки развиваются у 60% детей при инфицировании плода на 3-4 неделю вынашивания, 15% детей – на 9-12 неделю беременности, 7% — на 13-16 неделю, и почти 0% на 4 месяц вынашивания ребенка.

Осложнения краснухи
Среди осложнений краснухи главным образом выделяют:
- Синдром Грега;
- Классический синдром врожденной краснухи;
- Тромбоцитопеническая пурпура;
- Геморрагическая сыпь;
- Артрит;
- Энцефалит;
- Потеря сознания, кома;
- Парезы, параличи, утрата двигательной функции некоторых частей тела.
Причины краснухи
Возбудитель краснухи – вирусная инфекция Rubella virus, относящийся к роду Rubivirus (рубивирусы), семейства Togaviridae (тогавирусов). Rubella virus обладается свойством с помощью специфических белков-ферментов разрушать эритроциты, а также их склеивать. А с помощью входящей в него нейраминидазы поражать нервные клетки организма.

Rubella virus способен развиваться только в живом организме, поэтому источником инфекции является ее носитель. В связи с малой устойчивостью данной инфекции во внешней среде, контагиозность (заразность) краснухи невысокая, поэтому для заражения, человек должен иметь длительный или очень сильной контакт с носителем.
Вирус краснухи погибает при его высушивании, нагревании, заморозке (до -20 °С) облучении ультрафиолетовыми лучами, обработке дезинфицирующими средствами, формалином, эфиром, воздействии кислот и щелочей (рН) — меньше 6,8 и больше 8.0. При комнатной температуре Rubella virus погибает в течение нескольких часов.
- Воздушно-капельный путь – высвобождается во внешнюю среду с частичками слизи из ротоглотки зараженного человека, распыляясь обычно с чиханьем или кашлем;
- Контактно-бытовой – при использовании зараженных вещей или кухонных предметов, которыми пользовался больной;
- Вертикальный (трансплацентарный) – от беременной инфицированной женщины к плоду.
Врожденная краснуха делает младенцев заразными для окружающих в течение 2 и более лет, выделяясь во внешнюю среду не только со слизью из дыхательной системы, но и с мочой, каловыми массами.
Как мы уже и говорили, после проникновения вируса краснухи в дыхательные пути, через слизистые он проникает в крово- и лимфоток, с которыми разносится по всему организму.
При инфицировании плода у беременной женщины вирус повреждает хромосомы в клетках будущего ребенка, что приводит к его внутриутробной мутации
В случае приобретенной краснухи вирус способствует выработке клеточного и гуморального иммунитета и связываясь с лейкоцитами вызывает лейкопению (снижение их количество). Также, вирус скапливается и удерживается лимфатическим узлами, что приводит к их увеличению и воспалению. Пик вирусемии приходится на предвысыпальным периодом.
Репликация Rubella virus в лимфатической системе приводит к появлению плазмоцидов (клетки Тюрка), являющихся незрелыми мононуклеарами с морфологическими признаками специфических атипических лимфоцитов или плазматических клеток.
Антитела IgМ в крови по отношению к Rubella virus появляются на 2-3 сутки с момента появления сыпи, достигает пика на 21-28 день и исчезают после 2-3 месяцев после исчезновения сыпи. Антитела IgG появляются в течение недели после исчезновения сыпи и держится у выздоровевшего человека к данному виду вируса почти всю его жизнь. В месте оседания инфекции вырабатываются антитела IgА, которые предотвращают реинфекцию Rubella virus, в то время как при вакцинации антитела IgА в организме отсутствуют, что дает возможность человеку, несмотря на наличие прививки, заразиться краснухой.
В случае реинфекции, при наличии иммунитета к Rubella virus, организм уничтожает вирус еще в месте его оседания, и, даже если его часть проникнет в кровеносную систему, специфические антитела его уничтожают практически мгновенно, о чем свидетельствует при реинфекции повышение титров IgG, при этом IgМ в данном случае не повышаются.
Таким образом, при первичной краснухе обнаруживает всплеск титров IgМ, при реинфекции – IgG.
Виды краснухи
Классификация краснухи производится следующим образом:
- Врожденная;
- Приобретенная.
- Типичная;
- Атипичная, которая подразделяется на следующие формы — бессимптомная, стертая, с изолированным синдромом экзантемы и с изолированным синдромом лимфоаденопатии.
- Легкая (1 степень);
- Средняя (2 степень);
- Тяжелая (3 степень).
- Гладкое;
- Негладкое, которое подразделяется на следующие формы – с наличием осложнений, с присоединением вторичной инфекции, с обострением хронической болезней.
Диагностика краснухи
Диагностика краснухи включает в себя:
- Сбор жалоб, анамнез, визуальный осмотр больного;
- Общий анализ крови, при котором выявляется снижение лейкоцитов (лейкопения) на фоне повышения плазматических клеток, СОЭ в пределах нормы, возможна тромбоцитопения. Повторный ОАК делают через 10-14 дней и в случае болезни, наблюдается повышение антител по сравнению с первым анализом крови;
- Иммуноферментный анализ (ИФА) – в сыворотке крови с первых дней болезни обнаруживаются антитела IgM (иммуноглобулины М) с пиковым числом на 14-21 сутки (концентрация более 25 Au/мл), а также появление IgG (концентрация 10 ЕД/мл и более) через пару суток после IgM;
- Полимеразно-цепная реакция (ПЦР) – для определения генотипа Rubella virus;
- Электрокардиография (ЭКГ) – при наличии осложнений со стороны сердечно-сосудистой системы;
- Рентгенография грудной клетки – при подозрении на воспалительные заболевания органов дыхания;
- Электроэнцефалография (ЭЭГ) – при неврологических расстройствах;
- УЗИ плода — для проверки наличия патологий развития.

Краснуху необходимо дифференцировать от других заболеваний и состояний со схожей симптоматикой: аденовирусной и энтеровирусной инфекций, кори, крапивницы, инфекционной эритемы, инфекционного мононуклеоза, розового лишая.
Главным образом отличия выражаются разными характеристиками высыпаний.
Сыпь при кори — распространяется несколько дней, присутствует и на коже, и на слизистых (типичная форма), имеет свойство сливаться друг с другом. На месте сыпи после нескольких суток появляются белые или темные шелушащиеся пятна, которые оставляют по себе следы еще долгое время.
Сыпь при краснухе — распространяется в течение суток, не сливается в единые образования, пропадает через несколько дней, не оставляя по себе на коже никаких следов.
Лечение краснухи

Лечение краснухи проводится комплексно, и направлено не только на подавление выраженности симптоматики и купирование инфекции (у взрослых), но и на предотвращение осложнений болезни.
Лечение краснухи легкой и средней степени, если отсутствую осложнения и противопоказания проводится в амбулаторных условиях, тяжелой, а также в случае маленьких детей и лиц, проживающих в неблагоприятных бытовых условиях — на стационаре.
В целом, схема лечения краснухи включает в себя следующие пункты:
1. Особый режим.
2. Медикаментозное лечение.
В острый период болезни рекомендуется соблюдать постельный режим, что направлено на избежание вторичной инфекции, а также аккумулирование сил организмом на борьбу с Rubella virus.
Кроме того, пребывание дома в период болезни целесообразно и в эпидемиологических целях – для предотвращения распространения инфекции на других людей.
Лекарственные препараты при краснухе назначаются в зависимости от возраста, состояния здоровья и наличия различных противопоказаний пациента.
Стоит отметить, что организм в случае хорошего состояния здоровья и самостоятельно отлично справляется с вирусом краснухи Rubella virus, поэтому назначать противовирусные препараты не стоит. Это целесообразно делать при осложнениях, тяжелом течении или отсутствии эффективности от консервативной терапии.
Симптоматическая терапия – направлена на подавление выраженности клинических проявлений болезни и предотвращение развития осложнений. Включает в себя применение следующих групп лекарств:
Витамины и макро-микроэлементы (комплексные препараты) назначаются для общего урепления организма и предотвращения осложнений от болезни. Так, применение витаминов группы В нормализуют функционирование нервной системы, предотвращая неврологические расстройства и поддерживают работу сердечно-сосудистой системы, витамин С защищает внутренние органы и ткани от повреждения.
Прогноз при краснухе
Прогноз обычно благоприятный.
Исключением являются врожденные патологии в развитии плода, что с рождением и дальнейшей жизни ребенка обычно не восстанавливаются.
Неблагоприятный прогноз в некоторых случаях наблюдается при развитии осложнений болезни, например, краснушном энцефалите, т.е. воспалении головного мозга.
Лечение краснухи народными средствами

Марганцовка. Слабый раствор марганцовки (перманганат калия), разведенный в теплой ванной – до светлого, едва розоватого цвета, способствует успокоению и антисептической санации воспаленных мест на кожном покрове, а также профилактирует присоединение вторичных инфекций, в случае наличия папул или иных элементов кожной сыпи с открытым доступом в подкожные слои.
Ромашка и тысячелистник. Сделайте травяной сбор, смешивая между собой в сухой форме 1 к 1 цветки ромашки аптечной и тысячелистник. 3 ст. ложки сбора залейте 250 мл кипятка, накройте крышкой и поставьте на 40 минут для настаивания и остывания. Процедите и пейте по 100 мл 4 раза в день после приема пищи. Этот сбор обладает антисептическим, болеутоляющим, противовоспалительным, противоаллергическую и другие активности.
Тысячелистник. Чтобы успокоить кожу залейте в 3х литровой банке кипятком 200 г сушенного сырья тысячелистника, настойте около 45 минут, процедите и влейте в теплую ванну, которую лучше принимать перед сном.
Сабельник. Следующее средство повышают скорость восстановления организма при болезни. Для приготовления залейте в термосе 60 г измельченной травы сабельника 500 мл кипятка, дайте настояться средству 45 минут, процедите и принимайте по половине стакана 3 раза в день, за 15 минут до приема пищи.
Эхинацея. Данное растение обладает замечательным иммуностимулирующим действием, благодаря чему, народные средства не его основе помогают организму справляться с многими инфекционными заболеваниями. Для приготовления 30 г сухих измельченных корней эхинацеи залейте 750 мл холодной воды и поставьте его на водную баню для нагревания, минут на 30, не доводя средство до кипения. После дайте отвару настояться около 45-60 минут, процедите и пейте по 30 мл 3 раза в день, за 15 минут до еды.
Профилактика краснухи
Профилактика краснухи включает в себя следующие мероприятия:
- Вакцинация – использование прививки от краснухи по информации от ВОЗ является основным методом профилактики болезни, которая направлена на предотвращение осложнений от болезни, если вирус проникнет в организм.
- В случае обнаружения больного – его изолируют от здоровых людей до 14 дней после появления на теле сыпи.
- В случае эпидемии краснухи необходимо воздерживаться от мест большого скопления людей, что особенно касается взрослых людей, которые в детстве не болели на эту болезнь.
Правила проведения вакцинации от краснухи утверждены в приказе Минздрава РФ №125н от 21.03.2014 г. Прививка от краснухи делается комбинированной вакциной против кори, краснухи и паротита. Первую прививку делают в 12 месяцев, ревакцинацию в 6 лет. Показания – мужчины до 18 лет, женщины – до 25 лет, но в случае, если до этого возраста человек не болел на эти болезни, не делал ранее прививку или если ее и делал, то только 1 раз.
Противопоказания к вакцинации – индивидуальная непереносимость вакцины, беременность (период вынашивания ребенка или планирование его зачатия – не ранее 3х месяцев после вакцинации), возраст после 25 лет (чтобы плод не получил врожденную форму болезни).
Вакцина является живая, т.е. представляет собой вирусы кори, краснухи и паротита в маленьких дозах. Конечно, делать прививку или нет решает сам человек.
К какому врачу обратится?
Видео
Читайте также:


