Вирус селезенки у детей
Острые заболевания селезенки в большинстве случаев являются не первичными, а вторичными ее поражениями. Это объясняется большой ролью селезенки как депо и фильтра крови, места образования антител и ее участием в обновлении эритроцитов (их гемолизе — эритролизе, эритрофагии и эритропоэзе).
Распознавание патофизиологических процессов имеет особое значение при определении показаний к операции и решении срока производства вмешательства. Практически различают три основные группы в соответствии с ведущими симптомами: увеличением ее, влиянием на кроветворную систему и воздействием на давление в системе воротной вены.
Селезенка становится доступной пальпации согласно данным авторов, при троекратном увеличении ее объема.
При дифференцировании увеличенной селезенки от опухоли левой почки следует отметить два отличия: 1) увеличенная селезенка продолжается и уходит под левую реберную дугу, что редко отмечается при опухоли почки; 2) увеличенная селезенка прилегает к передней брюшной стенке в отличие от опухолей почек и забрюшинного пространства. При последних между опухолью п передней брюшной стенкой проникают петли кишечника, наполненные газом, что можно выявить при перкуссии и пальпации.
Рентгенологическое исследование с дачей контрастного вещества при большой опухоли выявляет перемещение желудка вправо, тонкого кишечника и поперечноободочной кишки направо и вниз (каудально).
Дополнительную ясность вносят производимые по показаниям пункция грудины, биопсия увеличенных лимфатических узлов, спленопортография.
Селезенка бывает увеличенной при опухолях ее: лимфангиоме, гемангиоме, кистах, редко вследствие метастазов опухолей. Увеличение селезенки наступает при ряде инфекционных заболеваний. Описаны единичные наблюдения абсцесса селезенки. При инфекционном мононуклеозе увеличение ее может сохраняться длительное время после болезни. Селезенка увеличена при малярии и других: заболеваниях, вызванных плазмодиями. Острые формы милиарного туберкулеза, особенно у детей грудного возраста, также сопровождаются увеличением селезенки. В первые два месяца жизни селезенка увеличена только при врожденном эритробластозе, сепсисе и врожденном сифилисе.
Дифференцировать позволяют симптомы основного заболевания. Оперативное вмешательство в этих случаях не показано.
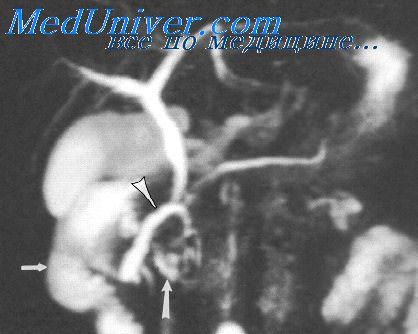
Увеличением селезенки сопровождаются некоторые ретикулоэндотелиозы.
Лейкемические формы проявляются как истинный моноцитарный (гистиоцитарный) лейкоз. Острые формы ретикулеза не отличаются от острых форм других лейкозов (И. Л. Фаерман).
Нелейкемические формы делят на два вида, при которых клетки ретикулоэндотелия поглощают продукты обмена веществ, особенна липоидного, и на бластоматозные ретикулоэндотелиозы (И. А. Кассирский). К числу последних относят лимфогранулематоз. Отмечена спленомегалическая форма его с локализацией главным образом в селезенке.
Церазиновый ретикулоэндотелиоз тоже сопровождается увеличением селезенки. Это так называемая болезнь Гоше (Gaucher, 1882).
Описана липоидно-клеточная спленомегалия (болезнь Пика-Нимана), при которой нарушен липоидный обмен. Поражаются и увеличиваются печень и селезенка. При распространенном ретикулоксанто-матозе (болезнь Хан да — Христиана — Шюллера) в основном страдают кости, но селезенка тоже увеличена.
Удаление селезенки при данных заболеваниях не приносит пользы. При ряде болезней крови и кроветворных органов селезенка тоже заметно увеличена.
К числу таких заболеваний относится врожденная так называемая семейная гемолитическая анемия (сфероцитарная анемия). При этом заболевании характерна триада симптомов: анемия, желтуха и увеличение селезенки. Заболевание протекает хронически, периоды длительного благополучия чередуются с кризами, т. е. гемолитическими приступами, во время которых появляются боли в животе, бледность, желтуха, повышается температура, отмечается общая слабость.
Нарушение кроветворения проявляется тяжелыми изменениями эритроцитов: их форма необычная, шарообразная (сфероцитоз), размеры нередко уменьшены (микросфероцитоз), осмотическая резистентность понижена (гемолиз наступает при 0,5—0,7% растворе поваренной соли вместо 0,46% в норме), продолжительность их жизни укорочена до 14—20 суток вместо 120 суток в норме. В периферической крови появляются ретикулоциты. Лейкоциты и тромбоциты остаются неизмененными.
Удаление селезенки показано при средних и тяжелых формах.
При всех приобретенных гемолитических анемиях, сопровождающихся желтухой, увеличение селезенки наблюдается параллельно со степенью гемолиза в результате повышенного разрушения эритроцитов и возникновения очагов экстрамедуллярного кроветворения (Л. Саломонсен). Показания к удалению селезенки зависят от характера и течения заболевания. Их определяет гематолог.
- Вернуться в оглавление раздела "Хирургия"
Селезенка (lien) представляет собой обособленный орган лимфатической системы, стоящий благодаря своему расположению в более тесной связи с кровеносной, чем с лимфатической системой. Основными структурными элементами селезенки являются лимфатические узелки (мальпигиевы тельца) и пульпа. Мальпигиевы тельца построению своему представляют настоящие фолликулы с центром размножения. Пульпа состоит из ретикулярной сетки, петли которой заполнены эритроцитами, лейкоцитами и макрофагами (моноцитами).
Расположена селезенка в виде продолговатого тела в глубине левого подреберья. Ее верхний полюс находится на высоте X грудного позвонка. Своей наружной поверхностью селезенка прилегает, на протяжении от IX до XI ребра по средней подмышечной линии, к стенке грудной клеши, будучи отделена от нее только диафрагмой и запасным плевральным пространством (sinus phrenicocostalis). Положение селезенки меняется в зависимости от типа грудной клетки: при широкой грудной клетке она занимает более высокое положение, а при узкой клетке - более низкое.
Селезенка обладает разнообразными и до сих пор еще недостаточно изученными в своих деталях функциями. Несомненной кроветворной функцией селезенки в постэмбриональном периоде жизни является образование лимфоцитов в лимфатических ее узелках. Допускается также, ввиду богатства ее ретикуло-эндотелиальной тканью, и возможность выработки в ней моноцитов.
Селезенка обладает также выраженной функцией кроверазрушения - гемолиза, захватывая из периферической крови поврежденные эритроциты.
Благодаря наличию в селезенке большого количества активного ретикулоэндотелия (макрофаги) и скоплению лейкоцитов (микрофаги), а также особенности своего кровообращения она играет роль фильтра крови, с одной стороны, и резервуара (депо) для нее - с другой.
С функцией фильтра крови тесно связана функция иммунобиологическая, т. е. выработка селезенкой различного рода антител.
Селезенка играет несомненную роль в обмене веществ, особенно в обмене железа.
В настоящее время допускают и гормональную функцию селезенки существование гормона, влияющего через вегетативную нервную систему на лимфоцитопоэз, и гормона, действующего тормозящим образом на функцию костного мозга. Поэтому при удалении селезенки повышается реактивность и деятельность костного мозга, и это обстоятельство является обоснованием для удаления селезенки с терапевтической целью, например при тромбоцитопении.
Между селезенкой и печенью существует функциональная связь, вытекающая уже из их анатомических отношений: селезенка является фильтром для крови из своей артерии, а печень - фильтром для крови из селезеночной вены. Селезенка понижает резистентность эритроцитов, подготавливая их таким образом к разрушению в печени, и активирует гемолитическую функцию печени (экстракт селезенки, прибавленный к экстракту печени, постоянно и резко повышает его гемолитические свойства). Селезенка, по-видимому, играет также роль и в процессе расщепления гемоглобина в печени, так как ее вытяжки активируют и этот процесс. Тесная функциональная связь селезенки и печени клинически выражается в частых одновременных их изменениях - гепатолиенальный синдром.
В патологических условиях может наблюдаться повышение и понижение функций селезенки. При повышении ее функций, связанном обычно с ее гиперплазией, она увеличивается в размере и выступает из-под края левых ложных ребер. Повышение функций касается чаще всего:
1) функции кроветворения, причем в селезенке могут в большом количестве появляться и эритро- и миелобластические очаги кроветворения;
2) функции гемолиза при усиленном распаде в организме красных кровяных телец и при некоторых первичных спленомегалиях, сопровождающихся анемией; при этом в селезенке накапливается большое количество железосодержащего пигмента (гемосидерина);
3) фильтрационной и иммунобиологической функций при многих острых и хронических инфекциях.
Понижение функций селезенки и даже ее удаление (спленэктомия) не влекут за собой более или менее постоянных и особо выраженных функциональных нарушений в организме. С наибольшим постоянством, особенно в первое время после операции, отмечается: 1) усиление гемопоэза (эритро-, лейко- и тромбопоэза) вследствие устранения тормозящего влияния селезенки на деятельность костного мозга и 2) ослабление функции гемолиза.
Симптомы заболеваний селезенки
Основным симптомом заболевания селезенки является увеличение ее объема. Анатомическое строение селезенки создает возможность значительных колебаний ее объема в зависимости от скопления в ней крови, от отложения различных веществ, от разрастания отдельных ее элементов (кроветворной и соединительной ткани, ретикуло-эндотелия). В зависимости от причины увеличения селезенка может быть мягкой, болезненной (острые процессы, инфекции), плотной и безболезненной (хронические процессы, хронические инфекции). Степень увеличения весьма различна. Большие и стойкие увеличения объема селезенки носят наименование спленомегалий (от греческого splen - селезенка и megas - большой). В отдельных случаях объем селезенки может быть так велик, что она занимает большую часть брюшной полости и вызывает вторичные болезненные симптомы, связанные со сдавлением и смещением окружающих органов.
Болезненность селезенки связана или с острым увеличением ее объема (растяжение капсулы) или с воспалением капсулы (периспленит). Острые боли в селезенке наблюдаются при развитии в ней инфарктов (эмболии).
Методы диагностики
Расспрос . При собирании анамнеза у больного нужно учитывать те острые инфекционные заболевания в прошлом, которые могли оставить след в виде некоторого увеличения и уплотнения селезенки (малярия, возвратный тиф), и те хронические инфекции, которые ведут к значительному ее уплотнению и увеличению (хроническая малярия, сифилис). Необходимо, далее, принимать во внимание заболевания сердечно-сосудистой системы (эндокардиты, ведущие к развитию повторных инфарктов в селезенке, тромбозы воротной вены, дающие начало застойной селезенке), болезни кроветворного аппарата (лейкемии, эритремия, гемолитическая желтуха), болезни печени (циррозы и др.).
Осмотр . Осмотр при заболеваниях селезенки имеет значение только в случаях очень большого ее увеличения, когда она выпячивает левую половину грудной клетки, выступает из-под ребер и приподнимает левое подреберье или левую половину брюшной стенки (асимметрия живота).
Пальпация . Пальпация является основным физическим методом исследования увеличенной селезенки. Пальпировать селезенку можно при лежанки больного на спине или на правом боку, обычно лучше, для расслабления брюшного пресса, с поджатыми ногами. Левой рукой, положенной ладонью на область VII-X левых ребер, надо по возможности фиксировать грудную клетку. Этим достигается известная степень обездвижения ее в этой области и компенсаторное увеличение дыхательных экскурсий левого купола диафрагмы, к которому прилегает селезенка. Правую руку надо класть плашмя на живот, перпендикулярно реберной дуге. Концы пальцев должны приходиться в углу между X и XI ребрами. Пальцы правой руки необходимо несколько согнуть в последних фаланговых суставах и слегка вдавить в брюшную стенку, не делая ими никаких других движений. При глубоком вдохе больного селезенка сама опускается навстречу пальцам пальпирующей руки, и таким образом прощупывается ее нижний край.
В большинстве случаев, если удается при пальпации прощупать край селезенки, надо считать ее увеличенной. Но в некоторых случаях при опущении диафрагмы (энтероптоз, скопление жидкости в полости плевры), а также у людей астенического сложения, в особенности у женщин, с низким стоянием диафрагмы и малой емкостью левого подреберья удается прощупать и край нормальной селезенки.
В случаях значительного увеличения селезенки нижний полюс ее свободно опускается в брюшную полость, и тогда удается прощупать и передний ее край с характерными для него вырезками (наличие которых в сомнительных случаях подтверждает, что прощупываемое тело, действительно, селезенка) и переднюю ее поверхность.
При пальпации селезенки надо обращать внимание на ее объем, край, (ровный, зазубренный), консистенцию (плотная, мягкая), чувствительность (болезненная, неболезненная), смещаемость (подвижна, неподвижна), поверхность (гладкая, неровная, бугристая).
Перкуссия . Перкуссия селезенки имеет меньшее значение, чем пальпация, так как перкуссией можно определить только тот участок селезенки, который прилегает к стенке грудной клетки. Кроме того, ввиду близкого соседства селезенки с содержащими воздух органами, точная перкуссия ее очень затруднительна. Перкутировать селезенку можно в лежачем положении больного на спине и на правом боку, а также в сидячем или стоячем положении. Перкутировать надо по средней аксиллярной линии. Перкуссия селезенки дает обычно не полную тупость, а лишь притупление вследствие только что указанного окружения ее органами, содержащими воздух (желудок, кишки). Поэтому необходимо пользоваться тихой перкуссией.
Нормально селезеночное притупление занимает пространство между IX и XI ребрами, шириной 4-7 см, и не заходит кпереди за переднюю аксиллярную линию.
Аускультация . Аускультацией определяется только шум трения брюшины в области селезенки (иериспленит), который в большинстве случаев можно определить к рукой при пальпации.
Рентгенологический метод исследования . Контуры селезенки видны хорошо при более значительном нахождении газов в желудке и толстом кишечнике, поэтому рентгеноскопия и рентгенография селезенки производятся при искусственном раздувании желудка или толстых кишок или же после введения кислорода в брюшную полость (пневмоперитонеум) или околопочечную клетчатку. При помощи пневмoперитонеума удается диференцировать опухоли селезенки от опухолей дна желудка, левой почки и надпочечника.
Пункция селезенки . Пункция селезенки производится при значительном ее увеличении с целью дифференциальной диагностики. Перед самым проколом надо заставить больного глубоко вздохнуть и задержать дыхание, в противном случае вследствие перитонеального рефлекса возникает глубокий вдох, селезенка при этом смещается, и может произойти разрыв капсулы ее с последующим тяжелым кровотечением. Следовательно, это исследование небезопасно, и пользоваться им нужно с большой осторожностью и в случаях крайней необходимости. Пункция производится тонкой иглой, и при этом обычно получается несколько капель крови.
Полученные из пунктата мазки селезеночной крови позволяют судить о характере изменений селезенки и ее функций (лимфаденоз или миелоидная метаплазия, лимфогранулематоз, состояние гемопоэза и пр.).
Лабораторные исследования
Исследование крови . Всякое значительное увеличение селезенки является обязательным показанием к исследованию крови.
В числе лабораторных исследований при поражениях селезенки нужно отметить определение осмотической стойкости эритроцитов, которая понижена при заболеваниях селезенки, связанных с повышением ее гемолитической функции (гемолитическая желтуха), и повышена при ослаблении или выпадении (после спленэктомии) этой функции.
Функциональные методы диагностики . Селезенка обладает выраженной сократительной способностью. С целью функциональной диагностики при заболеваниях селезенки было предложено подкожное впрыскивание адреналина (1 см3 раствора 1 : 1000) - проба Фрея (Frey). При этом более или менее нормальная селезенка (не сращенная с париетальной брюшиной и фиброзно не измененная) сокращается, уменьшаясь вдвое или более. Это позволяет отличить увеличенную селезенку от симулирующих ее каких-либо других опухолей (например гипернефромы - опухоли, исходящей из надпочечника или почки). Позволяя также судить о сократительной способности селезенки, этот метод, однако, не дает представления о состоянии других ее функций.
Важнейшие синдромы
В большинстве случаев изменения селезенки являются вторичными и различным образом сочетаются с другими признаками основного заболевания. Ведущим симптомом при поражении селезенки, как указано выше, является ее увеличение.
1. Несколько увеличенная, мягкая, чувствительная селезенка характерна для общих острых инфекций, как брюшной и другие тифы, септические заболевания, острая малярия и др. - синдром острого инфекционного спленита.
2. Резко увеличенная, гладкая, плотная, с легко прощупываемыми вырезками по ее переднему краю, совершенно безболезненная или во всяком случае мало чувствительная и достаточно подвижная селезенка представляет собой типичную картину хронического увеличения ее - спленомегалический синдром (спленомегалия).
Если спленомегалия выступает изолированно, без каких-либо других определимых при общем обследовании больного сопутствующих симптомов, то нужно иметь в виду следующие болезненные формы: миелоидную лейкемию, полицитемию (форма Вакеза), хроническую малярию, туберкулез селезенки, новообразование ее и некоторые другие. Точнее вопрос решается дальнейшим исследованием и прежде всего исследованием крови ив исключительных случаях пункцией селезенки.
Если спленомегалия сопровождается системным увеличением лимфатических узлов, то дело идет вероятнее всего о лимфатической лейкемии или лимфогранулематозе.
Если спленомегалия сочетается с изменениями печени (ее увеличение или уменьшение) - гепатолиенальный синдром, то мы имеем дело с одной из форм циррозов печени.
Если, наконец, спленомегалия комбинируется с симптомами изменений печени (увеличение), почек (альбуминурия) и кишечника (поносы), то перед нами общий амилоидоз и в частности амилоидное перерождение селезенки.

Особенности течения мононуклеоза у детей
Основная причина заболевания – вирус Эпштейна-Барр, который проникает в организм через предметы ежедневного обихода (тарелки, полотенца), через поцелуи. Реже диагностируется патология цитомегаловирусной этиологии.
Вирус начинает развиваться на поверхностных слоях ротоглотки, откуда проникает в кровеносное русло и с током крови разносится по всему организму, поражая сердечную мышцу, лимфоузлы, печень и другие органы.

Инфекционный мононуклеоз у детей лечится под контролем врача
Мононуклеоз у детей протекает с выраженной клинической картиной. Вызывает осложнения только при присоединении бактериальной или грибковой микрофлоры на фоне снижения иммунитета, проявляющиеся в виде воспаления легких, среднего уха, верхнечелюстных пазух или других органов.
Длительность инкубационного периода зависит от иммунитета ребенка и колеблется от 5 дней до 3 недель, после чего наступает острая фаза (от 2 до 4 недель), которая сопровождается развитием выраженной симптоматики. При отсутствии корректного лечения переходит в хроническую форму, для которой характерно распространение инфекции и поражение других органов. Ребенок после выздоровления становится носителем вируса Эпштейна-Барр.
Формы мононуклеоза у детей
Мононуклеоз у детей бывает типичным и атипичным. Для первой формы характерно развитие выраженной симптоматики с лихорадкой, воспалением миндалин, увеличением селезенки и печени. При этом в крови диагностируется рост особой разновидности лейкоцитов – мононуклеаров.
Атипичная форма вирусной инфекции не имеет характерных признаков заболевания. Редко могут диагностироваться висцеральные поражения ЦНС, сердечной мышцы, бронхолегочной системы.
В зависимости от тяжести течения патологии мононуклеоз может быть легкой, среднетяжелой или тяжелой степени течения.
Клиническая картина мононуклеоза
Симптомы мононуклеоза у детей – температура, покраснение горла
После окончания инкубационного периода развиваются первые симптомы заболевания:
- катаральные проявления в виде отечности и покраснения слизистых носовых проходов, ротоглотки;
- субфебрильная температура тела;
- общее недомогание.
В острой фазе патологии состояние ребенка ухудшается, вместе с описанными признаками начинают беспокоить следующие симптомы:
- лихорадка;
- озноб;
- головокружение;
- отечность лица;
- обильное отделение пота;
- рост температуры тела до критических отметок (до 39°С);
- мышечные и головные боли;
- бессонница;
- болевой синдром и дискомфорт в горле, которые усиливаются при глотании или разговоре.
Особенностью мононуклеоза у детей является увеличение затылочных, подчелюстных, заднешейных лимфатических узлов. В ходе пальпации пациент испытывает боль и дискомфорт. Также у ребенка развиваются признаки тонзиллита: отечность и покраснение миндалин, зернистость поверхностных слоев ротоглотки, болевой синдром. При присоединении бактериальной флоры возможно образование белого или желтого налета.
У взрослых пациентов отмечается увеличение размеров печени и селезенки.
Характерным симптомом болезни является мононуклеозная сыпь, которая появляется на 3–5-е сутки острого периода. Представляет собой пятна розового, красного или бордового окраса, которые распространяются по всему телу. Не сопровождаются появлением зуда, его присоединение свидетельствует об аллергической реакции на медикаменты. При корректной терапии проходит самостоятельно.
Кроме этого, возможно присоединение симптомов бронхита, пневмонии, желтухи, отравления и других заболеваний, развитие которых зависит от устойчивости иммунитета ребенка. Выздоровление наступает на 2–4-й неделе, реже переходит в хроническую форму, которая длится до полутора лет.
Диагностика

Диагностику и лечение мононуклеоза у детей проводит врач, самолечение опасно
Сложность диагностики заключается в схожей клинической картине с ОРВИ, ангиной, бронхитом и другими заболеваниями. В грудном возрасте болезнь сопровождается симптомами ОРВИ с кашлем, чиханием, ринитом и хрипами при дыхании. Наиболее выражена клиническая симптоматика у пациентов от 6 до 15 лет.
Для постановки диагноза назначается исследование крови.
- Общеклинический анализ для выявления воспалительного процесса в организме. При мононуклеозе происходит рост СОЭ, лейкоцитов, лимфоцитов, моноцитов. Атипичные мононуклеары в крови появляются только на 2–3-й неделе после инфицирования.
- Биохимический анализ для выявления уровня сахара, протеинов, мочевины и других показателей, по которым оценивается функционирование почек, печени и других внутренних органов.
- Иммуноферментный анализ на мононуклеоз для определения антител к герпесвирусам, появление которых помогает подтвердить диагноз. Является обязательным и позволяет дифференцировать мононуклеоз и ВИЧ.
- Полимеразная цепная реакция назначается для определения ДНК возбудителей.
При необходимости перед лечением проводится ультразвуковое исследование внутренних органов.
Осложнения
Мононуклеоз у детей при отсутствии корректной терапии и у пациентов со слабым иммунитетом может стать причиной следующих осложнений:
- разрыв селезенки происходит при резкой смене положения тела, ударе или при сильном надавливании во время пальпации абдоминальной области;
- воспаление желез внутренней секреции: щитовидной, поджелудочной, слюнных, у мальчиков нередко поражаются яички;
- воспалительные процессы в сердечной мышце и сумке;
- аутоиммунные патологии;
- снижение уровня гемоглобина в крови;
- вторичные воспалительные процессы при присоединении бактериальной флоры в бронхолегочной системе, оболочках головного мозга, печени, почках и других внутренних органах;
- аутоиммунные реакции.
Также инфекционный процесс повышает риск образования лимфом – опухолей лимфатической системы при резком снижении иммунитета.
Чаще всего в медицинской практике встречаются последствия в виде повышенной утомляемости, поэтому детям в период реабилитации необходим продолжительный сон, частый отдых, минимальные физические и психоэмоциональные нагрузки, а также щадящая диета.
Лечение мононуклеоза у детей
Специфическая терапия в отношении возбудителя не разработана, поэтому применяется симптоматическая и поддерживающая терапия.
Лечение проводится амбулаторно. Госпитализация необходима в случае длительной лихорадки с температурой тела 40°С, обмороков, выраженных признаков интоксикации, развития осложнений или асфиксии.
При мононуклеозе строго противопоказано использование аспирина, который может ускорить процесс распространения вируса и развития осложнений со стороны печени и других внутренних органов.
Чем лечить заболевание:
- противовирусные средства с интерфероном;
- жаропонижающие препараты с ибупрофеном или парацетамолом;
- орошения горла растворами с хлоргексидином, ромашкой, фурацилином для купирования болевого синдрома и антисептического действия;
- антигистаминные средства при появлении признаков аллергических реакций;
- гепатопротекторы для восстановления функции печени и предупреждения осложнений;
- желчегонные для предупреждения осложнений со стороны печени;
- глюкокортикостероиды для снятия отечности глотки и предупреждения асфиксии;
- иммунотерапия неспецифическими средствами;
- витаминно-минеральные комплексы для укрепления иммунитета;
- пробиотики и пребиотики для восстановления микрофлоры кишечника.
При присоединении вторичной бактериальной инфекции и развитии осложнений лечение дополняется антибактериальными препаратами.

Детям нужно специальное щадящее питание в процессе и после лечения
Режим дня и особенности питания мононуклеоза у детей
Ребенку во время болезни необходимо соблюдать постельный режим с полным исключением физической активности и эмоциональных нагрузок.
Медикаментозное лечение можно дополнять средствами народной медицины, например, полезным будет использование отвара ромашки для орошения горла, листьев мелиссы для обработки сыпи или приема внутрь для седативного эффекта. Также необходимо соблюдать специальную диету. Следует исключить консервированные, острые, соленые, маринованные, жирные продукты, грибы и полуфабрикаты, которые раздражают кишечник и требуют больших энергетических затрат для переваривания. Рацион ребенка должен включать молочные продукты, каши, мясо птицы или нежирные сорта рыбы, овощные супы, крупяные супы на вторичном мясном бульоне. Также показано обильное питье (вода, натуральные соки и компоты, отвары шиповника, травяные чаи).
Профилактика мононуклеоза у детей
Профилактика заболевания заключается в укреплении защитных свойств организма при помощи следующих мероприятий:
- вакцинация в соответствии с календарем прививок;
- частые прогулки на свежем воздухе;
- умеренные физические нагрузки;
- закаливание;
- правильное питание;
- регулярная уборка и проветривания комнаты ребенка;
- профилактические осмотры у специалистов.
Вирусный мононуклеоз – заболевание, которое может протекать с выраженной или стертой симптоматикой. Характеризуется повышением температуры тела, воспалением лимфатических узлов, миндалин и ухудшением общего состояния. Лечение симптоматическое и направлено на уничтожение патогенной микрофлоры и купирование признаков болезни.

Любое отклонение от норм в развитии внутренних органов у ребенка настораживает и пугает родителей. Достаточно часто мамам и папам приходится слышать от врача, что у ребенка увеличена селезенка. Прочитав данную статью, вы узнаете, о чем это может говорить, что делать, если у ребенка увеличена селезенка.

Особенности
Селезенка расположена в брюшной полости. Она полностью состоит из лимфоидной ткани и принимает участие в иммунных и других важных процессах. Хоть данный орган и не относится к жизненно необходимым (человек может жить и без него), значение селезенки для организма переоценить сложно. Она участвует в кроветворении, являясь непосредственным участником создания лимфоцитов.
Эти клетки способны уничтожать бактерии и вирусы, которые попадают в организм, и без них о нормальной работе иммунитета говорить не приходится. Селезенка перерабатывает старые эритроциты (красные кровяные тельца), а потом посылает их в печень, тем самым внося свою лепту в выработку желчи, которая нужна для пищеварения.
Этот орган накапливает тромбоциты. Около трети всех тромбоцитов — заслуга селезенки. Косвенно орган участвует и в гормональном регулировании деятельности костного мозга.

Возраст
У новорожденного лимфоидный орган имеет округлую форму и весит всего около 9 г. Уже к году жизни вес этого органа увеличивается почти в три раза и составляет около 25-28 г. В 7 лет селезенка у ребенка весит более 50 г, а в 16 лет — более 160 г.
Наличие здоровой, нормально функционирующей селезенки имеет для детского возраста очень большое значение, ведь дети более подвержены вирусным и бактериальным инфекциям. Без участия селезенки сопротивляться болезням будет значительно труднее.

Нормальные размеры
Размеры селезенки увеличиваются по мере роста ребенка. Чтобы оценить состояние этого органа, используется таблица допустимых размеров. Не совсем правильно отталкиваться от возраста ребенка. Одногодки могут иметь разный рост, а также вес. Это значит, что и размеры селезенки будут различаться.
Гораздо лучше – пользоваться таблицей, составленной педиатрами и одобренной Минздравом, которая отталкивается от возможных размеров для того или иного роста ребенка. Как видите, диапазон размеров в норме достаточно широко колеблется. Погрешность в пять-шесть мм — это вполне нормальные колебания.
Размеры в норме не должны слишком сильно отличаться от представленных в таблице. Любое увеличение площади селезенки (на 15% от нормы и больше) у грудничка, дошкольника или школьника должно обязательно стать основанием для врачебной диагностики.

Причины
Если у ребенка увеличена селезенка, врачи говорят о таком явлении, как спленомегалия. Самостоятельные первичные болезни селезенки — большая редкость. Обычно данный орган увеличивается в размерах при определенных заболеваниях, это лишь один из симптомов основного недуга.
Список возможных причин возникновения спленомегалии очень обширен:
- инфекции бактериального происхождения, в том числе и тяжелые — сепсис или брюшной тиф;
- заболевания кроветворения;
- патологии со стороны печени (цирроз, муковисцидоз и другие);
- тяжелые хронические болезни — туберкулез, сифилис;
- болезни обмена веществ;
- пороки сердечно-сосудистой системы;
- онкологические диагнозы;
- доброкачественные опухоли и образования, а также кисты самой селезенки.

Сама селезенка при различных патологиях в организме ребенка может претерпевать разные состояния, почти все они сопровождаются увеличением лимфоидного органа в размерах:
- инфаркт селезенки;
- абсцессы (гнойники) в полости органа;
- воспаление органа;
- паралич мышечного аппарата селезенки.
Есть заболевания, которые являются бесспорными лидерами среди возможных причин возникновения спленомегалии у детей. Это острые вирусные болезни: корь, краснуха, ветряная оспа, мононуклеоз, герпетическая инфекция и так далее. На втором месте стоят наследственные проблемы с обменом веществ.




Найти причину возникновения спленомегалии очень важно, без этого невозможно правильное лечение. Ведь терапия основана не на том, чтобы уменьшить селезенку, а на том, чтобы устранить недуг, который вызывает ее разрастание. После этого селезенка уменьшится сама.
Следует понимать, что орган страдает буквально при исполнении служебных обязанностей. Увеличение происходит тогда, когда иммунная нагрузка на организм существенно возрастает, а именно это и происходит в процессе заболеваний.

Иногда причина патологического увеличения органа кроется в грибковой инфекции. При этом пораженными обычно являются и легкие, и кожные покровы лица и рук.
Симптомы
Быстро догадаться о том, что у ребенка увеличена селезенка, невозможно. Обычно сам процесс спленомегалии не вызывает никаких клинических симптомов. Ребенка могут мучить проявления других заболеваний, которые были первичными по отношению к увеличенной селезенке. Обычно о спленомегалии родители узнают только во время обследования:
- Для воспалительного процесса в селезенке характерны такие проявления, как частый и довольно продолжительный понос, небольшая тошнота и эпизодическая рвота, боли под ребрами, повышение температуры тела.
- Невоспалительные процессы в селезенке редко вызывают боль при пальпации. Температура также обычно остается нормальной. Кожные покровы при патологиях, связанных с увеличением селезенки, могут быть бледными, ребенок может стать более утомляемым, апатичным. В ночное время может наблюдаться повышенная потливость.
Впрочем, все эти признаки являются косвенными, неоднозначными, и поставить тот или иной диагноз только по совокупности симптомов в данном случае возможным не представляется.
Ребенок может не чувствовать ничего плохого, но селезенка при этом может быть увеличенной. Такое тоже бывает достаточно часто.

Диагностика
С помощью метода пальпации селезенки много информации получить не удастся. У подростков этот орган практически не прощупывается, а у детей раннего возраста небольшое превышение размеров порой вообще является нормой.
Основным методом диагностики, который позволяет судить не только о размерах селезенки, но и ее структуре, наличии возможных абсцессов, кист и опухолей, является ультразвуковая диагностика. На УЗИ органов брюшной полости врач отправит в первую очередь.
Однако одни только замеры диагноста с помощью ультразвукового сканера не являются основанием для принятия решения. Ребенку придется также сдать анализы:
- общий анализ крови;
- развернутый анализ крови;
- общий анализ мочи;
- анализ кала.



Чтобы картина была полной, иногда есть необходимость пройти компьютерную томографию и посетить врача-гематолога.
Опасность
Сама по себе спленомегалия не так опасна. Гораздо большую опасность представляет собой основное заболевание, которое вызвало увеличение селезенки.
Применительно к детскому организму, который находится в состоянии интенсивного роста, значительное увеличение селезенки приводит к давлению на соседние органы, в том числе на желудок. Нарушается пищеварение, а также обменные процессы.
Если селезенка работает неправильно, то не исключены проблемы с кровью – от простого дефицита гемоглобина до более серьезных диагнозов. Наиболее опасным считается развитие гиперспленизма — массового разрушения клеток крови в селезенке. В зависимости от того, какие именно клетки больше всего гибнут, различают лейкопению (при гибели лейкоцитов), тромбоцитопению (при гибели тромбоцитов) и анемию (при гибели эритроцитов и белков, переносящих кислород).
Если в самой селезенке есть застои венозной крови, кисты и образования, которые склонны к росту, то основной риск — это разрыв и последующее кровоизлияние в брюшную полость.

Лечение
Обнаружив увеличенную селезенку у новорожденного ребенка, врач не станет спешить с выводами. У грудничков размер селезенки напрямую связан с тем, насколько интенсивно осуществляется кровообращение — чем сильнее орган наполняется кровью, тем больше его размеры.
Во всех остальных случаях при спленомегалии обязательно нужна врачебная помощь. Поскольку диагностика проводится не столько для определения размеров селезенки, сколько для поиска истинной причины ее патологического роста, к моменту назначения лечения доктор будет точно знать, какое заболевание вызвало симптомы.
Усилия врачей будут направлены на лечение основного недуга. Если в основе спленомегалии лежит бактериальное заражение или сильный воспалительный процесс, вызванный микробами, то будет назначен курс лечения антибиотиками.
Заболевания, связанные с опухолями, будут лечить в зависимости от величины и локализации опухоли — противоопухолевыми средствами или оперативным путем. Врачи всегда добавляют терапию витаминами. При аутоиммунных причинах возникновения спленомегалии назначают иммунодепрессанты — препараты, подавляющие активность иммунитета.
Как правило, благополучно разрешить проблему удается консервативным путем. Если при лечении основного заболевания размеры селезенки по мере выздоровления не будут уменьшаться, если появится тенденция к дальнейшему росту органа, то может быть принято решение об удалении.

Селезенку удаляют сразу (без предварительного лечения) при лимфогранулематозе — злокачественном заболевании лимфоидной ткани, а также почти всегда, когда ее размеры настолько велики, а ткани настолько истончились, что существует риск внезапного разрыва органа.
Операция по иссечению селезенки – спленэктомия. Чаще всего для детей ее проводят лапароскопическим методом, который является наиболее щадящим, почти бескровным и благоприятным (с точки зрения дальнейшего восстановления). Существуют также и другие методы оперативного вмешательства, но все они связаны с прямым доступом к селезенке через непосредственный разрез брюшины.
После операции иммунитет ребенка резко снижается, малыш становится чрезвычайно подверженным инфекциям – как бактериального, так и вирусного происхождения. Особую опасность для него представляют бактерии, поэтому детям после операции по удалению селезенки обязательно вводят в личный план прививки от менингококка, пневмококка и гемофильной палочки.

Следует отметить, что снижение иммунитета будет носить временный характер, обычно организму удается компенсировать отсутствие органа за полтора-два года.
Ребенок станет болеть значительно реже, его жизнь будет вполне полноценной, без существенных ограничений.
Профилактика
Специфической профилактики проблем с селезенкой не существует, но есть меры, которые помогут уберечь ребенка от патологического увеличения этого органа:
Нужно будет заранее сделать ребенку прививку. Такие вакцины (например, от малярии) в национальный календарь прививок не входят. Их делают в частных клиниках – за свой счет.

- Если ребенок занимается активными или силовыми видами спорта, нужно объяснить ему вред от чрезмерных физических нагрузок. Понимание этого может уберечь чадо от травматического разрыва селезенки.
- Подросткам следует отказаться от курения и приема алкоголя, поскольку такие вредные привычки усиливают нагрузку на селезенку. Ее увеличение может развиться даже от ОРВИ.
- Ребенок должен посещать педиатра вовремя, отказываться от плановых приемов не стоит. Ранняя диагностика проблем с увеличением селезенки позволит быстро вылечить основное заболевание и сохранить орган.

медицинский обозреватель, специалист по психосоматике, мама 4х детей
Читайте также:


