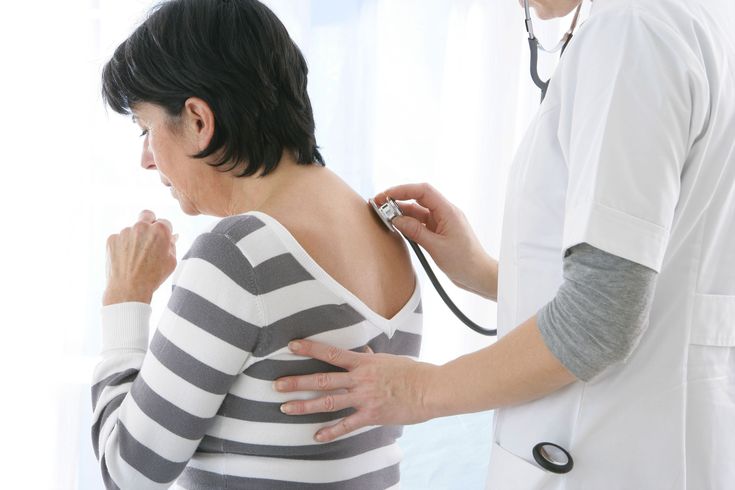
Вирусная пневмония лечение у кормящей мамы
В период грудного вскармливания организм женщины является очень уязвимым для разного рода патогенных микроорганизмов. Низкий уровень иммунитета способствует внедрению бактериальной, вирусной и грибковой инфекции, провоцирующей развитие инфекционно-воспалительного процесса в организме.

Пневмония это очень серьёзное заболевания, к лечению которого необходим комплексный подход. Кормление ребёнка грудью не может является причиной отказа от приёма соответствующих лекарственных средств. Воспаление ткани лёгких гораздо более опасно для организма женщины, нежели для организма малыша, временно отлучённого от груди.
Причины
Низкий послеродовой иммунитет не способен справляться с инфекционной нагрузкой на организм. Причиной острой пневмонии в период лактации становятся такие патогенные микроорганизмы, как:
- пневмококки;
- стафилококки;
- стрептококки;
- кишечная палочка;
- энтерококки;
- протей.
Кроме бактерий, развитию пневмонии могут способствовать различные вирусы, риккетсии, спирохеты, хламидии, микоплазмы, и другие болезнетворные грибки. В некоторых случаях возможно развитие смешанного типа пневмонии, которая вызвана комбинацией бактерий и вирусов.
Провоцировать развитие острой пневмонии могут следующие факторы:
- нарушение проходимости бронхов;
- снижение местного и общего иммунитета;
- снижение подвижности диафрагмы и грудной клетки.
Симптомы
В большинстве случае симптоматика пневмонии напоминает признаки ОРВИ или гриппа. Симптомы воспаления лёгких могут варьировать в зависимости от причины заболевания. Если заболевание вызвано бактериальной инфекцией, то для него характерны такие симптомы:
- повышение температуры тела до 39-40 градусов;
- острая боль в области грудной клетки;
- озноб;
- сильное потоотделение и чувство дрожи;
- одышка;
- учащение пульса (тахикардия);
- кашель с выделением зеленоватой или рыжей мокроты;
- посинение ногтевых фаланг и губ.
Если причиной воспаления стали вирусы, то можно ожидать такие симптомы:
- головная боль;
- повышение температуры тела до 38,5-39 градусов;
- кашель без выделения мокроты;
- боль в области мышц;
- выраженная одышка;
- слабость и общее недомогание.
Грибковая пневмония имеет аналогичные симптомы с бактериальной и вирусной, отличаясь менее выраженным течением.
Диагностика
Постановка диагноза пневмония базируется на основании вышеописанных симптомов, жалоб пациенты, а также данных лабораторных и инструментальных методов исследования. Обнаружив у себя первые признаки, кормящая женщина должна незамедлительно обратиться за врачебной консультацией.
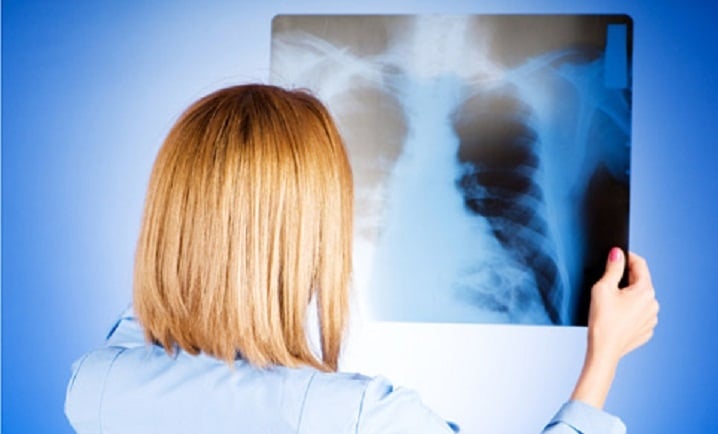
Основными методами диагностики данного заболевания является рентгенография грудной клетки, клинический и биохимический анализ крови.
Лечение
Чаще всего причиной данного заболевания становятся бактерии, поэтому лечение пневмонии должно включать в себя приём антибактериальных препаратов (Цефазолин). Существует мнение, что антибиотики и грудное вскармливание это несовместимые вещи, и доля правды в этом есть. Однако отсутствие должно лечения может привести к развитию серьёзных осложнений, вплоть до летального исхода.
В качестве жаропонижающих средств в период лактации рекомендовано применять ибупрофен и парацетамол. Для стимуляции отхождения мокроты можно воспользоваться методами народной медицины, такими, как настой корня алтея, корня солодки, а также ингаляции раствором пищевой соды.

Современное поколение антибактериальных средств позволяет использовать некоторые из них без отлучения ребёнка от груди. Для снижения концентрации действующего вещества препарата в грудном молоке, рекомендовано принимать средство во время кормления или после него.
Если заболевание имеет тяжёлый характер течения, то женщине придётся на некоторое время отказаться от кормления малыша грудью. Во время курса лечения врачи рекомендуют сцеживать грудное молоко, с целью профилактики лактостаза и мастита. Сцеженное грудное молоко не пригодно для кормления ребёнка, так как может содержать в себе высокие дозы лекарственных средств.
Подбором тактики лечения пневмонии у кормящих женщин занимается лечащий врач.
Вирусная пневмония – тяжёлый процесс воспаления, затрагивающий нижние отделы дыхательных путей, по причине попадания вируса. Заболевание передается воздушно-капельным путем. В большинстве ситуаций патология выявляется у маленьких пациентов.
Причины
Вирусная пневмония у кормящих мам всегда развивается из-за попадания в организм различных вирусов. Заражение происходит воздушно-капельным путём, то есть, при вдыхании вируса. Возбудителями заболевания у мам, кормящих грудью, становятся такие вирусы, как грипп, респираторно-синцитиальный вирус, парагрипп, корь, ветряная оспа, цитомегаловирус, герпес. В отличие от бактериальной пневмонии, во время вирусного воспаления лёгких отсутствует лихорадка, мокрота с гноем и признаки интоксикации организма.
Вызвать вирусное воспаление лёгких у мамы в период лактации, ввиду того, что её организм ослаблен постоянными стрессами и уходом за ребёнком, могут и более редкие вирусы. Например, метапневмовирус, ТОРС. Факторами, провоцирующими развитие патологии, являются переохлаждение, отсутствие полноценного отдыха, стрессы, контакты с заболевшими людьми.
Симптомы
Признаки вирусной пневмонии, как уже говорилось выше, отличаются от симптоматики бактериального воспаления лёгких. Но есть между ними и некоторые сходства. В целом, к клиническим проявлениям патологии у кормящих мам относятся следующие:
- повышенная температура;
- сначала непродуктивный кашель, который через несколько дней становится влажным, с мокротой;
- болевые ощущения в области грудины;
- появление сильного ринита и першения в горле;
- ломота в суставах и мышцах;
- одышка;
- лихорадочное состояние;
- чрезмерные головные боли.
Также во время вирусного воспаления лёгких у мамы, кормящей грудью, могут появиться проблемы в области желудочно-кишечного тракта, то есть, рвота, понос и тошнота. Симптомы заболевания развиваются постепенно, в зависимости от стадии протекания вирусной пневмонии.
Вирусное воспаление лёгких у мам в период лактации диагностируется различными способами. Диагноз, чаще всего, устанавливается после осмотра пациентки, а также анализа анамнеза и симптоматики её заболевания. Помимо этого, кормящей маме назначается рентгенография, с помощью которой обнаруживается диффузный инфильтрат и локализация очагов воспаления в лёгких. Доктор назначает больной анализы крови. Если титры антител в крови наросли до четырёх раз, это указывает на развитие вирусного воспаления лёгких.
Для подтверждения диагноза берут слизь из носоглотки или зёва. По результатам данных анализов выявляется вирус, который вызвал воспалительный процесс в лёгочной ткани.
После диагностики доктор назначает кормящей маме адекватную схему лечения. Лактацию обычно рекомендуется прекратить, так как вирусное заболевание представляет большую опасность для малыша.
Осложнения
Вирусная пневмония – тяжёлое и опасное заболевание, которое, без своевременного и грамотного лечения, может послужить фактором для развития различных осложнений. Из-за вирусного воспаления лёгких у кормящей мамы может возникнуть плеврит, отёк лёгких, различные внелёгочные осложнения, например, нарушения в работе сердца и печени. Более того, к вирусу может присоединиться бактериальная инфекция. Тяжёлая форма патологии нередко становится причиной летального исхода. Именно поэтому мама, кормящая ребёнка грудью, должна позаботиться о собственном здоровье и при первых признаках заболевания ей следует обратиться к врачу.
Лечение
Мама, кормящая ребёнка грудью, при обнаружении признаков вирусной пневмонии, должна воспользоваться медицинской помощью. Обратиться к врачу нужно незамедлительно, так как данная патология обладает повышенной опасностью и может привести к весьма тяжёлым последствиям. Самолечение в данном случае абсолютно недопустимо.
Кормящая мама с вирусной пневмонией, в зависимости от того, насколько тяжело протекает заболевание, может лечиться как в амбулаторных, так и в стационарных условиях. В первые двое суток после появления симптомов болезни ей обязательно нужно начать приём ингибиторов. Терапия пневмонии всегда назначается с учётом того, какой вирус вызвал заболевание. В настоящее время не существует препаратов для лечения воспаления лёгких, вызванного ТОРС, парагриппом или аденовирусом. В этих случаях проводятся терапевтические мероприятия, которые повышают иммунитет, а также симптоматическая терапия.
При пневмонии, вызванной другими типами вирусов, врач прописывает этотропные препараты и кортикостероиды. Помимо этого, пациентке назначают обильное питьё, которое хорошо выводит мокроту, лекарства от кашля, жаропонижающие препараты, нестероидные противовоспалительные средства. Также кормящей маме могут назначить препараты против кашля и насморка, кислородную терапию.
Важно при диагнозе вирусное воспаление лёгких, чтобы кормящая мама соблюдала постельный режим и хорошо питалась. Питание должно быть обязательно высококалорийным, обогащённым витаминами. Если придерживаться всех рекомендаций доктора, вылечиться можно примерно за 2-3 недели.
Профилактика
Так как возбудители вирусного воспаления лёгких распространяются воздушно-капельным путём, в первую очередь, кормящая мама должна оградить себя от любых контактов с людьми, болеющими какими-либо простудными заболеваниями.
Нужно избегать общественных мест, особенно в периоды эпидемии гриппа, обязательно мыть руки после посещения улицы и перед едой. Во время любых простудных заболеваний нужно много отдыхать, обильно пить. Это поможет предотвратить прогрессирование обычного гриппа в вирусную пневмонию.
Также важно сбалансировано питаться, полноценно спать и избегать любых стрессов.
Лечение ОРВИ при лактации — это процесс, который должен проходить под контролем врача. Он предполагает как применение разрешенных для кормящих медицинских препаратов, так и народных средств. При этом нет необходимости прерывать грудное вскармливание.

Острым респираторным вирусным инфекциям подвержены абсолютно все люди и в любое время года. Главное правило для кормящей мамы — не паниковать, а своевременно предпринимать меры, чтобы и самой быстрее выздороветь, и малыша не заразить.
Оперативно необходимо начинать лечение ОРВИ при грудном вскармливании в случае проявления первых симптомов заболевания:
- повышение температуры до более 37 °С;
- заложенность в носу, насморк;
- кашель и чихание;
- першение или боль в горле;
- ломота в мышцах;
- ощущение слабости и усталости, вялое состояние.
Правильное лечение с применением лекарственных препаратов, разрешенных для кормящих матерей, позволит побороть недуг в течение недели.
Можно ли продолжать грудное вскармливание, если женщина простудилась? В прошлом большинство врачей советовали изолировать заболевшую мать от младенца на период острого течения болезни и на это время отказаться от кормления грудным молоком. Сегодня медики пришли к единому мнению: грудное вскармливание при ОРВИ у матери не только разрешено, но и необходимо младенцу.
Мнение педиатров опирается на два аргумента:
- Отлучение от материнской груди на период болезни способствует снижению иммунитета ребенка, поэтому грудное молоко принесет гораздо больше пользы, чем потенциально нанесет вред простуда.
- До появления первых признаков заболевания вирус на протяжении определенного времени уже находился в организме матери. К моменту их проявления возбудители болезни вместе с антителами уже попали в детский организм с грудным молоком. В таком случае если малыш заболеет, то материнское молоко посодействует скорейшему выздоровлению и более легкому течению болезни. А если не заболеет, то только укрепит иммунитет.
Лечить простуду необходимо сразу после появления первых симптомов. Для этого фармацевтические компании предлагают много эффективных лекарственных средств, которые совместимы с грудным вскармливанием и имеют минимум побочных эффектов и компонентов, вредных для здоровья младенца. Не стоит сбрасывать со счетов и народные методы.
Главное правило лечения при лактации — обратиться за консультацией к врачу. Только врач сможет назначить максимально эффективное для кормящей женщины и безопасное для малыша лечение.
Какие препараты чаще всего прописывают врачи, что можно принимать при ОРВИ кормящей маме без опасения навредить малышу:
- противовирусные препараты, которые разрешены для беременных и кормящих женщин, — Гриппферон, Афлубин и Оциллококцинум. Они же при необходимости применяются при лечение ОРВИ у детей до трех лет;
- средства для лечения насморка. Допустимо применять солевые водные растворы Аквамарис или Салин. Некоторые педиатры назначают капли с противомикробным воздействием Пиносол. При грудном вскармливании часто прописывают Ксимелин или Отривин;
- лекарства от кашля — Лазолван и Амброксол. Разрешается пить сиропы на основе лекарственных трав;
- самые безопасные жаропонижающие лекарства при ОРВИ при грудном вскармливании — это те, в состав которых входит парацетамол. Применяют и детские жаропонижающие сиропы Панадол или Нурофен;
- от боли в горле прописывают препараты местного действия с противомикробным эффектом: Мирамистин, Ингалипт и Йодинол;
- антибиотики назначают в крайних случаях. Абсолютно безопасных антибиотиков не существует, поэтому они должны применяться только под контролем врачей и согласно их рекомендациям.
Наряду с медикаментами часто используются средства народной медицины, но только в качестве помощи традиционному лечению. Несколько советов, чем лечиться кормящей маме при ОРВИ из народных средств:
- чай с лимоном и медом, облепихой или малиной;
- ароматерапия с использованием эфирных масел: эвкалипта, розмарина, пихты;
- ингаляции с использованием отварного картофеля, отваров ромашки или календулы;
- полоскание горла водой с содой и солью;
- прогревание груди отварным картофелем;
- употребление сока редьки, разбавленного медом.
Средств нетрадиционной медицины немало, но всегда предварительно необходимо получить консультацию у врача, так как многие из них вызывают аллергические реакции у ребенка.
Как считает доктор Комаровский, лечение ОРВИ у кормящей мамы должно начинаться при первых признаках инфекции. Педиатр советует одеваться потеплее, пить много теплой жидкости, обеспечить поступление прохладного влажного воздуха в помещение и почаще капать в нос солевые растворы. Он однозначен: прекращать грудное вскармливание не стоит, но придерживаться мер осторожности при общении с малышом необходимо.
Как обезопасить ребенка от болезни и продолжать лактацию:
- Использовать четырехслойную марлевую повязку, которую необходимо менять через каждые 2-3 часа.
- Регулярно мыть руки и обрабатывать их антисептическими средствами.
- Часто проветривать помещение на протяжении 15 минут и делать влажную уборку.
- По возможности меньше общаться с малышом (помимо времени кормления), потому что ОРВИ передается не через грудное молоко, а воздушно-капельным путем.
Помните: заниматься самолечением не стоит — любая разновидность острых респираторных заболеваний способна привести к осложнениям, а малышу нужна здоровая мама.
Температура, обильный насморк, клокочущий кашель – все эти симптомы вирусного заражения люди пытаются снять лекарствами, просто покупая их по совету фармацевта в аптеке. Такой подход к лечению ОРВИ, особенно при грудном вскармливании, недопустим. Потребление противовирусных, откашливающих, противовоспалительных средств без консультации доктора может страшно навредить малышу. Рассмотрим безопасные варианты избавления от инфекции, рекомендованные педиатрами и народными целителями.
ГВ и ОРВИ, общие сведения

В процессе вынашивания дитя иммунная защита будущей мамы значительно ослабевает, оттого после родов многое женщины заражаются вирусными заболеваниями намного чаще, чем ранее. ОРВИ опасны как для мам, так и для детей непредсказуемыми осложнениями.
Патогенные микроорганизмы распространяются обычно воздушно-капельным путем и через загрязненные руки (предметы). Поэтому, если кормящая мама заболела, чтобы защитить младенца от заражения, и поскорее выздороветь, важно соблюдать условия предосторожности:
- Сразу же надеть специальную повязку, прикрывающую рот, нос. Каждые 2 (3) часа заменять ее свежей.
- Постоянно проветривать жилое помещение (можно разложить по периметру на блюдцах чеснок, убивающий вирусы).
- Важно соблюдать чистоту рук, грудных желез (мыть часто, обязательно с мылом).
- После кормления нужно обязательно сцеживать из груди все молоко (это убережет от мастита).
- Обязательно требуется увеличить объемы потребляемой жидкости (фильтрованной воды, либо морсов из клюквы, малины, брусники, других ягод, обладающих противовирусной биоактивностью). Это необходимо для подавления жизнедеятельности вирусов и очищения организма от токсинов.
- Следует чаще полоскать гортань и рот растворами морской соли, либо настоями лекарственных трав: эхинацеи, календулы, подорожника, ромашки. Растительные антиоксиданты, гормоны, горечи, зачастую, уничтожают микробов скорее, нежели синтезированные препараты.
- Если в помещении излишне жарко, батареи следует прикрыть влажными тканями, приступы кашля будут беспокоить меньше.
Все перечисленные, простые в исполнении меры способствуют быстрому уничтожению патогенных микроорганизмов, ОРВИ не получает дальнейшего опасного развития. Болезнь отступает.
Можно кормить или нужно немедленно прекратить кормление малыша грудью при ОРВИ?
Обязательно следует придерживаться обычного графика приема молочка от мамы. Почему?
Негативные симптомы при любом инфекционном заражении проявляются после инкубационного периода, когда иммунные тела организма начинают яростную борьбу с болезнетворными микроорганизмами.
- Поэтому грудное молоко мам к моменту появления признаков ОРВИ уже содержит необходимые противовирусные антитела, способные защитить малыша от неблагоприятного развития болезни.
- Прекращать ГВ при наличии ОРВИ не надо, поскольку молочко способствует укреплению иммунитета за счет естественного увеличения природного интерферона, который начинает обезвреживать вирусы еще в организме матери. И полностью уничтожает патогенные микробы, поступая к ребенку, активизируя его собственную иммунную защиту. Вирус через молоко не передается.
- Современные противовирусные лекарства, предназначенные для женщин в периоды лактации, не токсичны: проникают в кровяное русло и молоко в незначительных количествах. Не накапливаются в организме.
Обычно кормящей маме, заразившейся ОРВИ, при кашле, болях в горле, насморке назначается ингаляционное лечение (с помощью небулайзера). Местное воздействие лекарств непосредственно на очаги воспаления в области носоглотки не причиняет младенцу ни малейшего вреда.
Внезапный перевод малыша на питание искусственными молочными смесями угрожает развитием сильнейшего стресса, неминуемым заражением летающими по квартире вирусами. А также резким снижением иммунитета вследствие неравной борьбы инфекционных агентов с организмом малыша, не получающим сбалансированной и высококалорийной пищи от мамы.
Какое лечение целесообразно в периоды ГВ
Если у мамы возникают подозрения о заражении ОРВИ, лучший вариант – пригласить доктора на дом. (В крайнем случае, позвонить ему, спросить совета, как следует лечиться кормящей маме, если от ближайшей клиники отдаляют десятки километров).
А до консультации врача нужно выполнить все меры предосторожности, исключающие заражение малыша (см. начало статьи).
Доктор определит главные мероприятия лечения ОРВИ во время грудного вскармливания:
- Режимы отдыха и питания малышей и мам.
- Возможность применения народных методов лечения.
- Целесообразность назначения противовирусных, иммунокорректирующих, а также противовоспалительных лекарственных средств.
- Решит вопрос о продолжении (прекращении) кормления ребенка грудью при заражении мамы ОРВИ.
Самолечение медикаментозными препаратами и лечебными сборами растений в периоды кормления младенцев очень опасно для их здоровья и полноценного развития.
Рекомендации доктора Комаровского

Какие советы предлагает корифей отечественной педиатрии Комаровский для лечения ОРВИ в периоды вскармливания грудничков:
- Если мама сильно больна, то молочко можно сцеживать, а заботу о малыше и его кормление доверить бабушкам, папе. Это поможет избежать тесного контакта и заражения ребенка вирусами.
- Всем лицам, проживающим в помещении, а не только маме, нужно постоянно ходить в повязках весь период заболевания ОРВИ.
- Квартиру следует проветривать очень часто. Желательно освещение помещения солнечными лучами. Патогенные микробы моментально погибают от свежего воздуха, насыщенного кислородом, озоном и ультрафиолета.
- С целью быстрого уничтожения вирусов, выведения из организма токсичных элементов их жизнедеятельности важно выпивать не меньше 2 литров воды и витаминизированной жидкости: фруктового (ягодного) сока, морса, компота, настоя.
- Не следует кормить маму насильно, чрезмерное количество пищи ослабляет организм. Консистенция блюд должна быть кашицеобразной, а структура – нежной, легкоусвояемой. В рационе преобладают овощные супы, муссы, пюре. Бульоны из домашних курочек, индеек. Творожные изделия и йогурты.
- Заслуженный врач советует проводить полоскания рта и промывания носовых проходов безопасными для организма дезинфицирующими растворами из воды и морской соли. Либо использовать аптечный физраствор.
- Для смягчения кашля маме можно подышать через небулайзер, наполняя стаканчик аппарата минеральной водой, либо физраствором (объем жидкости до 4 мл).
- Доктор категорически против самолечения кормящих женщин медикаментами, а также приема внутрь растительных отваров, приготовленных по народным рецептам.
Первоочередное внимание Комаровский уделяет личной гигиене каждого родственника, проживающего совместно с мамой и младенцем. А также комфортности помещения: температура и влажность в комнате должны быть благоприятны для выздоровления. Оптимальные климатические значения при ОРВИ: температуры – от 18 до 19 градусов. Влажности – от 60 до 70%.
Особенно важно для кормящих мам при лечении ОРВИ соблюдать назначенную доктором дозировку и временной режим употребления препаратов.
Список безопасных лекарств от ОРВИ для мам при грудном вскармливании
Главное правило лечения вирусных инфекций – не использовать антибиотики, они не только бесполезны, но еще разрушают иммунитет. Назначение их врачом целесообразно только на фоне присоединения к ОРВИ бактериальной инфекции. Самолечение мамы антибиотиками очень опасно для младенцев. Чем можно лечиться при ОРВИ кормящим мамам?
Самые безопасные препараты противовирусного действия:
Должны употреблятся исключительно по индивидуальному назначению врача.
Для облегчения течения ОРВИ можно использовать следующие надежные лекарственные средства:
| Снижение симптоматики ОРВИ | Наименования лекарств |
| Избавление от кашля | Проспан, |
Бронхикум.
Для промывания – Аквамарис, Физраствор.
Йодинол.
Парацетамол.
Кларитин.
Все перечисленные средства не являются вредными для младенцев, при условия соблюдения норм и правил приема.
Кроме фармацевтических препаратов, для лечения ОРВИ в процессе грудного кормления, для полоскания горла и полости рта используются настои (отвары, напитки) лесных и полевых трав, ягод, плодов, обладающих мощными биоактивными противовирусными свойствами:
- Из ягод — это малина, черника, клюква, облепиха, брусника, калина.
- Полезные при воспалительных процессах растения – шиповник, календула, душица, эвкалипт, ромашка. Кора ивы, дуба, липовый цвет.
В прежние времена при ОРВИ людям рекомендовалось ставить горчичники, компрессы, парить ноги в растворе горчицы.
Если заболела кормящая мама, такие процедуры делать нельзя, поскольку они вызывают большой прилив молока. Недостаточное и несвоевременное его сцеживание может спровоцировать образование мастита.
Патогенные вирусы уникально живучи. Они обладают невероятной способностью к моментальной репликации, поэтому лечение ОРВИ у мамочек при кормлении дитя необходимо начинать во время проявления самых ранних признаков заражения: возникновения недомогания, слабости, заложенности носа, першения в горле. Чем раньше женщина пройдет медицинский осмотр, тем ниже станет опасность заражения младенца. А также эффективнее будет лечение. Берегите близких!

Пневмония – воспаление легочной ткани, причинами которого могут быть совершенно разные микроорганизмы – вирусы, бактерии, простейшие. Чаще всего болезнь возникает в периоды ослабленного иммунитета: при хронических заболеваниях, в пожилом и детском возрасте, а также после родов. Чем опасна пневмония для кормящей мамы? Как заподозрить недуг, быстро и безопасно для себя и малыша вылечиться?
Чем опасна пневмония для молодой мамы
Легкие – один из важнейших органов в теле человека, они отвечают за газообмен. Именно здесь эритроциты отдают углекислый газ, а взамен получают кислород, который они разносят по всем тканям.
В большинстве случаев на фоне адекватного лечения пневмония проходит бесследно. Отдельные же виды (например, при гриппе) могут приводить к тяжелому состоянию с госпитализацией в реанимацию и искусственной вентиляцией легких.
Неправильное лечение, несоблюдение схем и рекомендаций, позднее обращение за медицинской помощью могут привести к следующим осложнениям у кормящей мамы:
- Генерализация инфекции. У женщин в это время иммунитет значительно снижен, независимо от того, были ли в родах осложнения или нет. Поэтому пневмонии случаются чаще и прогрессируют быстрее.
- Развитие острой дыхательной и сердечной недостаточности, отека легких. Несвоевременно оказанная медицинская помощь может привести даже к летальному исходу в этих ситуациях.
- Формирование абсцесса – полости, заполненной гноем.
- Развитие ТЭЛА – тромбоэмболии легочной артерии – угрожающее жизни состояние.
- Возникновение плевритов – воспаление оболочки, которая покрывает грудную клетку и легкие.
- Истощение организма может привести к значительному уменьшению выработки грудного молока.
- Больная мама является источником патогенных микробов для своего малыша и всех членов семьи.
А здесь подробнее о защемлении нерва после родов.
Причины появления пневмонии у роженицы
Пневмония развивается на фоне иммунодефицитных состояний.
Вероятность пневмонии резко повышается, если у молодой мамы есть следующие сопутствующие заболевания:
- сахарный диабет;
- ВИЧ, СПИД;
- гепатиты;
- наркотическая, алкогольная и никотиновая зависимость;
- хронические заболевания сердца и легких;
- недавно проведенные хирургические вмешательства на органах брюшной полости;
- при вынужденном длительном горизонтальном положении (например, при расхождении лонного сочленения, при переломах и т.д.).
Пневмонии могут вызываться различными микроорганизмами, что обусловливает клиническую картину и тактику лечения. Чаще всего вызывают воспаление легких следующие микробы:
- пневмококки,
- стафило- и стрептококки,
- кишечная палочка,
- микоплазмы и хламидии,
- вирусы (гриппа, ЦМВ и другие),
- кандиды и другие.
Микробы попадают в легкие с вдыхаемым воздухом – бронхогенным путем. При этом изначально они оседают и начинают активно размножаться еще в бронхах, вызывая при этом все признаки бронхита. При хорошем иммунитете и отсутствии сопутствующих заболеваний на этом этапе болезнь заканчивается. В обратном же случае воспаление затрагивает альвеолы и остальные части легких, возникает пневмония.
Симптомы пневмонии после родов по формам
Симптомы пневмонии после родов будут зависеть от формы патологии.
Характеризуется следующими признаками:
- подъем температуры тела до 38 — 40 градусов;
- одновременно появляются боли за грудиной, усиливающиеся при дыхании;
- кашель с отделением гнойной мокроты;
- при выслушивании четко определяются хрипы и, без сомнения, пневмония подтверждается при диагностических процедурах.
Характеризуется тем, что все признаки смазаны. На первое место выходят симптомы интоксикации: слабость, вялость, боль в мышцах и суставах, недомогание. Поэтому часто данный вид пневмонии принимают за обычную простуду. Также характерно следующее:
- температура может иметь субфебрильные значения;
- кашель сухой или со скудным количеством вязкой белой/прозрачной мокроты;
- при диагностическом исследовании признаки воспаления сомнительные.
Имеет наиболее яркую картину и неблагоприятное течение. Характерно следующее:
- всегда острое начало, часто после серьезного переохлаждения;
- резко поднимается высокая температура до 40 — 41 градуса;
- появляется кашель с отделением густой ржавой по цвету мокроты;
- боли в грудной клетке, так как часто захватывается большая площадь легкого или сразу двух;
- яркие симптомы болезни при обследовании.
Отличается от всех других видов тем, что возникает на фоне какого-то заболевания – ВИЧ, сердечной недостаточности, при длительном вынужденном горизонтальном положении тела и т.д. Клиническая картина сходна с типичной пневмонией.
Смотрите на видео о пневмонии:
Диагностика пневмонии после родов
Диагностика пневмонии базируется на жалобах женщины, а также результатах визуального осмотра и прослушивания с помощью фонендоскопа. Для уточнения распространенности процесса и выбора наиболее оптимальных схем лечения могут назначаться следующие дополнительные обследования:
- Рентгенография органов грудной клетки.
- Забор мокроты и исследование ее на различных возбудителей с помощью ПЦР-метода или посева. В том числе так можно определить чувствительность микробов к антибиотикам, что поможет в дальнейшем назначить наиболее рациональное лечение.
- КТ, МРТ, биопсия легкого выполняются в сложных для диагностики случаях и при пневмонии, которая не поддается стандартному лечению.
- Общеклинические анализы крови, мочи, биохимия, определение специфических антител.
- Парацентез – пункция плевральной полости, которая проводится, например, при скоплении воспалительного экссудата в ней.
Лечение пневмонии после родов
Многие женщины после родов, поддерживающие лактацию, беспокоятся о том, что на время лечения им придется прекратить грудное вскармливание. Но сегодня это совершенно необязательно. Доказательства этого следующие:
- Существуют препараты, которые в минимальном количестве проникают в грудное молоко, поэтому их без особого беспокойства можно принимать женщинам во время лактации.
- Больная мама является источником инфекции для своего малыша. Если она будет продолжать грудное вскармливание, уже готовые антитела будут поступать малышу. Так он либо вовсе не заболеет, либо перенесет инфекцию в легкой форме, как ОРВИ или бронхит.
Для лечения пневмонии главное – выбрать подходящий препарат для уничтожения микробов, которые вызвали воспаление в легких. В 95% случаев необходим антибактериальный препарат. Идеально, если он будет подобран с учетом чувствительности при посеве мокроты или плевральной жидкости. Чаще других используются пенициллины (Ампициллин, Амклави и другие), макролиды (Азитромицин, Кларитромицин и т.д.), тетрациклины (Доксициклин и подобные).
Для ускорения выздоровления только антибиотиков мало, необходимо сочетание с другими препаратами. Эффективно использовать для этого небулайзеры – специальные устройства для проведения ингаляций с лекарствами. Основные группы средств следующие:
- Противокашлевые и разжижающие мокроту препараты. Это Бромгексин, АЦЦ, Амброксол, а также лекарственные растения — корень солодки и другие.
- Противовоспалительные, которые особенно необходимы при повышении температуры выше 38 градусов. Обычно это НПВС, например, во время лактации можно Ибупрофен.
- Препараты, расширяющие бронхи. Они необходимы при спазмотическом кашле, а также при наличии у женщины бронхоэктазов, бронхиальной астмы и других заболеваний. К данной группе относятся Беродуал, Сальбутамол и другие.
- В некоторых случаях полезны иммуностимулирующие средства, противовирусные и некоторые другие исходя из предполагаемого возбудителя заболевания.
В среднем выздоровление занимает от недели до двух. В отдельных случаях пневмонии затягиваются на месяц и более, как правило, такое бывает при наличии сопутствующих заболеваний, тяжелом иммунодефицитном состоянии (например, ВИЧ), а также при развитии осложнений.
Даже если болезнь удается вылечить за 7 — 10 дней, еще длительное время может наблюдаться астенический синдром – слабость, вялость, апатия. В это время полезно принимать витаминно-минеральные комплексы и различные укрепляющие процедуры.
Эффективно дополнение основного лечения физиопроцедурами – прогреванием, магнитотерапией и другими видами.
Профилактика возникновения пневмонии у роженицы
Пневмония – инфекционное заболевание, поэтому его можно в какой-то степени предотвратить. Еще во время беременности девушкам следует обращать внимание на меры профилактики, так как с увеличением срока вероятность заболеть выше. Основные рекомендации следующие:
- Необходимо избегать мест скопления людей, маленьких детей, так как здесь наиболее вероятно застать патогенных вирусов или бактерий. А при наличии в семье больных ОРВИ лучше избегать тесного контакта с ними.
- Следует проводить регулярное проветривание помещений и осуществлять надлежащий уход за кондиционерами в помещении.
- Важно поддерживать в компенсированном состоянии все хронические заболевания.
- Следует отказаться от вредных привычек.
- Полезно обогащать свой рацион свежими фруктами и овощами.
- В некоторых случаях следует проводить вакцинопрофилактику как от пневмококка, так и вирусных заболеваний (гриппа и других). Это позволит резко снизить вероятность возникновения недуга.
Если перенесена пневмония при беременности, как проходят роды после
Пневмония также часто встречается во время беременности. Этому способствует сниженный уровень иммунитета, а также уменьшенный объем легких, которые поддавливаются растущей маткой (уже после 30 недель).
Пневмония на раннем сроке беременности может привести к нарушению развития эмбриона и даже к полному замиранию.
Воспаление легких на более поздних сроках может спровоцировать начало родовой деятельности, даже значительно раньше срока.
Оптимально проводить роды после выздоровления женщины. Если же такого достигнуть не удается, в острый или подострый период пневмонии предпочтительнее естественное рождение, нежели кесарево сечение. В последнем случае могут возникать проблемы как с обезболиванием, так и с последующим заживлением раны. При выполнении кесарева сечения во время пневмонии используется чаще спинальная анестезия, нежели интубация трахеи.
А здесь подробнее о болях в спине после родов.
Беременность и послеродовый период сопровождаются иммунодефицитным состоянием, поэтому повышается вероятность различных инфекционных заболеваний, в том числе воспаления легких. Лечение должен проводить врач амбулаторно или в стационаре. Грудное вскармливание в большинстве случаев прекращать нет необходимости.
Заболевания после родов. . Почему появляется высокая температура после родов, как ее сбивать? Беременность и роды требует от женщины вложения сил и энергии.
Опасные и не очень заболевания после родов. Беременность и роды – это не только радость материнства, но и своеобразное испытание организма на прочность.
Из нее вы узнаете о причинах и симптомах заболевания, особенностях лечения при грудном вскармливании. А здесь подробнее об использовании тампонов после родов. Неспецифическое воспаление.
Воспаление матки после родов лечение должно иметь по разным направлениям: уничтожение инфекционного агента; устранение процесса воспаления; подавление проявлений заболевания для нормализации самочувствия
Читайте также: