Вирусные микоплазменные и хламидийные пневмонии патологическая анатомия
Cреди всех видов пневмоний практическому врачу наиболее часто приходится сталкиваться с внебольничной пневмонией. По данным официальной статистики МЗ РФ, заболеваемость внебольничной пневмонией в России среди лиц старше 18 лет составляет
Cреди всех видов пневмоний практическому врачу наиболее часто приходится сталкиваться с внебольничной пневмонией. По данным официальной статистики МЗ РФ, заболеваемость внебольничной пневмонией в России среди лиц старше 18 лет составляет 3,9%. Зарубежные исследователи установили, что заболеваемость внебольничной пневмонией среди лиц молодого и среднего возраста варьирует от 1 до 11,6%, а в старшей возрастной группе достигает 25–44% [11, 13].
Наиболее распространенной причиной внебольничных пневмоний является Streptococcus pneumoniae (30–50%) [5, 11, 13]. Однако все большее значение среди этиологических факторов внебольничной пневмонии в последние годы придается так называемым атипичным микроорганизмам, прежде всего Mycoplasma pneumoniae и Chlamydophila (Chlamidia) pneumoniae, на долю которых приходится от 8 до 25% случаев заболевания [5, 9, 12].
Mycoplasma pneumoniae в структуре внебольничных пневмоний варьирует в пределах 5–50% [7, 11, 13]. Наиболее часто микоплазменная пневмония диагностируется у детей старше 5 лет и лиц молодого возраста (до 25 лет) [3, 4, 7, 10]. Каждые 3–5 лет наблюдаются эпидемиологические подъемы заболеваемости, которые длятся несколько месяцев. Вспышки заболевания характерны для изолированных и полуизолированных групп населения (военнослужащие, студенты, школьники и др., семейные вспышки) [10, 11]. Признается наличие сезонных колебаний, а именно большая распространенность инфекции в осенне-зимний период [6, 10, 13]. Источником инфекции являются как больные, так и носители. Механизм передачи инфекции — аэрогенный, путь передачи — воздушно-капельный. Инкубационный период длится 2–3 нед. Летальность при микоплазменной пневмонии составляет 1,4% [4, 11].
Mycoplasma pneumoniae занимает промежуточное положение между вирусами, бактериями и простейшими и является мембрано-ассоциированным (но может быть и внутриклеточным) анаэробом, имеет трехслойную цитоплазматическую мембрану вместо клеточной стенки, что обусловливает резистентность к различным агентам, подавляющим синтез клеточной стенки, прежде всего к пенициллину и другим β-лактамам [6, 10]. С помощью терминальной структуры микоплазма прикрепляется к клеткам хозяина (эритроцитам, клеткам реснитчатого эпителия бронхов и др.) [6]. Микоплазма также обладает механизмом мимикрии под антигенный состав клетки-хозяина, что способствует длительной персистенции возбудителя и вызывает образование аутоантител и развитие аутоиммунных процессов при микоплазменной инфекции [6, 10]. Предполагается, что именно с формированием аутоантител связано развитие нереспираторных проявлений Mycoplasma pneumoniae-инфекции.
Считается, что от 5 до 15% внебольничных пневмоний вызываются хламидиями, а в период эпидемии эти показатели могут увеличиваться до 25% [4, 5, 10]. Наиболее часто хламидийная пневмония встречается у взрослых, особенно у лиц среднего и пожилого возраста [2, 10]. Описаны эпидемиологические вспышки в изолированных и полуизолированных коллективах, случаи внутрисемейной передачи хламидийной инфекции [7, 10, 13]. Сезонной закономерности распространения этой инфекции не выявлено. Единственным известным резервуаром инфекции является человек. Механизм передачи — аэрогенный, путь передачи — воздушно-капельный. Инкубационный период составляет 2–4 нед. Летальность при хламидийных пневмониях достигает 9,8% [4, 5, 13].
Chlamydophila pneumoniae — это патогенные облигатные внутриклеточные грамотрицательные бактерии, способные к латентному существованию или персистенции в организме хозяина. Характеризуются двухфазным циклом развития, состоящим из чередования функционально и морфологически различных форм — элементарных и ретикулярных телец [2, 4, 7, 10].
У 30–40% пациентов, заболевших микоплазменной и/или хламидийной пневмонией, диагноз ставится лишь в конце первой недели болезни; первоначально у них чаще всего ошибочно диагностируются бронхит, трахеит или ОРЗ. Это связано с тем, что, в отличие от бактериальных пневмоний, микоплазменная и хламидийная не имеют отчетливых физикальных и рентгенологических признаков инфильтрации, а культуральная диагностика их невозможна, так как микоплазмы и хламидии являются внутриклеточными возбудителями. Поэтому диагностика микоплазменной и хламидийной пневмоний основывается в первую очередь на выявлении особенностей клинико-рентгенологических данных и подтверждается серологически или с помощью полимеразно-цепной реакции (ПЦР).
Обычно микоплазменная и хламидийная пневмонии начинаются с респираторного синдрома, проявляющегося трахеобронхитом, назофарингитом, ларингитом; протекают с субфебрильной температурой, малопродуктивным, мучительным кашлем, скудными аускультативными данными; характеризуются наличием внелегочных проявлений — кожных, суставных, гематологических, гастроэнтерологических, неврологических и других, а также нетипичными лабораторными показателями — отсутствием лейкоцитоза и нейтрофильного сдвига в периферической крови [3, 4, 7, 10, 11]. Рентгенологические изменения в легких отмечаются усилением легочного рисунка, перибронхиальной или субсегментарной инфильтрацией [5, 10, 11, 13].
Нами были обследованы 60 пациентов: 44 — с микоплазменной пневмонией и 16 — с хламидийной пневмонией. Анализ клинического материала показал, что начало заболевания при микоплазменной и хламидийной пневмониях может быть как острым, так и постепенным (табл. 1). При подостром течении пневмония начинается с поражения верхних дыхательных путей, ухудшения общего состояния и познабливания. Температура тела может быть нормальной или субфебрильной в течение 6–10 дней и лишь потом повышается до 38–39,9°С при микоплазменной и до 38–38,9°С при хламидийной пневмонии. При остром начале симптомы интоксикации появляются уже в первый день и достигают максимума к 3-му дню болезни. У пациентов с постепенным началом болезни интоксикация наиболее выражена на 7–12-й день от начала заболевания. Характерными признаками интоксикации для микоплазменной и хламидийной пневмоний являются умеренная головная боль, миалгия, общая слабость.
Одним из постоянных признаков микоплазменной и хламидийной пневмоний, по нашим данным, является кашель, который возникает одновременно с лихорадкой. У больных микоплазменной пневмонией, в отличие от хламидийной, наблюдается частый, преимущественно непродуктивный, навязчивый, мучительный, приступообразный кашель (см. табл. 1). Наряду с кашлем, у пациентов с хламидийной и микоплазменной пневмониями наблюдаются умеренные признаки поражения верхних дыхательных путей — ринит, фарингит, ларингит. Ринит чаще всего встречается у больных хламидийной пневмонией (75,0 ± 10,8%, р 1:64), хламидийной инфекции — тест ИФА-метод и реакция МИФ, позволяющие идентифицировать специфические IgМ, IgG и IgА в диагностически значимых титрах (>1:16, >1:512 и >1:256 соответственно) и/или 4-кратное повышение титра IgG или IgА в парных сыворотках крови [1, 4, 7, 10]. По динамике уровня специфических антител, определяемых ИФА-методом (табл. 2), можно установить характер и стадию заболевания [10, 11, 13].
Также в последнее время для этиологической диагностики микоплазменной и хламидийной инфекции используется ПЦР, основанная на определении ДНК возбудителя с применением метода генных зондов [3, 4, 5, 7, 10]. С помощью ПЦР возможна быстрая диагностика микоплазменной и хламидийной инфекции, но этот метод не позволяет отличить активную инфекцию от персистирующей [1, 7, 10, 11].
Таким образом, для достоверной этиологической идентификации микоплазменной и хламидийной пневмоний необходимо проведение серологических тестов в комплексе с методами, основанными на выявлении ДНК микроорганизма.
Рассмотренные выше микробиологические особенности Mycoplasma pneumoniae и Chlamydophila pneumoniae (главным образом внутриклеточный цикл развития) объясняют неэффективность широко используемых в клинической практике β-лактамных антибиотиков (пенициллины и цефалоспорины) и обусловливают необходимость применения антимикробных препаратов, способных проникать и накапливаться в пораженных клетках, а также блокировать внутриклеточный синтез белка. Такими свойствами обладают макролиды, фторхинолоны и тетрациклины, которые и являются средствами эрадикационной терапии при Mycoplasma pneumoniae- и Chlamydophila pneumoniae-инфекции [3, 4, 7, 10, 11].
В России макролиды представлены широким спектром препаратов (см. табл. 3). Среди них наиболее активным в отношении Mycoplasma pneumoniae признан азитромицин, имеющий ряд преимуществ перед эритромицином и кларитромицином [4, 10, 11]. В отношении Chlamydophila pneumoniae наиболее активным средством признается кларитромицин [10]. Также эффективны в отношении этих внутриклеточных патогенов и некоторые другие представители макролидов: джозамицин, спирамицин. Старый антимикробный препарат из этой группы — эритромицин — также обладает антимикоплазменной и антихламидийной активностью, но, несомненно, уступает в этом отношении вышеперечисленным антибиотикам, обладая при этом целым рядом побочных эффектов [5, 10, 11].
Значительной активностью по отношению к Mycoplasma pneumoniae и Chlamydophila pneumoniae обладают фторхинолоны — офлоксацин (заноцин, таривид, офло), ципрофлоксацин (ципробай, ципролет, цифран, сифлокс, медоциприн, цифлоксинал), в связи с чем эти антимикробные препараты рассматриваются в качестве альтернативы макролидам при данной инфекции. Высокую активность проявляют новые фторхинолоны — левофлоксацин (таваник) и моксифлоксацин (авелокс). Моксифлоксацин и левофлоксацин успешно подавляют практически любую флору, вызывающую пневмонии.
При лечении микоплазменных и хламидийных пневмоний эффективны и тетрациклины, однако антибиотики этой группы не применяются при беременности, а также печеночной недостаточности. Вероятность проявления побочных эффектов при их применении может быть выше. Из тетрациклинов активны в отношении атипичных микроорганизмов доксициклин и моноциклин (см. табл. 3).
Продолжительность антимикробной терапии неосложненных бактериальных внебольничных пневмоний составляет 5–10 дней. Для лечения микоплазменной и хламидийной пневмоний рекомендуется применять антимикробные средства не менее 2–3 нед [4, 5, 10, 11]. Сокращение сроков лечения чревато развитием рецидива инфекции [4, 10].
При нетяжелом течении микоплазменной и хламидийной пневмоний антимикробные препараты назначаются внутрь в среднетерапевтических дозах. Естественно, при тяжелых пневмониях предпочтение следует отдавать внутривенному применению антибиотика. Эритромицин фосфат назначается до 1–2 г/сут в 2–3 введения (максимально по 1 г каждые 6 ч). Спирамицин используется внутривенно по 1,5 млн МЕ 3 раза в сутки, а кларитромицин — по 250 мг 2 раза в сутки с равными интервалами. Для разведения спирамицина и кларитромицина следует применять 5%-ный раствор глюкозы.
Стоимость внутривенного лечения антибиотиками (в частности, макролидами) весьма высока, поэтому используют ступенчатую терапию, при которой лечение начинается с внутривенного применения антибиотиков, а по достижении клинического эффекта (обычно через 2–3 дня) пациент переводится на пероральную терапию тем же препаратом или другим макролидом. Ступенчатая монотерапия макролидами может проводиться эритромицином, кларитромицином, спирамицином, т. е. препаратами, которые выпускаются в двух формах: для внутривенного введения и для приема внутрь.
Несмотря на большой спектр противомикробных препаратов, эффективное лечение микоплазменных и хламидийных пневмоний представляет до настоящего времени большую проблему [2, 6, 10, 11]. Это связано с тем, что их развитие, как правило, происходит на фоне снижения антиинфекционной резистентности организма, обусловленного угнетением иммунитета [8, 9, 10, 12]. Проведенное нами исследование показателей иммунограммы у пациентов с внебольничной пневмонией микоплазменной и хламидийной этиологии выявило снижение абсолютного числа лимфоцитов, зрелых Т-лимфоцитов (CD3+), Т-хелперов (CD4+), абсолютного числа Т-супрессоров (CD8+), угнетение функциональной активности Т-системы, проявляющееся снижением плотности рецепторов к IL-2 (CD25+), способности к бласттрансформации (CD71+ — лимфоциты) и апоптозу (CD95+), а также активацию гуморального иммунитета, что проявлялось повышением числа В-лимфоцитов (CD20+), уровня IgM и ЦИК.
Микоплазмы и хламидии на разных стадиях развития располагаются как внутриклеточно, так и внеклеточно, что требует для их элиминации участия гуморальных и клеточных механизмов иммунитета [8, 9, 10, 12]. Большинство антимикробных средств действует преимущественно на внеклеточную форму возбудителей. Это приводит к персистенции возбудителей, диссеминации ее в организме, хронизации процесса, формированию осложнений. Применение лишь антимикробных средств означает лишь временное подавление возбудителей, так как на фоне такой терапии происходит сохранение и даже усугубление иммунологических расстройств, что повышает риск рецидива заболеваний [14]. Так, по результатам наших исследований, к концу курса традиционной терапии происходило усугубление Т-клеточной депрессии: снижалось относительное и абсолютное количество Т-лимфоцитов (CD3+), Т-хелперов (CD4+), Т-супрессоров (CD8+) на фоне повышения уровня IgG, ЦИК, фагоцитарного индекса и уменьшения IgA.
В связи с этим хотелось бы подчеркнуть, что терапия микоплазменной и хламидийной пневмоний должна быть комплексной и включать, помимо антимикробных средств, препараты, действие которых направлено на коррекцию иммунного ответа.
С этой целью у больных микоплазменной и хламидийной пневмониями нами применяются иммуномодуляторы (ронколейкин, ликопид, тималин, тимоген).
Включение иммуномодуляторов в комплексное лечение микоплазменных и хламидийных пневмоний позволяет добиться ярко выраженного иммунологического эффекта. Последний сочетается с выраженным клиническим воздействием, проявляющимся сокращением сроков достижения клинико-лабораторной ремиссии в среднем на 3 койко-дня, уменьшением интоксикационных симптомов через 1–3 сут после начала лечения, сокращением лихорадочного периода в 2 раза, четкой положительной рентгенологической динамикой к 12-му дню лечения у 76,7% больных; значительным уменьшением вероятности развития повторных рецидивов и хронизации процесса.
- Бочкарев Е. Г. Лабораторная диагностика хламидийной инфекции // Иммунопатология, аллергология, инфектология. — 2000. — № 4. — С. 65–72.
- Гранитов В. М. Хламидиозы. — М., 2000. — 48 с.
- Новиков Ю. К. Атипичные пневмонии // Русский медицинский журнал. — 2002. — Т. 10. — № 20. — С. 915–918.
- Ноников В. Е. Диагностика и лечение атипичных пневмоний // CONSILIUM medicum. — 2001. — T. 3. — № 12. — C. 569–574.
- Проект практических рекомендаций МЗ РФ. Внебольничная пневмония у взрослых: диагностика, лечение, профилактика. — М., 2002. — 51 с.
- Прозоровский С. В., Раковская И. В., Вульфович Ю. В. Медицинская микоплазмология. — М.: Медицина, 1995. — 285 с.
- Синопальников А. И. Атипичная пневмония // Русский медицинский журнал. — 2002. — Т. 10. — № 23. — С. 1080–1085.
- Справочник по иммунотерапии для практического врача / Под ред. А. С. Симбирцева. — СПб.: Диалог, 2002. — 480 с.
- Хаитов Р. М., Игнатьева Г. А., Сидорович И. Г. Иммунология. — М.: Медицина, 2000. — 432 с.
- Хаитов Р. Ф., Пальмова Л. Ю. Mycoplasma pneumoniae и Chlamydophila pneumoniae инфекции в пульмонологии: актуальные вопросы клиники, диагностики и лечения. — Казань, 2001. — 64 с.
- Чучалин А. Г., Синопальников А. И, Чернеховская Н. Е. Пневмония. — М.: Экономика и информатика, 2002. — 480 с.
- Boym A. Separation of leucocytes from blood und bone marrow // Scand J Clin. Lad. Jnvest. — 1968. — V. 21. — Suppl. 87. — P. 77–82.
- Guidelines for management of adult community-acquired lower respiratory tract infections. European Study in Community-acquired Pneumonia (ESOCAP) Committee // Eur Resp J. — 1998. — № 11. — Р. 986–991.
- Kawamoto M., Oshita Y., Yoshida H. et al. Two cases hypoxemic acute broncholitis due to Mycoplasma pneumoniae // Kansenshogaku Zasshi. — 2000. — V. 74. — № 3. — P. 259–263.
Г. Г. Мусалимова, кандидат медицинских наук
В. Н. Саперов, доктор медицинских наук, профессор
Т. А. Никонорова
Чувашский ГМУ, г. Чебоксары
Пневмонии другой бактериальной этиологии встречаются гораздо реже, чем пневмококковые и стафилококковые. Стрептококковая пневмония клинически мало отличается от стафилококковой. Пневмонии, вызываемые грамотрицательными бактериями (кишечной палочкой, клебсиеллой), встречаются обычно у ослабленных больных. Клебсиеллезная пневмония имеет склонность к образованию микроабсцессов, иногда сопровождается желтухой и служит одним из проявлений клебсиеллезного сепсиса (септикопиемии).
Обращает на себя внимание резко выраженная реакция корней легких. При пневмонии, вызванной кишечной палочкой, иногда наблюдается клиническая картина, напоминающая крупозную пневмонию, но при этом обычно бывает двустороннее поражение легких. Пневмония, вызванная гемофильной палочкой, локализуется чаще в нижних долях легких. Возбудителями пневмоний могут быть также синегнойная палочка, протей, энтерококк.
Названные потенциально патогенные бактерии вызывают обычно пневмонии у ослабленных больных, страдающих тяжелыми заболеваниями (сахарным диабетом, болезнью сердца, почек и др.). При длительном лечении антибиотиками возможно развитие кандидозных пневмоний. Как правило они наслаиваются на текущие бактериальные или вирусные пневмонии. Развиваются постепенно, отягощая течение основного заболевания. Гораздо реже встречаются первичные грибковые пневмонии. Грибы рода Candida вызывают очаговые, сливные и интерстициальные пневмонии.
При них лихорадка может быть высокой гектической или длительной субфебрильной. Мокрота скудная, вязкая, иногда с примесью крови. Аспергиллезные пневмонии начинаются остро, протекают с высокой лихорадкой, болью в грудной клетке и кровохарканьем. Нередко они носят абсцедирующий характер, при них часты явления гнойного бронхита. Этиологическая расшифровка бактериальных пневмоний основана на результатах бактериологического исследования мокроты и серологических исследований с соответствующими антигенами возбудителей. Оправданы посевы крови, так как при ряде бактериальных пневмоний наблюдаются бактериемии. Достаточно трудно бывает верифицировать аспергиллезную пневмонию путем пробных лекарственных терапий. Во многом это бывает связано с применением не сертифицированных препаратов сомнительного происхождения.
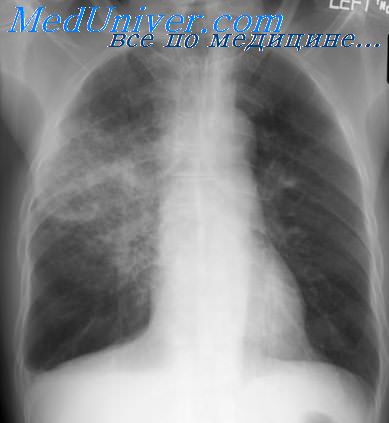
Среди небактериальных первичных пневмоний наиболее частыми являются микоплазменные пневмонии, которые в отличие от упомянутых бактериальных пневмоний нередко имеют групповой характер. Микоплазменные пневмонии регистрируются в течение всего года, но наиболее часто поздней осенью и в начале зимы, что совпадает с увеличением количества острых респираторных заболеваний (ОРЗ). В этиологической структуре ОРЗ возбудитель микоплазмоза - Mycoplasma pneumoniae составляет иногда 5-10%.
При микоплазменной пневмонии инкубационный период от 8 до 35 дней. Она протекает в форме очаговой, сливной или интерстициальнои. Воспалительный процесс чаще локализуется в нижних долях легких. При перкуссии определяются небольшие зоны притупления легочного звука, над которыми выслушиваются влажные хрипы. Клиническая картина и течение заболевания варьируют от легких до очень тяжелых форм. У большинства больных начало заболевания острое. Лихорадка высокая, постоянного типа, с повторным познабливанием длится от 6 дней до 3-4 недель. У многих больных имеются насморк, боль в горле, в грудной клетке, а у некоторых - и в верхних отделах живота.
Пневмония при орнитозе - лишь одно из проявлений этого заболевания, протекающего с полиорганными поражениями. Выделяют пневмонический, гриппоподобный, тифоидный, менингеальный, смешанный и латентный варианты течения орнитоза (Ю.А. Ильинский). При всем полиморфизме симптоматики постоянно наблюдается поражение легких в разной степени. Инкубационный период при орнитозе чаще 7-14 дней, реже до 25 дней. Заболевание начинается остро с озноба, повышения температуры до 39-40°С, интенсивной головной боли, болей в пояснице и икроножных мышцах. Продромальные явления редки. Длительность лихорадки от 3 до 55 дней.
Физикальные явления со стороны легких слабо выражены, выслушиваются сухие и влажные хрипы. Кашель обычно сухой, со скудной мокротой, иногда с примесью крови, наблюдается одышка, в тяжелых случаях - цианоз. На рентгенограммах легких видно усиление легочного рисунка по типу интерстициальной пневмонии, уплотнение корней легких, увеличение лимфоузлов; позднее обнаруживают очаги затемнения от мелких до больших, облаковидных. В крови умеренный лейкоцитоз, нормоцитоз или лейкопения, анэозинофилия, увеличение РОЭ до 30-40 мм/ч. Распознаванию орнитоза помогает хорошо собранный эпидемиологический анамнез. Чаще всего выявляются бытовые (попугаи) или промышленные контакты с птицами. Иногда наблюдается семейный орнитоз (пситтакоз), протекающий под маской гриппа.
В одном из наших наблюдений (Б.П. Богомолов, Н.П. Кондратьева), когда семейная пара участвовала в захоронении заболевшего и погибшего попугая, жившего в их квартире, пневмония у жены протекала по интерстициальному типу с локализацией в прикорневой зоне справа, а у мужа был гриппоподобный вариант течения пситтакоза.
Поступила 20.07.04 г.
Г.Г. МУСАЛИМОВА, В.Н. САПЁРОВ, Л.М. КАРЗАКОВА
ВНЕБОЛЬНИЧНЫЕ ПНЕВМОНИИ МИКОПЛАЗМЕННОЙ И ХЛАМИДИЙНОЙ ЭТИОЛОГИИ В ПРАКТИКЕ СЕМЕЙНОГО ВРАЧА
Чувашский государственный университет им. И.Н. Ульянова, Чебоксары
Представлены современные подходы к диагностике и лечению больных микоплазменной и хламидийной пневмониями. Приведены собственные клинические наблюдения и результаты включения в комплексную терапию нового иммуномодулирующего препарата - ронколейкина (рекомбинантного интерлейкина-2 человека). Даны рекомендации и схемы лечения с использованием ронколейкина.
Present-day approaches to diagnostics and treatment of patients with pneumonia caused by mycoplasma and chlamidia by new immunomodulatory medication are represented. Personal clinical observations on ronkoleukin (human recombinant interleukin-2) inclusion in complex therapy are given. Recommendations for treatment regimen by ronkoleukin are proposed.
Внебольничные пневмонии (ВП) относятся к числу наиболее распространенных острых инфекционных заболеваний человека. По данным официальной статистики Министерства здравоохранения Российской Федерации, заболеваемость ВП в России среди лиц в возрасте 18 лет и старше составляет 3,9% [10, 20]. Очевидно, что эти цифры не отражают истинной заболеваемости. Так, согласно данным зарубежных исследований, заболеваемость ВП у лиц молодого и среднего возраста находится в пределах 1-11,6, а в старшей возрастной группе достигает 25-44‰ [10, 20].
Результаты лечения ВП зависят от определения этиологии заболевания и чувствительности возбудителей пневмонии к применяемым антибактериальным препаратам. Наиболее частой причиной ВП является Streptococcus pneumoniae (30-50%) и Haemophilus influenzae (1-3%) [10, 20]. Традиционно применяемые для лечения ВП, вызванной этими микроорганизмами, пенициллин, амоксициллин и цефалоспорины I-III поколения и в настоящее время являются средством выбора терапии. Наряду с этим в последние годы большое значение в этиологии ВП имеют так называемые атипичные микроорганизмы, к которым, в частности, относятся Mycoplasma pneumoniae и Chlamydophila pneumoniae, на долю которых приходится от 8 до 25% случаев заболевания [10, 18, 20]. Именно этим пневмониям, возбудители которых устойчивы к действию b-лактамов, мы попытаемся уделить внимание в настоящей лекции.
Mycoplasma pneumoniae. Этиологическая расшифровка микоплазменной пневмонии проведена в 60-х годах. Ее доля в структуре ВП варьирует в пределах 5-50% [12, 18]. Наиболее часто микоплазменная пневмония диагностируется у детей старше 5 лет и лиц молодого возраста (до 25 лет), достигает среди указанных контингентов 20-30% от числа всех этиологически верифицированных ВП [9, 11, 12]. В старших возрастных группах микоплазменная пневмония диагностируется значительно реже (1-3%) [8, 9]. Наблюдаются эпидемиологические подъемы заболеваемости, которые длятся по нескольку месяцев и повторяются каждые 3-5 лет. Эпидемиологические вспышки характерны для изолированных и полуизолированных групп населения (военнослужащие, студенты, школьники и др.). Часто описываются семейные вспышки [9, 15, 18]. Признается наличие сезонных колебаний, а именно большая распространенность инфекции в осенне-зимний период [12, 18]. Летальность при микоплазменной пневмонии составляет 1,4% [9].
Помимо пневмонии Mycoplasma pneumoniae вызывает острое респираторное заболевание, острый бронхит, фарингит и некоторые нереспираторные заболевания (менингит, энцефалит, отит и др.) [11-13, 18]. В последние годы доказана роль Mycoplasma pneumoniae-инфекции в развитии бронхиальной астмы и обострении хронического обструктивного бронхита [18].Mycoplasma pneumoniae - медленно растущий, малоподвижный, факультативный мембрано-ассоциированный (но может находиться и внутриклеточно) анаэроб, имеющий вместо клеточной стенки трехслойную цитоплазматическую мембрану, что обусловливает резистентность к различным агентам, подавляющим синтез клеточной стенки, прежде всего к пенициллину и другим бета-лактамам [11, 12, 18], и терминальную структуру, играющую важную роль в уникальной скользящей подвижности и адсорбции (прилипании) микоплазм к поверхностным структурам клеток хозяина (эритроциты, клетки реснитчатого эпителия бронхов и др.) [12, 13]. Занимает промежуточное положение между вирусами, бактериями и простейшими, принадлежит к классу Mollicutes. Микоплазма обладает механизмом мимикрии под антигенный состав клетки-хозяина, что способствует длительной персистенции и снижению эффективности иммунной защиты. Имеются сведения об образовании аутоантител и о развитии аутоиммунных процессов при микоплазменной инфекции [13, 18]. Образование антител во многом связывают с наличием перекрестно реагирующих антигенных детерминант Mycoplasma pneumoniae и тканей человека [13]. Предполагается, что именно с формированием аутоантител связано развитие нереспираторных проявлений Mycoplasma pneumoniae-инфекции.
Микоплазма контагиозна только при долговременном близком контакте. Источником инфекции являются как больные, так и носители. Механизм передачи инфекции - аэрогенный, путь передачи - воздушно-капельный. Инкубационный период 2-3 недели.
Chlamydophila pneumoniae. В этиологической структуре ВП значительный удельный вес занимает Chlamydophila pneumoniae. Считается, что от 5 до 15% ВП провоцируют хламидии, а в период эпидемии эти показатели могут увеличиваться до 25% [8, 9, 15, 18]. Летальность при хламидийных пневмониях составляет 9,8% [8, 9]. Наиболее часто хламидийная пневмония встречается среди взрослых, особенно у лиц среднего и пожилого возраста (средний возраст составляет 52-55 лет) [8, 9, 18]. Заболевание одинаково часто встречается у мужчин и женщин [14, 18]. Chlamydophila pneumoniae-инфекция может приобретать эпидемический характер, не утрачивая способности к существованию в субклинической форме [3, 18]. Описаны эпидемиологические вспышки в изолированных и полуизолированных коллективах, случаи внутрисемейной передачи хламидийной инфекции [14, 18, 19]. Сезонной закономерности распространения этой инфекции не установлено. Chlamydophila pneumoniae относится к семейству Chlamydiaceae рода Chlamydophila. Является возбудителем не только пневмонии, но и острых воспалительных заболеваний верхних дыхательных путей (синуситы, острый бронхит, фарингит и др.) [2]. В последнее время накапливается все больше данных, свидетельствующих о возможной взаимосвязи Chlamydophila pneumoniae с развитием атеросклероза, ишемической болезни сердца и бронхиальной астмы [8, 15]. Chlamydophila pneumoniae - это патогенные облигатные внутриклеточные грамотрицательные бактерии, способные к латентному существованию или персистенции в организме хозяина. Характеризуются двухфазным циклом развития, состоящим из чередования функционально и морфологически различных форм - элементарных и ретикулярных телец [3, 18, 21].
Единственным известным резервуаром инфекции является человек. Механизм передачи - аэрогенный, путь передачи - воздушно-капельный. Инкубационный период составляет несколько недель.
Клинические проявления микоплазменной и хламидийной пневмоний. Диагностика микоплазменной и/или хламидийной пневмоний нередко вызывает затруднение, у 30-40% заболевших диагноз устанавливается лишь в конце первой недели болезни, и заболевание вначале чаще всего проходит под ошибочным клиническим диагнозом бронхита, трахеита и ОРЗ. Это связано с тем, что, в отличие от бактериальных пневмоний, они не имеют отчетливых физикальных и рентгенологических признаков инфильтрации, а культуральная диагностика их невозможна, так как микоплазмы и хламидиии, являясь внутриклеточными возбудителями, не выявляются при микроскопии мазка мокроты, окрашенного по Граму, и при стандартном бактериологическом исследовании мокроты. Поэтому диагноз микоплазменной и хламидийной пневмоний основывается в первую очередь на выявлении особенностей клинико-рентгенологических данных и подтверждается серологически или с помощью полимеразно-цепной реакции (ПЦР). Первым шагом в диагностике пневмоний является дифференциация между типичными и атипичными пневмониями.
Обычно микоплазменная и хламидийная пневмонии начинаются с респираторного синдрома, проявляющегося трахеобронхитом, назофарингитом, ларингитом; протекают с субфебрильной температурой тела, малопродуктивным, мучительным кашлем, скудными аускультативными данными; характеризуются наличием внелегочных проявлений - кожных, суставных, гематологических, гастроэнтерологических, неврологических и других, а также нетипичными лабораторными показателями - отсутствием лейкоцитоза и нейтрофильного сдвига в периферической крови. Рентгеноморфологические изменения характеризуются усилением легочного рисунка, перибронхиальной или субсегментарной инфильтрацией [8, 9, 10, 15, 18].
По результатам нашего исследования, пневмонии, вызванные как атипичными, так и бактериальными возбудителями, чаще регистрировались в осенне-зимний период (81,7%) с преобладанием спорадических случаев заболеваний и наблюдались во всех возрастных группах. Однако микоплазменные пневмонии чаще встречались у лиц молодого возраста (средний - 25,2±7,0), хламидийные - у лиц зрелого возраста (средний - 46,4±9,1 года).
Анализ нашего клинического материала показал, что в отличие от бактериальных пневмоний начало заболевания при микоплазменной и хламидийной пневмониях может быть как острым, так и постепенным (табл. 1). При подостром течении заболевание начинается с поражения верхних дыхательных путей, ухудшения общего состояния и познабливания. Температура тела может быть нормальной или субфебрильной в течение 6-10 дней и лишь потом повышается до 38-39,90С при микоплазменной пневмонии и до 38-38,90С при хламидийной пневмонии. При остром начале заболевания симптомы интоксикации появляются уже в первый день и достигают максимума к третьему дню болезни. У больных с постепенным началом болезни интоксикация наиболее выражена на 7-12-й день от начала заболевания. Характерными признаками интоксикации для микоплазменной и хламидийной пневмоний являются умеренная головная боль, миалгия, общая слабость.
Одним из характерных и постоянных признаков микоплазменной и хламидийной пневмоний, по нашим данным, является кашель, который возникает одновременно с лихорадкой и наблюдается у всех больных. У больных микоплазменной пневмонией отмечается частый, преимущественно непродуктивный, навязчивый, мучительный, приступообразный кашель. Спустя несколько дней у большинства больных кашель смягчается и сопровождается трудноотделяемой слизистой мокротой. У больных хламидийной пневмонией наблюдается как сухой, так и влажный кашель с выделением слизистой или слизисто-гнойной мокроты, приступообразный встречается реже.
Наши наблюдения показали, что наряду с кашлем у больных хламидийной и микоплазменной пневмониями наблюдаются умеренные признаки поражения верхних дыхательных путей - ринит, фарингит, ларингит. Ринит чаще всего встречается у больных хламидийной пневмонией (75,0±10,8%; р 1:64), хламидийной инфекции - тест ИФА-метод и реакция МИФ, позволяющие идентифицировать специфические IgМ, IgG и IgА в диагностически значимых титрах (>1:16, >1:512 и >1:256 соответственно) и/или 4 кратное повышение титра IgG или IgА в парных сыворотках крови [15, 20].
Рентгенологическая картина легких у больных микоплазменной, хламидийной и бактериальной пневмониями
| Признак | Микоплазменная (п-44) | Хламидийная (в-16) | Бактериальная (п=30) | |||
| абс. | % | абс. | % | абс. | % | |
| Норма | 2 | 4,5 | 1 | 6,3 | - | - |
| Усиление легочного рисунка - ограниченное - распространенное | 4 6 | 9,1 13,6 | 2 3 | 12,5 18,8 | - | - |
| Усиление легочного рисунка с перибронхиальной, периваску-лярной инфильтрацией | 22 | 50,0 | 2 | 12,5 | - | - |
| Пневмоническая инфильтрация - субсегментарная - сегментарная - полисегментарная - долевая | 1 1 6 4 | 2,3 2,3 13,6 9,1 | 1 5 2 | 6,3 31,2 12,5 | 1 3 15 И | 3,3 10,0 50,0 36,7 |
| 27 5 18 | 61,4 11,4 40,9 | 6 8 2 | 37,5 50,0 12,5 | 18 9 3 | 60,0 30,0 10,0 | |
| Экссудативный плеврит | - | _ | 1 | 6,3 | 4 | 13,3 |
| Сухой плеврит | 4 | 9,1 | 2 | 12,5 | - | - |
С помощью ПЦР возможна быстрая диагностика микоплазменных и хламидийной инфекции, но этот метод не позволяет отдифференцировать активную инфекцию от персистирующей, в то время как по динамике уровня специфических антител, определяемых ИФА-методом (табл. 3), можно установить характер и стадию заболевания [1, 3, 18].
Серологическое определение стадии заболевания [1]
Стадия заболевания
Определяемые антитела
Динамика развития заболевания
Читайте также:


