Вирусы хунин и мачупо
Геморрагические лихорадки представляют группу вирусных заболеваний, имеющих много общих признаков в эпидемиологии и клинике.
Эти заболевания встречаются во всех частях света – в Европе, Азии, Африке, Америке.
Особенностью геморрагических лихорадок является внезапное начало. Это острые инфекционные заболевания с резким повышением температуры, сильной головной болью, сонливостью, болевым синдромом в мышцах, профузным поносом и кровавой рвотой, геморрагической сыпью, поражением печени, почек, селезенки, костного мозга, плевры, миокарда, мозговой ткани, легких, желудка, слизистой кишечника.
Летальность при геморрагических лихорадках очень высокая (до 80%).
Лечение геморрагических лихорадок симптоматическое, основанное на поддержании солевого баланса и функционирования органов. В некоторых случаях вводят специфический гамма – глобулин, переливают плазму реконвалесцентов.
Возбудителями геморрагических лихорадок являются вирусы, а их природные хранители – различные виды животных.
Передаются возбудители трансмиссивным, контактным, алиментарным, аерогенным способами.
Среди насекомых переносчиками вирусов в основном являются кровососы – комары, клещи, москиты, слепни и др.
К вирусам, передающимся трансмиссивно с помощью клещей, относятся возбудители омской и крымско – конголезской геморрагических лихорадок, болезни Киасанурского леса.
Комарами передаются вирусы лихорадок Денге, Чикунгунья, желтой лихорадки.
Контактным способом передаются вирусы, вызывающие лихорадки Марбурн, Эбола, Хунин, Мачупо.
Алиментарным способом передаются вирусы омской лихорадки и лихорадки Ласа.
Заболевания, вызванные вирусами геморрагических лихорадок, имеют в основном природную очаговость.
В связи с тем, что насекомые – переносчики возбудителей проявляют свою активность в теплое время года, рост заболеваний регистрируется в основном в весеннее – летний период.
Вирусы – возбудители геморрагических лихорадок являются представителями разных семейств, но все они относятся к вирусам, содержащих РНК. Чувствительны к эфиру, быстро инактивируются при 58 градусах, но сохраняют свою инфекционную активность при минусовой температуре.
Первичная репродукция вируса при инфицировании человека происходит в лимфоидной ткани.
Для всех геморрагических лихорадок характерен период вирусемии.
На фоне перенесенного заболевания стойкий специфический гуморальный иммунитет развивается только после некоторых геморрагических лихорадок, в частности после желтой лихорадки, лихорадки Денге, омской и крымско – конголезской.
Препараты для специфической профилактики разработаны и применяются только в отношении некоторых геморрагических лихорадок (в частности живая вакцина 17D Тейлор против желтой лихорадки).
Общая профилактика этих заболеваний заключается в строгом соблюдении правил работы медицинского персонала с кровью, слюной, мочой и другим материалом от больных, защите от комаров, клещей и других кровососущих насекомых с помощью спецодежды, масок, инсектицидов и пр.
Лабораторная диагностика при подозрении на геморрагическую лихорадку проводится двумя методами: выделением и идентификацией вируса, а также обнаружение в парных сыворотках антител. Достоверным показателем при серодиагностике является увеличение титра антител не менее чем в четыре раза.
Исследуемым материалом при выделении вируса может быть кровь (взятая в острый период заболевания), моча, слюна; от погибшего – кусочки внутренних органов (мозг, печень, селезенка, почки, легкие), а также собранные насекомые.
Особенно опасными вирусами, работа с которыми требует большого внимания и осторожности, являются вирусы Марбург, Эбола, Ласа. Работа с этими вирусами требует особенно строго режима.
Ниже приводятся характеристики некоторых геморрагических лихорадок.
Лихорадки Мaрбург и Эбола (Febris Marburg and Aebola)
В 1967 году в ФРГ и Югославии среди сотрудников лабораторий, которые работали с культурами тканей из органов зеленых обезьян и среди медперсонала госпиталя, была зарегистрирована вспышка заболевания, которое по клинике напоминало геморрагическую лихорадку.
Заболевание вызванное этим вирусом, характеризуется повышенной температурой, рвотой, болезненностью во всем теле, тяжелым поражением печени, почек и летальностью до 30% случаев заболевания. Осложнения включают бактериальную пневмонию, орхит, острый психоз.
Болезнь длится 3 – 4 года, отмечаются летаргия, утомляемость, выпадение волос.
Вирус может передаваться с кровью, мочой, слюной. В сперме вирус сохраняется до трех месяцев.
Природным географическим ареалом распространения вируса Марбург является Восточная Африка (Уганда и Кения).
Спустя несколько лет был выявлен вирус, морфологически напоминающий вирус Марбург, но отличный от него по антигенной структуре.
Вирус Эбола, вызывающий тяжелые эпидемии геморрагической лихорадки, был выделен от медицинского персонала в Судане и в Заире в 1976 году. Название вирус получил по наименованию реки в Заире.
По клиническим показателям геморрагическая лихорадка, вызванная вирусом Эбола, напоминает ту, возбудителем которой является вирус Марбург.
Летальность при этой инфекции достигает 60%.
Общим для лихорадки Марбург и Эбола является то, что заражение медицинского персонала происходит или в результате длительного контакта с больным или при работе с кровью больного пациента.
Препараты для специфической профилактики этих лихорадок не разработаны.
Прямая передача возбудителей этих тяжелых инфекций от человека к человеку дает возможность припустить распространение этих вирусов далеко за пределы их географического ареала нахождения.
Оба эти вируса по своей структуре немного напоминают рабдовирусы. Однако по антигенной структуре вирусы Марбург и Эбола было выделено в самостоятельную группу нитевидных вирусов (Filoviridae).
В клетках, инфицированных этими вирусами, отмечается наличие цитоплазматических включений.
Геморрагические лихорадки Хунин, Мачупо, Ласа (Febris Chunin, Machupo, Lassa)
Относятся к группе зоонозных инфекций.
Источниками вирусов являются люди и грызуны.
В организм здорового вирусы проникают контактным, аэрогенным и алиментарным способами.
Инкубационный период длится 7 – 17 суток.
Вирус Хунин был выделен в 1955 году из крови больного вблизи аргентинского города Хунин. Вирус Мачупо был выделен в 1963 году в Боливии из селезенки больного, погибшего от геморрагической лихорадки. Вирус Ласа был выделен в 1969 году в нигерийском селении Ласа из крови больных военнослужащих и медицинского персонала.
Поскольку вирусы передаются от человека к человеку в результате тесного контакта, это представляет наибольшую опасность для медицинского персонала.
Наиболее вирулентным является вирус Ласа. Летальность при геморрагической лихорадке, вызванной этим вирусом, составляет 30 – 70%.
После инфекции вирус может персистировать в крови на протяжении нескольких месяцев.
С целью лечения применяют гипериммунную сыворотку крови от тех, кто переболел и выздоровел.
Профилактика лихорадки заключается в соблюдении санитарно – гигиенического режима, в борьбе с грызунами, в контроле за больными и особами, которые с ними контактировали.
Препараты для специфической профилактики не разработаны.
Лабораторная диагностика осуществляется методами выделения и идентификации вируса, а также обнаружением специфических антител и определения их диагностического титра.
Для выделения вируса используют культуру ткани из клеток почек африканских зеленых обезьян. Присутствие вируса определяется проявлением его цитопатического действия на 4 – 5 сутки. Идентификацию вируса проводят реакцией нейтрализации и иммунной флюоресценции.
Серологическая диагностика осуществляется на 7 – 10 сутки.
Омская геморрагическая лихорадка (Febris Omskaya)
По клинике напоминает крымскую геморрагическую лихорадку.
Заболевание характеризуется острым лихорадочным состоянием, кровоточивостью слизистых оболочек, геморрагической сыпью, поражением внутренних органов и нервной системы.
Природным резервуаром вируса (Haemorrhagogenes sibiricus, М.Чумаков,1947) являются грызуны и дикие звери.
Размер вируса около 40 нм.
Возбудитель может передаваться трансмиссивным путем при укусе клещей (Dermacentor pictus), алиментарным и воздушно – капельным путями.
Так как повторных случаев заболевания не наблюдается, считается что перенесенная инфекция сопровождается выработкой специфического иммунитета.
С лечебной целью применяется иммунная сыворотка.
Профилактика основывается на защите от укусов клещей в период их активности в весеннее – летний и осенний периоды.
При лабораторной диагностике применяется вирусологический и серологический методы.
С целью выделения возбудителя и его идентификации исследуемым материалом заражают куриные эмбрионы и перевиваемые культуры ткани.
Идентификацию вируса проводят с помощью РСК и РН.
При проведении серодиагностики достоверным является нарастание титра антител не менее чем в четыре раза.
Желтая лихорадка (Febris flava)
Острая природно – очаговая болезнь, вызываемая вирусом Haemorrhagogenes tropicus (У.Рид, Дж.Керал, 1901).
Болезнь характеризуется внезапным началом, двухфазной лихорадкой, интоксикацией, желтухой, увеличением печени и селезенки, поражением сердечно – сосудистой системы и почек. Относится к карантинным инфекциям.
Вирус имеет шаровидную форму диаметром до 40 нм. Устойчив к низким температурам. В замороженном виде сохраняется до года. Чувствителен к нагреванию и дезинфицирующим веществам.
В природных условиях носителями вируса желтой лихорадки являются около 30 видов различных животных (обезьяны, грызуны и др.).
Вирус передается комарами, которые становятся заразными через 4 – 5 дней после укуса инфицированного животного и сохраняют вирус в своем организме на протяжении всего периода своей жизни.
Основным переносчиком вируса является комар Aedes aegypti, кроме него вирус передается комарами A.simpsoni, A.calopus, A.africans.
Заражение человека происходит в основном трансмисивно, при укусе инфицированным комаром. Однако, заражение может произойти и в результате попадания инфицированной крови на поврежденную кожу или слизистые оболочки во время проведения лабораторных исследований, при взятии крови, при вскрытии трупа человека, погибшего от желтой лихорадки.
К вирусу восприимчивы все возрастные категории людей. У детей заболевание протекает легче, чем у взрослых.
Желтая лихорадка может протекать как в легкой (клинически очень трудно распознаваемой), так и в виде тяжело протекающего заболевания с высоким процентом летальности (от 5 до 90% случаев заболевания). Смерть обычно наступает между 4 – 9 сутками.
Инкубационный период длится 3 – 6 суток, но может продолжаться до 12 суток.
Вирус проникает через кожу или слизистые оболочки, попадает в ренионарные лимфатические узлы, где и репродуцируется. Из лимфатических узлов вирус попадает в кровь, костный мозг, печень, селезенку.
Характер поражения зависит от локализации и репродукции вируса в органах. Смерть чаще наступает в результате некротических поражений печени и почек, дегенеративных изменений в селезенке, лимфатических узлах, сердце, мозгу.
Для болезни характерно внезапное начало, высокая температура, головная боль, тошнота и рвота, боль в пояснице, желтушность.
Различают эндемическую (лесную) форму желтой лихорадки и классическую (городскую). Лесная форма чаще встречается у людей, которые работают в лесу (лесорубы, сборщики орехов и пр.), на строительстве дорог. Люди заражаются от диких животных, при укусах комаров.
При классической форме здоровые люди заражаются от больных людей через укус комара или при попадании вируса на поврежденную кожу и слизистые. Городской тип желтой лихорадки регистрируется в тех районах, где есть больные люди, комары и постоянный приток восприимчивых к вирусу людей.
Желтая лихорадка лесного типа встречается реже и протекает значительно легче, чем лихорадка городского (классического) типа, что и обуславливает тяжелые эпидемии с высокой летальностью.
В некоторых случаях возникают осложнения в виде абсцессов, пневмонии, гангрены миокарда.
Специфическая терапия желтой лихорадки не разработана.
У людей, переболевших желтой лихорадкой и оставшихся в живых, сохраняется стойкий пожизненный иммунитет.
Специфическая профилактика обеспечивается введением живой вакцины 17D (полученной М.Тейлером). Нею иммунизируют людей, которые выезжают в районы природных очагов желтой лихорадки (Экваториальная Африка, Западная Африка, Северная Америка).
К общим мерам профилактик относится борьба с комарами, соблюдение правил безопасности при работе с инфицированным материалом.
Лабораторная диагностика представлена методами выделения и идентификации вируса, а также выявления антител и определения их диагностического титра в парных сыворотках.
Для выделения вируса исследуемым материалом заражают куриные эмбрионы или культуру ткани (клетки почек обезьян или свиней).
О присутствии вируса судят по цитопатическому действию. Идентификацию осуществляют с помощью РН, РСК, РТГА. Эти же реакции с использованием специфических диагностикумов применяют и для выявления и титрования антител.
Лихорадка Денге (Febris Dengue)
Острая природно – очаговая инфекционная болезнь, передаваемая комарами. Болезнь широко распространена в тропиках и субтропиках.
Возбудителем является вирус Haemorrhagogenes dengue (П.Ашберн, Ч.Крейг, 1907) размером 30 – 40 нм. Известно пять серотипов вируса.
Вирус очень чувствителен к солнечным лучам, нагреванию, желчи, 0,5% раствору формалина. Хорошо переносит действие низких температур, в высушенном состоянии сохраняется до 5 лет, в сыворотке крови больных при комнатной температуре – до двух месяцев.
В природных условиях животные к вирусу не чувствительны.
Источником инфекции является больной человек, который становится заразным в конце инкубационного периода и в первые 3 – 5 суток болезни.
Возбудитель передается при укусе комара Aedes aegypti), который становится заразным через 8 – 12 дней после укуса больного человека и сохраняет в себе вирус на протяжении всей своей жизни.
Вирус развивается в теле комара при температуре окружающей среды не ниже 22 градусов.
Инкубационный период длится от 3 до 10 суток, но чаще 4 – 5 суток.
Заболевание характеризуется лихорадкой, болью в мышцах и суставах, сыпью, поражением лимфатических узлов, дегенеративными изменениями внутренних органов, воспалением мозговых оболочек.
По проявлению клинических признаков различают лихорадку Денге классическую и лихорадку Денге геморрагическую.
После перенесенного заболевания сохраняется иммунитет до двух лет.
Лихорадка Денге в основном встречается в тропическом поясе (Африка, Америка, Индия, Индонезия, Австралия).
Эпидемии возникают в жаркую пору года. В эпидемических районах распространения лихорадки Денге спорадические заболевания регистрируют на протяжении всего года.
С целью лечения применяются симптоматические препараты.
Препараты для специфической профилактики заболевания не разработаны.
Профилактика заболевания осуществляется изоляцией больного и применением способов защиты от укусов комаров
Лабораторная диагностика проводится двумя методами: вирусологическим и серологисеким.
Лихорадка геморрагическая Конго – Крымская (Febris Congo – Crimeae)
Характеризуется эндемичностью и сезонностью заболеваний. Проявляется лихорадкой, резкой интоксикацией, головной и мышечными болями, кровотечениями, кожной сыпью.
Вирус Haemorrhagogenes Crimea – Congo имеет сферическую форму размером 90 – 100 нм. По антигенной структуре имеет около 30 серотипов, объединенных в 6 серогрупп. Культивируется в культурах тканей с большим трудом.
В природных условиях к вирусу чувствительны грызуны, зайцы, крупный и мелкий рогатый скот, макаки – резус.
Заболевание распространено в Европе, Азии, Африке.
Заражение людей происходит трансмиссивно во время укуса клещей из рода Hyaloma или при попадании инфицированной крови человека или животного на кожу или слизистые оболочки.
Возбудитель проникает в кровь, вызывает поражение капилляров (острый капиллярный токсикоз), в результате чего развивается повышенная проницаемость стенок кровеносных сосудов и кровоточивость.
Болезнь развивается внезапно с высокой температурой, кровавой рвотой, кровоизлияниями во внутренних органах, кожными высыпаниями, кровавой мокротой.
Иногда развиваются септические осложнения.
С лечебной целью больным вводят иммуноглобулин или сыворотку крови реконвалесцентов.
Смерть нередко наступает на седьмой – восьмой день.
Наряду с тяжело протекающими формами лихорадки регистрируются и легкие формы заболевания.
После перенесенного заболевания сохраняется стойкий специфический иммунитет.
Препараты для специфической профилактики не разработаны.
Общая профилактика – это защита от клещей и предотвращение попадания крови больного на кожу или слизистые здорового человека.
Лабораторная диагностика представлена вирусологическим и серологическим методами. Идентификация вируса проводится постановкой РСК и РН с использованием диагностических сывороток.
Аргентинская геморрагическая лихорадка (АГЛ, лихорадка Хунин) — остро текущее инфекционное заболевание, относится к зоонозам с природной очаговостью. Для заболевания характерна: лихорадка, экзантема, разной выраженности тромбогеморрагическим синдром.
Этиология и эпидемиология
Возбудителем аргентинской геморрагической лихорадки является вирус Хунин (по названию города, где зарегистрированы первые случаи болезни). Его причисляют к аренавирусам, к этой же группе вирусов относятся возбудители лихорадки Ласса и боливийской геморрагической лихорадки. Вирус вызывает заболевание у новорожденных белых мышей и хомяков. Культивацию вируса осуществляют на куриных эмбрионах и в культуре перевиваемых клеток.
Резервуаром и источником инфекции являются грызуны Calomis laucha, Calomis musculinus.
Вирус удалось выделить также от гамазовых клещей. Для заболевания характерна сезонность — с февраля по июнь, наибольшее число заболевших наблюдается в мае. Болеют преимущественно сельские жители. Инфицирование происходит воздушно-пылевым путем, вдыхая пыль, инфицированную грызунами. Заражение может происходить и через продукты питания, инфицированные мочой грызунов.
Эпидемические вспышки наблюдаются ежегодно, число заболевших колебалось от 100 до 3500 человек. Эндемические области АГЛ охватывает приблизительно 150 000 км², создавая риск эпидемий в провинциях Буэнос-Айрес, Кордова, Санта-Фе и Ла-Пампа, потенциально жретвами инфекции может стать до 5 миллионов человек. Чаще всего заболевание развивается у людей, которые проживают или работают в сельских районах; 80 % пострадавших являются мужчин в возрасте от 15 до 60 лет.
Профилактика
Специфическая профилактика не создана. Предотвращение заболевания достигается не специфическими методами. В основе профилактических мероприятий лежит дератизация, дезинесктизация, обеспечение соблюдение гигиенических требований к пище и вдыхаемому воздуху.
Candid#1 вакцина от АГЛ была создана в 1985 году аргентинским вирусологом доктором Хулио Баррера-Оро. Вакцина была изготовлена в Институте Солка в США, и стала доступна в Аргентине с 1990 года.
Candid#1 была применена для взрослого населения с высоким риском заражения. Эффективна в 95,5 %. 29 августа 2006 года, Maiztegui институт получил сертификат на производство вакцины в Аргентине. План вакцинации еще не изложен, но бюджет на 2007 год позволяет изготовить 390 000 доз, в Аргентине она стоит 8 песо каждая (около $2,6 или ?2). Институт имеет возможность для производства в один год 5 миллионов доз, необходимых для вакцинации всего населения эндемичных районов.
С 1991 года более 240 000 людей были вакцинированы, достижение большого снижение числа зарегистрированных случаев (94 подозреваемых и 19 подтвержденных в 2005).
Вирус Хунин схож с вирусом Мачупо и, таким образом, вакцина от АГЛ рассматривается в качестве хорошей защиты также от боливийской геморрагической лихорадки.
Боливийская геморрагическая лихорадка (лихорадка Мачупо)
Боливийская геморрагическая лихорадка (лихорадка Мачупо) относиться к острым инфекционным заболеваниям вирусной природы, регистрирующееся в Южной Америке на территории Боливии, протекающее с лихорадкой, геморрагическими явлениями, поражением сердечно-сосудистой и нервной систем.
Этиология
Возбудитель заболевания относится к семейству аренавирусов.Возбудитель боливийской геморрагической лихорадки - РНК-содержащий вирус Machupo (Мачупо) семейства Arenaviridae.
Резервуаром и источником инфекции являются хомякообразные грызуны Calomus. Вирус патогенный для новорожденных хомяков и мышей при внутримозговом или внутрибрюшном введении. Высокочувствительны к данному вирусу обезьяны (макаки резус и циномальгус).
Основные механизмы передачи вируса - аспирационный воздушно-пылевой, алиментарный через пищу и воду, зараженные фекалиями или мочой грызунов, либо контактный путь через поврежденную кожу или слизистые оболочки. Возможна передача вируса Мачупо от больного человека.
Имели место также случаи внутри больничного заражения медицинского персонала, при которых источниками инфекции были больные люди.
Эндемичная зона данной инфекции расположена в бассейне Амазонки. Заболевание регистрируется в течение всего года, болеют люди всех возрастных групп, чаще мужчины.
Профилактика
Уничтожение грызунов и защита от них жилых и производственных помещений, проведение дератизационных мероприятий
Последнее изменение этой страницы: 2016-12-29; Нарушение авторского права страницы
Боливийская геморрагическая лихорадка - острое инфекционное заболевание вирусной природы, регистрирующееся на территории Боливии (Южная Америка), протекающее с лихорадкой, геморрагическими явлениями, поражением сердечно-сосудистой и нервной систем.
Возбудитель боливийской геморрагической лихорадки - РНК-содержащий вирус Machupo (Мачупо) семейства Arenaviridae (вирус по антигенной структуре близок к вирусу Хунин (JUNV), вызывающему Аргентинскую геморрагическую лихорадку).
Эндемичная зона Боливийской геморрагической лихорадки расположена в бассейне Амазонки. Заболевание регистрируется в течение всего года, болеют люди всех возрастных групп, чаще - мужчины.
Резервуаром и источником инфекции являются хомякообразные грызуны. Вирус патогенный для новорожденных хомяков и мышей при внутримозговом или внутрибрюшном введении. Высокочувствительны к данному вирусу обезьяны (макаки резус и циномальгус).
Основные механизмы передачи вируса - аспирационный воздушно-пылевой, алиментарный через пищу и воду, зараженные фекалиями или мочой грызунов, либо контактный путь через поврежденную кожу или слизистые оболочки посредством укусов клещей. Возможна передача вируса Мачупо от больного человека.
Клиническая картина Боливийской геморрагической лихорадки
Инкубационный период составляет 7-14 суток.
Характерен постепенный подъем температуры тела до 39-40°С.
В начальный период заболевания отмечаются головные боли, недомогание, боли в пояснице и конечностях, гиперемия конъюнктивы и слизистой полости рта.
В период разгара болезни наблюдается усиление интоксикации, появление рвоты и диареи. Лихорадка может сохранятся в течение 9-16 суток.
Примерно у каждого третьего больного отмечаются геморрагические проявления в виде петехиальной сыпи на коже верхней части туловища и слизистых оболочках полости рта, кровотечений из десен, носа, желудочно-кишечного тракта.
При тяжелом течении болезни наблюдается снижение пульсового давления. Неблагоприятными признаками являются сгущение крови и увеличение гематокрита.
Также у больных отмечается мелкоразмашистый тремор языка и рук. В тяжелых случаях неврологическая симптоматика нарастает и могут появится судороги, атаксия, бред.
Для детей раннего возраста характерно развитие коматозных состояний.
При боливийской лихорадке чаще, чем при аргентинской, развивается пневмония, нарушения со стороны почек встречаются реже и менее выражены.
Период выздоровления длительный, при этом отмечаются значительная астения, нарушение координации движений.
Диагноз ставят на основании эпидемиологического анамнеза (пребывание в странах Южной Америки, контакт с больным), характерной клинической картины и данных лабораторного исследования.
Вирусологическое исследование - выделение вируса при внутримозговом заражении новорожденных белых мышей или хомяков.
Серологическя диагностика - выявление специфических антител с помощью РСК или РИФ в парных сыворотках, взятых в первые дни болезни и на 40-60-е сутки.
Лечение Боливийской геморрагической лихорадки
Лечение симптоматическое, такое же, как при Крымской геморрагической лихорадке.
Уничтожение грызунов и защита от них жилых и производственных помещений, проведение дератизационных мероприятий.
Благодаря схожести вируса Мачупо, вызывающего Боливийскую геморрагическую лихорадку, с вирусом Хунин, вызывающего Аргентинскую геморрагическую лихорадку, против которой разработана вакцина, ее можно успешно использовать и для профилактики Боливийской геморрагической лихорадке.
Вакцина от Аргентинской и Боливийской геморрагической лихорадки
В 1985 году аргентинским вирусологом доктором Хулио Баррера-Оро была создана вакцина от АГЛ - Candid#1. Вакцина была изготовлена в Институте Солка в США и стала доступна в Аргентине с 1990 года.
Candid#1 применяется для профилактики взрослого населения с высоким риском заражения аргентинской геморрагической лихорадкой. Ее эффективность составляет 95,5%.
29 августа 2006 года Maiztegui институт получил сертификат на производство вакцины в Аргентине. План вакцинации еще не изложен, но бюджет на 2007 год позволяет изготовить 390 000 доз, в Аргентине она стоит 8 песо каждая (около $2,6 или €2). Институт имеет возможность для производства 5 миллионов доз ежегодно, необходимых для вакцинации всего населения эндемичных районов.
С 1991 года более 240 000 людей были вакцинированы, это позволило существенно снизить заболеваемость Аргентинской геморрагической лихорадкой и Боливийской геморрагической лихорадкой.

Аргентинская геморрагическая лихорадка – это природно-очаговый зооноз из группы южноамериканских геморрагических лихорадок, вызываемый РНК - содержащим вирусом Хунин. Ведущими клиническими проявлениями выступают геморрагический синдром с кровотечениями различной локализации, выраженная интоксикация. Диагностика строится на обнаружении самого возбудителя и специфических маркеров в сыворотке крови. Этиотропное лечение заключается во введении иммунной плазмы. Хорошие результаты показывает назначение рибавирина. С учетом развившихся нарушений назначается симптоматическая терапия.
МКБ-10
Общие сведения
Очагом геморрагической лихорадки Хунин является влажная экосистема пампасов Аргентины. Вспышки заболеваемости происходят ежегодно с февраля по июнь с пиком в мае. Чаще всего болеют мужчины, инфекция более распространена среди сельского населения. Большая часть заболевших – люди трудоспособного возраста. Ежегодно в среднем поражается до 4000 человек, во время вспышек число зараженных может достигать 20000. Около 10% местного населения являются серопозитивными без манифестации инфекции в анамнезе. Ввиду активной иммунизации жителей этого региона в последнее время удается контролировать заболеваемость с уменьшением частоты эпизодов с тяжелым течением. Поскольку данная прививка не входит в список обязательных при въезде в Аргентину, участились случаи заражения туристов.

Причины
Возбудитель инфекции – РНК-содержащий вирус Хунин из рода Arenavirus семейства Arenaviridae. Вирус погибает под воздействием детергентов, УФО, однако долго сохраняется в лиофилизированном состоянии. Резервуаром, а также источником инфекции служат хомякообразные грызуны, а также больной человек. Между грызунами возбудитель передается трансмиссивно с укусами гамазовых клещей. Проникая в кровь, вирус у хомяков вызывает латентное течение заболевания и бессимптомную виремию. Патоген из организма грызунов выделяется с мочой.
В организм человека инфекционный агент поступает воздушно-пылевым путем при вдыхании пыли, загрязненной грызунами, а также при реализации фекально-орального механизма с зараженной пищей и водой, при половом контакте и через поврежденную кожу. При укусе клеща, зараженного вирусом, болезнь у человека не развивается. Ежегодно описываются случаи внутрилабараторного заражения аспирационным путем с развитием манифестных форм или бессимптомного течения. После перенесенного заболевания формируется стойкий иммунитет.
Патогенез
Механизм развития аргентинской геморрагической лихорадки до конца не изучен. Попадая в альвеолярные макрофаги и бронхопульмональные лимфатические узлы, вирус Хунин гематогенно и лимфогенно распространяется по всему организму. Патоген фиксируется в клетках ретикулоэндотелиальной системы, повреждая их, тем самым способствуя лейко- и тромбоцитопении. Развивается лимфаденопатия, в лимфоидных фолликулах наблюдается атрофия, некроз. Повреждение стенки капилляров ведет к возникновению геморрагического синдрома, гиповолемического шока. Повреждение сосудов внутренних органов способствует нарушению их функции. В зависимости от вирусной нагрузки могут развиваться как бессимптомные формы с нарастанием титра антител, так и тяжелые состояния.
Симптомы аргентинской ГЛ
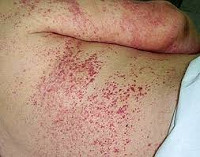
Инкубационный период после заражения составляет около 7-14 дней. Заболевание начинается постепенно, появляются неспецифические симптомы: лихорадка, слабость, недомогание, головная боль, артралгии, миалгии. За короткий промежуток времени температура тела нарастает до фебрильных цифр, возникает энантема на конъюнктиве, слизистой рта. Объективно определяется покраснение лица, шеи, инъекция сосудов склеры, лимфаденопатия, редко может появляться геморрагическая сыпь. Для первого этапа заболевания характерна брадикардия, нередко развивается миокардит.
Продолжительность лихорадочного периода составляет около 10 дней. Далее манифестируют симптомы геморрагического синдрома: повышается кровоточивость десен, отмечаются носовые кровотечения, гематурия, мелена. Артериальное давление падает до 60 мм рт. ст., при массивных кровотечениях развивается геморрагический шок. Возможно появление симптомов поражения ЦНС с нарастанием неврологического дефицита (возбуждение, ступор, признаки энцефалита). Период реконвалесценции составляет от 2-х недель до нескольких месяцев.
Осложнения
Наиболее частым осложнением является геморрагический шок. При шоке тяжелой степени вероятно развитие полиорганных нарушений (острая почечная, сердечная, дыхательная недостаточность). Кроме того, возможны поражения ЦНС различного характера с присоединением неврологических синдромов (энцефалопатия, энцефалит). У привитых пациентов после перенесенной инфекции иногда появляется транзиторная алопеция. Достаточно часто на фоне лейкопении и повреждения капиллярной стенки возникают бронхопневмонии. Самой частой причиной смерти является отек легких. В связи с внедрением вакцинопрофилактики тяжелые формы течения заболевания встречаются все реже.
Диагностика
При подозрении на геморрагическую лихорадку необходима консультация инфекциониста с последующей госпитализацией в пациента в отделение интенсивной терапии инфекционной больницы. Во время физикального осмотра специфических симптомов для данной вирусной инфекции не наблюдается. Обращает на себя внимание общеинтоксикационный синдром, покраснение, отек шеи, лица, возможно наличие петехиальной сыпи, лимфаденопатии. Характерно появление конъюнктивита, энантемы на слизистой оболочке рта. В диагностике используются следующие клинико-лабораторные методы:
- Общее и биохимическое исследование материала. Ввиду повреждения клеток ретикулоэндотелиальной системы в ОАК отмечается наличие тромбоцито- и лейкопении. За счет поражения сосудистой стенки и эсктравазации жидкой части крови наблюдаются признаки сгущения крови. В общем анализе мочи – протеинурия. Суточные потери белка с мочой могут достигать 10 г. При появлении полиорганной недостаточности в крови повышаются соответствующие маркеры (АлАТ, АсАТ, мочевина, креатинин).
- Определение инфекционных агентов. Для выявления специфических антител кровь берут через 2 недели от начала заболевания. Данный метод скорее является ретроспективным. Используют реакцию связывания комплемента, реакцию непрямой иммунофлюоресценции, реакцию торможения гемагглютинации. Для обнаружения вируса исследуют глоточные смывы, мочу; забор производят до 7 суток от начала болезни. Самым чувствительным методом для обнаружения возбудителя на ранних стадиях является ПЦР с обратной транскрипцией.
Учитывая относительную редкость данной нозологии за пределами эндемичных районов и неспецифичность начальных симптомов, постановка диагноза может вызвать значительные трудности. Дифференциация проводится с другими геморрагическими лихорадками, в частности, с южноамериканскими (боливийской, венесуэльской, бразильской). В стадии интоксикации в отсутствии выраженного геморрагического синдрома необходимо исключить грипп, арбовирусные инфекции, сепсис, а в разгар болезни – геморрагические диатезы. Выяснение анамнеза заболевания, а также сопоставление данных клинической картины с результатами анализов позволяет установить правильный диагноз и назначить соответствующее лечение.
Лечение аргентинской ГЛ
Лечение должно проводиться в условиях изоляции больного под контролем врача-инфекциониста. При присоединении осложнений может потребоваться консультация профильных специалистов (невролога, пульмонолога, нефролога, кардиолога). Необходимо соблюдение строгого постельного режима. Основным методом терапии является переливание плазмы реконвалесцентов. Наилучшие результаты данный способ дает на начальных этапах заболевания (до 8 суток).
Имеются сведения о положительных результатах лечения рибавирином. Этот способ особенно актуален в отсутствии иммунной плазмы. По рекомендациям ВОЗ препарат вводят внутривенно в первый день в дозе 30 мг/кг однократно, далее 15 мг/кг 4 раза/сут. 4 дня и 7,5 мг/кг/сут. 6 дней. Параллельно проводится симптоматическое лечение с коррекцией развившихся нарушений (дезинтоксикационная терапия, возмещение объема крови, применение сердечно-сосудистых средств, жаропонижающих препаратов, коррекция нарушений системы гемостаза).
Прогноз и профилактика
При вовремя распознанном заболевании и правильном лечении прогноз благоприятный. В случае развития тяжелых форм длительность аргентинской геморрагической лихорадки составляет около 11 суток, а летальность достигает 15%. Мероприятия неспецифической профилактики включают в себя борьбу с грызунами в эндемичных районах путем использования отравляющих веществ, специальных ловушек. Кроме того, необходимо применение респираторов на пылевых работах. Вакцинирование местных жителей позволяет контролировать течение заболеваемости. На сегодняшний день используют живую аттенуированную вакцину, ведется проверка экспериментальных образцов. Использование рибавирина в качестве экстренной профилактики не рекомендуется. Исключение составляют беременные пациентки, контактировавшие с больным.
Читайте также:


