Возбудитель синдрома приобретенного иммунного дефицита у человека это вирус
СИНДРОМ ПРИОБРЕТЁННОГО ИММУННОГО ДЕФИЦИТА (СПИД; англ. Acquired immune deficiency syndrome, AIDS; син. синдром приобретенной иммунной недостаточности, или СПИН) — вирусное заболевание, характеризующееся поражением системы иммунитета и развитием приобретенной, вторичной, иммунной недостаточности.
Известно, что деятельность клеток, обеспечивающих гуморальный и клеточный иммунитет, регулируется субпопуляциями Т-лимфоцитов— Т-хелперами (Т-помощниками) и Т-супрессорами. Динамическое равновесие при их взаимодействии и создает хорошо отрегулированную систему иммунного ответа на чужеродные антигены. При синдроме приобретенного иммунного дефицита поражается субпопуляция Т-хелперов, за счет чего возрастает активность Т-супрессоров и развивается иммунологическая недостаточность.
Первые случаи заболевания были выявлены в конце 70-х гг. 20 в. в Центральной Африке, в районе Ка-рибского моря и в США. Исследования по идентификации болезни начались в июне 1981 г., когда служба здравоохранения США (Центр по контролю за болезнями, Атланта, Джорджия) стала регистрировать это заболевание. Вскоре после этого случаи СПИД были зарегистрированы в европейских и других странах, а с 1983 г. данные о болезни начала публиковать ВОЗ в еженедельном эпидемиол. бюллетене.
После введения регистрации отмечается повышение показателя заболеваемости СПИД в ряде стран. К концу 1986 г. в 110 странах мира зарегистрировано 36 483 случая, в том числе 30 480 в Америке, 3732 в Европе, 1819 в Африке, 366 в Австралии и Океании, 86 в Азии. Летальность среди заболевших снизилась за последние 2—3 года с 60% до 40%. Отдельные случаи СПИД зарегистрированы в СССР. Несомненно, что рост заболеваемости в значительной мере связан с введением регистрации, однако имеются веские основания считать, что наблюдается истинный рост числа случаев СПИД и распространение его в страны с меньшим уровнем заболеваемости, а также страны, где заболевание ранее не выявлялось.
По данным Центра по контролю за болезнями (США), за 1983 г. на 100 заболевших СПИД гомосексуалисты и бисексуалисты составляли 75%, наркоманы — 13%, иммигранты из Гаити — 6%, лица, страдающие гемофилией,— ок. 1%; в остальных 5% случаев не выявлено определенных факторов риска. Мужчины составили 92,8%, женщины — 7,2% заболевших. Сходные данные получены при анализе заболеваемости в Канаде и странах Западной Европы. В США отмечается нек-рое сходство факторов повышенного риска в группах заболевших СПИД и заболевших гепатитом В, на основании к-рого можно сделать вывод о передаче возбудителей через кровь и ее препараты, а также через сперму. Необычно высокий процент гомосексуалистов среди заболевших может также свидетельствовать об иммунодепрессирующем действии спермы на мужчин. На это, в частности, указывают данные о снижении соотношения Т-хелперов и Т-супрессоров, наблюдающемся у клинически здоровых гомосексуалистов.
Поскольку среди групп повышенного риска довольно значительное место занимают выходцы из Гаити, было проведено обследование на заболеваемость СПИД населения стран Карибского моря; при этом большое число случаев выявлено на Гаити и лишь единичные случаи заболевания — на других островах Карибского моря. Естественным продолжением этих исследований были поиски СПИД в Африке, откуда предки нынешних гаитянцев в 17—19 вв. были вывезены в качестве рабов. Очаги заболевания обнаружены в Заире и других странах Центральной Африки. В отличие от США и стран Европы, где болеют преимущественно мужчины, в Африке мужчины и женщины болеют примерно одинаково часто, нередки случаи заболевания детей.
Вирусная природа СПИД установлена в 1983 г. Монтанье и Барре-Синусси (L. Montagnier, F. Barre-Sinoussi) с соавторами; вирус был выделен от больного и назван LAV (lymphadenopathy virus). В 1984 г. сходный вирус выделен Галло (R. С. Gallo) с соавторами и назван HTLV-III (human T-lymphotropic virus III) по аналогии с вирусами Т-кле-точного лейкоза (HTLV-I, HTLV-II), выделенными ранее. В этом же году вирус был выделен Леви (J. A. Levy) с соавторами и назван ARV (AIDS associated retrovirus). По рекомендации ВОЗ вирус СПИД получил обозначение ВИЧ — вирус иммунодефицита человека, по-английски — HIV (human immunodeficiency virus). Известны две серологические разновидности вируса — ВИЧ 1 и ВИЧ 2, при этом последний иммунологически близок к вирусу иммунодефицита обезьян.
ВИЧ изучен довольно подробно. Он относится к ретровирусам, и ближайшими к нему по свойствам вирусами, имеющими перекрестное серологическое родство, являются вирус инфекционной анемии лошадей, вирус оспы овец и вирус коз. Несмотря на различия биологических и частично серологических свойств штаммов, выделенных разными исследователями, все они представляют довольно однородную группу. Наряду с высокопатогенными штаммами существуют малопатогенные, к-рые обнаружены в СССР и скандинавских странах.
Цикл репродукции вирусов СПИД, по-видимому, аналогичен циклам репродукции других ретровирусов (см.). Вирионы фиксируются на поверхности чувствительных к ним клеток, проникают в клетку путем слияния мембран вируса и клетки и пиноцитоза, затем следует обратная транскрипция вирионной РНК в двунитчатую ДНК и интеграция ее в геном клетки. На матрице провируса синтезируются вирионная и субвирусные РНК, последние ассоциируются с рибосомами и кодируют синтез вирусспецифических белков. Сборка вирионов завершается на клеточных мембранах, а выход вирионов происходит путем почкования.
Вирус репродуцируется в Т-лимфоцитах, а также в макрофагах и нейроглии. Поскольку вирус оказывает цитопатическое действие на продуцирующие его Т-лимфоциты, для поддержания культуры к пассируемому материалу добавляют свежие лимфоциты либо культуру перевиваемых Т-лимфоцитов. Получены также перевиваемые культуры Т-лимфоцитов, продуцирующие вирус, но устойчивые к его цитопати-ческому действию, и сходные культуры В-лимфоцитов. Стандартные культуры продуцируют вирус в течение 3—5 дней в достаточно высоких титрах. Из животных к вирусу восприимчивы шимпанзе; у них заболевание протекает как активная персистирующая инфекция без развития лимфаденопатии и опухолей.
У людей вирус накапливается и обнаруживается в лимфоцитах и в плазме крови, а также в сперме, в слезной жидкости и слюне. Возбудитель не передается воздушно-капельным путем, т. к. концентрация вируса в слюне недостаточна. По-видимому, его проникновение в организм возможно при повреждении слизистой оболочки или кожи. Как предполагают, именно таким образом — через поврежденные слизистую оболочку и кожу, а также при половых сношениях осуществляется в основном передача возбудителя в естественных очагах заболевания Центральной Африки. В экономически развитых странах, где широко применяется гемотрансфузия, возможно введение вируса с препаратами крови. У больных гемофилией заражение может произойти через концентраты факторов крови VIII и IX.
Результаты серологических исследований, проведенных в разных странах, включая Центральную Африку, свидетельствуют о существовании легких, стертых форм заболевания и бессимптомной инфекции; однако доказана возможность заражения от лиц с бессимптомной инфекцией, в частности половым путем. Регистрируемые случаи заболевания, по-видимому, составляют лишь часть от общего числа инфицированных. При этом следует учитывать длительный инкубационный период заболевания (9—20 мес.).
В связи с существованием выраженных очагов СПИД в Центральной Африке были проведены поиски сходных вирусов у низших и человекообразных обезьян. По данным ВОЗ, у африканских зеленых мартышек и макак-резусов были обнаружены три экзогенных ретровируса: два лимфотропных вируса, названных STLV-I и STLV-III (simian T-lymphotropic viruses), и вирус, сходный с вирусом Мейсона — Пфайзера, относящийся к онкогенным типа D. Все эти вирусы были также выделены от обезьян, страдающих иммунодефицитными болезнями. Из них вирус STLV-III имеет серологическое родство с HTLV-III, хотя и отличен от последнего. Он обнаружен у здоровых зеленых мартышек, привезенных в США из Африки. В связи с этими находками исследовали на содержание ретровирусов живые вакцины против полиомиелита, к-рые готовятся с использованием почек обезьян; результаты были отрицательны. На основании сходства групп риска СПИД и гепатита В лица, привитые сериями вакцин гепатита В, приготовленных из сывороток носителей HBsAg, были проверены на присутствие антител к вирусу СПИД; результаты были также отрицательными.
Суммируя эти данные, можно предположить, что в отдаленном прошлом вирус СПИД человека произошел от сходного вируса обезьян аналогично тому, как вирус натуральной оспы — от вируса оспы обезьян. В настоящее время вирусы СПИД человека и обезьян значительно ди-вергировали. Однако вопрос происхождения вируса СПИД во многом остается не выясненным.
Распространению заболевания в первую очередь в США, а также странах Западной Европы способствовал не только приток в них выходцев из Африки, где, по-видимому, исторически образовались естественные очаги, но, что важнее, такие типичные для западного мира процессы, как половая распущенность, гомосексуализм, наркомания.
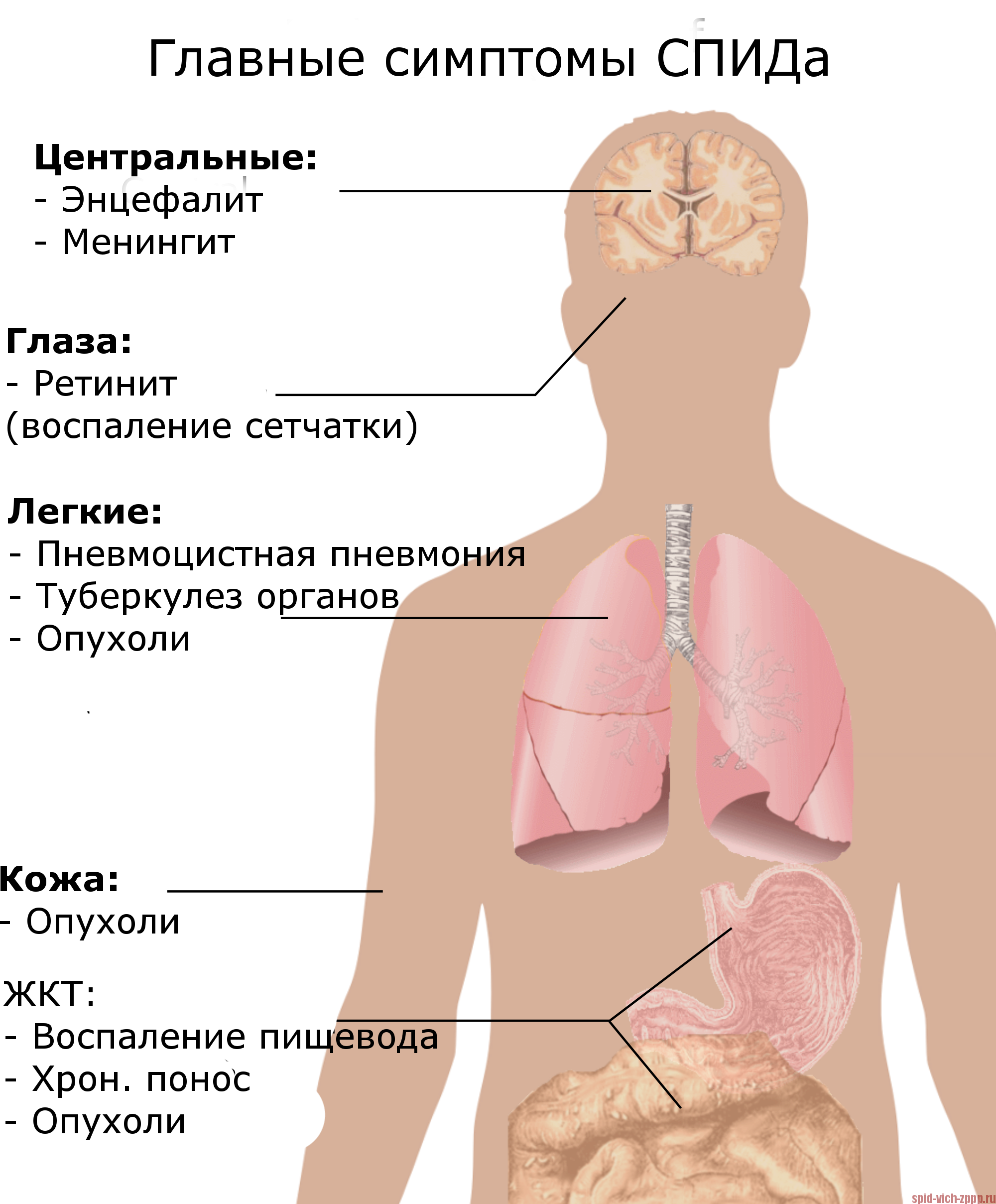
Клинические проявления заболевания разнообразны. У больных могут развиваться длительно протекающие (от 4 мес. до 4 и более лет) лимфаденопатии и лимфомы, разнообразные опухолевые поражения органов и тканей, среди к-рых доминирует саркома Капоши. Отмечаются и другие признаки болезни: продолжительная лихорадка, не поддающаяся терапии антибиотиками, длительная диарея, значительная потеря веса и истощение.
СПИД сопровождается развитием инфекций вирусной, бактериальной, грибковой или протозойной природы. Из вирусных инфекций наиболее часто наблюдаются заболевания, вызванные вирусами простого герпеса, Эпстайна — Барра, гепатита В. Отмечены поражения, обусловленные микобактериями, а также криптоспоридиями, дрожжевыми и другими грибками. Часто наблюдается пневмоцистная пневмония, вызываемая протозойным организмом Pneumocystis carinii. Перечисленные возбудители обладают относительной или даже условной патогенностью для человека. Инфекции, вызываемые этими возбудителями, развиваются на фоне иммунодефицитного состояния, поэтому их называют оппортунистическими инфекциями.
Пневмония, вызванная Pneumocystis carinii, раньше наблюдалась преимущественно у недоношенных и ослабленных детей. Вспышки пневмоцистной пневмонии возникали в родильных домах и детских яслях. При СПИД пневмоцистная пневмония протекает тяжело, плохо поддается лечению и сопровождается высокой летальностью.
Саркома Капоши раньше встречалась редко, отмечалась преимущественно у лиц старше 60 лет и протекала длительно, с ремиссиями. При СПИД саркома Капоши наблюдается у лиц моложе 60 лет, протекает быстро, характеризуется склонностью к распространению и мета-стазированию, часто сопровождается изъязвлениями с развитием гнойной инфекции и характеризуется высокой летальностью. Вместе с тем наблюдается более легкое течение болезни, завершающееся выздоровлением, или даже бессимптомная инфекция, выявляемая при серологических исследованиях (см. Иммунодиагностика).
СПИД регистрируется при наличии реально диагностируемого заболевания, к-рое возникает на фоне снижения клеточного иммунитета (напр., оппортунистические инфекции или саркома Капоши у лиц моложе 60 лет), не обусловленного данным заболеванием. В связи с открытием вируса СПИД при диагностике этого синдрома необходимо серологическое подтверждение инфекции. При отсутствии оппортунистических инфекций серологические исследования показаны в случае гистоплазмоза, изоспороза с хронической диареей, бронхиального или легочного кандидоз а, лимфомы, гистологически подтвержденной саркомы Капоши, гистологически подтвержденной хронической лимфоидной интерстициальной пневмонии, лимфоретикулеза.
Диагностика СПИД основывается на изучении клинической картины заболевания, эпидемиологическом обследовании и иммунологических и серологических тестах. При клиническом обследовании следует иметь в виду как полиморфность клинических проявлений болезни, так и наиболее часто встречающиеся оппортунистические инфекции (пневмоцистная пневмония) и опухолевые процессы (саркома Капоши).
При эпидемиологическом обследовании обращают внимание на принадлежность заболевшего к группам повышенного риска (гомосексуализм, наркомания, беспорядочная половая жизнь), а также на наличие гемофилии и гемотрансфузий в анамнезе.
Из иммунологических тестов, позволяющих обнаружить иммунодефицит, наиболее достоверным при диагностике СПИД является изменение соотношения Т-хелперов и Т-супрессоров (в норме 1,76—2,1), к-рое у больных СПИД составляет менее 1 за счет уменьшения числа Т-хелперов. Для этих исследований применяют моноклональные антитела. Меньшую диагностическую ценность имеют такие признаки, как сниженная чувствительность лимфоцитов к действию митогенов — фитогемагглютинина и конканавали-на А (тесты на бластотрансформацию), наличие стойкой лимфопении (менее 1000 лимфоцитов в 1 мкл крови), не поддающейся лечению стимуляторами лимфоцитопоэза.
Поскольку инкубационный период заболевания продолжительный, антитела к вирусу появляются уже в течение этого периода, а интеграция генома вируса в геном Т-лимфоцитов приводит к продукции вируса клетками при наличии в сыворотке крови антител. По этой же причине у больных могут образовываться комплексы антиген — антитело. Поэтому тест-системы первого поколения (им-му ноф люо ресценция, иммунофермент-пый анализ) направлены на обнаружение в сыворотке крови антител к вирусу СПИД. Наиболее удобен метод иммуноферментного анализа и соответствующие тест-системы в виде плашек с ячейками, в к-рых адсорбирован инактивированный вирус. Разрабатываются также тест-системы, основанные на получении вирусных антигенов с помощью методов генетической инженерии (экспрессируемые рекомбинантные ДНК, содержащие гены вируса).
Необходимо, однако, иметь в виду, что иммуноферментный анализ может давать ложные положительные результаты. Поэтому необходимы повторные исследования положительных образцов с применением более точных методов исследования, напр, электрофоретического разделения белков вируса (иммуноблота).
Для обнаружения вируса СПИД в лимфоцитах применяются методы ДНК — ДНК- и ДНК — РНК-гиб-ридизации с использованием клонов плазмид, несущих отдельные гены или весь геном вируса. В связи с тем, что плазмиды, содержащие полный геном, инфекционны, использование их требует соблюдения мер и редоеторожности.
Лечение больных с клинически выраженными формами СПИД проводят в стационаре. Специфических методов лечения заболевания пока не существует, хотя были испытаны без особого успеха аномальные нуклеотиды; эффективным оказался азидотимидин — ингибитор обратной транскрипции. Из средств патогенетической терапии используют интерферон , иитерлейкин-2, Т-активии и другие стимуляторы (см. Иммунотерапия). При вторичных инфекционных и паразитарных заболеваниях п рименяют соответствующие средства (антипротозойные, антибак-тери а льны е, и ротивогрибковые и ре-параты), к-рые, однако, в этих с луча ях ма лоэффективны.
Прогноз чаще неблагоприятный. Во многих случаях заболевание за-к а н ч и в а етс я л ет а л ьн ым и с х о до м.
Обследование на выявление заражения вирусом СПИД может пройти каждый изъявивший такое желание. Целесообразно также обследование больных оппортунистическими инфекциями, лимфаденопатиями, саркомой Капоши и другими проявлениями, характерными для СПИД.
Больные и лица, у к-рых результаты серологических исследований на СПИД положительны, подлежат диспансерному наблюдению в кабинетах инфекционных заболеваний поликлиник и обследованию методом иммуноферментного анализа 2 раза в год. Лиц, контактировавших с больным, обследуют с помощью этого метода; лиц, у к-рых результат исследования положительный, обследуют повторно через 6 мес., при отрицательном результате наблюдение прекращают.
Медработники, имеющие дело с препаратами крови, а также жидкостями и выделениями, должны принимать меры личной профилактики (работа в перчатках, текущая дезинфекция). Важнейшее значение имеют правильная стерилизация мед. инструментов, широкое внедрение в клин, практику игл. шприцов и систем для переливания одноразового пользования.
Что такое СПИД? Что вызывает СПИД?
СПИД является аббревиатурой от синдрома приобретенного иммунодефицита. «Вирус иммунодефицита человека (ВИЧ) вызывает СПИД и представляет собой самую позднюю стадию ВИЧ-инфекции.


Тщательное расследование помогло ученым определить, откуда взялся ВИЧ. Исследования показали, что ВИЧ впервые возник в Африке. Он распространился от нечеловеческих приматов к людям в начале 20-го века, возможно, когда люди вступали в контакт с зараженной кровью во время охоты на шимпанзе. Проверяя хранимые образцы крови, ученые обнаружили прямые доказательства заражения человека еще в 1959 году.
После заражения ВИЧ-инфекция передается половым путем от человека к человеку. Когда зараженные люди перемещались, вирус распространялся из Африки в другие районы мира. В 1981 году американские врачи заметили, что большое количество молодых людей умирают от необычных инфекций и рака. Первоначально жертвами в США были преимущественно мужчины-геи, возможно, потому, что вирус случайно попал в эту популяцию первым в этой стране и потому, что вирус легко передается во время анального контакта. Однако важно отметить, что гетеросексуальная активность и контакт с инфицированной кровью или выделениями также эффективно передает вирус. В Африке, которая остается центром пандемии СПИДа, большинство случаев передается гетеросексуально. В 1991 году новость о том, что Мэджик Джонсон заразился ВИЧ гетеросексуально, помогла стране осознать, что инфекция не ограничивается мужчинами, имеющими половые контакты с мужчинами. В настоящее время в США примерно 27% новых случаев ВИЧ-инфекции являются результатом гетеросексуальной передачи.
Другими важными факторами в первые дни СПИДа была передача из крови путем инъекционного употребления наркотиков с совместным использованием иглы и переливания крови и компонентов крови. До того, как стала возможной проверка на наличие вируса донорской крови, переливания крови заразили ВИЧом многих оперированных больных и больных гемофилией.
За годы, прошедшие с тех пор, как люди впервые обнаружили вирус, ВИЧ распространился по всему миру и является одной из основных причин инфекционной смертности во всем мире. Статистические данные Всемирной организации здравоохранения показывают, что приблизительно 1,5 миллиона человек ежегодно умирают от СПИДа, и 240 000 из них — дети. Во всем мире половина ВИЧ-инфицированных — женщины. Две трети текущих случаев находятся в странах Африки к югу от Сахары.
В США более 1 миллиона человек инфицированы ВИЧ, и около 40 000 ежегодно заражаются вновь. За эти годы более 600 000 человек в США умерли от СПИДа.
На начало 2017 года общее число случаев ВИЧ-инфекции среди граждан России достигло 1 114 815 человек. А по расчетам международной организации ЮНЕЙДС в России более 1 500 700 ВИЧ-инфицированных, более того, согласно расчетам американских и швейцарских ученых в России на декабрь 2017 проживало более 2 миллионов больных ВИЧ-инфекцией.
Симптомы и признаки СПИДа
| Таблица 1: Определяющие СПИД состояния. |
|
Значительная, необъяснимая потеря веса также является определяющим СПИД состоянием. Поскольку такие распространенные заболевания, как рак или другие вирусные заболевания, такие как инфекционный мононуклеоз, также могут вызывать потерю веса и усталость, иногда врачу легко игнорировать возможность заражения ВИЧ/СПИДом. Люди без СПИДа могут иметь некоторые из этих состояний, особенно более распространенная инфекция с подобными симптомами — туберкулез.
У людей со СПИДом могут развиться симптомы пневмонии из-за Pneumocystis jiroveci, которая редко появляется у людей с нормальной иммунной системой. Они также чаще болеют пневмонией из-за распространенных бактерий. Во всем мире туберкулез является одной из наиболее распространенных инфекций, связанных со СПИДом. Кроме того, у людей со СПИДом могут развиться судороги, слабость или психические изменения в результате токсоплазмоза, паразита, поражающего мозг.
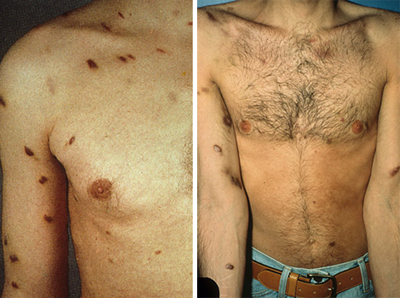
Ослабление иммунной системы, связанное с ВИЧ-инфекцией, может привести к необычным видам рака, таким как саркома Капоши. Саркома Капоши развивается в виде выпуклых пятен на коже красного, коричневого или пурпурного цвета. Саркома Капоши также может присутствовать во рту, кишечнике или дыхательных путях. СПИД также может быть связан с лимфомой (тип рака с участием белых кровяных клеток).
Факторы риска развития СПИДа
Развитие СПИДа требует от человека заражения ВИЧ. Риски заражения ВИЧ-инфекцией включают в себя поведение, которое приводит к контакту с инфицированной кровью или половым секретам, которые представляют основной риск передачи ВИЧ. Эти виды поведения включают половой акт и употребление инъекционных наркотиков. Наличие язв в области половых органов, как те, которые вызваны герпесом облегчает передачу вируса от человека к человеку во время полового акта.
ВИЧ также распространялся среди работников здравоохранения через случайные уколы от игл, зараженных кровью ВИЧ-инфицированных людей, или когда поврежденная кожа контактировала с зараженной кровью или выделениями. Продукты крови, используемые для переливаний или инъекций, также могут распространять инфекцию, хотя это стало чрезвычайно редким из-за анализов донорской крови на ВИЧ. Наконец, младенцы могут заразиться ВИЧ от инфицированной матери либо во время нахождения в утробе матери, во время родов, либо путем грудного вскармливания после родов.
Риск того, что ВИЧ-инфекция перерастет в синдром приобретённого иммунного дефицита возрастает по прошествии многих лет с тех пор, как человек приобретает инфекцию. Если не лечить ВИЧ-инфекцию, у 50% людей разовьется СПИД в течение 10 лет, но некоторые люди заболевают в течение одного или двух лет, а другие остаются совершенно бессимптомными с нормальной иммунной системой в течение десятилетий после заражения. Риск развития одного из осложнений, которые определяют СПИД, связан со снижением количества клеток CD4, в частности, до уровня ниже 200 клеток/мкл.
Антиретровирусное лечение (АРВ) существенно снижает риск развития ВИЧ-инфекции. В развитых странах использование АРВ превратило ВИЧ в хроническое заболевание, которое может никогда не перерасти в СПИД. И наоборот, если инфицированные люди не могут принимать лекарства или имеют вирус, который развил устойчивость к некоторым лекарствам, они подвергаются повышенному риску прогрессирования СПИДа.
Как врачи диагностируют СПИД?
Тестирование на ВИЧ представляет собой двухэтапный процесс, включающий скрининг-тест и подтверждающий тест. Текущие руководящие принципы рекомендуют, чтобы первым шагом был скрининг-тест, который ищет компонент вируса, называемый антиген p24, а также антитела против ВИЧ. Образцы для тестирования берутся из крови, взятой из вены, мазка из полости рта или образца мочи. Результаты могут придти в течение нескольких минут (экспресс-тесты) или могут занять несколько дней, в зависимости от используемого метода.
Если скрининг окажется положительным, результаты будут подтверждены другим тестом на антитела к ВИЧ-1, наиболее распространенной форме этого вируса, или к ВИЧ-2, штамму, более распространенному в некоторых частях мира, таких как Западная Африка. Если один из этих тестов окажется положительным, то он подтвердит заражение этим конкретным видом ВИЧ. Если оба теста отрицательны, то медицинские работники проводят тест на вирусы, чтобы выяснить, был ли обнаружен вирус в то время, когда инфекция была новой и антитела еще не сформировались.
Просто наличие ВИЧ не означает, что у человека СПИД. Синдром приобретённого иммунного дефицита является поздней стадией ВИЧ-инфекции и требует, чтобы у человека были признаки поврежденной иммунной системы. Эти доказательства получают по крайней мере одним из следующих фактов:
- Наличие определяющего СПИД состояния (таблица 1).
- Измерение клеток CD4 в организме и выявление того, что на миллилитр крови приходится менее 200 клеток.
- Лабораторный результат, показывающий, что менее 14% лимфоцитов являются клетками CD4.
Однако важно помнить, что любой диагноз СПИДа требует подтвержденного положительного теста на ВИЧ.
Как лечить ВИЧ/СПИД?

Антиретровирусные препараты (АРВ) — это препараты, которые борются с ВИЧ. Различные антиретровирусные препараты нацелены на вирус по-разному. При использовании в сочетании друг с другом они очень эффективны для подавления вируса. Важно отметить, что лекарства от ВИЧ не существует. АРВ только подавляет размножение вируса и останавливает или задерживает развитие болезни до СПИДа. В большинстве руководств в настоящее время рекомендуется, чтобы все ВИЧ-инфицированные, желающие принимать лекарства, начали их вскоре после постановки диагноза. Это задерживает или предотвращает прогрессирование заболевания, улучшает общее состояние здоровья инфицированного человека и снижает вероятность передачи вируса своим партнерам.
В настоящее время существует семь основных классов антиретровирусных препаратов:
- Нуклеозидные ингибиторы обратной транскриптазы (НИОТ).
- Ненуклеозидные ингибиторы обратной транскриптазы (ННИОТ).
- Ингибиторы протеазы.
- Ингибиторы слияния.
- Ингибиторы интегразы.
- Антагонисты CCR5.
- Ингибитор входа.
Люди принимают эти препараты в различных комбинациях в соответствии с их потребностями и в зависимости от того, стал ли вирус устойчивым к конкретному лекарству или классу лекарств. Схемы лечения обычно состоят из трех-четырех препаратов одновременно. Комбинированное лечение имеет важное значение, потому что использование только одного класса лекарств само по себе позволяет вирусу стать устойчивым к лекарствам. В настоящее время существуют таблетки, содержащие несколько препаратов в одной таблетке, что позволяет лечить многих людей одной таблеткой в день.
Перед началом АРВ терапии медицинские работники обычно проводят анализы крови, чтобы убедиться, что вирус еще не устойчив к выбранным лекарствам. Медицинские работники могут повторить эти тесты резистентности, если окажется, что режим приема лекарств не работает или перестает работать. Врачи инструктируют пациентов о важности приема всех их лекарств в соответствии с указаниями и сообщают о побочных эффектах, на которые следует обратить внимание.
Несоблюдение медикаментозного лечения является наиболее распространенной причиной неудачи лечения и может привести к развитию устойчивости вируса к лекарству.
Настоятельно не рекомендуется принимать только один или два из рекомендуемых препаратов, поскольку это позволит вирусу мутировать и стать резистентным. Лучше всего немедленно информировать лечащего врача о любых проблемах, чтобы они могли назначить более приемлемую комбинацию препаратов.

Существуют две цели лечения беременных женщин с ВИЧ-инфекцией: лечение от заболевания самой матери и снижение риска передачи ВИЧ от матери ребенку. Женщины могут заразить ВИЧ своих младенцев во время беременности, родов или после родов грудным вскармливанием. Без лечения матери и без грудного вскармливания риск передачи вируса ребенку составляет около 25%. При лечении матери до и во время родов, а также при лечении ребенка после родов риск заболевания снижается до менее чем 2%. В связи с этим врачи рекомендуют, чтобы все беременные женщины проходили регулярное тестирование на ВИЧ в рамках своей программы.
Для беременных используются те же принципы тестирования и комбинирования антиретровирусных препаратов, что и для небеременных пациентов. Все беременные женщины с ВИЧ должны проходить АРВ терапию, независимо от количества клеток CD4, хотя выбор препаратов может незначительно отличаться от выбора небеременных женщин. В развитых странах женщинам также дается указание не кормить грудью своих детей.
Осложнения
Осложнения ВИЧ-инфекции возникают в основном из-за ослабленной иммунной системы. Вирус также заражает мозг, вызывая дегенерацию, проблемы с мышлением или даже слабоумие. Это делает человека более уязвимым для определенных типов состояний и инфекций (см. Таблицу 1). Лечение антиретровирусными препаратами может предотвратить, обратить вспять или смягчить последствия ВИЧ-инфекции. Однако, некоторые пациенты на антиретровирусных препаратах могут также подвергаться риску развития проблем с холестерином или сахаром в крови.
Несмотря на то, что на рынке представлено много эффективных лекарственных средств, вирус может стать устойчивым к любому препарату. Это может быть серьезным осложнением, если пациент вынужден использовать менее эффективное лекарство. Для снижения риска развития резистентности пациенты должны принимать назначенные им лекарства и немедленно звонить своему врачу, если они считают, что им необходимо прекратить прием одного или нескольких лекарств.
Прогноз
При отсутствии лечения ВИЧ обычно является смертельным заболеванием, при этом половина людей умирает в течение девяти месяцев после постановки диагноза СПИД-определяющего состояния. Возникновение АРВ терапии резко изменило эту мрачную картину. Люди, которые находятся на эффективной схеме препартов, имеют ожидаемую продолжительность жизни, которая равна или только умеренно меньше, чем у неинфицированного населения.
К сожалению, многие люди с ВИЧ имеют дело с социально-экономическими проблемами, проблемами злоупотребления психоактивными веществами или другими проблемами, которые мешают их способности или желанию принимать лекарства.
Как предотвратить заражение ВИЧ?
Половое воздержание является полностью эффективным средством искореняющим половую передачу вируса, однако просветительские кампании не увенчались успехом в пропаганде воздержания среди населения, входящего в группу риска. Моногамный половой акт между двумя неинфицированными партнерами также исключает передачу вируса половым путем. Использование барьерных методов, таких как презервативы, во время полового акта значительно снижает риск передачи ВИЧ. Эти меры имели определенный успех в снижении частоты новых случаев заболевания, особенно в таких районах высокого риска, как страны Африки к югу от Сахары или Гаити.
Как обсуждалось выше, лекарства могут снизить риск заражения ВИЧ, если они используются в течение нескольких часов после контакта. Также есть данные, что если неинфицированные люди будут принимать антиретровирусные препараты, в частности Тенофовир+эмтрицитабин (ИВС/ФТК или Трувада) один раз в день, то это значительно снижает риск передачи инфекции половым путем. Как отмечалось выше, беременная женщина с ВИЧ может снизить риск передачи инфекции своему ребенку, принимая лекарства во время беременности и родов и избегая грудного вскармливания.
Есть ли вакцина против ВИЧ?
На сегодняшний день не существует эффективной вакцины против ВИЧ. Исследователи предприняли несколько попыток создать вакцину, но все они потерпели неудачу.
Что делают исследователи, чтобы найти лекарство от ВИЧ?

Поиск лекарства от ВИЧ начался, как только исследователи определили вирус. ВИЧ, вероятно, является одним из наиболее изученных вирусов в истории. Ученые хорошо знакомы с генами, белками вируса и понимают, как он функционирует. На самом деле, исследователи выбрали комбинации препаратов, составляющих АРВ-терапию, потому что они воздействуют на разные части жизненного цикла вируса, вызывая его неисправность. Тем не менее, АРВ не является панацеей, и пациенты с ВИЧ должны принимать лекарства всю жизнь. Даже когда уровень вирусов низок, вирус все еще присутствует в организме.
Проблема с поиском лекарств заключается в том, что вирус может сохраняться в клетках по всему телу и потенциально скрываться в областях, которые труднодоступны для лекарств, таких как мозг. Новые исследования пытаются понять, как эффективно лечить вирусы в этих уединенных участках тела. Кроме того, исследователи изучают те инфицированные клетки, которые сохраняются в организме, чтобы определить, каким образом можно вывести их из организма с помощью новых методов лечения.
Читайте также:


