Аденовирусная инфекция лептоспироз что это
Аденовирусная инфекция (Infectio adenovirales) — группа острых респираторных заболеваний, характеризующихся поражением лимфоидной ткани и слизистых оболочек дыхательных путей, глаз, кишечника и умеренно выраженными симптомами интоксикации.
Этиология. Возбудители аденовирусной инфекции относятся к роду Mammaliade, семейству Adenoviridae. Семейство аденовирусов включает возбудителей инфекционных заболеваний человека и животных. Известно около 90 сероваров, из которых более 30 выделены у людей. Этиологическое значение имеют серовары 3, 4, 7, 8, 14, 21. "В разных возрастных группах обнаруживаются различные типы аденовирусов.
Вирионы величиной 70—90 нм содержат двунитчатую ДНК, которая покрыта капсидом. В составе всех аденовирусов обнаружены три антигена: А-антиген групповой, общий для всех сероваров, обладающий комплементсвязывающей активностью; В-антиген токсический, С-антиген токсический, С-антиген типоспецифический, способствующий адсорбции вирусов на эритроцитах. Вирусы высокоустойчивы к низким температурам, длительно (до 2 нед) сохраняются при комнатной температуре, но легко инактивируются при нагревании и воздействии дезинфицирующих средств.
Эпидемиология. Источником инфекции является больной человек, выделяющий вирусы с носовой и носоглоточной слизью в острый период болезни, а в более поздние сроки — с фекалиями. Меньшее значение в распространении инфекции имеют вирусоносители. Заражение происходит воздушно-капельным путем. В некоторых случаях отмечен фекально-оральный механизм заражения. Наиболее восприимчивы к инфекции дети в возрасте от 6 мес до 5 лет. Значительная часть новорожденных и детей первого полугодия имеют естественный иммунитет (пассивный). У 95 % взрослого населения в сыворотке крови обнаруживаются антитела к наиболее распространенным сероварам вируса.
Патогенез и патологоанатомическая картина. В соответствии с входными воротами аденовирус локализуется первоначально в эпителиоцитах слизистых оболочек верхних дыхательных путей, глаз, кишечника. Его репродукция осуществляется только внутри пораженных клеток, преимущественно в ядрах. Во время инкубационного периода происходит накопление вируса в эпителиальных клетках и регионарных лимфатических узлах. При этом подавляется фагоцитарная активность клеток системы макрофагов, повышается проницаемость тканей, и вирус проникает в ток крови, а затем и другие органы. Возбудитель фиксируется клетками системы макрофагов печени и селезенки, вызывая в них изменения, нередко приводящие к увеличению этих органов.
Вирусемия при аденовирусных болезнях длительная и может наблюдаться не только при клинически выраженных, но и при бессимптомных формах заболевания. Репликация вируса в лимфоиднои ткани сопровождается увеличением подчелюстных, шейных, подмышечных, ме-зентериальных лимфатических узлов, воспалительными изменениями в миндалинах.
Поражение различных отделов дыхательного тракта и глаз происходит последовательно. В процесс вовлекаются слизистая оболочка носа, глотки, трахеи, бронхов, поражаются миндалины, конъюнктива, роговица, а также слизистая оболочка кишечника. При летальном исходе на вскрытии обнаруживаются явления перибронхиальной пневмонии с выраженным отеком и некрозами стенок бронхов и альвеол.
Аденовирус репродуцируется в клетках эпителия кишечника и его лимфатическом аппарате. Возникающий воспалительный процесс развивается, по-видимому, при участии бактериальной флоры кишечника и клинически проявляется диареей и мезаденитом.
Клиническая картина. Инкубационный период составляет 5—8 дней с колебаниями 1—13 дней. Клиническая картина аденовирусной инфекции полиморфна.
Различают следующие клинические формы: 1) острое респираторное заболевание (ринофарингит, ринофаринготонзиллит, ринофарингобронхит); 2) фарингоконъюнктивальную лихорадку; 3) конъюнктивит и кератоконъюнктивит; 4) аденовирусную атипичную пневмонию.
Заболевание начинается довольно остро; появляются
озноб или познабливание, умеренная головная боль, не
редко ноющие боли в костях, суставах, мышцах. Ко 2 – 3-му дню болезни температура тела достигает 38—39 °С. Симптомы интоксикации выражены, как правило, умеренно. Бессонница, тошнота, рвота, головокружение наблюдаются редко. У некоторых больных в первые дни болезни отмечаются боли в эпигастральной области и диарея. С 1-го дня болезни определяются заложенность носа и необильные серозные выделения, которые быстро становятся серозно-слизистыми, а позже могут приобрести слизисто-гнойный характер. Ринит обычно сочетается с поражением других отделов дыхательных путей; при этом нередко отмечаются боли в горле, кашель, охриплость голоса.
У некоторых больных заболевание может рецидивировать, что обусловливается длительной задержкой возбудителя в организме.
При осмотре больного отмечаются гиперемия лица, инъекция сосудов склер и конъюнктив. В 1—3-й день болезни часто развивается конъюнктивит; он сопровождается резью или болью в глазах, обильным слизистым отделяемым и гиперемией конъюнктивы. У взрослых развивается обычно катаральный процесс, нередко односторонний, у детей могут возникать фолликулярные и пленчатые формы конъюнктивита. В некоторых случаях присоединяется кератит.
Носовое дыхание затруднено в связи с отечностью слизистой оболочки носа и ринореей. Зев умеренно гиперемирован, более яркая гиперемия в области задней стенки глотки, которая нередко отечна и бугриста. Как и при гриппе, типична зернистость мягкого неба. Миндалины гиперплазированы, часто с беловатыми рыхлыми налетами в виде точек и островков, которые могут быть односторонними или двусторонними. Явления тонзиллита сопровождаются увеличением подчелюстных и шейных лимфатических узлов, реже возникает генерализованное увеличение лимфатических узлов.
Поражение сердечно-сосудистой системы наблюдается лишь при тяжелых формах заболевания. Отмечается приглушение сердечных тонов, изредка выслушивается нежный систолический шум на верхушке сердца. В легких на фоне жесткого дыхания определяются сухие хрипы. Рентгенологически выявляются расширение корней легких и усиление бронхососудистого рисунка, инфильтративные изменения — при мелкоочаговой аденовирусной пневмонии.
Желудочно-кишечный тракт при аденовирусной инфекции поражается часто. Наблюдаются дисфункция кишечника, боли в животе, увеличение печени и селезенки.
В гемограмме существенных изменений не находят; иногда выявляются умеренная лейкопения, эозинопения, СОЭ в пределах нормы или несколько повышена.
Осложнения. К осложнениям относятся отиты, синуситы, ангины и пневмонии. Аденовирусные болезни, как и грипп, способствуют обострению хронических заболеваний.
Прогноз. Обычно благоприятный, но он может быть серьезным при наличии атипичной тяжелой аденовирусной пневмонии.
Диагностика. В типичных случаях клиническая диагностика основывается на наличии катаральных явлений, относительно высокой и длительной лихорадки и умеренной интоксикации. Тонзиллит, конъюнктивит, гепатолие-нальный синдром облегчают диагноз.
Экспресс-диагностика основана на применении метода иммунофлюоресценции, вирусологическая — на выделении вируса из носоглоточных смывов, отделяемого глаз при конъюнктивитах и фекальных масс. Из серологических методов используют РСК, РТГА и реакцию нейтрализации.
Не нашли то, что искали? Воспользуйтесь поиском:
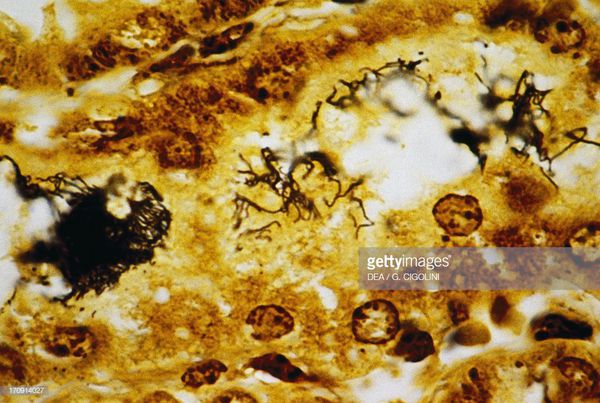
Лептоспироз является природно-очаговым зоонозным инфекционным заболеванием, характеризующимся поражением печени, а также - почек и нервной системы на фоне общей интоксикации. Нередко сопровождается геморрагическим симптомом и желтухой. Возбудитель лептоспироза может проникнуть в организм через слизистые оболочки или травмированные кожные покровы. От заражения до первых клинических проявлений лептоспироза может пройти от нескольких дней до месяца. В ранней диагностике лептоспироза большую роль играет микроскопическое обнаружение лептоспир в препарате крови, результаты бакпосева зачастую носят ретроспективное значение.
Общие сведения
Лептоспироз является природно-очаговым зоонозным инфекционным заболеванием, характеризующимся поражением печени, а также - почек и нервной системы на фоне общей интоксикации. Нередко сопровождается геморрагическим симптомом и желтухой.
Характеристика возбудителя
Лептоспироз вызывает Leptospira interrogans. Это грамотрицательная аэробная подвижная спиралевидная палочка, напоминающая спирохету. В настоящее время выделено более 230 сероваров лептоспиры. Бактерии обладают умеренной устойчивостью в окружающей среде, патогенные лептоспиры погибают при воздействии солнечного света, высоких температур. В воде разные штаммы могут существовать от нескольких часов до месяца. В сухой почве жизнеспособность лептоспиры сохраняется 2 часа, в заболоченной - до 10 месяцев. Могут переносить замораживание, во влажной почве и водоемах способны пережить зиму. На пищевых продуктах лептоспиры сохраняются 1-2 дня. Погибают с течение 20 минут при воздействии однопроцентной хлороводородной кислотой и полупроцентным раствором фенола.
Основным резервуаром лептоспироза в природе являются грызуны (мыши, крысы, серые полевки) и насекомоядные млекопитающие (ежи, землеройки). Резервуаром и источником инфекции также являются сельскохозяйственные животные (свиньи, овцы, коровы, козы, лошади), пушные звери на зверофермах, собаки. Животное контагиозно на протяжении всего периода заболевания. Грызуны страдают хроническим лептоспирозом, выделяя возбудителя с мочой. Передача лептоспироза от человека крайне маловероятна.
Лептоспироз распространяется с помощью фекально-орального механизма преимущественно водным путем. Кроме того, можно отметить вероятность передачи контактным и пищевым (кормовым) путем. Человек заражается лептоспирозом через слизистые оболочки или микротравмы кожных покровов. Заражение может произойти при купании в загрязненных бактериями водоемах (и заглатывании воды), работе с сельскохозяйственными животными.
Человек обладает высокой естественной восприимчивостью к этой инфекции. После перенесения лептоспироза иммунитет стойкий и длительный, но специфичный для данного серовара бактерий и возможно повторное инфицирование лептоспирами с иной антигенной структурой.
Патогенез лептоспироза
Воротами инфекции для лептоспир являются слизистые оболочки пищеварительного тракта, носоглотки, иногда – половых органов и мочевыводящих путей, а также повреждения кожных покровов. В области внедрения возбудителя никаких патологических изменений не отмечается. Лептоспиры распространяются с током лимфы, оседая в лимфоузлах, размножаясь там, и по кровеносной системе рассеиваясь по органам и системам. Лептоспиры тропны к макроцитарным фагоцитам, склонны накапливаться в тканях печени, селезенки и почек (иногда – в легких) вызывая местное воспаление.
Симптомы лептоспироза
Инкубационный период лептоспироза колеблется в пределах от нескольких дней, до месяца, составляя в среднем 1-2 недели. Заболевание начинается остро, с резкого повышения температуры до высоких цифр, с потрясающим ознобом и выраженной симптоматикой интоксикации (интенсивные головные боли, миалгии, в особенности в икроножных и брюшных мышцах, слабость, бессонница, анорексия). При осмотре отмечается гиперемированность и отечность лица, возможно появление герпетиформной сыпи на губах и крыльях носа, содержимое везикул имеет геморрагический характер. Конъюнктива раздраженная, склеры инъецированные, умеренная гиперемия слизистой оболочки зева, ротоглотки, могут отмечаться кровоизлияния в подслизистом слое.
Кореподобные или петехиальные высыпания на туловище, конечностях появляются спустя 2-4 дня. Сыпь может сохраняться от нескольких часов до нескольких дней. Геморрагический синдром (петехии и кровоизлияния) может дополнять клинику лептоспироза уже с первых дней заболевания. Тяжелое течение может сопровождаться геморрагической сыпью в подмышечных впадинах и на локтевых сгибах, гематурией (вплоть до видимой примеси крови в моче), носовыми, маточными, желудочно-кишечными кровотечениями, кровохарканьем (вплоть до геморрагического отека легких).
Нарушения работы дыхательной системы в первые дни обычно не отмечаются, возникают при прогрессировании инфекции и в разгар заболевания при среднетяжелом и тяжелом течении чаще всего имеют патогенетическую связь с геморрагическим синдромом. Нарушения сердечной деятельности (изменения ритма, глухие сердечные тоны, падение периферического артериального давления) связывают с интоксикационным синдромом.
Кроме того, больные могут отмечать нарушения со стороны пищеварительной системы: боль в животе, тошнота и рвота, гепато- и спленомегалия, тяжесть и болезненность при пальпации в правом подреберье. Иногда развивается желтуха печеночного характера: желтеют склеры, кожные покровы окрашиваются в интенсивный шафрановый цвет, кал обесцвечивается, моча приобретает пивной оттенок. Больных может беспокоить кожный зуд.
При поражении почек больные жалуются на боль в поясничной области, отмечается олигурия (вплоть до анурии), моча приобретает темный цвет, нередко с примесью крови. Симптом Пастернацкого – положительный. Со стороны нервной системы отмечаются расстройства сна, головные боли, повышенное беспокойство, возбуждение. Могут отмечаться менингеальные симптомы (в 10-15% случаев в разгар заболевания больные демонстрируют клинику серозного менингита).
Лихорадка при лептоспирозе сохраняется до недели, после чего происходит критическое снижение температуры. Иногда возникает повторная волна лихорадки. Далее следует период реконвалесценции, в который происходит постепенное стихание симптоматики и восстановление функций органов. В случае своевременного оказания медицинской помощи и умеренной тяжести заболевания выздоровление обычно наступает через 3-4 недели. В 20-30% случаев могут отмечаться рецидивы инфекции, при которых характерна меньшая выраженность лихорадки и полиорганных нарушений, продолжительность приступов составляет обычно несколько дней. В целом рецидивирующая инфекция может длиться до 2-3 месяцев.
Осложнения лептоспироза
Самым частым осложнением болезни является почечная недостаточность. В тяжёлых случаях она способна развиться в первую же неделю, обеспечивая высокую смертность – более 60 %. Другими осложнением могут быть печёночная недостаточность, геморрагии в ткани лёгких, надпочечников, в мышцы, внутренние кровотечения.
Помимо прочего, возможно осложнения со стороны нервной системы: менингиты, менингоэнцефалиты. Осложнения со стороны органов зрения: ириты и иридоциклиты. Лептоспироз может способствовать присоединению вторичной бактериальной инфекции: вторичная пневмония, абсцессы, пролежни.
Диагностика лептоспироза
Для общего анализа крови при лептоспирозе характерна картина бактериальной инфекции – лейкоцитоз с нейтрофильным преобладанием, повышение СОЭ. Период разгара может снижаться содержание эритроцитов и концентрация эозинофилов и тромбоцитов.
В качестве анализа состояния органов и систем применим биохимический анализ крови (отмечают признаки функциональных нарушений в работе печени), анализ мочи (может обнаруживаться микрогематурия, признаки желтухи). При геморрагическом синдроме проводят исследование свертываемости - коагулограмму. При поражении почек больного лептоспирозом консультирует нефролог, проводится УЗИ почек. Менингиальные симптомы являются показанием к люмбальной пункции.
Специфическая диагностика заключается в бакпосеве крови (лептоспиры могут обнаруживаться в капле крови при микроскопии), в некоторых случаях производят выделение возбудителя и бакпосев на питательных средах. Ввиду длительного роста культуры лептоспиры посев имеет значение для ретроспективного подтверждения диагноза. Серологическая диагностика производится с помощью РНГА и HCR в парных сыворотках. Титр антител начинает нарастать в разгар заболевания, второй анализ берут в период реконвалесценции. Высокоспецифичной и чувствительной методикой диагностики лептоспироза является выявление ДНК бактерий с помощью ПЦР. Диагностика может проводиться с первых дней заболевания.
Лечение лептоспироза
Больные лептоспирозом подлежат госпитализации при вероятности развития тяжелых осложнений и с целью клинико-лабораторного контроля состояния организма в динамике. Больным показан постельный режим на весь период лихорадки и 1-2 дня после нормализации температуры. В случае появления симптомов почечной недостаточности больные также остаются в постели. Ограничения в рационе назначаются в соответствии с имеющими место функциональными нарушениями работы печени и почек.
Этиотропная терапия подразумевает использование антибиотиков. При лептоспирозе хорошо зарекомендовал себя бензилпенициллин, назначаемый внутримышечно. В качестве альтернативы возможно применение ампициллина внутривенно. Тяжело протекающий лептоспироз лечат доксициклином. В комплекс терапевтических мер включают применение специфического противолептоспирозного гетерологичного иммуноглобулина.
К мероприятиям неспецифической терапии относится дезинтоксикация, симптоматические средства, контроль состояния дыхательной и сердечно-сосудистой системы и реологических свойств крови. В случае возникновения острой печеночной недостаточности, почечной или сердечной недостаточности, отека легких прибегают к обычным мерам интенсивной терапии.
Прогноз и профилактика лептоспироза
Обычно лептоспироз имеет благоприятный прогноз, летальные случаи связаны в основном с недостаточной или несвоевременно оказанной медицинской помощью и ослабленным состоянием организма. В настоящее время смертность от лептоспироза не превышает 1-2%. Повышение этого показателя до 15-20% возможно в периоды массовых эпидемий.
Профилактика лептоспироза подразумевает в первую очередь контроль над заболеваемостью сельскохозяйственных животных, а также ограничение размножения грызунов (дератизация городских объектов, сельских хозяйств). Санитарно-гигиенические мероприятия включают контроль состояния водных источников (как мест забора воды для нужд населения, так и общественных пляжей), сельскохозяйственных угодий. Меры специфической вакцинации подразумевают введение убитой лептоспирозной вакцины лицам, работающим с животными, либо гражданам, находящимся в эпидемическом очаге в период вспышек лептоспироза.

Лептоспироз - зооантропонозная бактериальная природно-очаговая болезнь многих видов сельскохозяйственных, домашних, в том числе собак, кошек, и диких животных; характеризуется лихорадкой, анемией, геморрагическими поражениями почек, печени, слизистых оболочек ротовой полости, желудочно-кишечного тракта, а также расстройствами центральной нервной системы. К лептоспирозу восприимчив также человек.
Источником инфекции является окружающая среда, особенно хорошо эта бактерия сохраняется во влажной среде, в лужах, водоёмах со стоячей водой. Также собаки могут заразиться при контактах с грызунами.
Резервуаром возбудителя инфекции являются больные и переболевшие животные, выделяющие лептоспиры из организма во внешнюю среду вместе с мочой, фекалиями, молоком, а также с выделениями из легких и половых органов. Срок лептоспироносительства у собак составляет от нескольких месяцев до 3-4 лет, у кошек - до 4 месяцев. Грызуны являются пожизненными резервуарными носителями лептоспир.
Инкубационный период при лептоспирозе собак колеблется от 2 до 12 дней.
Выделение лептоспир из организма происходит через 5-7 дней после заражения и может продолжаться в зависимости от формы болезни в течение нескольких недель, месяцев, а в некоторых случаях лет. Это объясняется тем, что даже после клинического (неполного) выздоровления у переболевших животных лептоспиры, находящиеся в извитых канальцах почек, недоступны для действия специфических иммуноглобулинов. Именно этим обусловлено длительное выделение возбудителя с мочой.
Лептоспироз у собак может протекать в различных формах: острой, подострой, хронической и латентной (бессимптомной). У собак выделяют геморрагическую и желтушную формы лептоспироза.
Геморрагическая (безжелтушная) форма лептоспироза отмечается в основном у собак старшего возраста. Болезнь протекает наиболее часто в острой или подострой форме, начинается внезапно и характеризуется кратковременной гипертермией до 40-41,5 °С, сильной вялостью, анорексией, повышенной жаждой, гиперемией слизистых оболочек ротовой и носовой полости, конъюнктивы.
В дальнейшем (на 2-3-й день) температура тела снижается до 37-38°С, и развивается резко выраженный геморрагический синдром: патологическая кровоточивость слизистых и других оболочек организма (ротовой, носовой полости, желудочно-кишечного тракта); наружные и внутренние кровотечения и кровоизлияния (рвота с кровью, продолжительный понос с обильной кровью, влагалищные кровотечения и др.); значительные кровоподтеки в местах подкожных и внутримышечных инъекций; выраженная болезненность при пальпации в области почек, печени, желудка, кишечника и мышечной ткани.
При острой форме продолжительность болезни составляет 1-4 дня, иногда 5-10 дней, летальность может достигать 60-80%.
Подострая форма лептоспироза характеризуется аналогичными симптомами, но они развиваются медленнее и менее выражены. Болезнь продолжается обычно 10-15, иногда до 20 дней, если имеются смешанные или вторичные инфекции. Летальность при подострой форме составляет 30-50%.
У многих животных подострая форма нередко переходит в хроническую, и (или) выздоравливающие собаки в течение нескольких месяцев являются лептоспироносителями.
Желтушная форма регистрируется в основном у щенков и молодых собак в возрасте 1-2 лет. Болезнь может протекать остро, подостро и хронически. Причем отдельные клинические признаки болезни, описанные выше при геморрагической форме лептоспироза, в частности кратковременная гипертермия до 40-41С, рвота с примесью крови, острый гастроэнтерит, выраженная болезненность при пальпации в области печени, почек, желудка, кишечника . и другие, часто наблюдают и при желтушной форме.
Основным симптомом является ярко выраженная желтуха (желтушное окрашивание от светло-желтого до темно-желтого слизистых оболочек ротовой, носовой полости, влагалища, а также кожи живота, промежности, внутренней поверхности ушей и других участков).
При остром течении болезнь продолжается 1-5 дней, летальность составляет 40-60%, иногда больше.
Предварительный прижизненный диагноз ставят на основании эпизоотологических данных и клинических признаков, характерных для лептоспироза, особенно при желтушной форме. Точный диагноз устанавливают по результатам лабораторных исследований (бактериологических, серологических, биохимических и др.) Следует отличать поствакцинальные титры лептоспир (1:200-1:400) от явных положительных результатов (1:600 и выше). Размножаясь в крови, бактерия может поражать почки и печень. Поэтому очень важно сразу же сдавать, помимо специальных анализов на инфекции, биохимию крови для контроля показателей этих органов. Параллельно сдается анализ мочи, причем моча должна быть свежая, собранная не более, чем за 2 часа до сдачи анализа в лабораторию. Очень важно, чтобы моча была теплая, иначе все лептоспиры в ней погибнут и анализ будет ложноотрицательным.
Диагноз подтверждается путём серологического исследования крови: определение антител к различным серотипам (видам) лептоспир. В этом смысле очень важен вакцинальный анамнез больного животного, поскольку у вакцинированного животного также будет наблюдаться какое-то количество этих антител. Также стоит учитывать, что в стандартную вакцину входят только два наиболее распространённых серотипа лептоспир, а на самом деле их намного больше. То есть, заболеть может даже правильно и своевременно вакцинированное животное.
Поскольку лептоспироз является заразным для человека, все анализы отправляются в государственную лабораторию и подлежат строгому учету. При обнаружении положительных результатов, животное ставится на учет на станции по борьбе с болезнями животных (СББЖ) в своем округе.
Лептоспироз следует дифференцировать от пироплазмоза собак, вирусного гепатита, нефрита и других заболеваний, сопровождающихся сходными симптомами.
При лептоспирозе проводят комплексную терапию: применяют гипериммунную сыворотку против лептоспироза, особенно на ранних стадиях развития болезни.
У животных, переболевших лептоспирозом, формируется стойкий напряженный иммунитет, который может быть стерильным или нестерильным (у собак-лептоспироносителей при тяжелом поражении почек).
Для активной иммунопрофилактики лептоспироза собак применяют отечественные и зарубежные моно, поливалентные и ассоциированные вакцины. Сейчас не редкость комплексные вакцины, которые обеспечивают защиту питомца не только от лептоспироза, но и бешенства, гепатита, чумы плотоядных, парвовирусного энтерита инфекции и аденовирусной инфекции. Также собак не следует выгуливать в заболоченных местах и допускать купание в водоемах со стоячей водой.
Учитывая, что больные животные и собаки-лептоспироносители представляют непосредственную эпидемиологическую опасность. Ухаживая за больным питомцем людям очень важно соблюдать индивидуальные гигиенические меры, а в помещении поддерживать чистоту. Опасность заражения человека позникает при контакте с инфицированной мочой и выделениями больного животного.
Что такое лептоспироз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 12 лет.

Определение болезни. Причины заболевания
Лептоспироз (болезнь Васильева — Вейля, водная лихорадка, нанукаями) — острое инфекционное заболевание, вызываемое патогенными бактериями рода Leptospira, поражающими печень, почки, мышцы, лёгкие, центральную нервную системы (ЦНС), селезёнку и другие органы.
Клинически характеризуется синдромом общей инфекционной интоксикации, увеличением печени и селезёнки, распадом мышечной ткани и почечными синдромами. Летальность составляет (даже в случае своевременно начатого лечения) до 40%.
Виды — L. interrogans (около 200 серотипов) и L. biflexa (сапрофит)
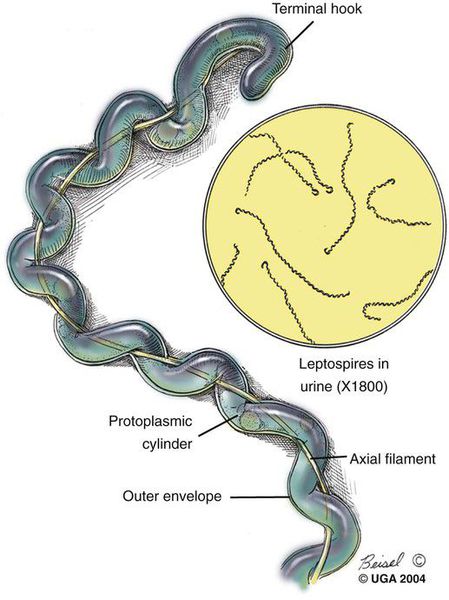
Представляют грамм-отрицательную бактерию-спирохету, имеет спиралевидную форму, концы закручены в виде крючков, количество завитков зависит от длины (в среднем 20). Обладают многообразной подвижностью (тип движения — вращательно-поступательный), с которой связана их высокая инвазионная способность (внедрение в организм через клеточные и тканевые барьеры). Способны быстро перемещаться в направлении более вязкой среды.
Углеводы не ферментируют. Имеется эндотоксин, а также некоторые факторы патогенности: гиалуронидаза, фибринолизин, гемолизин и другие.
Содержит антигены: белковый соматический (определяет видовую специфичность) и поверхностный полисахаридный (определяет группы и серовары).
Выращиваются на средах, включающих сыворотку крови. Строгие аэробы, то есть существуют только в условиях кислородной среды. Являются гидрофилами: важное условие для жизни — повышенная влажность окружающей среды. Растут медленно (5-8 дней). При серебрении приобретают коричневый или чёрный цвет, по Романовскому — Гимзе окрашиваются в розовый или красноватый цвет.
Относительно неустойчивы во внешней среде, при кипячении или подсушивании погибают мгновенно, под воздействием дезинфектантов — в течении 10 минут. При низких температурах, например, в замороженном мясе сохраняются до 10 суток, летом в пресноводных водоёмах — до одного месяца, во влажной почве — до 270 суток, в молоке — до одного дня, в почках животных при разделке и охлаждении (0-4°C) — до одного месяца. [2] [3]
Зоонозное заболевание. Очень распространён (убиквитарен).
Источник инфекции — дикие грызуны и насекомоядные животные (инфекция протекает бессимптомно), лисицы, домашние животные (коровы, овцы, козы, собаки, лошади, свиньи, являющиеся антропургическими очагами, у которых инфекция может протекать в различных клинических формах, в том числе носительства), выделяющие лептоспир при мочеиспускании в природную среду. Больной человек теоретически может быть заразен.
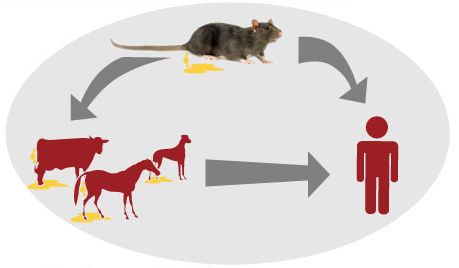
Механизм передачи: фекально-оральный (алиментарный, водный, контактно-бытовой) и контактный (разделка мяса, купание, хождение босиком по влажной почве).
Водная лихорадка имеет профессиональный характер, болеют преимущественно дератизаторы (специалисты по уничтожению грызунов), доярки, фермеры, пастухи, лесники, охотники, ветеринары, шахтёры, а также купальщики в лесных и луговых водоёмах.
Характерна летне-осенняя сезонность.
Иммунитет стойкий, типоспецифический. [1] [3]
Симптомы лептоспироза
Инкубационный период — от 4 до 14 дней. Начало острое.
- синдром общей инфекционной интоксикации (с лихорадкой постоянного типа);
- гепатолиенальный синдром (увеличение печени и селезёнки);
- синдром рабдомиолиза (разрушение и гибель клеток скелетной мышечной ткани);
- синдром поражения почек (ведущий синдром заболевания);
- менингеальный синдром (вовлечение в патологический процесс мозговых оболочек);
- синдром нарушения пигментного обмена (желтуха) — с его появлением состояние ухудшается;
- геморрагический (в том числе с лёгочным кровотечением);
- экзантемы (кожные высыпания);
- поражения дыхательной системы (пневмония);
- поражения сердечно-сосудистой системы (миокардит).
Начало заболевания характеризуется внезапным повышением температуры тела до 39-40°C (продолжительность до 10 дней), сопровождающееся потрясающим ознобом, нарастающей головной болью, бессоницей, нарушением аппетита, тошнотой и выраженной жаждой. Появляются боли в мышцах (преимущественно в икроножных), позже присоединяется желтушность кожи и слизистых оболочек, высыпания на коже различного характера.
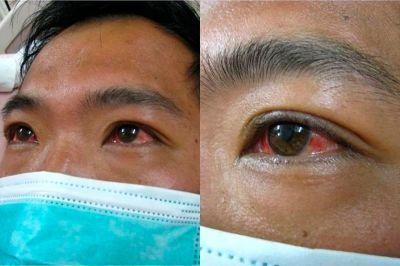
На 3-6 сутки появляются высыпания на туловище и конечностях (сыпь различного характера – пятнисто-папулёзная, мелкопятнистая, мелкоточечная, петехиальная, эритематозная с тенденцией к слиянию; после разрешения оставляет шелушение).
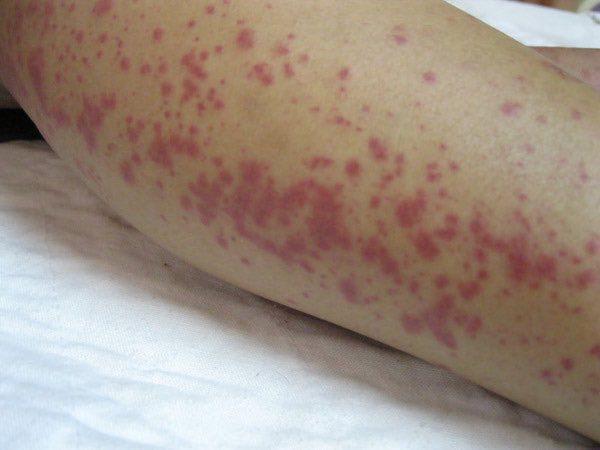
При развитии желтухи на 3-5 день появляется желтушное окрашивание кожи различной интенсивности, иктеричность (желтушность) склер, темнеет моча.
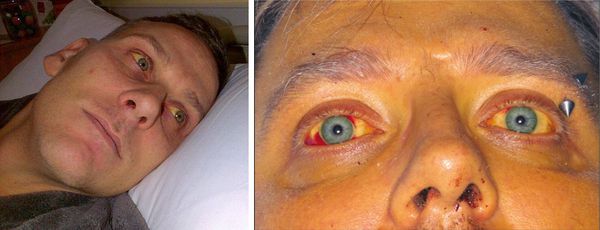
Характерным признаком является выраженная болезненность икроножных мышц, особенно при надавливании на них, а также ограничение подвижности больного из-за боли. Периферические лимфоузлы не изменяются. Со стороны сердечно-сосудистой системы наблюдается тахикардия, понижение артериального давления, глухость сердечных тонов. Возможно развитие ринофарингита и пневмонии.
К 3-4 дню увеличиваются размеры печени и селезёнки, из-за кровоизлияний появляются боли в животе. При фарингоскопии наблюдается умеренная гиперемия слизистой оболочки ротоглотки, иногда энантема (сыпь на слизистых оболочках), язык сухой, покрыт жёлто-коричневым налётом. Характерна олигоанурия (снижение количества выделяемой мочи), тёмная моча, болезненность при поколачивании по поясничной области.
Для заболевания при отсутствии адекватного лечения характеры рецидивы (через 2-7 дней нормальной температуры тела возобновление клинических проявлений) и обострения (на фоне течения заболевания усиление клинической симптоматики).
После болезни характерна длительная астения (нервно-психическая истощённость), мышечная слабость (резидуальные явления), возможно формирование хронической почечной недостаточности.
Лептоспироз у беременных протекает крайне тяжело: возникает высокий риск выкидыша, острой почечной недостаточности, ДВС-синдрома и смертельного исхода. [1] [2] [4]
Патогенез лептоспироза
Входные ворота — кожа с нарушением её целостности, слизистые оболочки ЛОР-органов, глаз, желудочно-кишечного тракта. В месте внедрения изменений не наблюдается (без первичного аффекта). Лимфогенно возбудитель пробирается в регионарные лимфатические узлы (опять же без воспалительных изменений) и далее гематогенно (через кровь) разносится во все органы и ткани, где наблюдается развитие и накопление лептоспир. Это время соответствует инкубационному периоду (то есть нет никакой симптоматики).
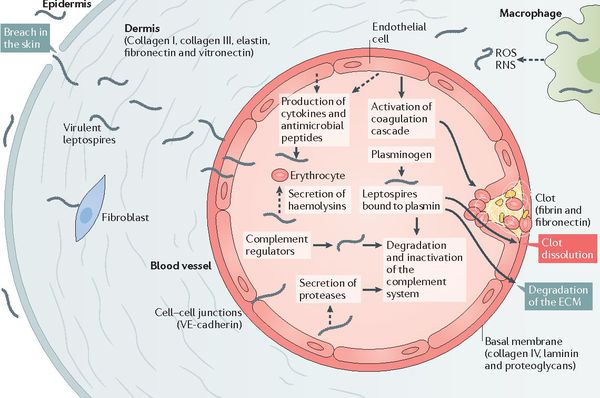
После мнимого благополучия происходит вторичный выброс лептоспир и их токсинов в кровь (при разрушении первичным звеном иммунной системы), что обуславливает начало клинических проявлений заболевания. Яды и продукты жизнедеятельности лептоспир воздействуют на стенку капилляров, что повышает их проницаемость и нарушает функционирование. Глобальный капилляротоксикоз ведёт к возникновению геморрагического синдрома (избыточной кровоточивости). Возникают кровоизлияния в надпочечники, что ведёт к острой надпочечниковой недостаточности.
Появление желтухи обусловлено отёком, деструктивно-некротическими поражениями паренхимы (ткани печени) и распадом эритроцитов посредством гемолизинов. В почках повреждается эпителий почечных канальцев и всех структурных слоёв, что проявляется нарушением образования и экскреции мочи, доходя до стадии острой почечной недостаточности. Иногда происходит проникновение лептоспир через гематоэнцефалический барьер и развитие бактериального поражения оболочек мозга (формирование менингита). Поражаются скелетные мышцы (рабдомиолизис), особенно икроножные. Через 4-6 недель при благоприятном течении формируется иммунная защита и происходит элиминация (устранение) возбудителя. Хронизация инфекции не характерна. [2] [4]
Классификация и стадии развития лептоспироза
По степени тяжести:
- тяжелый (выраженная желтушное окрашивание кожи, тромбогеморрагический синдром, острая почечная и надпочечниковая недостаточность, менингит, часто так называемый синдром Вайля — лептоспироз с сильной лихорадкой, выраженным синдромом общей инфекционной интоксикации, снижением гемоглобина и синдромом нарушения пигментного обмена);
- средней тяжести;
- лёгкой степени тяжести.
По клинической форме:
- типичная;
- геморрагическая;
- желтушная;
- ренальная (почечная);
- менингеальная;
- смешанная.
Классификация по МКБ-10:
- А27.0 Лептоспироз желтушно-геморрагический;
- А27.8 Другие формы лептоспироза;
- А27.9 Лептоспироз неуточнённый.
По наличию осложнений:
- без осложнений;
- с осложнениями (инфекционно-токсический шок, острая почечная недостаточность, острая надпочечниковая недостаточность, ДВС-синдром и другие). [1][5]
Осложнения лептоспироза
- острая почечная недостаточность (олигоурия, анурия, рост уровня креатинина);
- менингит, менингоэнцефалит, полиневрит;
- миокардит;
- пневмония;
- ирит, увеит, иридоциклит (глазные осложнения);
- отит (воспаление уха);
- у детей может наблюдаться повышение артериального давления, холецистит и панкреатит;
- синдром Кавасаки (развитие миокардита, сопровождающегося водянкой желчного пузыря, экзантемой, покраснением и припухлостью ладоней и подошв с последующей десквамацией кожи). [1][2]
Диагностика лептоспироза
- клинический анализ крови (нейтрофильный лейкоцитоз со сдвигом влево, лимфопения, анэозинофилия, повышение СОЭ, анемия, тромбоцитопения);
- общий анализ мочи (анурия, протеинурия, цилиндрурия, лейкоцитурия, эритроцитурия);
- биохимический анализ крови (билирубинемия преимущественно за счёт непрямой фракции, снижение протромбинового индекса, повышение АЛТ, АСТ, КФК-ММ, ЛДГ общ, ЩФ, креатинина, СРБ);
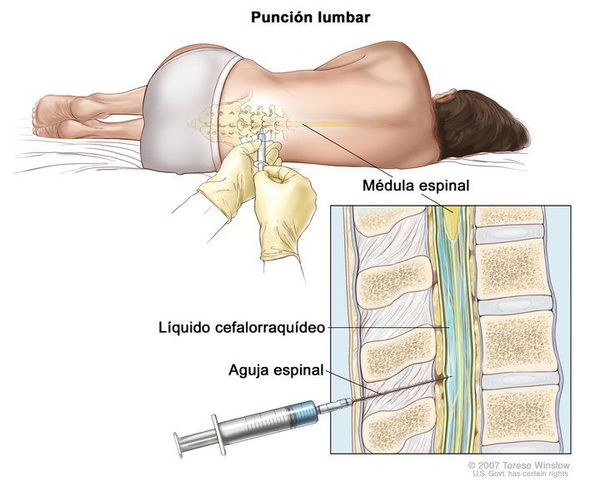
- люмбальная пункция при менингите (цитоз до 500 кл в 1 мкл, нейтрофильный плеоцитоз, повышение белка);
- бактериальный посев на листерии (материал — кровь, моча, ликвор на среды с добавлением 5 мл воды и 0,5 мл сыворотки кролика — среда Терского);
- пассажи на животных;
- серологические иммунологические реакции (РСК, РНГА, РНИФ, РМА, ИФА и другие);
- ПЦР диагностика;
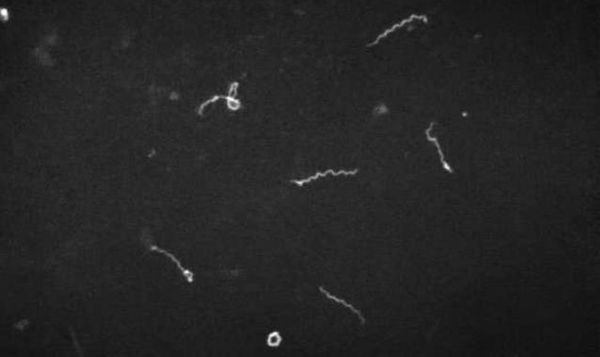
- микроскопия в тёмном поле (материал — кровь, ликвор, моча);
- биопсия икроножных мышц с последующим серебрением биоптата;
- ЭКГ (диффузные поражения). [2][4]
Лечение лептоспироза
Место лечения — инфекционное отделение больницы, отделение реанимации и интенсивной терапии (ОРИТ).
Режим — палатный, постельный.
Диета № 7 или № 2 по Певзнеру (с ограниченим Na+ и контролем жидкости).
В виду выраженной аллергизации, полиорганного характера патологии незамедлительно показано введение стандартных доз глюкокортикоидов и последующая незамедлительная антибиотикотерапия (наиболее эффективна в первые трое суток заболевания). Могут быть применены препараты пенициллина, тетрациклиновая группа, фторхинолоны. Этиотропное лечение вначале должно проводиться под непрерывным контролем медицинского персонала, так как возможно развитие реакции Яриша — Герксгеймера (массивный бактериолизис и, как следствие, инфекционно-токсический шок).
При отсутствии антибиотиков возможно введение специфического гамма-глобулина на фоне десенсибилизации.
Патогенетически обосновано назначение глюкокортикостероидов, переливание плазмы, гепаринотерапия (при развитии ДВС-синдрома), сердечных гликозидов, вазопрессоров, гипербарической оксигенации, мочегонных энтеросорбентов. При ухудшении состояния больной переводится в ОРИТ, проводиться перитонеальный диализ.
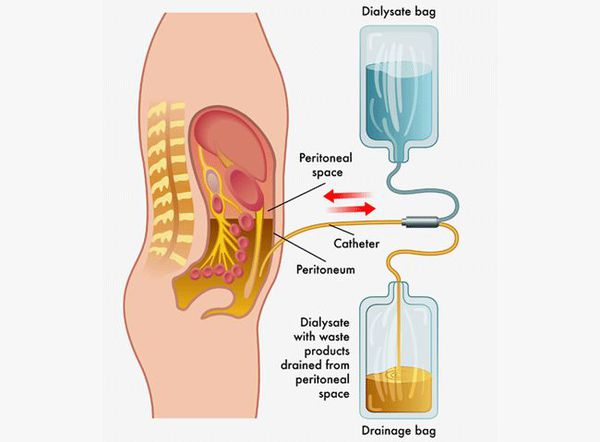
Выписка из стационара осуществляется после нормализации температуры тела, клинического состояния и лабораторных показателей. За реконвалесцентами осуществляется динамическое наблюдение в течении шести месяцев с периодическими (раз в два месяца) осмотрами врачом-инфекционистом и лабораторным обследованием. [1] [3]
Прогноз. Профилактика
Прогноз при своевременно начатой терапии в случаях средней и лёгкой степени тяжести относительно благоприятный, при развитии тяжёлого течения заболевания и осложнений возможен летальный исход.
Меры профилактики и противоэпидемические мероприятия:
- проведение борьбы с грызунами (дератизация);
- вакцинация восприимчивых домашних животных, спец. работников;
- соблюдение рекомендаций по купанию, использование защитной одежды;
- контроль за объектами централизованного водоснабжения;
- санитарно-гигиеническое просвещение населения. [1][4]
Читайте также:


