Альвеококкоз печени кт картина


Легкость и удобство в новом объеме.
У постели пациента, в операционной или на спортивной площадке - всегда готов к использованию.
Альвеококкоз - природноочаговое заболевание. Эндемичными районами являются Центральная Европа, Аляска, Северная Канада. В России высокая заболеваемость отмечается в Западной Сибири, на Дальнем Востоке, в Кировской области, в странах СНГ - в республиках Средней Азии и Закавказья [1-5, 7, 8].
Возбудители альвеококкоза - личиночная стадия цепня альвеококка Echinococcus multilocularis. Очаг поражения составляет множество ларвоцист диаметром 0,3-0,5 мм, состоящих из кутикулярной оболочки, паренхиматозного (зародышевого) слоя и вязкой пузырной жидкости, в которой иногда обнаруживаются сколексы [3, 7].
В ларвоцистах образуются выросты цистоплазмы, рост пузырьков происходит путем почкования наружу. Отдельные альвеолы скреплены между собой соединительной тканью и не имеют общей капсулы. Прорастая через пораженную ткань, альвеококковые узлы вызывают нарушение кровоснабжения органа, дегенерацию и атрофию тканей. Комплекс патогенетических факторов - механических, токсических, нейрогенных, иммунологических, вторично инфекционных - при альвеококкозе приводит к многообразию и изменчивости клинических проявлений [3, 7].
Внешне альвеококк имеет вид плотной опухоли, белесовато-желтоватого цвета, с бугристой поверхностью в глубине паренхимы и с гладкой "полированной" поверхностью на участках, выступающих из ткани печени. На разрезе опухолевый узел мелкоячеистого строения, часто с полостью распада в центре. Узлы альвеококка имеют тенденцию к омертвлению и образованию полостей разного размера, развитию вокруг пузырьков и в стенках рубцовой ткани с последующим отложением в ней извести [3, 7].
Наиболее часто (в 75% случаев) поражается печень (чаще 4, 5, 7, 8-й сегменты, реже 1-й и 2-й), в 15% случаев - легкие, в 10% - другие органы. Альвеококкоз костной ткани встречается крайне редко (менее 2%) и, как правило, является следствием диссеминации альвеококка из первичного очага 9.
Медленный, скрытый, инфильтрирующий рост альвеококка вдоль клетчатки сосудисто-секреторных ножек к воротам печени приводит к развитию многочисленных осложнений, таких как образование полости распада и ее нагноение, механическая желтуха, инвазии ворот Глиссона и печеночно-дуоденальной связки, прорастание кавальных ворот и нижней полой вены, прорастание в диафрагму, перикард, желудок и двенадцатиперстную кишку, распространение на забрюшинную клетчатку, в правую почку, надпочечник, поясничную мышцу и другие органы [1, 3, 5, 7].
Метастазирование происходит лимфогенным и гематогенным путем, поэтому нередко метастазы альвеококка находят в лимфатических узлах ворот печени и печеночно-двенадцатиперстной связки. Возможно метастазирование опухоли в легкие, забрюшинные лимфатические узлы, позвоночник, головной мозг [3, 4, 7].
Общая послеоперационная летальность составляет от 12,1 до 17,5% [4].
Выделяют раннюю, неосложненную стадию, стадию осложнений и терминальную стадию заболевания [7].
В отличие от злокачественной опухоли при альвеококкозе у большинства больных отсутствует интоксикация, сохраняется аппетит, не изменяются вес, работоспособность, пока не присоединяются осложнения [3].
Большую помощь в диагностике заболевания оказывают ультразвуковое исследование (УЗИ), компьютерная томография (КТ) и магнито-резонансная томография (МРТ).
При проведении УЗИ у 80% пациентов наблюдается гепатомегалия [6].
Эхографически паразитарный узел визуализируется как образование большого диаметра, в котором чередуются эхопозитивные и эхонегативные участки, что указывает на чередование очень плотных очагов (участки фиброза) и полостных (кистозных) структур. Полость распада с секвестрами ткани паразитарного узла при УЗИ визуализируется как гиперэхогенное образование, в центре которого определяется неоднородный эхонегативный участок с неровными контурами, окруженное как бы каймой ткани несколько повышенной эхогенности; позади такого образования регистрируется четко выраженный эффект усиления. Достоверным признаком альвеококкоза является наличие в печени множества разбросанных гиперэхогенных образований, дающих акустическую тень.
По результатам УЗИ могут определяться три формы паразитарного узла: очаговая или узловая, инфильтративная и смешанная [6].
Узловая форма альвеококкоза характеризуется наличием образования повышенной эхогенности, равномерной эхоструктуры. Границы узла хотя и имеют неправильную форму, но в большинстве случаев четко отличаются от нормальной паренхимы печени. Эхоструктура не пораженной узлом ткани печени не изменена.
При инфильтративной форме альвеококкоза нет четкой границы между узлом альвеококка и паренхимой печени. Визуализируются неправильной формы образования с равномерной, более высокой, чем ткань печени, эхогенностью, при этом верхняя часть узла, как правило, более эхопозитивная, чем нижняя, что объясняется постепенным затуханием ультразвуковых волн.
Смешанная форма альвеококкоза встречается более чем у половины пациентов. Она определяется как образование гиперэхогенной структуры, на отдельных участках которого можно видеть четкую границу между узлом и тканью печени. Не занятая паразитарным узлом паренхима печени повышенной эхогенности, неоднородной эхоструктуры, что указывает на трансформацию паренхимы печени в цирроз.
При КТ и МРТ устанавливаются не только распространенность очага поражения и наличие осложнений, но и объем интактной паренхимы печени, степень выраженности компенсаторной гипертрофии, предоставляется дополнительная информация о сдавлении или прорастании крупных венозных сосудов и желчных протоков, инвазии альвеококка в структуры, окружающие ткань печени, и обнаруживаются отдаленные метастазы [7].
Поражение печени альвеококкозом складывается из следующих компонентов: мелкие полости; грануляционная ткань и фиброз; центральные очаги некроза с разжижением; обызвествления [7].
Грануляционная ткань и фиброз на КТ имеют пониженную плотность при сравнении с окружающей паренхимой печени. При контрастировании плотность грануляционной ткани и фиброза возрастает преимущественно в позднюю фазу, однако даже в эту фазу они остаются гиподесными по отношению к нормальной паренхиме печени. Мелкие полости бывают "разбросаны" в грануляционной ткани, имеют низкую плотность по сравнению с последней и лучше (в 36% случаев) выявляются на КТ с усилением. Участки некроза с разжижением наблюдаются в обширных очагах (более 5 мм), окружены зонами фиброза с мелкими пузырьками. Плотность очагов некроза с разжижением несколько выше плотности воды и варьирует от 10 до 18 ед. Н в зависимости от содержания белковых ингредиентов. Контрастирования таких очагов распада не наблюдается.
При КТ с контрастированием повышается градиент плотности между паренхимой печени и очагом поражения. Мелкие полости, очаги некроза с разжижением не изменяют своих денситометрических показателей и более четко визуализируются на постконтрастных сканах.
Очаги обызвествления на КТ выглядят как участки повышенной плотности, рассеянные в грануляционной ткани (выявляются в 83% случаев). Плотность кальцинатов в ряде случаев очень высокая (до 420 ед. Н). Тем не менее мелкоточечные кальцинаты могут маскироваться при КТ с контрастным усилением. Приоритет в их выявлении принадлежит нативной КТ. Кальцинаты и мелкие полости являются наиболее характерными признаками альвеококкоза печени, без обнаружения которых по данным КТ сложно поставить правильный диагноз.
КТ-картина зависит от объема, локализации и стадии патологического процесса.
Начало поражения выявляется в виде гиподенсного (14-25 ед. Н) очага без четких границ. В дальнейшем, при увеличении размеров, узлы альвеококкоза дают характерную картину в виде одиночных или множественных зон пониженной плотности с обызвествлениями погибших пузырьков. Известь откладывается главным образом в рубцовой ткани вокруг омертвевших узлов альвеококка. Кальцификация является точечной или аморфной, на поздних стадиях - глыб- чатой и массивной. Наружные отделы паразита, сохраняющие свою активность, имеют денситометрические показатели в пределах 35-40 ед. Н. Очаги обычно гетерогенные, неправильной формы, с нечеткими краями. Определяются также увеличение печени и деформация ее в пораженной области.
При МРТ интенсивность сигнала от грануляционной ткани в сравнении с паренхимой печени несколько снижена на Т1 ВИ. Фиброз дает подобную грануляционной ткани интенсивность сигнала на Т1 ВИ и изо- или гипоинтенсивный МР-сигнал на Т2 ВИ. Мелкие полости выглядят гипоинтенсивными на Т1 ВИ и гиперинтенсивными на Т2 ВИ. Интенсивность МР-сигнала очагов некроза с разжижением зависит от содержания макромолекул белков. Обычно участки распада выглядят яркими на Т2 ВИ и темными на Т1 ВИ. Очаги обызвествления в ряде случаев могут быть различимы как участки утраты МР-сигнала, прежде всего на Т2 ВИ, особенно при сопоставлении МР- и КТ-изображения [7].
Таким образом, узлы альвеококкоза в печени определяются на МРТ как неоднородные гипоинтенсивные очаги поражения. Этот низкий МР-сигнал обусловлен наличием всех компонентов поражения, особенно кальцинатов, очагов распада, мелких полостей, участков фиброза. На Т2 ВИ МР-сигнал от "паразитарной опухоли" является неоднородным - пониженным в области кальцинатов и фиброза, повышенным в области малых полостей и очагов распада. Это важный дифференциально-диагностический признак альвеококкоза печени.
МРТ с применением препаратов гадолиния выявляет те же изменения, что и КТ с контрастированием [7].
В настоящее время излечение больного альвеококкозом возможно лишь при полном удалении паразитарного узла.
По данным разных авторов, при альвеококкозе печени в 40,7-56,8% случаев производят резекцию органа (радикальное оперативное вмешательство). Это могут быть небольшие и средние по объему (лобэктомия, сегмент-, бисегментэктомия, атипичная резекция), а также большие и предельно большие резекции печени (право- или левосторонняя расширенная гемигепатэктомия, право- или левосторонняя гемигепатэктомия); вылущивание узла альвеококка с резекцией части печени; паллиативные резекции печени (при невозможности выполнения радикальной операции вследствие распространения паразитарной ткани на магистральные сосуды, при достаточной величине функционирующей печеночной ткани и отсутствии резкого нарушения ее функции); кроме того, при паллиативных операциях в 29,7% случаев используют криовоздействие на неудалимые участки опухоли [3-5, 7].
В качестве иллюстрации приводим собственное клиническое наблюдение, демонстрирующее возможности комплексной диагностики эхинококкоза печени.
Больной П., 58 лет, поступил с жалобами на боли в правом подреберье.
При УЗИ брюшной полости было установлено следующее.
Печень увеличена в размерах, эхоструктура неоднородная, эхогенность обычная, признаков портальной и билиарной гипертензии нет. В правой доле печени, в проекции 5-8-го сегментов, визуализируется гиперэхогенное объемное образование размером 112x102 мм, в центре которого определяется неоднородный эхонегативный участок с неровными контурами, окруженный как бы каймой ткани несколько повышенной эхогенности. Контуры образования неровные, нечеткие. Позади образования отмечается четко выраженный эффект усиления. Желчный пузырь уменьшен в размерах, конкрементов не выявлено. Поджелудочная железа без особенностей. Селезенка нормального размера, структурно не изменена. Заключение: гепатомегалия, паразитарная киста (альвеококкоз) правой доли печени (рис. 1).
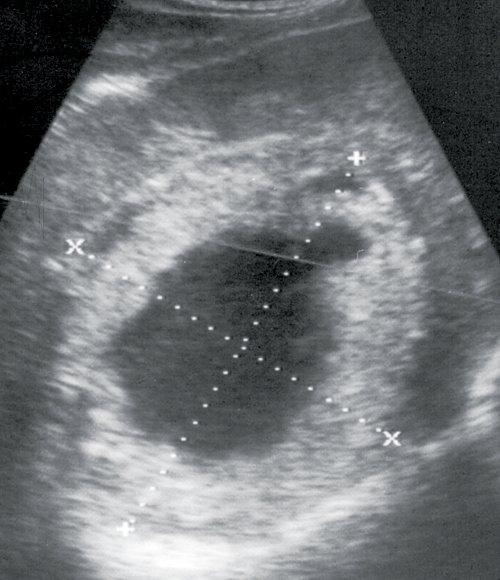
Рис. 1. Эхограмма альвеококкоза правой доли печени.
Для уточнения диагноза была проведена КТ брюшной полости, при которой установлено следующее.
Печень увеличена в размерах, неоднородная по эхоструктуре, признаков портальной и билиарной гипертензии нет. При нативном исследовании в правой доле печени, начиная с поддиафрагмальных отделов, определяется дополнительное объемное образование пониженной плотности, с выраженной аморфной кальцификацией по периферии, нечеткими границами, размером 113x109 мм. По периферии основного образования выявлены дополнительные образования, имеющие подобную характеристику, но без кальцификации по периферии. После введения контрастного вещества образование не накапливает его, отмечается выраженная нечеткость контуров (инфильтративный рост). Поджелудочная железа без особенностей. Селезенка нормального размера, структурно не изменена. Заключение: паразитарная киста (альвеококкоз) правой доли печени (рис. 2, а, б).
Мальчик 13 лет. Жалобы на повышение температуры, боли в животе, слабость, умеренную желтуху. Ваше мнение, уважаемые коллеги?
.jpg)
Нативная фаза
.jpg)
.jpg)
.jpg)
.jpg)








Артериальная фаза



.jpg)






Венозная фаза






.jpg)


.jpg)


Первый раз такое вижу, пока без малейшего понятия. Такие кальцинировать и как бы объём. В голову пришло токсоплазмоз. Но это так, на уровне подкорки. Сейчас буду читать и искать информацию по "сусекам". весьма интересно.
- Login to post comments
Да, врач УЗИ описывает это как объемное образование. Наши доктора тоже пока не знают, что это.
- Login to post comments
И желчный пузырь не нашли, и врач УЗИ тоже не нашла.
- Login to post comments
- Login to post comments
Посмотрите эту ссылку, пишут что как исход цитомегаловирусного постнатального гепатита, может развиться фиброз печени, портальная гипертензия и КАЛЬЦИНАЦИЯ паренхима; плюс связывают с этой инфекцией ассоциацию с экстра-билиарной атрезией (по поводу того, что не нашли ЖП).
Буду искать дальше.
- Login to post comments
Далее: при врождённом токсоплазмозе, описываются схожие изменения.
Надеюсь что подкорка не подвела; я пока склоняюсь к варианту постнатальной инфекции с исходом в те изменения, которые мы видим на представленных сканах. Рекомендации: серологические тесты и конечно биопсия печени, попросите вашего врача УЗИ, пункция в данном случае будет не сложной.
Буду читать дальше, если что новое нарою-напишу!
- Login to post comments
- Login to post comments
думаю, что это опухоль. Округлая форма, масс-эффект на сосуды, расширенные желчные ходы по периферии образования, сгруппированные обызвествления. Опухоль вероятно злокачественная, больше похоже на гепатоцеллюлярный рак. Могут быть редкие другие саркомы печени - рабдомиосаркома, ангиосаркома, недифференцированная саркома и холангиокарцинома. Данных за фиброз не вижу. Необходимо биопсия печени.
- Login to post comments
Ув. коллег,так как не нашли ж.пузырь,то на 30-м снимке похоже что он сдавпен опухолью(я не спец в КТ),примерно там должен быть ж.п?
- Login to post comments
просто печень увеличена и желчный пузырь должен быть еще ниже, его не видно на представленных срезах.
- Login to post comments
Согласна с аргументами seven_ray и доктором Марио
Можно думать о опухоли - узловое перипортальное расположение, хотя в артериальную фазу и не отмечается накопление контраста( есть данные , что первичные опухоли могут терять способность к накоплению контраста), в портальную фазу гиподенсивное по отношение к паренхиме печени, четко очертились границы , расширение желчных протоков, возможно желчный пузырь не виден из-за масс-эффекта. Кальцинаты - характерны для холангиокарцином, мезенхимальных опухолей в зоне некроза. Хотя в большинстве случаев описывают кистозные изменения при опухолях, чем кальцинаты. В таких случаях однозначно тест на альфафетопротеин, раковый эмбриональный антиген, биопсия.
При токсоплазмозе харатерен гепатит з признаками холестаза и кальцинатами в области гранулем, похоже.
- Login to post comments
Коллеги.Читала про фибролламеллярную карциному,которая содержит фиброзные пласты и кальцинаты и на Кт она пониженой плотности,видны кальцинаты. только,вот ДОЛЖНА давать усиление сигнала при контрастировании.Очень трудно без гистологии отличить от холангиокарциномы(о которой известно,что соседствует с печеночными паразитами).Думаю(мое скромное мнение неспециалиста в КТ) нужна биопсия.
- Login to post comments
N.B. По фиброламеллярной карциноме: в центре образования выявляется central scar "рубец", который в отличии от остальной опухоли не накапливает контраст в артериальную/портальную фазу, или может давать очень слабое накопление в отсроченную фазу. Не наш случай.
- Login to post comments
- Login to post comments
Надеюсь, что у нас доведут пациента до диагноза, что узнаю, обязательно сообщу.
- Login to post comments
Вчера сделали биопсию, но не пункционную, а лапаротомическую. По мазкам-отпечаткам ничего определенного пока сказать не смогли, вроде есть атипичные клетки. Подождем гистологию.
- Login to post comments
Значит видимо опухоль. Интересно какая, я никогда не встречал такую кальцинацию в первичной опухоли; даже в литературе. Супер интересно!
- Login to post comments
Сегодня узнала результаты гистологии, правда пока только на словах, гистологию проводили в двух разных лабораториях, в обоих сказали - цирроз. Теперь наш онколог думает, что хирурги не оттуда взяли материал. Будут или нет делать повторную биопсию, пока не знаю. А может, и правда цирроз?
- Login to post comments
Узнала новую информацию по этому ребенку. Мальчика перевели в другую больницу, там сделали повторную биопсию, результат - альвеококкоз.
- Login to post comments
Ну и слава богу что не опухоль! Я изначально высказывался о вероятной инфекции/паразитах; про опухоль с такой кальцинацией даже в литературе не находил (хотя может плохо искал). Теперь надо решить; это пре-натальное заражение или после рождения? У меня был один раз необъяснимый случай; когда нашёл у ребёнка которому было около годика, эхинококковую кисту печени величиной около 7 см; а во всех руководствах пишут что эхинококк растёт 1 см в год в диаметре; и плацентарный барьер не проходит. Я так и не разобрался; как у ребёнка в таком малом возрасте выросла такая огромная киста.
- Login to post comments
Марио, у нас 28 летний парень погибает от альвеококкоза. Говорит:"лучше рак был-бы, уже бы помер. А то мучаюсь
- Login to post comments
На счет времени заражения даже не знаю, наверное, постнатально. Проживает мальчик в области, в деревне.
- Login to post comments
Паразитарная болезнь, которая развивается с образованием первичного очага в печени, называется альвеококкоз. Возбудителем выступают личинки ленточного паразита. При малой инвазии (неосложненная форма) больной жалуется на аллергическую реакцию, боль в области печени, горечь в ротовой полости.
На фоне отсутствия своевременной терапии развиваются осложнения – абсцесс паразитарного новообразования, его прорыв в брюшную или плевральную полость, механическая желтуха, портальная гипертензия, увеличение печени, селезенки в размере.
Для выявления патологии требуется дифференциальная диагностика, поскольку альвеококкоз печени необходимо отличить от эхинококкоза. Назначают УЗИ, КТ, МРТ, рентгенограмму, лабораторные анализы крови. Рассмотрим паразитарную болезнь, этиологию, причины и лечение.
Альвеококкоз и причины заболевания
Альвеолярный эхинококкоз – глистная инвазия, причиной которой выступает проникновение ленточного гельминта в человеческий организм.
Он провоцирует опухолевидное поражение железы с последующим ростом и образованием метастаз в других внутренних органах – легкие, головной мозг, почки, селезенка.
Это редкое заболевание, которое диагностируется у людей. Заболеваемость до 0,08%. Чаще всего страдают жители Соединенных Штатов, Канады, Европейских стран. В группу риска попадают лица среднего и молодого возраста, которые занимаются охотой.
Опасность для людей представляет личиночная стадия паразитов. Половозрелые особи по строению схожи с эхинококками, но различаются количеством крючьев на сколексе, отсутствием боковых ответвлений, локализацией полового отверстия.
Ленточный глист паразитирует в кишечнике волков, лисиц, песцов, собак, кошек. Они выступают основными хозяевами гельминта. Зрелые яйца вместе с фекальными массами животных оказываются в окружающей среде, после попадают к промежуточным хозяевам (мыши, ондатры, речные бобры, нутрии, человек).
В организме промежуточного хозяина протекает личиночное развитие гельминта. Возбудитель попадает в тело человека через ротовую полость.
Инфицирование возможно при таких обстоятельствах:
- Через продукты питания, на которых имеются яйца паразитов.
- Во время сдирания и последующей обработки шкуры животного.
- При контакте с кошкой, собакой.
- На фоне потребления питьевой воды из природных источников.
- При употреблении трав, ягод.
В человеческом организме личинка паразита выходит из яйца, по кровеносной системе попадает в печень, где и задерживается (чаще всего, иногда мигрирует в легкие). В печени личинка преобразуется в маленький шарик не более 4 миллиметров, который размножается посредством экзогенного почкования.
Со временем в строме органа образуется плотное паразитарное новообразование от 5 мм до 30 сантиметров. По аналогии со злокачественной опухолью паразитарная может прорастать в соседние ткани и органы, затрагивая лимфатические узлы, кровеносные сосуды и пр.
Клинические проявления альвеококкоза
Если у больного поселился альвеококк в печени, то заболевание бывает таких форм – бессимптомная, неосложненная и осложненная. Характер протекания также отличается. Бывает медленно и активно прогрессирующий, злокачественный.
Инкубационный период может варьироваться от 5 до 10 лет. В это время больной мучается только от аллергической реакции – гиперемия кожного покрова, зуд, жжение, высыпания. Выявить на этой стадии заболевание можно с помощью ультразвукового исследования, которое выполняется с профилактической целью либо по причине другой патологии.
По мере прогрессирования болезни проявляются другие симптомы. К ним относят увеличение печени в размере, боль в области правого подреберья тупого характера, дискомфорт в эпигастральной зоне, горечь в ротовой полости, периодическую тошноту.
При осложненной стадии у больного проявляется механическая желтуха, которая выступает следствием компрессии желчных каналов, абсцесс железы, лихорадочное состояние, сопровождающиеся интенсивной выработкой пота и ознобом.
При разрыве паразитарной опухоли выявляются осложнения:
- Перитонит.
- Воспаление околосердечной сумки (перикардит).
- Гнойный плеврит.
- Гнойная форма холангита.
- Аспирационный вид пневмонии.
- Бронхиальные свищи.
Когда паразитарный узел сдавливает ворота печени, то возникает портальная гипертензия, которая приводит к расширению вен пищевода, кровотечению, увеличению селезенки в размере, асциту.
Если альвеококки проникли в почки, то у больного обнаруживается белок в моче, кровь и гнойные массы в урине, инфекционные процессы мочевыводящих путей. Это приводит к хронической форме гломерулонефрита, амилоидозу, почечной недостаточности.
В тяжелых случаях, когда паразиты по кровотоку проникли в мозг, больной мучается от сильных головных болей (не купируются лекарственными препаратами), рвоты, эпилептических припадков.
Альвеококкоз печени развивается стремительно, если у больного в анамнезе иммунодефицит, тяжелые хронические заболевания. В таких ситуациях высока вероятность смерти.
Диагностика паразитарной болезни

Процесс диагностики начинают со сбора эпидемиологического анамнеза. Выясняют, в какой зоне человек проживает, имеются ли профессиональные риски инфицирования, занимается ли он сбором ягод, лекарственных трав и пр. Для начальной стадии характерен положительный результат на аллергические тесты.
К специфическим методам исследования относят иммуноферментный анализ крови, РЛА, ПЦР, РИГА. Чтобы выявить альвеолярную паразитарную болезнь, размеры узла в железе, проводятся такие исследования как рентген, УЗИ, ангиография печени.
Неинвазивной методикой обследования является КТ. Когда имеются затруднения в постановке диагноза, осуществляется сцинтография печени, проводится диагностическая лапароскопическая операция.
Диагностика носит дифференциальный характер, обязательно исключают другие заболевания печени:
Чтобы выявить метастазы, требуется рентген грудной клетки, МРТ головного мозга, проводится ультразвуковое исследование почек и надпочечников.
Альвеококковый узел похож на некротический воспалительный процесс, который пронзен миллионами пузырьков-личинок, напоминает опухолевое образование. По этой причине нередко ставят неправильный диагноз, поскольку узлы врастают в печеночные ткани, а не раздвигают орган. Когда на КТ или МРТ видны метастазы в легких либо головном мозге, диагноз выглядит еще правдоподобней.
Ошибку можно выявить только посредством гистологического исследования. Паразитов, как правило, находят в обеих долях железы, реже – только в одной. Альвеолярные узлы бывают множественными и одиночными, имеют свойство сливаться в большие новообразования (вплоть до 2 кг).
Хирургическое лечение
Лечение альвеококкоза печени проводится только оперативным способом, имеет свои сложности. Вследствие поздней диагностики и выявления паразитарной патологии, только в 15-20% случаях удается успешно прооперировать. В сложных картинах вмешательство проводится, но имеет много рисков. Поскольку нужна не только резекция печени, но и удаление метастаз в других внутренних органах.
Если отсутствует возможность радикального вмешательства, медицинские специалисты опустошают полости распада, проводят паллиативную резекцию печени, операцию на желчевыводящих путях. Одной из рекомендаций доктора может быть химиотерапия противопаразитарными средствами. Ее эффективность низкая.
Противопаразитарное лечение проводится одновременно с паллиативной операцией. Вследствие существенной плотности тканей альвеококкового новообразования, для манипуляции применяют безыгольные инъекторы, посредством которых вводится антигельминтный медикамент.
По медицинскому стандарту на фоне альвеококкоза назначают препараты:
- Левамизол. Активное действующее вещество левамизола гидрохлорид. Выпускается в виде таблеток – 150 мг. Противопоказание – гиперчувствительность. Осторожно назначают при заболеваниях печени и почек.
- Мебендазол. Активный компонент метронидазол. Выпускается в виде раствора, таблеток. Запрещено применение при органических поражениях центральной нервной системы, печеночной недостаточности, беременности, лактации, лейкопении, органической непереносимости лекарства.
В тяжелых случаях применяются радикальные и паллиативные вмешательства (операции, которые улучшают качество жизни, самочувствие больного). Чаще всего радикальную операцию провести не получается, поскольку альвеококковый узел локализуется в воротах печени. К радикальным операциям относят вылущение паразитарной опухоли и иссечение железы.
Паразитарный узел иссекается в пределах здоровых тканей. Либо частично вылущивают и иссекают. Если узлов много, а состояние пациента не позволяет многочасового вмешательства, операцию проводят в несколько этапов, чтобы снизить нагрузку на организм.
Прогноз и профилактические мероприятия

Поскольку паразитарная болезнь прогрессирует медленно, характеризуется бессимптомным течением, это негативно сказывается на прогнозе. Чаще всего заболевание диагностируют поздно, что не позволяет провести радикальное оперативное вмешательство.
Прогноз на фоне альвеолярного эхинококкоза негативный. Так, если отсутствует оперативное лечение, то 10-летняя выживаемость не более 10-20% от всех случаев. Гибель пациентов обусловлена осложнениями, которые спровоцировали паразиты.
Пациенты умирают от гнойного абсцесса, дисфункции печени, внутреннего кровотечения, прорастания альвеококкового узла в соседней органы, что приводит к нарушению их функциональности, метастаз в головном мозге.
Профилактика ориентирована на предупреждение патологии, потому что альвеококкоз практически не реагирует на противопаразитарные медикаменты.
Профилактические мероприятия заключаются в следующем:
- Истребление мелких грызунов.
- Шкуры диких животных требуется хранить в нежилых помещениях.
- Выделкой шкур надо заниматься в специальной одежде – халат, перчатки, а после работы тщательно вымывать руки мыльной водой.
- Овощи, фрукты, ягоды и зелень мыть перед употреблением в пищу.
Лица, которые в силу своей профессиональной деятельности, попадают в группу риска (охотники, пастухи), должны регулярно проходить скрининговое обследование.
Читайте также:


