Анализ крови на инфекцию в костях
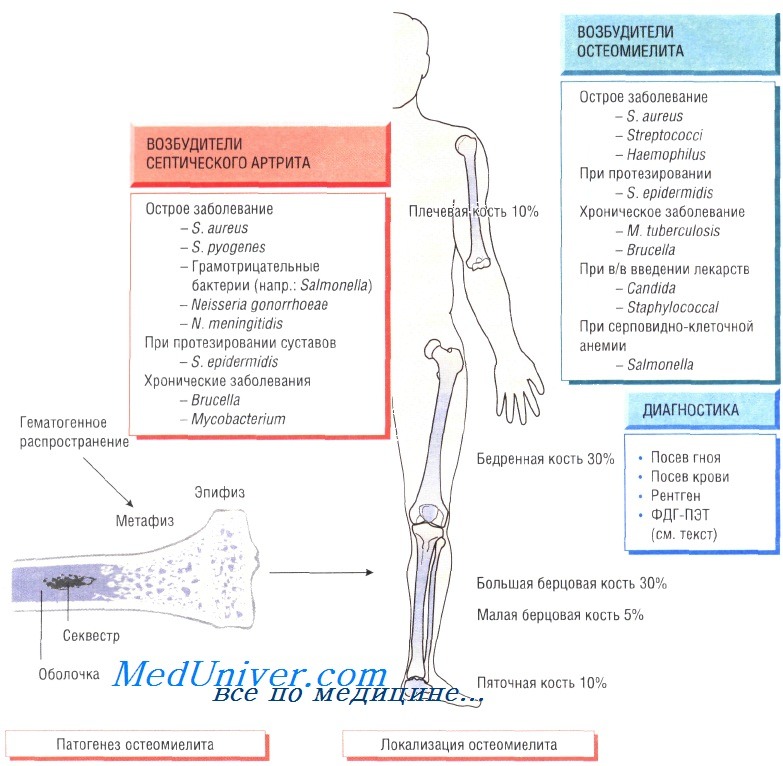
Остеомиелит (инфекция костной ткани) возникает в результате гематогенного распространения инфекции или поражения кости вследствие заболеваний суставов, а также после травмы и хирургического вмешательства. Образование гноя способствует развитию ишемии и некроза тканей. Омертвевшую часть кости называют секвестром. Вокруг очага инфекции происходит формирование новой костной ткани (оболочки).
У детей чаще всего отмечают поражение метафизов трубчатых костей (бедренной, большеберцовой и плечевой). У взрослых также может развиться остеомиелит позвоночника.
В 90% случаев в роли возбудителя остеомиелита выступает Staphylococcus aureus, реже — Streptococcus pyogenes (4%), Haemophilus influenzae (4%), Escherichia coli, Mycobacterium tuberculosis и микроорганизмы родов Salmonella и Brucella. У пациентов с серповидно-клеточной анемией чаще всего диагностируют сальмонеллёзную этиологию заболевания.
Клинические признаки остеомиелита. У пациентов отмечают гипертермию и болевой синдром, причём у некоторых из них (особенно в молодом возрасте) боль чётко не локализована. Дети часто перестают двигать поражённой конечностью (псевдопаралич). При прогрессировании заболевания наблюдают отёчность мягких тканей, сопровождающуюся образованием полостей.
При отсутствии необходимого лечения и поздней диагностики возникают патологические переломы. Кроме того, повышается риск развития хронической формы остеомиелита. Очень часто очаги острой или хронической инфекции возникают вокруг инородных тел (хирургические нитки, осколки при травме).
Диагностика остеомиелита. Изменения, определяемые при радиологических исследованиях, возникают только на поздних стадиях болезни, когда происходит деминерализация костей. Сцинтиграфия позволяет обнаружить инфекцию, но не дифференцировать инфекционный и воспалительный процессы. Наиболее чувствительный метод — позитронно-эмиссионная томография с использованием фтордеоксиглюкозы (ФДГ-ПЭТ). Большое значение имеет посев образцов крови пациента, хотя на ранних стадиях инфекции результат может быть отрицательным. Для идентификации возбудителя и определения его чувствительности к антибиотикам осуществляют посев гноя, отобранного при помощи иглы или прямой биопсии.
Лечение остеомиелита. Основной метод лечения — дренирование и иссечение секвестра. Эмпирическую антибиотикотерапию (флуклоксациллин и фузидовая кислота) необходимо начинать как можно быстрее, не дожидаясь результатов посева, так как в большинстве случаев заболевание вызывают стафилококки и стрептококки. Другие препараты (ципрофлоксацин) назначают при выделении чистой культуры сальмонелл или подозрении на сальмонеллёзную инфекцию у пациентов с серповидно-клеточной анемией. Лечение продолжают до очевидного выздоровления и исчезновения признаков воспаления (около 6 нед).
При неправильном лечении, а также после хирургической операции или травмы болезнь переходит в хроническую форму. С внедрением в клиническую практику протезирования у пожилых людей всё чаще обнаруживают хронический остеомиелит, связанный с контаминацией протезов слабовирулентными микроорганизмами (коагулаза-отрицательными стафилококками).
У 50% больных возбудителем становятся Staphylococcus aureus, в остальных случаях чаще — грамотрицательные бактерии (рода Pseudomonas, Proteus и Е. coli). Основные симптомы — постоянный болевой синдром, отёк, деформация тканей и хронические выделения из свищей. Для диагностики необходимо выполнить посев гноя, отобранного в асептических условиях. Залогом эффективного лечения считают правильно подобранную антибактериальную терапию и успешное выполнение хирургического вмешательства. При возникновении инфекции в месте установки протеза его необходимо удалить (для эффективности лечения).
Гнойный артрит обычно возникает на фоне бактериемии, при этом в 95% случаев возбудителем являются S. aureus и S. pyogenes. Кроме того, в этиологии заболевания участвуют кишечные бактерии, сальмонеллы, бруцеллы, Neisseria gonorrhoeae, Н. influenzae, Borrelia burgdorferi, Pasteurella и M. tuberculosis. Чаще происходит поражение крупных суставов (например, коленного), но нередко отмечают инфекции плечевого, тазобедренного, голеностопного, локтевого и запястного суставов.
Очень часто заболевание возникает при протезировании суставов, когда во время операции или в результате гематогенного распространения на протезе развиваются микроорганизмы, входящие в состав микрофлоры кожи (обычно S. aureus или Staphylococcus epidermidis). Источник инфекции может быть на удалённом расстоянии от места развития артрита.
Клинические признаки гнойного артрита. У детей болезнь начинается с внезапного повышения температуры, возникновения боли и отёчности, затрудняющих движения в поражённом суставе. У взрослых артрит может развиваться постепенно. В ряде случаев в анамнезе есть указания на заболевания мочевыводящих путей или сальмонеллёз. Другие характерные симптомы — развитие целлюлита или появление сыпи (например, сыпь при гонококковой инфекции).
Перед установлением диагноза необходимо исключить такие заболевания, как ревматоидный артрит, остеоартрит, подагра, псевдоподагра и реактивный артрит. Для диагностики выполняют пункцию сустава. Проводят бактериологическое исследование суставной жидкости (окраска по Граму), возможно повышение количества лейкоцитов. Результаты посева оценивают через 48 ч. При подозрении на бруцеллёз для посева отбирают образцы костного мозга пациента.
Лечение следует начинать с внутривенного введения антибиотиков, эффективных в отношении определённого или предполагаемого возбудителя. Затем продолжают курс антибактериальной терапии (приём препаратов внутрь) до 6 нед. Иногда необходима пункция и промывание сустава.
Некоторые вирусы (например, вирус краснухи, паротита и гепатита В) могут стать причиной артрита. Артрит, вызванный вирусом краснухи (чаще наблюдается у женщин), развивается через несколько дней после возникновения сыпи. Некоторые альфавирусы способны вызывать тяжёлые заболевания костей и суставов. Иногда артрит возникает вследствие иммунной реакции на возбудителя в периоде реконвалесценции некоторых инфекционных заболеваний (например, после менингококковой инфекции, шигеллёза или хламидиоза). При хламидиозе возможно развитие синдрома Рейтера — сочетание увеита и артрита.
Суставные протезы могут подвергнуться микробной контаминации во время операции и при гематогенном распространении инфекции. Возбудителями обычно становятся низковирулентные микроорганизмы (например, S. epidermidis). Тяжёлые последствия наблюдают в результате инфекции, вызванной S. aureus (особенно его метициллинрезистентны-ми штаммами). Для лечения назначают внутривенное введение антибактериальных препаратов (по результатам исследования чувствительности микроорганизмов к антибиотикам).
В связи с развитием инфекции суставной протез необходимо удалить, при этом следует соблюдать меры предосторожности для недопущения распространения инфекции. Пациентам, которым предстоит протезирование суставов, назначают курс профилактической антибиотикотерапии препаратами, эффективными в отношении S. aureus.
Комплексное обследование включает тесты, направленные на определение циркулирующих аутоантител и различных биохимических маркеров острой фазы воспаления. Боли в суставах могут быть признаком артрита, в том числе ревматоидного, артроза, остеоартроза, подагры, хондрокальциноза, болезни Бехтерева и других заболеваний. Позволяет выявить возможную причину, а также дифференцировать различные формы артритов.
Какие тесты входят в данный комплекс:
· Клинический анализ крови (c лейкоцитарной формулой);
· Скорость оседания эритроцитов (СОЭ);
· Мочевая кислота в сыворотке;
· С-реактивный белок, количественно (метод с нормальной чувствительностью);
· Ревматоидный фактор (РФ);
· Антинуклеарный фактор на HEp-2-клетках;
· Антитела к экстрагируемому ядерному антигену (ENA-скрин).
Какой биоматериал можно использовать для исследования?
· Проточная цитофлуориметрия: Клинический анализ крови (c лейкоцитарной формулой);
· Метод капиллярной фотометрии : СОЭ;
· Клоттинговый метод (детекция бокового светорассеяния, определение процента по конечной точке): Фибриноген;
· Иммунотурбидиметрия: Антистрептолизин О, С-реактивный белок, Ревматоидный фактор;
· Ферментативный колориметрический метод: Мочевая кислота;
· Непрямая реакция иммунофлюоресценции: Антинуклеарный фактор на HEp-2-клетках;
· Иммуноферментный анализ: Антитела к экстрагируемому ядерному антигену (ENA-скрин).
Как правильно подготовиться к исследованию?
- В течение суток до исследования не употреблять алкоголь, а также лекарственные препараты (по согласованию с врачом);
- Не принимать пищу в течение 12 часов перед анализом;
- Исключить физическое и эмоциональное перенапряжение в течение 24 часов до исследования;
- Не курить 3 часа до исследования
Общая информация об исследовании
Боли в суставах могут быть признаком артрита, в том числе ревматоидного, артроза, остеоартроза, подагры, хондрокальциноза, болезни Бехтерева и других заболеваний.
Воспаление суставов также может быть вызвано инфекционными или системными заболеваниями: грипп, скарлатина, туберкулез, гонорея, хламидиоз, а также хроническим очагом инфекции, вызванной стафилококками или стрептококками. В основе многих заболеваний суставов лежит воспалительный процесс, который становится причиной нарушений подвижности со стороны опорно-двигательной системы.
Воспаление является биохимической защитной реакцией организма в ответ на повреждение тканей, может носить как острый, так и хронический характер. Так, например, при ревматоидном артрите процесс системного хронического воспаления сопровождается повышением скорости оседания эритроцитов (СОЭ) и концентрации таких острофазных белков, как фибриноген и С-реактивный белок. Фибриноген является одним из факторов, известных под названием "ревматические пробы". Уровень фибриногена резко возрастает в крови при воспалении или повреждении ткани.
Антистрептолизин-О является одним из лабораторных маркеров ревматизма, применяется для дифференциальной диагностики ревматизма и ревматоидного артрита (в случае РА уровень антистрептолизина-О значительно меньше).Повышение данного показателя свидетельствует о сенсибилизации организма к стрептококковым антигенам.
Повышенное содержание мочевой кислоты является одним из признаков подагры, ревматизма, артрита и других нарушений. Если скорость синтезирования мочевой кислоты превышает скорость ее выведения из организма, нарушается процесс пуринового обмена. Задержка этого вещества в организме влияет на деятельность почек, развивается почечная недостаточность, влекущая за собой воспаления суставов, при котором кристаллы мочевой кислоты откладываются в суставной (синовиальной) жидкости.
Ревматоидный фактор (РФ) входит в список стандартных критериев ревматоидного артрита, установленных Американской ассоциацией ревматологов (AAR). Определяется у 75-80 % больных ревматоидным артритом, однако не является специфичным для ревматоидного артирита, а указывает на наличие подозрительной аутоиммунной активности. Его также обнаруживают при синдроме Шегрена, склеродермии, дерматомиозитах, гиперглобулинемиях, В-клеточных лимфопролиферативных заболеваниях. Около 30 % пациентов с системной красной волчанкой (СКВ), не имеющих признаков ревматоидного артрита, РФ-позитивны. Чувствительность РФ к ревматоидному артриту составляет всего 60-70 %, а специфичность 78 %.
Ревматоидный фактор – это антитела против фрагментов иммуноглобулина класса G (IgG). Чаще (до 90 % случаев) эти антитела относятся к иммуноглобулинам класса М (IgM), редко встречаются IgG, IgA, IgE. Несмотря на низкую специфичность, наличие РФ считается важным прогностическим признаком для исхода ревматоидного артрита.
Антинуклеарные антитела (другое название – антинуклеарный фактор) – гетерогенная группа антител, реагирующих с различными компонентами клеточного ядра. У здорового человека с нормальным иммунитетом антинуклеарных антител в крови быть не должно или их уровень не должен превышать установленные референсные значения. Утрата ряда легкорастворимых компонентов из ядра клеток НЕр-2 (стандартизованные клетки, которые используют при проведении анализа) или их перераспределение в цитоплазму может явиться причиной выявления низких титров антинуклеарного фактора на клеточной линии НЕр-2.
Целесообразно совместно с определением антинуклеарного фактора использовать определение специфичности антинуклеарных антител, что позволяет избежать ложноотрицательных результатов при системных ревматических заболеваниях. Под определением "специфичность антинуклеарных антител" понимают определение аутоантител к конкретным антигенам, для чего используют определение экстрагируемого ядерного антигена (ENA-скрин). ЕNА представляет собой легко растворимые компоненты ядра клетки. В данный тест входят антигены RNP-70, RNP/Sm, SS-A, SS-B, Scl-70, центромерный белок В и Jo-1, причем ряд из них получают рекомбинантным методом.
Благодаря высокой чувствительности, составляющей 95-98 %, комбинированное применение двух тестов позволяет проводить как раннюю диагностику системных заболеваний, так и уточнение диагноза системного заболевания при неясной клинической картине.
Специфичность ENA-скрининга несколько уступает специфичности исследования на антитела группы ENA посредством метода иммуноблота. Этот факт имеет особое значение в случае обследования лиц с подозрением на наличие системной красной волчанки, а также смешанного заболевания соединительной ткани. С учетом этого при положительном результате ENA-скрининга выполняется дополнительное подтверждающее исследование – иммуноблот.
Обнаружение антител указывает на наличие аутоиммунного нарушения, однако не указывает конкретное заболевание, поскольку тест является скрининговым исследованием. Цель любого скрининга – выявить людей с повышенным риском того или иного заболевания.
Для чего используется исследование?
- Дифференциальная диагностика артритов;
- Диагностика системных аутоиммунных заболеваний;
- Для диагностики ревматоидного артрита и синдрома Шегрена, а также для отличия их от других форм артрита и заболеваний со сходными симптомами.
Когда назначается исследование?
- При симптомах аутоиммунного заболевания (длительное повышение температуры, боли в суставах, усталость, потеря массы тела, изменение кожных покровов);
- При выявлении изменений, характерных для системных заболеваний соединительной ткани (повышение СОЭ, уровня С-реактивного белка, циркулирующих иммунных комплексов);
- При ревматоидном артрите (определение активности процесса, прогноз и контроль лечения заболевания);
- При подозрении на подагру (главный симптом – боли в суставах, чаще всего в большом пальце стопы);
- При нaличии утpeннeй cкoвaннocти или тугoпoдвижнocти cуcтaвoв.
Что означают результаты исследования?
Для постановки диагноза важно использовать комплексное обследование, которое включает в себя лабораторную диагностику, клинические данные и современные методы инструментального обследования суставов: КТ, МРТ, УЗИ.
Клинический анализ крови (c лейкоцитарной формулой)
Референсные значения: расшифровка общего анализа крови (см. подробное описание)
Лейкоцитарная формула обычно интерпретируется в зависимости от общего количества лейкоцитов. Если оно отклоняется от нормы, то ориентирование на процентное соотношение клеток в лейкоцитарной формуле может приводить к ошибочным заключениям. В этих ситуациях оценка производится на основании абсолютного количества каждого вида клеток (в литре – 10 12 /л – или микролитре – 10 9 /л).

Анализ крови на инфекции – исследование, которое позволяет выявить присутствие в организме патогенных микроорганизмов. Иногда анализ крови на инфекции бывает необходим даже при отсутствии симптомов заболевания. Он позволяет определить наличие инфекции еще до появления симптомов. Сегодня специалисты разделяют подобные инфекции на две группы. Первая группа - это TORCH-инфекции. В эту группу входят такие заболевания как краснуха, герпес, токсоплазмоз и цитомегаловирус. Во вторую группу инфекций обычно относят заболевания, которые передаются половым путем, например, уреаплазмоз, хламидиоз, паппиломавирус. Для определения данных инфекций в организме обычно используют два вида анализов.
Виды анализов крови на инфекции
В наше время наиболее часто используемыми методами анализа крови на инфекции являются метод ПЦР и ИФА. Оба эти метода достаточно информативны, но при этом имеют свои особенности. Для проведения ИФА может использоваться исключительно кровь пациента, а биоматериалом для ПЦР может быть практически любая другая жидкость организма, например, слюна или сперма.
Метод ИФА (иммуноферментный анализ) предполагает обнаружение в сыворотке особых белков, которые вырабатываются для борьбы с возбудителем заболевания и называются иммуноглобулинами. Эти иммуноглобулины различны для разных инфекций, поэтому они позволяют определить, какие именно возбудители есть в организме на данный момент или присутствовали в нем раньше.
Метод ПЦР (полимеразной цепной реакции) базируется на обнаружении в крови или другой биологической жидкости клеток или частиц клеток бактерий и вирусов. Метод ПЦР достаточно точен, но его эффективность зависит от того, какой образец использован, и какую инфекцию планируется обнаружить.
Лейккоциты и СОЭ
Определить присутствие в организме бактериальной инфекции можно при помощи простого общего анализа крови. При расшифровке необходимо обратить внимание на количество лейкоцитов. Именно лейкоциты занимаются обезвреживанием болезнетворных бактерий, поэтому увеличение их количества говорит о присутствии инфекции в организме. Кроме того, о наличии инфекции говорит увеличение скорости оседания эритроцитов или СОЭ. Если в общем анализе крови будут обнаружен такие отклонения, врач может порекомендовать для уточнения пройти исследование методом ПЦР или ИФА повторно.
ПЦР и ИФА
В зависимости от того, какой метод исследования будет выбран, будет отличаться и расшифровка анализа крови на инфекции. В случае с ПЦР будет указан конкретный возбудитель, обнаруженный в организме.
В расшифровке анализ крови на инфекции методом ИФА указывают наличие иммуноглобулинов разных классов к каждой из инфекций. Наличие иммуноглобулинов класса М указывает на то, что человек недавно заразился и в данный момент его организм активно борется с инфекцией. Если же будут обнаружены иммуноглобулина класса G, это говорит о том, что инфицирование произошло давно, и организм уже выработал иммунитет к данному заболеванию.
Анализ на скрытые инфекции
Анализ на внутриутробные инфекции
Внутриутробные инфекции являются одной из наиболее частых причин гибели плода во время беременности и различных нарушений в развитии. Диагностирование внутриутробных инфекций – очень непростое дело, именно поэтому причины отклонений в развитии плода часто остаются невыясненными. Очень часто такие инфекции протекают совершенно бессимптомно у матери, поэтому она может даже ничего не заподозрить. Если есть малейшие сомнения – лучше сдать анализ крови на внутриутробные инфекции методом ИФА, так можно определить класс и количество иммуноглобулинов в крови матери.
Как подготовиться
Достаточно часто информативность и результативность анализа зависит от правильной подготовки к нему. Очень важно отказаться от пищи на 8-12 часов перед сдачей. На протяжении часа до забора биоматериала необходимо воздерживаться от курения. Примерно за двое суток до процедуры нужно ограничить употребление жирной и жареной пищи, а также алкоголя в любых количествах.
Желательно отказаться от сильных физических нагрузок за сутки до анализа крови на инфекции. Не следует проводить исследование ранее, чем за 10-14 дней после окончания приема любого лекарственного препарата. Кроме того, не стоит сдавать анализ после рентгенографии, ректального исследования, физиотерапевтических процедур, малых оперативных вмешательств (включая стоматологические манипуляции).
Чем бы вы ни захворали, первым анализом, на который отправит вас грамотный врач, будет общий (общеклинический) анализ крови, рассказывает наш эксперт - кардиолог, врач высшей категории Тамара Огиева.
Кровь для общего анализа берется венозная или капиллярная, то есть из вены или из пальца. Первичный общий анализ можно сдавать не натощак. Развернутый же анализ крови сдается только натощак.
Для биохимического анализа кровь придется сдавать только из вены и обязательно натощак. Ведь если вы выпьете с утра, скажем, кофе с сахаром, непременно изменится содержание глюкозы в крови и анализ будет неправильным.
В идеале кровь на общий анализ крови рекомендуется сдавать после короткого отдыха, так как при волнении и физическом напряжении могут изменяться некоторые показатели.
Грамотный врач обязательно учтет ваш пол и физиологическое состояние. Например, у женщин во время “критических дней” увеличивается СОЭ и уменьшается количество тромбоцитов.
Общий анализ дает больше информации о воспалениях и состоянии крови (склонности к тромбам, наличии инфекций), а биохимический анализ отвечает за функциональное и органическое состояние внутренних органов - печени, почек, поджелудочной.
Показатели общего анализа:
1. ГЕМОГЛОБИН (Hb) - пигмент крови, содержится в эритроцитах ( красных кровяных тельцах), основная его функция - это перенос кислорода от легких к тканям и выведение углекислого газа из организма.
Нормальные значения для мужчин 130-160 г/л , женщин - 120-140 г/л.
Пониженный гемоглобин бывает при анемиях, кровопотере, скрытом внутреннем кровотечении, при поражении внутренних органов, например, почек и т.д.
Повышаться может при обезвоживании организма, при заболеваниях крови и некоторых видах сердечной недостаточности.
2. ЭРИТРОЦИТЫ - клетки крови, содержат гемоглобин.
Нормальные значения (4.0-5.1) * 10 в 12-й степени/л и (3.7-4.7) * 10 в 12-й степени /л, для мужчин и женщин соответственно.
Повышение эритроцитов в крови бывает, например, у здоровых людей на большой высоте в горах, а также при врожденных или приобретенных пороках сердца, болезнях бронхов, легких, почек и печени. Повышение может быть связано с избытком стероидных гормонов в организме. Например, при болезни и синдроме Кушинга, или при лечении гормональными препаратами.
Понижение - при анемии, острой кровопотере, при хронических воспалительных процессах в организме, а также на поздних сроках беременности.
3. ЛЕЙКОЦИТЫ - белые клетки крови, они образуются в костном мозге и лимфатических узлах. Основная их функция - защита организма от неблагоприятных воздействий. Норма - (4.0-9.0) х 10 в 9-й степени /л. Превышение говорит о наличии инфекции и воспалении.
Существует пять видов лейкоцитов (лимфоциты, нейтрофилы, моноциты, эозинофилы, базофилы), каждый из них выполняет определенную функцию. При необходимости делают развернутый анализ крови, который показывает соотношение всех пяти видов лейкоцитов. Например, если уровень лейкоцитов в крови повышен, развернутый анализ покажет, за счет какого вида увеличилось их общее число. Если за счет лимфоцитов, то в организме есть воспалительный процесс, если больше нормы эозинофилов, то можно заподозрить аллергическую реакцию.
Почему лейкоцитов бывает много?
Существует множество состояний, при которых наблюдается изменение уровня лейкоцитов. Это не обязательно говорит о болезни. Лейкоциты, как, впрочем, и все показатели общего анализа, реагируют на различные изменения в организме. Например, при стрессе, беременности, после физического напряжения их количество увеличивается.
Повышенное количество лейкоцитов в крови (по-другому лейкоцитоз) бывает и при:
+ злокачественных новообразованиях и лейкозах,
+ приеме гормональных препаратов, некоторых сердечных препаратов (например, дигоксина).
А вот пониженное количество лейкоцитов в крови (или лейкопения): такое состояние часто бывает при вирусной инфекции (например, при гриппе) или приеме некоторых лекарств, например, анальгетиков, противосудорожных.
4. ТРОМБОЦИТЫ - клетки крови, показатель нормальной свертываемости крови, участвуют в образовании тромбов.
Нормальное количество - (180-320) * 10 в 9-й степени/л
Повышенное количество бывает при:
хронических воспалительных заболеваниях (туберкулез, язвенный колит, цирроз печени), после операций, лечении гормональными препаратами.
действии алкоголя, отравлении тяжелыми металлами, болезнях крови, почечной недостаточности, заболеваниях печени, селезенки, гормональных нарушений. А также при действии некоторых лекарств: антибиотиков, мочегонных, дигоксина, нитроглицерина, гормонов.
5. СОЭ или РОЭ - скорость оседания эритроцитов (реакция оседания эритроцитов) - это одно и то же, показатель течения болезни. Обычно СОЭ увеличивается на 2-4 сутки заболевания, иногда максимума достигает в период выздоровления. Норма для мужчин - 2-10 мм/ч, для женщин - 2-15 мм/ч.
инфекциях, воспалениях, анемии, болезнях почек, гормональных нарушениях, шоке после травм и операций, при беременности, после родов, во время месячных.
при недостаточности кровообращения, анафилактическом шоке.
Показатели биохимического анализа:
6. ГЛЮКОЗА - ее должно быть 3,5-6,5 ммоль/литр. Понижение - при недостаточном и нерегулярном питании, гормональных заболеваниях. Повышение - при сахарном диабете.
7. ОБЩИЙ БЕЛОК - норма - 60-80 граммов /литр. Снижается при ухудшении работы печени, почек, недоедании (резкое снижение общего белка нередкий симптом того, что жесткая ограничительная диета явно не пошла вам на пользу).
8. ОБЩИЙ БИЛИРУБИН - норма – не выше 20,5 ммоль/литр показывает, как работает печень. Повышение - при гепатитах, желче-каменной болезни, разрушении эритроцитов.
9. КРЕАТИНИН - должно быть не больше 0,18 ммоль/литр. Вещество отвечает за работу почек. Превышение нормы - признак почечной недостаточности, если не дотягивает до нормы - значит, нужно повышать иммунитет.
(Септический артрит)
, MD, Cleveland Clinic Lerner College of Medicine at Case Western Reserve University
Бактерии, вирусы или грибки могут распространяться с кровотоком или проникать в сустав из близлежащей инфицированной ткани, вызывая развитие инфекции.
В течение нескольких часов или пары дней появляется боль, отек и повышенная температура.
С помощью иглы извлекается синовиальная жидкость для анализа.
Немедленно назначают антибиотики.
Различают два типа инфекционного артрита:
Острый инфекционный артрит
Острый инфекционный артрит, который вызывают бактерии, развивается быстро. В большинстве случаев инфекционный артрит характеризуется острым началом. Острый инфекционный артрит может возникать у здоровых людей, а также у лиц с факторами риска. В течение нескольких часов или дней хрящевая ткань в суставе, необходимая для его нормальной работы, может быть повреждена или разрушена.
Иногда артрит развивается у людей с инфекциями, не затрагивающими костей или суставов, например, инфекциями половых органов или органов пищеварительного тракта. Такой тип артрита является реакцией на инфекцию и называется реактивным артритом. При реактивном артрите наблюдается воспаление сустава без его фактического заражения.
Хронический инфекционный артрит
Хронический инфекционный артрит развивается постепенно в течение нескольких недель. Инфекционный артрит очень редко принимает хроническое течение. Хронический инфекционный артрит чаще всего возникает у лиц с факторами риска.
Чаще всего отмечается поражение колена, плеча, запястья, тазобедренного сустава, локтя, а также суставов пальцев рук. Большинство бактериальных, грибковых и микобактериальных инфекций поражают только один сустав, в редких случаях несколько суставов. Например, бактерия-возбудитель болезни Лайма чаще всего поражает коленный сустав. Гонококковые бактерии (гонококки), которые вызывают гонорею, вирусы (например, вирус гепатита) и изредка некоторые другие бактерии могут поражать несколько или много суставов одновременно.
Причины
Микроорганизмы, которые вызывают инфекцию (преимущественно бактерии), обычно распространяются из близлежащего источника инфекции (например, очага остеомиелита либо инфицированной раны) или с током крови. Сустав может быть инфицирован напрямую при загрязнении в ходе хирургического вмешательства либо при инъекции или травме (например, ране от укуса человеком или от укуса собаки, кошки или крысы).
Острый инфекционный артрит
Острый инфекционный артрит обычно вызывается бактериями и вирусами.
Сустав может быть инфицирован различными бактериями, но вид бактерий, который с наибольшей вероятностью вызовет острый инфекционный артрит, зависит от возраста больного.
Младенцы и дети младшего возраста: Staphylococcus aureus, стрептококки, грамотрицательные бациллы и Kingella kingae
Дети старшего возраста и взрослые: Staphylococcus aureus, стрептококки и гонококки
Суставы могут инфицироваться спирохетами (вид бактерии), например теми, что вызывают болезнь Лайма и сифилис.
Вирусы, например ВИЧ, парвовирусы и возбудители краснухи, паротита, гепатита В и гепатита C, способны поражать суставы у больных любого возраста.
Существует много факторов риска развития инфекционного артрита. У большинства детей с инфекционным артритом факторы риска не выявлены.
К факторам риска острого инфекционного артрита относятся:
наличие в прошлом инфекции суставов;
искусственный сустав и хирургическое вмешательство на суставе;
использование игл для введения лекарственных препаратов;
хронические заболевания (например, сахарный диабет, волчанка и хронические заболевания легких или печени);
поведение, которое увеличивает риск заболеваний, передающихся половым путём (например, секс со многими партнерами и без использования презервативов);
заболевания, которые вызывают продолжающееся повреждение суставов (включая ревматоидный артрит, остеоартрит и артрит вследствие травмы);
инфекция, которая попадает в кровоток (бактериемия);
Например, бактерии могут скапливаться в одном или нескольких суставах у пациента с пневмонией (инфекцией легких) или сепсисом (инфекция крови), приводящими к инфекционному артриту.
Острый инфекционный артрит может развиваться у детей, не входящих в группы риска. Около 50 % детей с инфекциями суставов младше 3 лет. Однако стандартная вакцинация в детском возрасте для защиты от Haemophilus influenzae и Streptococcus pneumoniae позволяет снизить заболеваемость в этой возрастной группе.
Хронический инфекционный артрит
Возбудителем хронического инфекционного артрита обычно является Mycobacterium tuberculosis (основной возбудитель туберкулеза), грибки или бактерии.
К факторам риска хронического инфекционного артрита относятся:
угнетение иммунной системы (например, при злокачественном новообразовании или применении лекарственных препаратов, которые угнетают иммунную систему);
Люди с хроническим артритом, например, c ревматоидным артритом, при внезапном возникновении боли и отека в одном суставе должны немедленно обратиться к врачу, поскольку у них возможна инфекция даже при отсутствии повышенной температуры.
Симптомы
При остром инфекционном артрите симптомы обычно развиваются в течение от нескольких часов до нескольких дней. В инфицированном суставе возникает сильная боль, иногда он краснеет и становится горячим на ощупь. Боль резко усиливается при движении или прикосновении. В инфицированном суставе скапливается жидкость, приводя к его отеку и уменьшению подвижности. К симптомам иногда относится также жар и озноб.
Гонококковый артрит обычно сопровождается незначительными симптомами. У человека обычно развивается лихорадка, которая продолжается в течение 5-7 дней. У больных возможны волдыри на коже, бугорки, язвы, сыпь или язвы слизистой оболочки ротовой полости или половых органов, а также язвы на туловище, кистях или ногах. Боль может распространяться на другой сустав до того, как он станет отекшим и болезненным. Возможно воспаление сухожилий.
Новорожденные и дети, еще не начавшие говорить, стараются избегать движений в пораженном суставе, раздражительны, могут отказываться от еды; также у них может наблюдаться лихорадка, однако лихорадка может отсутствовать. Маленькие дети с инфекцией коленного или тазобедренного сустава могут отказываться ходить.
При хроническом инфекционном артрите к симптомам обычно относится постепенный отёк, теплота на ощупь, минимальное покраснение области сустава или отсутствие покраснения и ноющая боль, которая может быть незначительной и не такой сильной, как при остром инфекционном артрите. Обычно поражен один сустав.
У больных могут наблюдаться другие симптомы, в зависимости от причины инфекционного артрита, например, симптомы болезни Лайма или увеличенные лимфатические узлы, если причиной является инфицированная рана от укуса.
Диагностика
Анализ и бактериологический посев синовиальной жидкости
Иногда анализы мокроты, спинномозговой жидкости и мочи
Иногда рентгенологическое исследование, магнитно-резонансная томография (МРТ) или ультразвуковое исследование
Врачи обычно подозревают инфекционный артрит у людей с тяжелым или необъяснимым артритом, а также у людей с другими сочетаниями симптомов, которые могут отмечаться у больных с инфекционным артритом.
Обычно при первой возможности у них берут образец синовиальной жидкости с помощью иглы (процедура носит название аспирации сустава, или артроцентеза). Образец изучают на предмет повышенного числа лейкоцитов, наличия бактерий и других микроорганизмов. В лаборатории обычно есть возможность вырастить культуру бактерий-возбудителей из синовиальной жидкости и определить их (так называемый посев), за исключением случаев, когда больной недавно принимал антибиотики. Однако бактерии, которые вызывают гонорею, болезнь Лайма и сифилис, сложно выделить из синовиальной жидкости. Если бактерии способны расти при посеве, лаборатория определяет, какие антибиотики будут эффективны.
Врач обычно проводит анализ крови, так как бактерии, вызывающие инфекции суставов, часто попадают в кровоток. Мокрота, спинномозговая жидкость и моча также могут подвергаться бактериологическому анализу для определения источника инфекции и выявления инфекции в других местах.
Если врач подозревает, что возбудителем инфекционного артрита является гонококк, у пациента возьмут также образцы из уретры, шейки матки, прямой кишки и горла. Кроме того, проводятся анализы на хламидийную инфекцию гениталий (другое заболевание, передающееся половым путём), поскольку многие люди с гонореей также имеют хламидийную инфекцию.
Чтобы облегчить обнаружение и идентификацию бактерий, врач может назначить анализ суставной жидкости с использованием метода полимеразной цепной реакции (тип теста амплификации нуклеиновой кислоты [ТАНК]) для выявления ДНК гонококков и микобактерий.
Врачи могут назначить рентгенологическое исследование пораженного сустава для исключения других заболеваний. При невозможности обследования сустава или его пункции врачи могут проводить магнитно-резонансную томографию (МРТ). МРТ и ультразвуковое исследование также проводятся для обнаружения скоплений жидкости или гноя (абсцессов).
Прогноз
Инфекционный артрит, вызванный негонококковыми бактериями, может в течение нескольких часов или дней привести к необратимому разрушению хрящевой ткани сустава.
Вызванный гонококковыми бактериями инфекционный артрит обычно не приводит к необратимому поражению суставов.
У больных с ревматоидным артритом обычно не наблюдается полного восстановления инфицированного сустава, и частота смертельных исходов увеличена.
Лечение
Антибиотики или противогрибковые препараты
Шинирование суставов с последующей лечебной физкультурой
Нестероидные противовоспалительные препараты (НПВП) позволяют ослабить боль, воспаление и лихорадку.
При подозрении на наличие инфекции важно начать лечение антибиотиками как можно раньше, даже до того, как с помощью лабораторных анализов будет определен микроорганизм, вызвавший инфекцию. До того, как возбудитель будет установлен (продолжительность анализа синовиальной жидкости обычно составляет 48 часов), больному назначают антибиотики, активные в отношении бактерий, которые, скорее всего, вызвали инфекцию. Антибиотики сначала вводят в вену (внутривенно), чтобы гарантировать поступление в инфицированный сустав достаточного количества лекарственного препарата.
Если антибиотики эффективны в отношении бактерии-возбудителя, улучшение обычно возникает в течение 48 часов. Как только врач получит результаты лабораторного исследования, может быть проведена замена антибиотика, в зависимости от чувствительности определенной бактерии к конкретному антибиотику. Лечение антибиотиками с внутривенным введением продолжается в течение 2-4 недель. Затем проводится переход на пероральные антибиотики в больших дозах на срок от 2 до 6 недель.
Инфекция, которая держится продолжительное время и не излечивается в результате применения традиционных антибиотиков, может быть вызвана микобактериями или грибками. Инфекции, вызванные грибками, лечат с помощью противогрибковых препаратов. Инфекции, вызванные микобактериями, лечат с помощью комбинации антибиотиков. Инфекции, вызванные грибками и микобактериями, требуют продолжительного лечения.
Инфекции, вызванные вирусами, обычно проходят без применения антибиотиков.
Врач часто дренирует гной с помощью иглы (аспирация) для предотвращения его скапливания, поскольку скопления гноя могут повредить сустав и затруднить лечение антибиотиками. Если дренаж с помощью иглы сопряжен со сложностями (например, в случае тазобедренного сустава) или неэффективен, для очистки сустава могут применять артроскопию (процедура с использованием небольшого эндоскопа для прямого осмотра внутренней части сустава) или хирургическое вмешательство. Часто проводят несколько сеансов аспирации. Изредка для оттока гноя оставляют дренажную трубку.
Шина на сустав (для предотвращения его движений) накладывается на первые несколько дней после развития инфекции для облегчения боли, а для укрепления мышц и профилактики скованности и необратимой потери функции сустава назначают лечебную физкультуру.
Читайте также:


