Анализ на инфекции околоплодных вод
Признаки многоводия
” Однако один из очевидных признаков многоводия – увеличение обхвата живот в районе пупка до метра и более.
” Наконец, появляется флюктуация – слышно хлюпанье в животе при движении.
Ни один из этих признаков сам по себе еще не свидетельствует о многоводии, однако любой из них – повод внепланово обратиться к врачу для точно постановки диагноза.
Диагностика многоводия
Основным методом диагностики многоводия было и остается ультразвуковое исследование (УЗИ). Чтобы оценить объем околоплодных вод, врач УЗИ подсчитывает индекс амниотической жидкости. Для этого он мысленно проводит вертикальную и горизонтальную черту посредине матки и определяет максимальное расстояние от стенки матки до плода в каждом из этих четырех условных секторов. Сумма четырех измерений может колебаться от 5 до 24 см (некоторые врачи сужают этот интервал до 8-18 см) и меняется в зависимости от срока беременности.
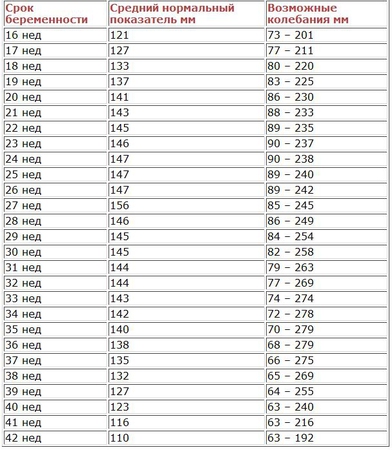
” Особенно опасно острое многоводие, когда объем жидкости резко нарастает буквально в течение суток. Женщина физически ощущает резкие изменения, и это показание к обязательно госпитализации, даже если на момент ультразвукового обследования индекс амниотической жидкости был на границе нормы.
Хроническое многоводие, напротив, может не ощущаться будущей мамой, которая привыкает к постепенно нарастающим неприятным ощущениям. Однако это не значит, что она и ребенок не страдают от возникшей ситуации.
Причины многоводия при беременности
Причин многоводия достаточно много, более того, по разным данным в 27-60% случаев их так и не удается выяснить. Однако есть несколько наиболее распространенных состояний, которые могут вызвать это осложнение беременности.
- Некоторые хронические заболевание женщины, возникшие еще до наступления беременности, вызывают многоводие. Наибольшего внимания требуют сердечнососудистые заболевания, заболевания почек и сахарный диабет.
- Отдельно стоит выделить инфекционные заболевания, перенесенные во время беременности – даже банальное ОРВИ воздействует на плодные оболочки, в результате чего нарушается нормальный ритм их функционирования.
- Особенности протекания беременности
- Многоводие возникает при резус-конфликте у матери и ребенка, в случае многоплодной беременности (зачастую многоводие одного плода сопровождается с маловодием другого), а так же если размер плода превышает норму.
- Поскольку во второй половине беременности объем околоплодных вод в значительной мере регулируется пищеварительной системой ребенка (он активно заглатывает амниотическую жидкость и испражняется), то любые проблемы малыша немедленно отражаются на объеме жидкости.
- Иногда многоводие возникает при грубых пороках развития плода – возможно, это своеобразный природный механизм прерывания нежизнеспособной беременности.
Чем опасно многоводие для беременной и ребенка
- Высоко поднятая диафрагма провоцирует многократную изнурительную рвоту у каждой третьей женщины с таким диагнозом. Как ни парадоксально, из-за многоводия женщина может страдать от обезвоживания.
- Многоводие обязательно вызывает поздний гестоз – каждая пятая женщина с таким диагнозом страдает из-за мучительных отеков и повышенного давления.
- Из-за трудностей с дыханием и мама, и ребенок страдают от гипоксии – недостатка кислорода. В особо тяжелых случаях ребенок может даже погибнуть.
- Большой объем околоплодных вод позволяет ребенку излишне активно двигаться – возникает многократное обвитие пуповиной, а 6% малышей перед родами никак не могут занять правильное положение – из-за этого гинеколог-акушер может рекомендовать родоразрешение путем кесарева сечения.
” Наконец, самое грозное осложнение – частичное или полное отслоение плаценты в результате избыточного давления амниотической жидкости на стенки матки. Оно неизбежно приводит к гибели плода – без медицинского вмешательства это происходит в 30% случаев.
Многоводие тяжело переносит и сам ребенок – если причиной этого состояния стала инфекция, то может произойти инфицирование плода, часто страдает центральная нервная и пищеварительная системы ребенка.
- Многоводие вызывает преждевременные роды – плодный пузырь просто не выдерживает такого давления изнутри.
- Стенки матки чрезмерно растягиваются большим объемом вод и не могут нормально сокращаться в ходе родов – возникает слабость родовой деятельности.
- Резкое излитие большого объема околоплодных вод приводит к выпадению ручки или ножки плода или петель пуповины – опытные акушер может своевременно вправить их, вернув назад, в матку, однако на это у него будут считанные секунды.
” Наконец, многоводие может вызвать обильное кровотечение во время родов. Особенно опасно острое многоводие – оно сопровождается высокой кровопотерей в родах в половине случаев.
Какие анализы делают при многоводии
Основной метод диагностики многоводия – ультразвуковое исследование. А вот чтобы выяснить причины, приведшие к многоводию, проводят следующие анализы:
- Общий анализ крови и мочи
- Анализ крови на глюкозу - чтобы подтвердить или исключить сахарный диабет.
- Мазок из влагалища – чтобы выявить скрыто протекающие урогенитальные инфекции.
- Анализ крови на антитела при резус-конфликте матери и ребенка
Не реже раза в 5-7 дней делают допплерометрию и кардиотокографию (КТГ), чтобы убедиться, что многоводие не наносит тяжелых повреждений ребенку.
Лечение многоводия
В зависимости от выявленной причины патологического состояния проводится специфическая терапия основного заболевания. Однако в любом случае (в том числе и если причину многоводия выяснить не удается) врач может порекомендовать следующее лечение.
- Прием поливитаминов
- Если есть подозрение на инфекционное заболевание – прием антибиотиков широкого спектра, разрешенных к применению во втором и третьем триместрах беременности.
- Прием мочегонных препаратов.
- Лекарственные средства, призванные улучшить плацентарное кровоснабжение и осстояние плаценты в целом.
” Наконец, врач может рекомендовать амниоредукцию - лечебно-диагностический амниоцентез, когда из полости матки медленно выводится лишняя околоплодная жидкость – за один раз до 200 мл.
В зависимости от того, насколько удачно удалось стабилизировать состояние беременной женщины, решается вопрос о дате родов. Как правило, роды инициируют на 37-38-й неделе, и малыш появляется на свет практически доношенным и полностью жизнеспособным. В редких случаях непрерывного нарастания симптомов многоводия, экстренное родоразрешение проводят на любом сроке беременности.
” К счастью, по-настоящему опасное острое многоводие встречается достаточно редко – приблизительно 1 раз на 300 беременностей. Умеренное же многоводие на границе физиологической нормы диагностируют у каждой десятой беременной.

Суть исследования
Когда исследуется жидкость, берутся образцы чешуек – в них содержатся ДНК, по которым можно судить о генетических заболеваниях ребенка. Также анализ околоплодных вод дает возможность обнаружить вирусы и бактерии, признаки кровоизлияния. Этим же методом определяют резус-совместимость между матерью и ребенком.
Анализ может проводиться:
- В первые 3,5 месяца – назначается крайне редко, поскольку количество околоплодной жидкости невелико и есть риск травмирования плода.
- На четвертом-пятом месяце сроков – в этот период исследование наиболее информативно, позволяет выявить врожденные и приобретенные заболевания, а также отклонения в развитии.
Анализ околоплодных вод проводится не во всех случаях, а только при актуальности такой диагностики. Женщина и будущий ребенок сталкиваются с возможными рисками, поэтому перед назначением учитывается список показаний и ограничений.
Показания
Исследование околоплодной жидкости при беременности является инвазивной процедурой – для организма это стресс, поэтому анализ назначается строго по показаниям. К ним относятся:
- подозрение на генетические заболевания – точно их можно определить только таким способом;
- выявление несовместимости по резус-фактору – это опасное состояние требует своевременной диагностики;
- наличие симптомов, говорящих о гипоксии плода, – часто развивается при гестозах;
- хронические заболевания матери – если патологии могут повлиять на течение беременности;
- при подозрении на хроническую инфекцию – амниотическая жидкость берется на бактериологический анализ;
- при неинформативности УЗИ – когда снимки плохо читаемы и не позволяют сделать выводы о протекании беременности.
Решение о назначении исследования принимает врач, оценивая состояние женщины и возможную угрозу. Если можно поставить диагноз без анализа амниотической жидкости, процедура откладывается или переносится на последнюю ступень поиска.
Противопоказания и возможные риски
При наличии определенных состояний проводить исследование нельзя – это может привести к тяжелым осложнениям. Список противопоказаний следующий:
- угроза прерывания беременности;
- заболевания, которые могут обостриться после процедуры;
- тяжелая инфекция;
- узлы в стенках матки.
При этих состояниях повышается риск повреждения плода или пуповины с угрозой выкидыша. Решение о назначении анализа околоплодных вод принимает лечащий врач на основании предыдущего обследования. При игнорировании противопоказаний могут развиться следующие осложнения:
- выкидыш;
- преждевременные роды;
- отслойка плаценты;
- повреждение пуповины;
- занесение инфекции.
Если соблюдены все рекомендации врача, осложнения наблюдаются редко. Использование УЗИ во время процедур и качественная стерилизация сводят риски к минимуму.

Анализ околоплодных вод позволяет оценить состояние здоровья плода
Техника проведения
Перед исследованием женщина направляется на сдачу анализов крови и мочи для определения воспаления или наличие инфекционных заболеваний. Забор околоплодной жидкости может быть проведен двумя способами:
- Через брюшную стенку – под контролем УЗИ делается прокол подальше от плаценты и плода, берется 20–30 мл жидкости. Такой способ назначается на 17–20-й неделе беременности, когда объем околоплодных вод составляет более 150 мл.
- Через влагалище – часто проводится в первом триместре, когда количество амниотической жидкости не позволяет осуществить прокол в брюшной стенке без травмы плода.
Абсолютным противопоказанием к проведению влагалищной пункции при беременности является прилегание пуповины близко к шейке матки. В этом случае есть риск повреждения плаценты. Поэтому придется ждать 17-й недели, когда возможно будет сделать прокол через брюшную стенку.
Результаты анализа
После взятия анализа образец направляется на исследование в зависимости от предполагаемого диагноза. В некоторых случаях достаточно микроскопии, но для выявления генетических нарушений требуется более точное изучение с применением специальных тестов.
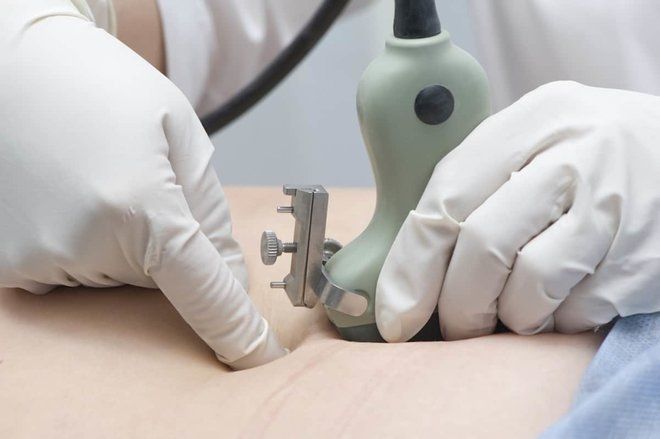
Анализ околоплодных вод при беременности проводится через брюшную стенку
Определение внутриутробного возраста ребенка
Для определения срока родов в пробы добавляют краситель, реагирующий на специальные клетки, которые выделяют сальные железы плода. Затем проводят подсчет и процентное соотношение единиц.
Сначала количество таких клеток невелико, но потом концентрация возрастает до половины от всего объема. Такой метод актуален для определения сроков родов на поздних стадиях.
Анализ на преждевременный разрыв
В норме воды отходят только при родах. Если отмечается выход жидкости раньше, следует заподозрить повреждения плодных оболочек. Анализ на подтекание требуется при незначительных выделениях, которые помогут выявить небольшие разрывы.
Суть исследования заключается в сравнении кислотности влагалищного содержимого и плодной жидкости. Положительным тест на подтекание является при совпадении pH в обоих образцах.
Определение врожденных аномалий
Анализ на синдром Дауна и другие генетические аномалии проводится для определения качественного и количественного состава хромосом. Исследование может быть проведено двумя способами:
Анализ околоплодных вод на синдром Дауна и другие хромосомные аномалии позволяет точно поставить диагноз
Выявление других нарушений
Также по анализу можно определить инфекционное заражение и кислородное голодание плода. По характеру околоплодных вод можно судить о степени его развития и появлении нарушений со стороны внутренних органов. Для классического исследования используется микроскопия, биохимия и определение кислотности.
Выводы
Анализ амниотической жидкости – ценный метод, который может выявить генетические и приобретенные заболевания, нарушения развития. Этот же анализ позволяет определить сроки родов и резус-конфликт. Перед его назначением нужно руководствоваться списком противопоказаний, игнорирование которых может стать причиной прерывания беременности. Постановка диагноза осуществляется по наличию в исследуемом материале возбудителя, уровню кислотности, реакции красителей на клетки или ферменты.
Инвазивные и неинвазивный методы исследования
Анализ амниотической жидкости предназначен для оценки внутриутробного состояния ребенка, но инвазивные методы диагностики околоплодных вод часто вызывают опасения у будущих мам.
Околоплодные воды (или амниотическая жидкость) – это жидкость, которая окружает малыша, находящегося в матке. На ранних сроках беременности они образуются плодными оболочками, затем из крови матери и ребенка, а после 16 недель в этом процессе принимают участие также почки и легкие плода.
Количество амниотической жидкости постепенно увеличивается от 30 мл (в 10 недель беременности) до 1–1,5 л (в 37 – 38 недель). К концу срока вынашивания их объем может уменьшиться до 800 мл.
В самом начале околоплодные воды прозрачные, и постепенно, с прогрессированием беременности, они мутнеют – за счет накопления в них чешуек кожи, волос, отделяемого сальных желез плода. В норме плодные оболочки не только выделяют жидкость, пополняя объем околоплодных вод, но и всасывают ее, таким образом, происходит обмен амниотической жидкости. В обмене вод принимает участие и сам плод, заглатывая жидкость и вбирая некоторое ее количество через кожу. Процесс этот протекает достаточно интенсивно – в течение 1 часа обменивается примерно 500 мл вод.
Околоплодные воды имеют важное физиологическое значение: они обеспечивают свободу движений плоду, защищают его от неблагоприятных внешних воздействий, предохраняют пуповину от сдавления между стенкой матки и телом плода, участвуют в обмене веществ растущего организма. Во время родов нижний полюс плодного пузыря способствует нормальному раскрытию шейки матки.
Важным моментом является то, что в амниотических водах накапливаются продукты обмена веществ плода, кислород и углекислый газ, ферменты и гормоны, анализ которых помогает оценить состояние малыша.
Существуют разные способы оценки околоплодных вод. Самым простым является ультразвуковое исследование.
УЗИ – это единственный неинвазивный (т.е. не требующий проникновения внутрь плодного пузыря) способ проанализировать околоплодные воды. УЗИ позволяет определить их количество. Во время исследования беременной врач измеряет так называемый индекс амниотической жидкости (ИАЖ). Начинают измерять ИАЖ с 25-27 недель беременности, и в норме в третьем триместре он составляет от 10 до 25 см.
Все остальные методы оценки околоплодных вод являются инвазивными, т.е. требуют проникновения в полость матки для осмотра или взятия пробы амниотической жидкости, и проводятся строго по показаниям.
Это осмотр околоплодных вод с помощью специального аппарата – амниоскопа. Проводится исследование после 37 недель беременности. Оно показано при подозрении на хроническую гипоксию плода (длительную нехватку кислорода у малыша), при конфликте по резус-фактору или группе крови матери и плода, при перенашивании беременности. При подозрении на гипоксию плода амниоскопия может назначаться несколько раз с интервалами в 2–3 дня.
Амниоскопия не проводится при предлежании плаценты – состояние, когда плацента располагается очень низко в матке и доходит до входа в шейку матки или перекрывает его, – а также при воспалительных заболеваниях влагалища или шейки матки.
Процедура амниоскопии совершенно безболезненна: пациентка находится в гинекологическом кресле, через шейку матки к нижнему полюсу плодного пузыря аккуратно вводится тубус амниоскопа. После включения специального осветительного прибора врач осматривает околоплодные воды, обращая внимание на их цвет, консистенцию, наличие в них крови или мекония (кала), присутствие и подвижность хлопьев смазки, которой покрыто тело плода.
Разрыв плодных оболочек и излитие околоплодных вод, кровотечение (чаще всего при повреждении слизистой оболочки канала шейки матки, реже может возникнуть отслойка плаценты), развитие инфекции у роженицы. Эти осложнения возникают редко – менее чем в 1?% случаев.
В норме при амниоскопии врач видит светлые, белесоватые околоплодные воды с хлопьями смазки.
При переношенной беременности воды становятся густыми, в них нет хлопьев первородной смазки либо они могут иметь зеленоватый цвет.
При развитии гемолитической болезни плода, когда происходит разрушение красных кровяных клеток из-за конфликта крови плода и матери по резус-фактору или группе крови, отмечается желтый цвет околоплодных вод.
При нарушении функции плаценты и выраженном кислородном голодании плода цвет амниотической жидкости изменяется на зеленый, воды становятся густыми, в них часто встречается примеси мекония (кала плода).
Амниоскопию выполняют, когда канал шейки матки расширен и через него легко вводится амниоскоп, т.е. преимущественно на поздних сроках беременности, ближе к родам. Если канал закрыт, применяют амниоцентез.
Это инвазивная диагностическая процедура, целью которой является получение амниотической жидкости для последующего ее исследования.
Эту процедуру проводят:
- при подозрении на наличие генетических заболеваний у плода;
- при несовместимости крови матери и плода по резус-фактору;
- при хронической недостаточности поступления кислорода к малышу: это чаще всего случается во время перенашивания при гестозах (осложнениях второй половины беременности, при которых повышается артериальное давление, появляются отеки и белок в моче). В этом случае амниоцентез позволяет оценить степень внутриутробного страдания плода, определить его зрелость и решить вопрос о сроках родоразрешения;
- при некоторых хронических заболеваниях матери;
- при подозрении на внутриутробное инфицирование плода. Амниоцентез дает возможность установить степень зрелости ребенка и решить вопрос о возможности родоразрешения.
Процедуру делают обычно после 16 недель беременности, когда объем околоплодных вод достигает 150 мл и более. В зависимости от способа прокола плодного пузыря, различают трансабдоминальный амниоцентез (т.е. пункцию плодного пузыря через стенку живота) и трансвагинальный амниоцентез (при этом иглу вводят через стенку влагалища или канал шейки матки).
Операцию всегда выполняют под ультразвуковым контролем. Место инъекции обязательно обезболивают раствором ЛИДОКАИНА. В амниотическую полость вводят специальную иглу и через нее набирают примерно 10–20 мл амниотической жидкости. После извлечения иглы на переднюю брюшную стенку накладывают асептическую наклейку и в течение получаса после пункции оценивают состояние будущей мамы и малыша.
Преждевременное излитие околоплодных вод (это чаще бывает при пункции через канал шейки матки), прерывание беременности, преждевременные роды, отслойка плаценты, повреждение пуповины, воспаление плодных оболочек. Однако благодаря использованию ультразвука во время процедуры амниоцентеза осложнения встречаются очень редко – примерно в 1?% случаев.
Противопоказанием к проведению данной операции является гроза прерывания беременности.
При подозрении на гипоксию плода проводят определение кислотности (рН) амниотической жидкости. В норме рН при доношенной беременности составляет от 6,98 до 7,23. При гипоксии плода (т.е. нехватке кислорода) рН околоплодных вод существенно сдвигается в кислую сторону, при легкой гипоксии составляет примерно 7, при выраженной – 6,7 (уменьшение рН диагностического значения не имеет). Также в кислую сторону смещается показатель кислотности околоплодных вод при тяжелой степени гемолитической анемии.
При подозрении на хромосомную (т.е. наследственную) патологию у плода проводят цитогенетический анализ околоплодных вод. Для выполнения данного анализа из амниотической жидкости выделяют клетки плода и обрабатывают специальным веществом, стимулирующим их активное деление. За счет этого количество клеток плода многократно возрастает. Затем проводят обработку культуры клеток веществом, тормозящим деление на определенном моменте – в стадии метафазы, когда хромосомы максимально спирализованы и хорошо видны в микроскоп. Для более качественной оценки кариотипа, проводят так называемое дифференцированное окрашивание хромосом, т.е. воздействуют на культуру клеток различными красителями, которые по-разному воспринимаются хромосомами.
Приготовленные таким способом мазки из культуры клеток фотографируют, фотографии обрабатывают с составлением так называемых кариограмм. В кариограммах хромосомы выстроены парами и распределены по группам, что позволяет установить общее их число и обнаружить изменения их количества и структуры в отдельных парах.
Этот метод диагностики позволяет выявлять изменения количества хромосом, а также дефекты и перестройки самих хромосом.
Однако у метода оценки кариотипа есть свои минусы – он очень трудоемкий и длительный. Одно такое исследование занимает от 7 до 14 дней и проводится только высококвалифицированными специалистами. Кроме того, в редких случаях при исследовании амниотической жидкости не удается получить активный рост клеток плода, что может потребовать повторного проведения амниоцентеза. Поэтому в последнее время все активнее начинают применяться молекулярно-генетические методы диагностики хромосомных аномалий, в частности метод флюоресцентной гибридизации in situ (FISH – метод).
Это достаточно недорогой, быстрый и высокочувствительный метод диагностики. Проводится он следующим образом – к пробе клеток плода добавляют специальные наборы ДНК-зондов, специфичные для каждой хромосомной аномалии. Появление специфического свечения на стекле говорит о наличии патологии кариотипа исследуемых клеток.
При подозрении на гемолитическую болезнь плода при резус-конфликтной беременности, для диагностики возможных врожденных заболеваний, а также для оценки зрелости плода проводят биохимический анализ околоплодных вод.
Билирубин – желчный пигмент, который является одним из промежуточных веществ при распаде гемоглобина (дыхательного пигмента крови). Нормальное значение билирубина в околоплодных водах составляет менее 1,3 мкмоль?/?л в течение беременности. Ближе к родам при достижении плодом зрелости этот показатель уменьшается и составляет менее 0,41 мкмоль?/?л. Повышение концентрации билирубина в амниотической жидкости отмечается при гемолитической болезни плода, когда из-за конфликта по резус-фактору (иногда по группе крови) матери и плода у малыша происходит массивная гибель красных кровяных клеток.
Содержание белка в околоплодных водах отражает состояние функции печени плода. При нормальном состоянии ребенка содержание белка в амниотической жидкости составляет от 2,0 до 17 г?/?л в первой половине беременности до 1,8–7,1 г?/?л во второй. При гемолитической болезни содержание белка в околоплодных водах повышается почти в 2 раза. Также увеличенная концентрация этого вещества в амниотической жидкости может свидетельствовать об аномалиях развития плода. Снижение количества белка встречается при заболеваниях печени матери или ребенка.
Креатинин – продукт белкового обмена. Его нормальная концентрация в амниотической жидкости составляет более 170–270 мкмоль?/?л. Повышение уровня креатинина до 290 мкмоль встречается при гипотрофии плода, при поздних токсикозах беременных. Низкий уровень креатинина указывает на незрелость растущего организма. При гемолитической болезни концентрация данного вещества в околоплодных водах также уменьшается, что обусловлено снижением выведения креатинина почками.
Мочевая кислота – это продукт белкового обмена в организме, который выводится преимущественно почками. В норме уровень мочевой кислоты в околоплодных водах 0,4–0,48 мкмоль?/?л. Ее количество возрастает почти в 2 раза (до 0,86–1,0 мкмоль?/?л) при тяжелых формах позднего токсикоза. Снижение уровня не имеет диагностического значения.
Глюкоза. В норме концентрация глюкозы в околоплодных водах составляет менее 2,3 ммоль?/?л. Повышение ее количества свидетельствует о патологии поджелудочной железы плода, а также о возможном риске развития тяжелой гемолитической болезни у ребенка. Снижение концентрации глюкозы отмечается при внутриутробной инфекции и у пациенток с подтеканием околоплодных вод, а также при перенашивании беременности.
Альфа-фетопротеин – это белок, который образуется при развитии плода. Его количество в амниотической жидкости изменяется в зависимости от срока беременности и метода проведения анализа. Превышение нормативных величин встречается при пороках развития нервной системы плода, при угрозе внутриутробной гибели плода, при некоторых врожденных заболеваниях почек. Снижение концентрации альфа-фетопротеина в околоплодных водах может быть зафиксировано при синдроме Дауна, при наличии у беременной сахарного диабета.
Для подтверждения наличия врожденных пороков развития у ребенка определяют также состав фермента холинэстеразы. При пороках нервной системы плода появляется дополнительный вид данного фермента – ацетилхолинэстераза. Повышение его более 8,5 после 12 недель беременности свидетельствует о внутриутробных болезнях.
При подозрении на муковисцидоз – серьезное наследственное заболевание, которое проявляется нарушением функции всех желез внешней секреции в организме, – определяют концентрацию ферментов, продуцируемых ворсинками кишечника плода и, в первую очередь, фермента щелочная фосфатаза. Активность щелочной фосфатазы в околоплодных водах увеличивается по мере внутриутробного развития ребенка. Нормальное содержание фермента изменяется от 177 ЕД до 450 ЕД. При осложненном течении беременности, сопровождающейся плацентарной недостаточностью и гипоксией плода (снижение поступления кислорода и питательных веществ через плаценту к малышу), отмечается повышение уровня щелочной фосфатазы в амниотической жидкости. При муковисцидозе содержание данного фермента всегда снижено.
Определение гормона 17-гидроксипрогестерона в околоплодных водах проводят при подозрении на врожденное нарушение функции надпочечников. При этом заболевании отмечается повышение уровня 17-гидроксипрогестерона. Снижение концентрации гормона свидетельствует о редких врожденных заболеваниях половой системы у мальчиков. Нормальное содержание 17-гидроксипрогестерона составляет 10–35 нмоль?/?л.
Фосфолипиды – это жиры, которые входят в состав всех клеток организма. Их определяют для оценки степени зрелости легких плода, с этой целью измеряют соотношение двух фосфолипидов – лецитина и сфигномиелина. Лецитин входит в состав сурфактанта в легких. Это вещество, которое препятствует склеиванию ткани легких и обеспечивает нормальное дыхание.
Если соотношение лецитина и сфигномиелина более 2:1, легкие плода зрелые, и новорожденный сможет дышать.
Для определения степени зрелости легких плода проводят цитологический анализ околоплодных вод. Для этого амниотическую жидкость центрифугируют, из полученного осадка делают мазки, добавляют красящее вещество. При этом жиросодержащие клетки, выделяемые сальными железами плода, окрашиваются в оранжевый цвет.
Процентное содержание в мазке этих оранжевых клеток соответствует зрелости плода – до 38 недель их количество не превышает 10?%, после 38 недель увеличивается до 50?%.
При подозрении на инфицирование плода или оболочек проводят бактериологические исследования околоплодных вод. Эти анализы направлены на выявление различных бактерий в амниотической жидкости. Для этого выполняют разнообразные бактериологические посевы околоплодных вод с последующим выявлением возбудителя инфекции, его количества и чувствительности к антибиотикам.
При нормальном течении родов разрыв плодного пузыря и излитие амниотических вод должно происходить в первом периоде родовой деятельности при открытии шейки матки на 7 см. Если пузырь разорвался до начала регулярных схваток, это называется преждевременным излитием околоплодных вод.
Возможны два варианта разрыва плодного пузыря до родов – в первом случае плодные оболочки рвутся на нижнем плюсе, и воды изливаются в большом количестве. Женщина всегда чувствует это излитие, а врач видит нарушение целостности пузыря при осмотре. Во втором случае разрыв пузыря происходит высоко, и околоплодные воды изливаются не массивно, а подтекают буквально по каплям. В таких ситуациях беременная женщина может и не заметить выделения амниотической жидкости.
В случаях подозрения на подтекание околоплодных вод проводится ряд тестов с целью выявления клеток амниотической жидкости во влагалищном содержимом.
В первую очередь, это мазок на околоплодные воды. Забор материала производится в гинекологическом кресле. Врач наносит содержимое влагалища на стекло, затем добавляет специальный краситель. Клетки плода, содержащиеся в амниотической жидкости, при этом остаются неокрашенными.
Нитразиновый тест. Этот метод определения основан на разнице кислотности влагалищного содержимого (в норме оно имеет кислую реакцию) и околоплодных вод, которые имеют щелочную или нейтральную реакцию. По такому же принципу действуют некоторые тест-системы для домашнего применения, к примеру, специальные прокладки. В их структуре имеется специальная тест-полоска, меняющая желтый цвет на зелено-голубой при контакте с щелочной средой. Однако этот тест может давать ложноположительные результаты при воспалительных заболеваниях влагалища или после полового контакта.
Читайте также:


