Артроз i плюснеклиновидного сустава
Об артрозе плюсневого сустава
Чаще всего артроз плюсневого сустава образуется в области основного сустава (большой палец стопы), поражая другие суставы. Считается, что артрозу плюсневого сустава часто предшествует такое анатомическое изменение, как плоскостопие, Hallux valgus, молоткообразный палец. У мужчин артроз плюсневого сустава встречается в 4 раза чаще, чем у женщин, хотя искривление пальцев на ноге встречается в основном у женщин. Большинство жалоб на артроз плюсневого сустава поступают в период 30-35 лет, а затем после 50 лет.
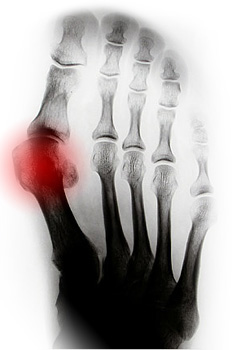
Основной сустав большого пальца стопы состоит из округленной головки первой плюсневой кости и основания фаланги первого пальца. Основной сустав подвергается разным изменениям: при ходьбе на него распределяется значительная нагрузка тела. Человек постоянно опирается на сустав при ходьбе, порой растягивает его, что в скором времени приводит к механическому стиранию хряща. Стоит добавить к этому узкую модельную обувь, которая мешает движению пальцев, ухудшая кровоток и замедляя обменные процессы в тканях, вызывая развитие артроза плюсневого сустава.
Появлению артроза плюсневого сустава способствует игра в футбол. Невзирая на совершенную спортивную обувь, при ударах по мячу сустав переживает значительные нагрузки. Стоит не забывать о больших количествах травм, которые могут получить профессиональные футболисты во время игры. Для таких людей характерен артроз не только мелких суставов стопы, но и голеностопного сустава.
Степени артроза плюсневого сустава
Разделяют три степени степени артроза плюсневого сустава.
Для первой степени артроза плюсневого сустава характерно: повреждение связок в виде надрыва единичных волокон, наличие присущего анамнеза травмы, болезненность в области предплюсне-плюсневого сустава, незначительный отёк тыла стопы, боль при нагрузке на плюсневые кости, щадящая хромота. Рентгенологическая картина в норме.
Вторая степень артроза плюсневого сустава характеризуется частичным разрывом нескольких связок или полным разрывом одной из связок (кроме связки Лисфранка). Клиническая картина: появляется невозможность опереться на поврежденную стопу, отёк тыльной стороны стопы, выраженные болевые ощущения в области сустава Лисфранка. Спустя 2-3 дня после получения травмы, возникает петехиальное кровоизлияние на подошвенной части стопы, указывающее на гематому глубокого клетчаточного пространства стопы. Рентгенологическая картина показывает, что дислокации плюсневых костей не обнаружено.
Третья степень артроза плюсневого сустава описывается полным разрывом связок, в том числе и разрывом связки Лисфранка (или отрывом её с костными фрагментами от основания второй плюсневой кости). Клиническая картина: характерны резкие болевые синдромы, выраженные отёком, болезненность при прощупывании в области сустава Лисфранка, усиление боли при нагрузке на плюсневые кости, невозможность опираться на больную ногу, наличие симптома Барского. Рентгенологическая картина показывает расширение первого межплюсневого промежутка более чем на 2 мм по сравнению со здоровой стопой. Не исключен краевой отрывной перелом медиального края в основании второй плюсневой кости.
При медицинских показаниях и наличии квот по направлению в нашем центре проводятся операции за счет средств, выделяемых по программе оказания высокотехнологичной медицинской помощи (ВМП)
Лечение артроза плюсневого сустава
На ранних стадиях артроза плюсневого сустава обычно назначается массаж, физиотерапия и лечебная физкультура. Если основная причина появления косточек на ногах это плоскостопие, то необходима специальная обувь, особые прокладки или стельки-супинаторы, которые выпрямляют большие пальцы на ногах. Зачастую по назначению врача-травматолога целесообразно провести такие процедуры как компрессы, растирание мазью.
В запущенных случаях может помочь только хирургическое вмешательство. Традиционная операция артроза плюсневого сустава подразумевает удаление части головки плюсневой кости, к сожалению, в некоторых случаях после заживления могут остаться болевые ощущения с возможными рецидивами в дальнейшем.
Более действенный, хоть и дорогой, хирургический метод лечения артроза плюсневого сустава, применяемый в нашем центре — это коррекция поперечного свода стопы. Под местной анестезией врачами-травматологами осуществляется 2 разреза и из капсулы сустава, связок и сухожилий, которые отвечают за подвижность большого пальца ноги, создаётся новое анатомическое образование. Благодаря такой операции устраняются не только косточки на ногах, но и плоскостопие. Операция является малотравматичной, после двух-трёх недель стопа целиком восстанавливается.
Не стоит забывать о важном средстве профилактики при лечении артроза плюсневого сустава — тщательно подобранной обуви, которая должна быть удобной и свободной. Следует избегать ношения слишком узких остроносых туфель, которые сжимают ступни. Высокие каблуки являются причиной деформации стоп, позвоночника и костей таза, поэтому опытные врачи-травматологи не рекомендуют носить ежедневно каблуки выше 5 см.
При артрозе плюсневого сустава и артрозе нижних конечностей стоит избегать двух видов движений: не стоит работать, приседая на корточки, лучше сесть на небольшую скамейку. Также не рекомендуется становиться на носки пальцев, чтобы достать вещи с полки большой высоты, лучше встать на стул или лестницу. Врачи настоятельно не рекомендуют виды спорта, которые связаны с нагрузками на пальцы: футбол, продолжительный бег, прыжки в длину или высоту, катание на лыжах, быстрые танцы. Предпочтительнее будет плавание и прогулки в жесткой обуви.
- Боли в суставах
- Плоско вальгусная деформация стоп
- Варусная деформация стопы
- Артроз стопы
- Шишки или косточки на ногах
Ответ врача:
С рентгенограммами вам необходимо приехать на очную консультацию.
Ответ врача:
Необходимо приехать на очную консультацию, со свежими рентгенограммами.
Ответ врача:
Рекомендуем вам обратится к детскому врачу-ортопеду.
Ответ врача:
Очень странная ситуация у вас. Если вы живете в Москве, вы можете приехать к нам на консультацию. Постараемся вам помочь
Ответ врача:
Запись на консультацию проводится на следующую неделю. Запись на операцию на середину июля. Вопрос о цене и объеме операции,а также о сроках нахождения вам расскажут на приеме.
Ответ врача:
Сделайте рентгенограммы больного сустава и запишитесь на консультацию в наш центр.
СМОТРЕТЬ ДРУГИЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
Год утверждения 2016
Профессиональные ассоциации:
- Общероссийская общественная организация Ассоциация травматологов-ортопедов России (АТОР)
Оглавление
Скачать сокращенную версию клинических рекомендаций "Артроз первого плюснефалангового сустава стопы" могут только зарегистрированные пользователи
1. Краткая информация
Hallux Rigidus – деформирующий артроз первого плюснефалангового сустава стопы.
Hallux rigidus – результат последовательных биомеханических и динамических нарушений:
- чрезмерная пронации в подтаранном суставе
- утрата опоры на кубовидную кость сухожилия малоберцовой мышцы
- гипермобильность 1 луча с последующим его тыльным сгибанием
- упор основания основной фаланги 1 пальца в головку 1 плюсневой кости.
- повторяющиеся травмы с формированием костно-хрящевого дефекта
- образование новой костной ткани
- формирование тыльного остеофита на головке 1 плюсневой кости
- ограничение тыльного сгибания 1 пальца стопы.
Hallux rigidus может быть осложнением хирургического вмешательства на 1 плюснефаланговом суставе.
Hallux rigidus второе по частоте после вальгусного отклонения 1 пальца стопы.
В 80% двустороннее поражение.
В 98% аналогичное заболевание у прямых родственников.
Ограничение амплитуды движений основной фаланги 1 пальца стопы в 1 плюснефаланговом суставе в сагиттальной плоскости до 25° - 30° при норме 55° - 65°.
М20.0 — деформация пальцев
М20.2 – артроз первого плюснефалангового сустава
Рентгенологическая классификация (Hattrup и Johnson, 1988 год):
I стадия – незначительное сужение суставной щели, без остеофитов
II стадия – серьёзное сужение суставной щели, остеофиты на головке 1 плюсневой кости и основной фаланге, субхондральные кисты и зоны склероза.
III стадия – фиброзный анкилоз сустава, выраженные остеофиты, отсутствие суставной щели.
2. Диагностика
Анамнез и клиническое обследование в 95% позволяют поставить диагноз при первом визите пациента.
При разговоре оцениваются:
- симптомы болезни и их прогрессирование,
- влияющие на развитие местных признаков общие факторы организма,
- тип боли, её локализация и длительность,
- неврологические расстройства,
- сложности при выборе обуви,
- ограничение физических нагрузок.
- боль в 1 плюснефаланговом суставе,
- связь боли с нагрузкой,
- сочетание с отёком 1 плюснефалангового сустава,
- покраснение вокруг сустава.
Заболевание чаще в среднем и старшем возрасте.
Ограничение тыльного сгибания при пассивном и активном исследовании.
Часто видны костные остеофиты.
- Вальгусное отклонение 1 пальца стопы
- Движения в 1 плюснефаланговом суставе
- Эластичность стоп
- Гипермобильность 1 луча
- Состояние сосудистого русла
- Степень выраженности болевого синдрома.
Проводят ортопедический осмотр по общепринятой методике.
Дополнительные клинические симптомы:
- компенсаторные болезненные кератозы под межфаланговым суставом 1 пальца стопы,
- метатарзалгия под головками малых плюсневых костей как следствие гипермобильности первого луча.
Исследование сосудов – определение пульсации:
- тыльной артерии стопы,
- задней большеберцовой артерии,
- подколенной артерии.
Сравнение волосяного покрова, температуры, цвета стоп с проксимальными отделами нижних конечностей и между собой.
- сравнение тактильной чувствительности на обеих стопах и голенях,
- сравнение тонуса мышц обеих нижних конечностей.
- наличие повреждений или изъязвлений кожи,
- сравнение эластичности и тургора кожи на обеих нижних конечностях,
- размер, локализация, плотность и болезненность гиперкератозов.
Оценка 1 луча стопы:
- наличие бурсита,
- остеофиты,
- точная локализация болезненности и ее распространённость,
- движения в 1 плюснефаланговом суставе,
- боковая стабильность в 1 плюснефаланговом суставе,
- определение гипермобильности 1 плюснеклиновидного сустава.
- ЭКГ
- Клинические анализы крови и мочи
- БАК: общий белок, общий билирубин, креатинин, СРБ, глюкоза, АЛТ, АСТ, мочевина, холестерин
- Коагулограмма
- Консультации специалистов при необходимости.
Рентгенография стоп в двух проекциях при расстоянии от R’-трубки 1 метр, под углом 15°
При ранней стадии :
- остеофит на головке 1 плюсневой кости,
- гипермобильность 1 луча проявляется тыльным сгибанием,
- при пронации стопы на боковой проекции уменьшается угол наклона пяточной кости и увеличивается угол наклона таранной кости,
- возможно неравномерное сужение суставной щели 1 плюснефалангового сустава.
При поздней стадии:
- остеофиты на всех поверхностях головки 1 плюсневой кости,
- остеофиты на основной фаланге,
- суставная щель часто не прослеживается.
3. Лечение
- Индивидуальные ортопедические стельки
- Тейпирование
- Ортезы
- Индивидуальная сложная ортопедическая обувь
- НПВС при болях
- Массаж
Все методики купируют симптомы, не устраняя патогенетических причин.
Консервативное лечение при обострении уменьшает острые воспалительные явления.
Пероральные НПВС в сочетании с инъекциями стероидов и физиотерапией оказывают положительный эффект.
Отдых помогает облегчить острый период.
Полезны физические упражнения для укрепления 1 луча.
Пациенты, не реагирующие на консервативное лечение, требуют хирургического вмешательства.
Рекомендовано выполнять следующие хирургические вмешательства:
Операции, сохраняющие первый плюснефаланговый сустав, при I-II стадиях артроза:
- Кесселя-Бонни - клиновидная остеотомия основной фаланги;
- Уотермана - клиновидная остеотомия с клином, обращенным к тылу на уровне дистального метаэпифиза 1 плюсневой кости;
- Лапидуса - при гипермобильности в медиальном плюснеклиновидном суставе;
- Хейлэктомия - удаление медиального, латерального и дорсального остеофитов головки 1 плюсневой кости;
- Укорачивающая остеотомия 1 плюсневой кости;
Операции, не сохраняющие первый плюснефаланговый сустав, на II-III стадиях артроза:
4. Реабилитация
- Ношение ортопедической обуви
- Специальное бинтование
- Выполнение упражнений при сохранении первого плюснефалангового сустава
Через 2 месяца после операции - рентгенографическое обследование и пациенту разрешается хождение в обычной мягкой обуви с разгружающими ортопедическими стельками.
Переход на обычную обувь зависит степени отёка стопы.
Для профилактики ригидности 1 плюснефалангового сустава после капсулосохраняющих операций необходима ежедневная разработка объёмов движений в суставе.
Чёткое выполнение всех упражнений в максимально короткие сроки позволяет вернуться к привычным нагрузкам, улучшить качество жизни - без боли и дискомфорта.
Все упражнения направлены на укрепление мышц стопы и голени.
Процесс восстановления напрямую зависит от упорства и желания пациента.
- Предотвращение ригидности плюснефалангового сустава.
- Ускорение процесса восстановления всех функций оперированной конечности.
- Предотвращение образования болезненных спаек и рубцов.
- Укрепление мышечного корсета стопы и голеностопного сустава
Длительность восстановительного периода от 4 до 6 недель после операции.
ЛФК:
- Упражнения необходимо выполнять ежедневно.
- Начинать упражнения после снятия швов.
- Выполнение упражнений начинается с разогрева стопы тёплой солевой ванной и самомассажем.
- При выполнении упражнений не должно быть боли.
- При болевом синдроме – консультация врача о правильности выполнения комплекса.
- Невыполнение рекомендаций может привести к повторной деформации стопы.
- После операций на стопах упражнения — самая важная составляющая восстановления.
5. Профилактика и диспансерное наблюдение
Специфических профилактических мероприятий не разработано.
Ношение индивидуальных ортопедических стелек.
6. Дополнительная информация, влияющая на течение и исход заболевания
Отрицательно влияют на исход лечения:
- Курение;
- Наличие хронических заболеваний, снижающих иммунный ответ;
- Несоблюдение предписанного режима;
- Переохлаждение;
- Перегревание;
- Наличие других ортопедических заболеваний, влияющих на биомеханику нижней конечности;
- Наличие системного или локального остеопороза;
- Присоединения инфекционных осложнений.
Среди множественных суставов стопы самой большой нагрузке подвержены межфаланговые суставы пальцев, а также суставные ткани, которые соединяют пальцы с плюсной. Потому артроз плюснефалангового сустава является распространенной патологией. ПФС приводит к деформационному развитию большого пальца, которое часто называют шишкой. Появление выпирающей косточки характерно для последнего этапа этой патологии.
Принцип развития
Остеоартроз плюснефалангового сустава пальца стопы происходит с разрушения костного хряща.

Провоцировать эти процессы в суставной ткани могут различные факторы:
- травма хряща во время вывиха в результате значительной нагрузки на стопу;
- нарушение циркуляции крови, в результате чего ткани не получают требуемые питательные элементы в необходимом количестве;
- биохимические нарушения по причине обменных, гормонных, эндокринных патологий, процессов воспаления.
Сустав становится не таким подвижным, истончается, теряет синовиальную жидкость. В хряще появляются трещины, частички сустава откалываются, попадая в капсулу. Здоровый сустав не допускает трения соединенных участков костей между собой. Во время его разрушения хондральные поверхности хряща осложняют движения, они причиняют сильные болевые ощущения.
Осколки могут проникать в суставную щель, что вызывает острую боль, при этом они раздражают синовиальную оболочку, это вызывает в ней воспалительный процесс. Происходит деформация суставной ткани: чтобы не допустить трения и повышения нагрузки, она уплощается и образует костные новообразования — остеофиты.
Во время артроза 1 степени образование наростов находится лишь на начальном этапе, они небольшие, единичные, находятся с краю хрящевой поверхности. В последующем образуются множественные наросты по всей площади субхондральной поверхности. Суставная щель уменьшается в размерах, остеофиты начинают между собой цепляться, что приводит к ограничению движения.
Увеличение наростов приводит к значительной деформации суставной ткани, ее увеличению в размерах. Тем более выражена деформация большого пальца. Он утрачивает подвижность, в результате этого ослабевают окружающие связки. Это осложняет отклонение пальца от своей оси.
Основные причины

Основные причины
Плюсна является средней частью ступни, которая состоит из пяти трубчатых костей. Эти кости между собой соединены шаровидными хрящами с фалангами пальцев. Артроз первого плюснефалангового сустава стопы чаще всего отмечается именно в этом месте. Суставы второго ряда костей меньше подвижны, поэтому не так сильно подвергаются заболеванию.
Как правило, артрозом поражаются нагруженные суставные ткани. На суставы ног приходится вся масса тела человека, плюснефаланговые соединения довольно подвижны, а сустав первого пальца при этом чаще остальных подвержен травмам. Потому артроз межфаланговых суставов стопы зачастую имеет посттравматическое происхождение. Болезнь также могут провоцировать:
- избыточная масса тела;
- длительное нахождение на ногах;
- переохлаждение нижних конечностей;
- ношение обуви на высоком каблуке;
- травмирование находящихся выше суставов, в результате чего нагрузка на стопу распределяется неправильно;
- плоскостопие или аномальное развитие стопы;
- аутоиммунные болезни, нарушение метаболизма;
- диабет и иные эндокринные заболевания;
- тромбофлебит, сосудистые патологии, варикозное расширение вен, нарушение циркуляции крови.
Расположенность к артрозу может передаваться по наследству, потому людям, у которых родственники страдали этим заболеванием, необходимо быть особенно внимательными.
Первые признаки и диагностирование

Первые признаки и диагностирование
Деформирующий артроз развивается медленно, разрушение сустава в течение долгого времени может не выражаться никакой симптоматикой. Если перекат с носка на пятку осложнен, ноги начинают быстро уставать, во время отрыва пальцев от земли появляются болевые ощущения, то необходимо обратиться к ортопеду, он выполнит диагностику и сможет назначить правильное лечение артроза плюсневых костей стопы.
Однако на первом этапе боли не сильно выражены, как правило, они сводятся к покалыванию стопы, осложнение подвижности появляется в начале передвижения. Потому с походом к врачу чаще всего затягивают до проявления более выраженной симптоматики:
- артроз второй степени выражается частыми и длительными ощущениями боли, подвижность пальца значительно ограничена, ходьба начинает сопровождаться хрустом. Возникают визуальные признаки деформационного процесса. Остеофиты защемляют нервные корешки, вызывая чувство онемения. Человек во время ходьбы пытается непроизвольно опираться на наружную часть стопы, чтобы распределить нагрузку и уменьшить болевой синдром.
- на третьей стадии боли мучают человека основную часть времени, причем это состояние отмечается даже в спокойствии. Больной вынужден использовать трость. Первый палец на ноге отклоняется, начиная давить на соседние, вызывая их деформацию.
Зачастую артроз осложняется синовитом — воспалительным процессом в синовиальной оболочке. Причем сустав опухает, увеличивается в размерах, кожный покров становится горячим и красным.
Похожая симптоматика воспаления отмечается во время артритов, а вальгусная деформация 1 пальца имеет характерные признаки плоскостопия или подагры. Потому для точного диагностирования врач не только осматривает ногу, но и назначает некоторые процедуры для определения болезни:
- УЗИ, компьютерная и магниторезонансная томография дают возможность оценить состояние сустава и близ находящихся мягких тканей;
- на рентгене можно увидеть уменьшение в размере суставной щели, костные наросты;
- положительные ревмопробы являются симптом ревматоидного артрита;
- высокое содержание мочевой кислоты в крови говорит о подагре;
- анализ крови позволяет отличить артроз от артрита, сопровождающийся выраженным процессом воспаления.
Способы лечения
Во время лечения артроза плюснефаланговых суставов стоп ДОА преследуется несколько основных задач.

В первую очередь необходимо произвести следующие мероприятия:
- замедлить развитие болезни, максимально долго сохранить подвижность сустава;
- избавится от воспалительного процесса и болевых ощущений;
- уменьшить нагрузку на сустав.
Все это можно решить только с помощью комбинации консервативного лечения с немедикаментозной терапией. Немаловажную роль играют диетотерапия, физиотерапия, лечебная гимнастика. Показано применение ортопедических изделий для закрепления поврежденного сустава в требуемом положении и снятия с него напряжения.

Для снижения давления на сустав нужно:
- носить обувь с супинаторами и ортопедическими стельками;
- больше отдыхать, не допускать долгого нахождения на ногах;
- нормализовать вес.
Лечение во время артроза 1 пальца должно начинаться с использования противовоспалительных средств. Лечебная физкультура и физиотерапевтические мероприятия назначаются только после снятия острого воспаления. Одновременно можно использовать народные способы лечения. Разрабатывается специальный дневной рацион, чтобы скорректировать вес, восстановить обменные процессы, снабдить суставную ткань требуемыми питательными элементами.
Запрещены продукты с консервантами, копчености, острые блюда, фаст-фуд. Необходимо ограничить потребление соли, сахара, жиров. Полезны заливные и холодцы.
Лечение плюснефалангового артроза подразумевает использование лекарственных средств.
Во время терапии используют препараты различных групп:

- при заболевании на 1−2 этапе лечение производят хондропротекторами, средствами, которые содержат компоненты суставной ткани. Эти препараты замедляют разрушение сустава, пока это не приобрело необратимый процесс. Самым эффективным является инъекционное или пероральное использование лекарств, некоторые средства изготавливаются в виде гелей или кремов;
- противовоспалительные нестероидные препараты в форме таблеток используют кратковременным курсом, чтобы снять воспалительный процесс и болевые ощущения. Сюда относятся Ибупрофен, Диклофенак, Индометацин, Нимесулид;
- на последнем этапе заболевания для обезболивания необходимо использовать мощные анальгетики;
- если воспалительный процесс не получается снять при помощи НПВС, то используют блокады гормональными лекарствами (Гидрокортизон).
Также назначаются витаминизированные комплексы, средства для восстановления циркуляции крови. Артроз отлично лечится при помощи уколов гиалуроновой кислоты — она восстанавливает синовиальную жидкость, снижает трение хрящей и обеспечивает сустав необходимыми элементами. Но уколы в небольшие суставы необходимо выполнять очень аккуратно.
Физиотерапия эффективна на начальном этапе. При артрозе, как правило, используют УВЧ и СУФ-облучение. Отличный эффект имеет лазерная и магнитная терапия. Фонофорез и электрофорез помогают лучшему прохождению лекарств в ткани.

Используют разные физиотерапевтические процедуры, которые:
- активизируют процессы обмена и кровообращение в тканях;
- имеют противовоспалительное и обезболивающее свойство;
- восстанавливают мышечный тонус;
- активируют процессы восстановления;
- помогают снять отек.
Учитывая степень болезни, а также состояние пациента, врач разрабатывает комплекс гимнастических упражнений. Большинство из них можно делать дома без каких-либо приспособлений. Рекомендуется отводить по сторонам пятку и носок, выполнять вращательные движения ступнями, делать перекаты с пятки на носок, вытягивать на себя носок. Самое главное — дозировать нагрузку, уменьшать ее, если упражнения начинают сопровождаться болями.

Нетрадиционная медицина рекомендует комбинировать лекарства для наружного и внутреннего применения. Так, спиртовым настоем из перегородок ореха можно обрабатывать поврежденные суставы либо же принимать этот состав внутрь 2 раза ежедневно по 1 ч. л.
Настойку на спирту из золотого уса с прополисом употребляют внутрь по 1 ст. л. перед приемом пищи 2 раза в день. Чтобы ее приготовить, необходимо 70 г растений и 2 г прополиса. После эти компоненты необходимо залить 500 мл водки и дать настояться 2 недели. Для компрессов используют состав из меда, алоэ и спирта (3:2:1). Можно самому сделать согревающие мази:
- Взять по 1 ст. л. листьев сабельника, подорожника и крапивы, перемолотых корней имбиря, добавить один стакан оливкового масла. После установить на паровую баню и дать закипеть. Втирать эту смесь необходимо перед сном.
- Сделать из кунжутного, подсолнечного и оливкового масел (по 70 мл) основу. Добавить маленькую ложку соли, 2 ч. л. перца, мелко порезанную чесночную головку. Дать закипеть на паровой бане. Каждый день втирать в пораженный участок в течение 15 минут.
Для ванночек делают настойку из хвойных веток и перемолотого топинамбура, добавив в состав кипяток. После того как смесь остынет до приемлемой температуры, опустить в нее ступни на полчаса. Затем нужно втереть в пораженные участки барсучий жир.
Для избавления от болезненных ощущений производят артродез, то есть хирургическим способом выполняют обездвиживание сустава. С учетом необходимости иссекают его поверхность, убирают костные новообразования.

После резекции плюсну соединяют с фалангой в требуемом положении. После закрепляют при помощи спиц и оставляют до срастания костей. Как правило, для этого необходимо около 4 месяцев. После этого вмешательства невозможно движение сустава, но не происходит трения хрящей, которое сопровождается острой болью.
У молодых людей пытаются по возможности сохранить суставную ткань, снизив давление соединяющихся поверхностей. Для этого иссекают костные новообразования — остеофиты, уменьшают плюсну и закрепляют ее в необходимом положении. Вследствие этого восстанавливается движение сустава, уменьшается болезненность, избавляются от трения. Это хирургическое вмешательство называется хейлектомия.
Одно из самых прогрессивных вмешательств — хондропластика. Это замена сустава имплантатом. Эндопротезирование восстанавливает работу суставной кости, но время службы имплантата ограничено.
Во время артроза происходит медленное, но прогрессирующее разрушение костной ткани. Патология сопровождается деформацией стопы. Она не может больше выполнять опорную функцию, изменяется походка, движения начинают сопровождаться болезненностью. Если вовремя установить диагноз и произвести лечение, то можно отсрочить переход заболевания в последнюю стадию. Но при запущенной форме избавиться от боли можно лишь с помощью хирургического вмешательства.
Читайте также:


