Асцит после операции по удалению грыжи

Боль в животе, метеоризм, отрыжка и изжога, затрудненное дыхание, отеки ног — все это может свидетельствовать о наличии асцита брюшной полости.

На ранних стадиях асцит брюшной полости протекает незаметно. Зачастую люди думают, что просто набирают вес.

Магнитно-резонансная томография органов брюшной полости позволяет распознать опухолевые и воспалительные процессы, увидеть кисты.

Скидка на магнитно-резонансную томографию в выходные и праздничные дни!
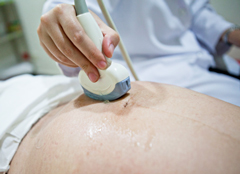
Ультразвуковое исследование органов брюшной полости позволяет оценить их форму, размеры и расположение, выявить существующие патологии.

Чем раньше диагностировать асцит и начать лечение, тем выше шансы на выздоровление.

Спецпредложения, скидки и акции помогут существенно сэкономить на медицинском обследовании.


Асцит, который иногда называют водянкой живота, — это не отдельная болезнь, а осложнение целого ряда самостоятельных заболеваний. И практически все они крайне опасны для здоровья и жизни. Как диагностируют асцит брюшной полости, из-за чего он возникает и можно ли его вылечить?
Асцит: болезнь или симптом?
Патологическое скопление жидкости в брюшной полости называется асцитом. Небольшое количество асцитической жидкости присутствует в полости брюшины всегда. Эта жидкость постоянно перемещается в лимфатические сосуды, а ее место занимает новая, и это совершенно естественный процесс. Но при некоторых нарушениях в работе организма эта жидкость либо начинает вырабатываться в избыточном количестве, либо перестает всасываться. В результате она постепенно накапливается и начинает давить на внутренние органы, ухудшая их функционирование.
Список заболеваний и нарушений, при которых может возникнуть асцит, весьма внушителен. Среди них:
- цирроз печени;
- некоторые онкологические заболевания;
- туберкулез;
- панкреатит;
- сердечная недостаточность;
- эндометриоз, кисты и опухоли яичников;
- внутренние кровотечения;
- заболевания почек;
- недоедание и истощение;
- заболевания эндокринной системы.
Однако, если у человека диагностируют асцит брюшной полости, первыми на подозрении у врачей обычно оказываются цирроз печени (причина 75% случаев асцита), онкологические заболевания (10% случаев) и сердечная недостаточность (5% случаев). На все остальные заболевания вместе взятые приходится лишь 10% случаев асцита брюшной полости.
Конечно, асцит возникает далеко не у всех людей, страдающих вышеуказанными заболеваниями. Однако существуют факторы риска, повышающие шансы развития асцита: алкоголизм, наркомания, гепатиты, ожирение и высокий уровень холестерина, а также сахарный диабет.
Асцит брюшной полости чаще всего развивается постепенно, на протяжении многих месяцев, и потому большинство пациентов очень долго не обращают на него внимания. Зачастую люди просто думают, что набирают вес.
На ранних стадиях заметить асцит действительно сложно: нужно, чтобы собралось не менее литра жидкости. Лишь после этого начинают проявляться типичные симптомы асцита брюшной полости: боль в животе, метеоризм, отрыжка и изжога, затрудненное дыхание, отеки ног. По мере увеличения объема жидкости живот тоже увеличивается, вскоре человеку становится сложно наклоняться. Живот приобретает форму шара, могут появиться растяжки и расширенные вены.
Но для того, чтобы поставить диагноз, мало внешних признаков — необходимо проконсультироваться с врачом.
Она начинается с визуального осмотра и пальпации живота. Опытный врач может диагностировать асцит уже на основании только этих данных, однако для уточнения требуются более точные методы. Недостаточно знать, что у пациента асцит — гораздо важнее выяснить, что его вызвало.
При подозрении на асцит назначается УЗИ брюшной полости и грудной клетки — оно позволяет увидеть как асцит, так и новообразования или изменения в структуре печени. Иногда назначается также и допплерография, показывающая состояние вен.
Рентгенография — еще один метод, широко применяемый в диагностике асцита. Это обследование дает возможность выявить туберкулез или увеличение размеров сердца, которые могут быть причиной скопления жидкости в брюшной полости.
МРТ и КТ — очень точные диагностические методы, которые позволяют увидеть наличие жидкости даже там, где его сложно рассмотреть при УЗИ и рентгенографии.
В некоторых случаях врач может направить пациента на лапароскопию, при которой производится прокол брюшной стенки и скопившаяся жидкость берется на анализ. Проводятся также биохимический анализ крови и анализ мочи.
Лечение асцита всегда начинается с лечения основного заболевания, вызвавшего скопление жидкости.
- При асците, вызванном сердечными заболеваниями, назначают сосудорасширяющие препараты, мочегонные и гликозиды.
- При почечных болезнях показаны низкосолевая диета и ограничение потребления жидкости.
- При нарушениях белкового обмена назначается диета с оптимальным содержанием белка и переливание альбумина.
- При циррозе применяют гепатопротекторы.
В дополнение к этому назначают симптоматическую терапию:
- низкосолевую диету (не более 2 г соли в сутки), а в некоторых случаях — вовсе бессолевой рацион. Если причиной асцита стал цирроз, следует также ограничить потребление жидкости;
- препараты калия и мочегонные средства.
Во время лечения врач следит за изменениями в состоянии пациента и, в особенности, — за его весом. Если выбранные терапевтические меры работают, потеря веса должна составлять около 500 граммов в сутки.
Если консервативные методы по каким-либо причинам не дают ожидаемого результата, показано хирургическое вмешательство. Нередко при асците проводят удаление жидкости путем постепенного дренажа (если ее количество значительно). Хирург делает небольшой прокол в брюшине и вставляет в него дренажную трубку (лапароцентез).
Альтернативой этому болезненному и сопряженному с большими рисками для здоровья методу является установка постоянных катетеров и подкожных портов. В результате асцитическая жидкость удаляется по мере ее накопления. Этот подход значительно облегчает жизнь пациентам, позволяет исключить необходимость повторных проколов, а значит — снизить риск повреждения внутренних органов и воспалений.
Установка системы представляет собой несложную хирургическую операцию, в процессе которой врач вводит конец катетера (изготавливается из гипоаллергенных материалов) в брюшную полость, сам же порт (он изготовлен из титана) устанавливается подкожно в области реберной дуги. Чтобы эвакуировать скопившуюся в брюшной полости жидкость, необходимо проткнуть кожу и силиконовую мембрану камеры порта специальной иглой. Через нее и откачивается асцитическая жидкость. Подобным способом можно ввести лечебные препараты.
Иногда требуется так называемое внутрипеченочное шунтирование, при котором врач создает сообщение между печеночной и воротной веной.
В тяжелых случаях может потребоваться пересадка печени.
Чем раньше асцит будет диагностирован и начнется лечение, тем выше шансы на успех. Избавиться от асцита на ранних стадиях намного проще. Но есть некоторые факторы, которые негативно влияют на эффективность терапии, — это пожилой возраст, сахарный диабет, гипотония, онкологические заболевания (и особенно рак печени), перитонит, а также пониженный уровень альбумина.
Асцит смертельно опасен. Примерно в 50% случаев, если назначение диуретиков не помогает, развитие асцита заканчивается трагически. Особенно опасен асцит при раке — летальный исход вероятен примерно в 60% случаев.
Следует помнить о том, что асцит всегда ухудшает течение основного заболевания, вызывая дыхательную недостаточность, гидроторакс, грыжи, непроходимость кишечника и массу других осложнений.
Даже если асцит удалось вылечить, следует очень внимательно относиться к своему здоровью, так как всегда есть риск рецидивов. Поэтому даже после излечения асцита следует придерживаться назначенной врачом диеты.
Скопление жидкости в брюшной полости может вызывать сильный дискомфорт, но еще до того, как это произойдет, проявляются другие симптомы. Оставлять их без внимания не следует — обязательно обратитесь к врачу.
«Асцит — серьезное осложнение, свидетельствующее о том, что лечение основного заболевания затягивать нельзя. Однако это заболевание зачастую нужно еще правильно диагностировать, ведь многие склонны не обращать внимания на отеки, метеоризм и другие симптомы и откладывать визит к врачу до последнего. Поскольку в этом случае на постановку диагноза остается мало времени, имеет смысл обратить внимание на коммерческие медицинские центры, где вас могут оперативно принять.
Виды и симптомы секвестрированной грыжи
Секвестрированная грыжа — это осложнённое течение болезни межпозвонковой грыжи или спровоцированное заболевание.


Такая патология характерна выпадением пульпозного дискового ядра в спинномозговой канал, которое попадает в нервы позвоночника. Она может привести к плачевным результатам больного, если вовремя не начать лечение.
В результате сдавливания спинного мозга, болезнь является причиной развития паралича конечностей.
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Следует различать основные виды секвестрированных грыж. Они классифицируются в зависимости от своего расположения в отделах позвоночника.
Секвестрированная грыжа поясничного отдела позвоночника l4 l5, сформированная между четвёртым и пятым позвонком, возникает достаточно часто, так как поясничный отдел постоянно испытывает огромные нагрузки и тяжесть.
В большинстве случаев, она лечится только хирургическим путём. После операции, предусматривается самое длительное реабилитационное восстановление.
Грыжа l4 l5 имеет отличительные признаки и симптомы:
- потеря рефлекторной функции лодыжки;
- стреляющие боли в поясничном отделе;
- наступает эффект мраморной кожи;
- повышенное потоотделение;
- онемение подошвы ступни;
- слабость в лодыжках и пальцах ног;
- слабость при поднятии ноги;
- нарушение осанки.
Секвестрированная грыжа диска l5 s1 — это грыжа, образующаяся между поясничным и крестцовым отделом позвоночника.


Она встречается очень часто — в 75% случаев. Образовавшись, такая грыжа сдавливает нервные корешки, что приводит к снижению и нарушению чувствительности организма.
К симптомам секвестрированной грыжи l5 s1 относят:
- локальные боли в пояснице;
- боль в ягодичной области;
- болезненные ощущения при движении;
- онемение стоп.
Грыжа шейного отдела позвоночника с6 с7 образуется между шестым и седьмым позвонком. На этом участке происходит выделение содержимого больного позвонка и образуется давление на нервные корешки, что провоцирует ишемию (непроходимость питательных веществ и крови).
- боль в трицепсе;
- онемение среднего пальца и внешней части предплечья;
- тяжесть и слабость рук;
- появляются мурашки на теле.
Секвестрированная грыжа является опаснейшим заболеванием позвоночника. Во время болезни есть риск поражения параличом, так как отёчность начинает сдавливать межпозвоночный элемент и происходит зажимание спинного нерва.


Также молекулы протеогликаны (входят в состав выливающейся жидкости) попадает в канал позвоночника и вызывает воспаление.
Существует множество причин, которые приводят к образованию такого вида грыжи. Одними из главных являются: травмы позвоночника различной тяжести, сколиоз, переохлаждение, остеохондроз, диплазия, стрессовая ситуация и другие.
Также следует выделять факторы, которые влияют на её возникновение:
- сбой метаболизма;
- длительная физическая работа;
- сильная спортивная нагрузка;
- курение, алкоголь, наркомания;
- наследственность;
- ожирение.
Секвестрация грыжи диска, как уже говорилось выше, имеет тяжёлую форму патологии позвоночника. В зоне появления грыжи ухудшается кровоток и ослабевает питание позвоночника необходимыми микроэлементами. Помимо этого, такой вид грыжи часто прячется и поэтому её сложно диагностировать.


В силу этого возникают дополнительные проблемы с лечением. Медикаментозное лечение в этом случае не имеет достаточного лечебного эффекта, так как противовоспалительные и обезболивающие таблетки не способны проникнуть в зону поражения.
Также существует ряд причин, которые могут усложнить лечение:
- запущенная форма межпозвонковой грыжи;
- сопутствующие заболевания;
- парамедиальная дорзальная грыжа межпозвоночного диска.
Конечно, во многом лечение зависит от компетентности врача. В большинстве случаев после полного обследования и сдачи всех анализов больного, назначают либо метод рассасывающей секвестр терапии, либо оперативное вмешательство.
Последнее — не всегда является успешным и может привести к дополнительным проблемам со здоровьем.
Медики выделяют четыре основных признака, когда оперативное вмешательство неизбежно:
- от тела грыжи отрывается хрящевая ткань;
- улучшение сменяется резким ухудшением;
- усиление слабости мышц;
- больной пребывает в неизменном состоянии больше полугода.
Современные медицинские технологии и возможности позволяют проводить операцию, сокращая риск осложнений и рецидивов.
Такого рода операциями занимаются нейрохирурги, а проводимое хирургическое вмешательство называется нейрохирургическим.
Возможность к возвращению привычного образа жизни после лечения секвестрированной грыжи зависит от своевременного обращения к врачу и адекватного лечебного процесса.
Операция по удалению грыжи позвоночника: виды, где проводится, отзывы пациентов и стоимость
Лечение грыж позвоночника не всегда возможно консервативным способом. При неэффективности традиционного лечения применяется удаление грыжи позвоночника оперативным путем. Благодаря проведению операции по удалению грыжи позвоночника удается остановить прогрессирование заболевания, избежать тяжелых последний, устранить боль из-за сдавления спинного мозга и его корешков.
Содержание статьи:
Симптомы грыж
Показания
Виды
Отзывы
Грыжи позвоночника наиболее часто развиваются после чрезмерных физических нагрузок на позвонки и различных дегенеративно-дистрофических болезнях:
- излишние физические нагрузки;
- травмы позвоночника;
- дисплазия тазобедренных суставов;
- регулярная вынужденная однообразная поза;
- патология осанки;
- вредные привычки;
- остеохондроз позвоночника.
Остеохондроз проявляется дегенерацией хрящевой ткани диска, что приводит к потере их упругости, сужению межпозвонковой щели. В результате это становится местом повышенного давления, что провоцирует развитие грыжи диска.
При врожденной дисплазии тазобедренных суставов происходит хроническое перекашивание тазобедренных костей. Это в свою очередь вызывает неравномерную нагрузку на позвоночник и ставится причиной спинномозговых грыж.
Грыжами страдают люди с малоподвижным образом жизни, с каждодневной сидячей работой. Регулярная умеренная нагрузка на спину важна для профилактики болезней позвоночника. Провоцирующим фактором является длительная неудобная поза у людей с некоторыми видами профессий.
Курение, злоупотребление алкоголем и другие пагубные пристрастия не являются непосредственной причиной развития грыж. Они нарушают процесс обмена веществ, кровообращение, питание тканей кислородом, чем также способствуют образованию грыж.
В большей степени нагрузку на себя принимает поясничный отдел позвоночника, поэтому чаще поражается грыжами. Наибольшее давление обычно происходит на участке между 4-5 поясничным позвонком или между первым крестцовым и крайним поясничным.
Однако данная патология может развиваться на всем протяжении позвоночного столба.
Типичными симптомами являются:
- болевой синдром;
- изменение чувствительности;
- ослабевание и дистрофия мышц.
Грыжа давит на позвоночный канал, повреждая спинной мозг и его корешки. Это вызывает боль от умеренной в начале болезни до невыносимой, обездвиживающей больного.

В зависимости от участка возникновения грыжи боль может отдавать отдает в плечо, руку, подмышечную область, бедро, ягодицы, распространяться на стопу. Деформация диска вызывает скованность движений в пораженном участке.
Грыжи шейного отдела позвоночника вызывают нарушения в работе внутренних органов. Это может проявляться в сбоях сердечной деятельности, патологии ЖКТ, легких.
Образование грыжи в пояснично-крестцовой области проявляется болью в области колена с иррадиацией внутрь бедра и лодыжку. Из-за нарушенной иннервации мышц, они ослабевают.
Операция назначается после курса консервативной терапии в случае ее неэффективности и считается относительным показанием.
Также существуют прямые показания:
- образование секвестра грыжи;
- сдавление грыжей спинного мозга.
Выпавшее пульпозное ядро межпозвонкового диска называют секвестром. Оно давит на спинной мозг и его корешки, вызывая сильную боль и неврологические симптомы вплоть до паралича.
В случае сдавления грыжей спинного мозга необходимо безотлагательное проведение операции, так как выжидание чревато серьезными осложнениями, а консервативное лечение неэффективно. У больного нарастает потеря чувствительности конечностей и двигательные нарушения.
Операцию по удалению позвоночных грыж проводят малоинвазивным методом и при помощи классической операции.
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Малоинвазивный способ называется лазерной вапоризацией. Через небольшой разрез вводят светодиод, и ткань хряща нагревается до высокой температуры лазером. Нагревание диска испаряет в нем воду, он уменьшается в объеме вместе с самой грыжей.

Популярность данного метода в малой травматичности, более быстрой реабилитации. Но недостатки также имеются: возникновение отека в месте операции и риск воспаления. Из-за уменьшения объема диска, страдают его пружинящие свойства, а подвижность в суставе снижается.
Противопоказанием к лазерной вапоризации является секвестрация грыжи. При этом применяется только радикальная операция — дискэктомия.
При старой методике ламиэктомии для доступа к грыже приходилось удалять часть костной ткани позвонка. Удалялась грыжа или весь диск целиком с заменой его металлическим протезом.
В целом, такие операции довольно травматичны, с длительным реабилитационным периодом. В оперированном суставе существенно страдает подвижность, из-за чего атрофируются мышцы и связки, могут возникать рецидивы.
Современным методом оперативного лечения грыжи позвоночника является микродискэтомия. Она проводится открытым способом с применением специального хирургического микроскопа или закрытым при помощи эндоскопа.
Микродискэктомия имеет массу преимуществ перед традиционной операцией:
- минимальный разрез;
- быстрая редукция болевого синдрома;
- малая степень травматизации;
- кратчайшие сроки стационарного лечения;
- быстрое восстановление;
- благоприятный послеоперационный период;
- сохранность функции позвонковых суставов;
- доказанная эффективность.

Методика микродискэктомии позволяет удалять грыжи в любом месте и всех размеров. Применение микроскопа с большим увеличением сводит к минимуму риск повреждения сосудов, нервов и других здоровых тканей.
Перед проведением оперативного лечения проводится стандартное обследование. Измеряется артериальное давление, врач уточняет наличие болезней сердца и сосудов. Пациент сдает кровь для общего анализа и определения ее свертываемости. Необходимо обязательно уведомить врача про аллергические реакции прошлом.
Для оценки степени повреждений, точного места образования грыжи и определения оперативного доступа обязательно проводится магнитно-резонансная томография позвоночника.
С учетом аллергических реакций, состояния больного, наличия сопутствующих общих хронических заболеваний, врач выбирает метод обезболивания.
Существуют варианты хирургического удаления грыжи позвоночника под наркозом (общим обезболиванием) и местной анестезией. В последнем случае применяют перидуральную анестезию.
Для проведения операции достаточно маленького разреза размером от 1,5 до 3 сантиметров. Чтобы добраться до ущемленного корешка спинного мозга частично удаляют желтую связку, а иногда и отчасти дужку позвонка.
Мышцы не повреждаются, а разводятся по сторонам. При доступе к корешку его также отодвигают, иссекают грыжу межпозвонкового диска или удаляют секвестр.
Благодаря малой травматизации максимально сохраняются здоровые ткани и функция межпозвонковых суставов, а вживления искусственных материалов не требуется. Частота рецидивов не превышает 10%.
После операции сохраняется определенный риск повторных образований грыж. Возможно формирование спаек и рубцов, воспаление оболочек спинного мозга.
Длительность операции обычно занимает около 15 минут. Пациент пребывает в стационаре от одного до нескольких дней.
После операции больной сразу чувствует явное облегчение, но болезненность в месте защемления нервного корешка не проходит тот час же. Это зависит от степени повреждения нерва и длительности его сдавления.

Должно пройти некоторые время, пока боль полностью пройдет. Больной некоторое время чувствует определенный дискомфорт в месте операции. С профилактической целью назначается курс антибиотикотерапии и нестероидных противовоспалительных средств.
Активность пациента восстанавливается весьма быстро. Ему разрешают вставать уже на следующий день после операции, а в некоторых случаях непосредственно после процедуры.
В послеоперационном периоде следует временно ограничить физические нагрузки. Пациенту противопоказано делать резкие наклоны, потягивания, поднимать тяжести. Стоит повременить с вождением автомобиля.
Не менее месяца прооперированному важно воздерживаться от длительного стояния и сидения, а также несколько недель носить специальный корсет.
Пациентам с небольшой физической нагрузкой разрешают приступать к работе через 2-4 недели. Для работников физического труда, связанной с вибрацией, поднятием тяжестей выжидают не менее 6-8 недель.
В восстановительном периоде назначаются курсы массажа, ЛФК, физиотерапии.
Операцию микродискэктомии в Москве проводят:
Современные операции удаления грыж позвоночника являются малотравматичными и эффективными. Пациент сразу чувствует улучшение и достаточно быстро возвращается к привычному образу жизни.

Вылечить артроз без лекарств? Это возможно!
Асцит (скопление жидкости в брюшной полости) определяют у 50% больных на ранних стадиях онкологических заболеваний и почти у всех пациентов, у которых раковый процесс находится на последней стадии.
Клиника онкологии Юсуповской больницы оснащена новейшей диагностической аппаратурой ведущих мировых производителей, с помощью которой онкологи выявляют ранние стадии онкологической патологии. Химиотерапевты, радиологи, онкологи проводят лечение пациентов с асцитом в соответствии с международными стандартами оказания медицинской помощи. В то же время врачи индивидуально подходят к выбору метода лечения каждого пациента.
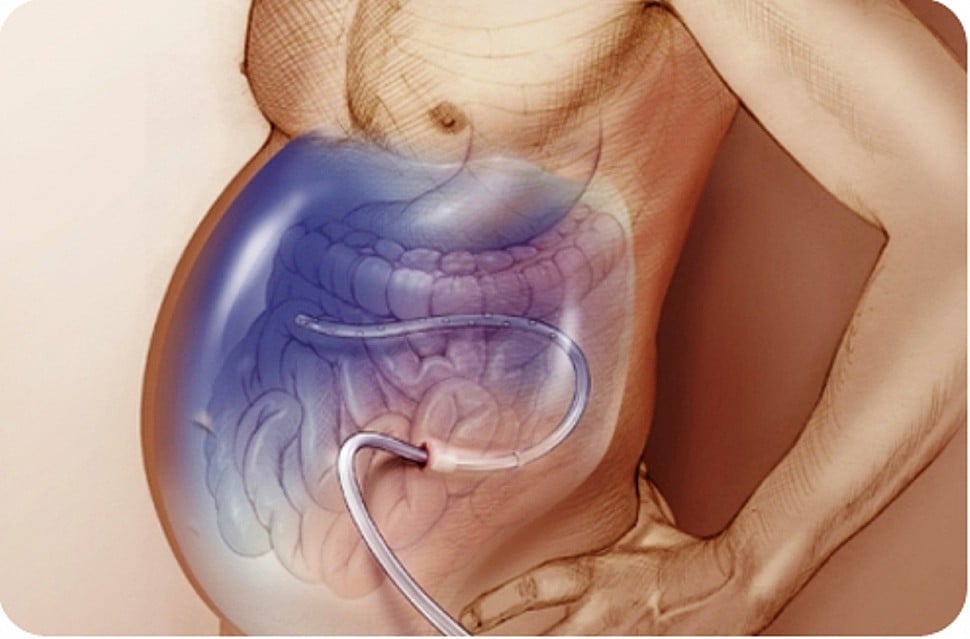
Причины развития
Асцит является грозным осложнением рака желудка и толстой кишки, колоректального рака, злокачественных опухолей поджелудочной железы, онкологической патологии молочных желез, яичников и матки. При накоплении в брюшной полости большого объёма жидкости повышается внутрибрюшное давление, диафрагма смещается в грудную полость. Это приводит к нарушению работы сердца, лёгких. Происходит нарушение кровообращения по сосудам.
При наличии асцита организм пациента теряет большое количество белка. Нарушается обмен веществ, развивается сердечная недостаточность и другие расстройства равновесия внутренней среды организма, которые ухудшают течение основного заболевания.
В брюшной полости здорового человека всегда есть небольшое количество жидкости. Она предотвращает склеивание между собой листков брюшины. Выработанная внутрибрюшная жидкость обратно всасывается брюшиной.
При развитии онкологических заболеваний происходит нарушение нормального функционирования организма. Происходит сбой секреторной, резорбтивной и барьерной функции листков брюшины. При этом может наблюдаться либо избыточная продукция жидкости, либо нарушение процессов ее всасывания. В результате в брюшной полости накапливается большой объём экссудата. Он может достигать двадцати литров.
Основная причина поражения брюшины злокачественными клетками – её тесное соприкосновение с органами, которые поражены раковой опухолью. Асцит при наличии онкологической патологии развивается под воздействием следующих факторов:
- Большого скопления в брюшине кровеносных и лимфатических сосудов, по которым распространяются раковые клетки;
- Плотного прилегания складок брюшины друг к другу, которое способствует стремительному распространению злокачественных клеток на прилегающие ткани;
- Прорастания раковой опухоли сквозь ткани брюшины;
- Переноса атипичных клеток на ткани брюшины в ходе выполнения оперативного вмешательства.
Причиной асцита может быть химиотерапия. Скопление жидкости в брюшине происходит вследствие раковой интоксикации. Если печень поражается первичной раковой опухолью, метастазами злокачественных клеток из новообразований иной локализации, нарушается отток крови по её венозной системе, развивается портальная гипертензия – повышение давления внутри воротной вены. Просвет венозных сосудов увеличивается, из них пропотевает плазма и накапливается в брюшной полости.
Причиной асцита может быть канцероматоз брюшины. При наличии раковой опухоли органов брюшной полости на париетальном и висцеральном листах брюшины оседают атипичные клетки. Они блокируют резорбтивную функцию, в результате чего лимфатические сосуды плохо справляются с предназначенной нагрузкой, происходит нарушение оттока лимфы. Свободная жидкость постепенно накапливается в брюшной полости. Таков механизм развития канцероматозного асцита.
Стадии тяжести
Выделяют три стадии водянки брюшной полости в зависимости от количества скопившейся жидкости:
- Начальная стадия – в брюшной полости скапливается до полутора литров жидкости;
- Умеренный асцит – проявляется увеличением размеров живота, отёками нижних конечностей. Пациента беспокоит выраженная одышка, тяжесть в животе, изжога, запоры;
- Тяжёлая водянка – в брюшной полости скапливается от 5 до 20 литров жидкости. Кожа на животе натягивается, становится гладкой. У пациентов возникают перебои в работе сердца, развивается дыхательная недостаточность. При инфицировании жидкости развивается асцит-перитонит (воспаление листков брюшины).
Симптомы
Основное проявление асцита – значительное увеличение размеров и патологическое вздутие живота. Признаки водянки брюшной полости могут нарастать стремительно или в течение нескольких месяцев. Асцит проявляется следующими клиническими симптомами:
- Чувством распирания в брюшной полости;
- Болевыми ощущениями в области живота и таза;
- Повышенным газообразованием (метеоризмом);
- Отрыжкой;
- Изжогой;
- Нарушением пищеварения.
Врачи клиники онкологии проводят оценку клинических проявлений заболевания и проводят дифференциальную диагностику рака с другими болезнями, проявлением которых является асцит.
Диагностика
Асцит врачи выявляют во время осмотра пациента. Онкологи Юсуповской больницы проводят комплексное обследование пациентов, которое позволяет выявить причину скопления жидкости в брюшной полости. Один из наиболее достоверных методов диагностики – ультразвуковое исследование. Во время процедуры врач не только чётко видит жидкость, но и высчитывает её объем.
При асците онкологи обязательно выполняют лапароцентез. После прокола передней брюшной стенки врач аспирирует жидкость из брюшной полости и отправляет в лабораторию для исследования. С помощью компьютерной томографии рентгенологии определяют наличие злокачественных новообразований в печени, которые вызывают портальную гипертензию.
Магнитно-резонансная томография дает возможность определить количество скопившейся жидкости и ее локализацию.
Лечение
Медикаментозная терапия асцита не проводится из-за низкой эффективности. Антагонисты альдостерона и диуретики нормализуют водно-солевой обмен и предотвращают избыточную секрецию перитонеальной жидкости. Онкологи Юсуповской больницы на поздних стадиях онкологического заболевания пациентам с асцитом предлагают выполнить паллиативную операцию:
- Оментогепатофренопексию;
- Деперитонизацию;
- Установку перитонеовенозного шунта.
Врачи клиники онкологии при асците проводят традиционную или внутриполостную химиотерапию – после удаления жидкости в брюшную полость вводят химиопрепарат. Для удаления жидкости выполняют лапароцентез. Процедуру не проводят при наличии следующих противопоказаний:
- Спаечного процесса внутри брюшной полости;
- Выраженного метеоризма;
- Перфорации стенок кишечника;
- Гнойных инфекционных процессов.
Лапароцентез назначают в случаях, когда прием диуретиков не приводит к положительному результату. Также процедура показана при резистентном асците.
Лапароцентез проводится в несколько этапов с применением местной анестезии:
- пациент находится в положении сидя, доктор обрабатывает место последующего прокола антисептиком и вводит обезболивающие препараты;
- по белой линии живота выполняют разрез брюшной стенки на расстоянии 2-3 сантиметра ниже пупка;
- сам прокол производят при помощи троакара вращательными движениями. К троакару присоединяют специальную гибкую трубку, по которой избыточная жидкость выводится из организма. Откачивание жидкости проводится достаточно медленно, врач постоянно наблюдает за состоянием пациента. По мере выведения экссудата медсестра стягивает живот больного при помощи простыни с целью медленного снижения давления в брюшной полости;
- после завершения откачивания жидкости на рану накладывают стерильную повязку.
Методом лапароцентеза можно вывести из организма больного до 10-ти литров жидкости. При этом может потребоваться введение альбуминов и других препаратов, чтобы предотвратить развитие почечной недостаточности.
При необходимости в брюшной полости могут быть установлены временные катетеры, по которым постепенно будет выводиться избыточная жидкость. Следует учесть, что применение катетеров может привести к снижению артериального давления и образованию спаек.
Выделяют также противопоказания к проведению лапароцентеза. Среди них:
- выраженный метеоризм;
- спаечная болезнь органов брюшной полости;
- этап восстановления после проведения операции на вентральной грыже.
При приеме мочегонных средств в обязательном порядке назначают также препараты, содержащие калий. В противном случае высока вероятность развития нарушений водно-электролитного обмена.
Диетическое питание прежде всего подразумевает уменьшение количества потребляемой соли, задерживающей жидкость в организме. Также важно ограничить количество употребляемой жидкости. Рекомендуется включать в рацион больше продуктов, содержащих калий.
Пациентам после удаления жидкости из брюшной полости обеспечивают сбалансированное и калорийное питание. Это позволяет обеспечить потребность организма в белках, углеводах, витаминах и минералах. Потребление жиров сокращают.

Асцит неракового происхождения
Асцит – следствие различных нарушений, которые происходят в организме. Тактика лечения зависит от патологического процесса, который вызвал скопление жидкости в брюшной полости:
- Для лечения острой сердечной недостаточности кардиологи Юсуповской больницы назначают пациентам метаболики, бета-блокаторы, ингибиторы АПФ;
- При инфекционных и токсических поражениях печени проводят терапию гепатопротекторами;
- Если асцит развился по причине низкого уровня белка в крови, проводят инфузии альбумина;
- Асцит, развившийся вследствие туберкулёза брюшины, лечат противотуберкулёзными препаратами.
Для выведения жидкости из организма пациентам с асцитом назначают мочегонные препараты. Основной метод устранения асцита – удаление скопившейся жидкости посредством прокола брюшной стенки с последующей установкой дренажа. При устойчивом асците проводят реинфузию перитонеальной жидкости после её фильтрации. Перитонеовенозный шунт при асците брюшной полости обеспечивает поступление жидкости в общий кровоток. Для этого хирурги формируют конструкцию с клапаном, при помощи которой жидкость из брюшной полости во время вдоха поступает в систему верхней полой вены.
Оментогепатофренопексию при асците брюшной полости выполняют с целью снижения давления в венозной системе. Хирург подшивает сальник к диафрагме и печени. После чего во время дыхательных движений вены разгружаются от крови. В итоге уменьшается выход жидкости через стенку сосудов в брюшную полость. В результате деперитонизации (иссечения участков брюшины) создаются дополнительные пути оттока для перитонеальной жидкости.
Прогноз
Асцит при онкологическом заболевании в разы ухудшает общее самочувствие больного. Как правило, такое осложнение возникает на поздних стадиях онкологии, при которых прогноз выживаемости зависит от характера самой опухоли и ее распространенности по организму.
Продолжительность жизни при асците зависит от следующих факторов:
- Функционирования почек и печени;
- Деятельности сердечно-сосудистой системы;
- Эффективности проводимой терапии основного заболевания.
Развитие асцита может предотвратить опытный врач, наблюдающий пациента. Врачи Юсуповской больницы имеют огромный опыт борьбы с различного рода онкологическими заболеваниями. Квалификация медицинского персонала и новейшее оборудование позволяют провести точную диагностику и качественное, эффективное лечение согласно европейским стандартам.
Преимущества лечения асцита в Юсуповской больнице
Часто лечение асцита, вызванного раком, проводится в неспециализированных клиниках, где нет соответствующих условий и оборудования, не учитываются особенности онкологических больных.
Цель Юсуповской больницы — предоставить каждому пациенту максимально квалифицированную, эффективную помощь:
- Мы используем современные схемы лечения, применяем передовые наработки зарубежных коллег.
- В клинике имеется все необходимое оборудование для проведения сложных вмешательств.
- Лапароцентез и другие вмешательства проводятся в условиях стационара. Строго соблюдаются правила асептики и антисептики. После процедуры больной находится под наблюдением врача.
- В Юсуповской больнице онкологический пациент с асцитом может получить консультацию онколога, рекомендации по коррекции лечения основного заболевания.
Наши усилия постоянно направлены на повышение эффективности лечения, улучшение качества жизни и прогнозов для каждого пациента.
Для того чтобы увеличить продолжительность и улучшить качество жизни пациента с асцитом, который развился вследствие онкологической патологии, обращайтесь к онкологам Юсуповской больницы. Врачи клиники онкологии проводят терапию, направленную на устранение причины накопления избыточного количества жидкости в брюшной полости, проводят симптоматическое лечение.
Читайте также:


