Асептический некроз лучезапястного сустава
Болезнь Кинбека (m. Kienbock) - остеонекроз полулунной кости. Заболевание имеет и другие синонимы (остеохондропатия полулунной кости, деформирующий остеохондрит запястья, травматический остеопороз костей запястья, лунатомаляция, асептический некроз полулунной кости запястья, аваскулярный некроз полулунной кости), но в настоящее время принято считать корректным именно трактовку "остеонекроз" полулунной кости. Впервые описано австрийским врачом рентгенологом R. Kienbock в 1910 году.
Полулунная кость - одна из восьми костей запястья.
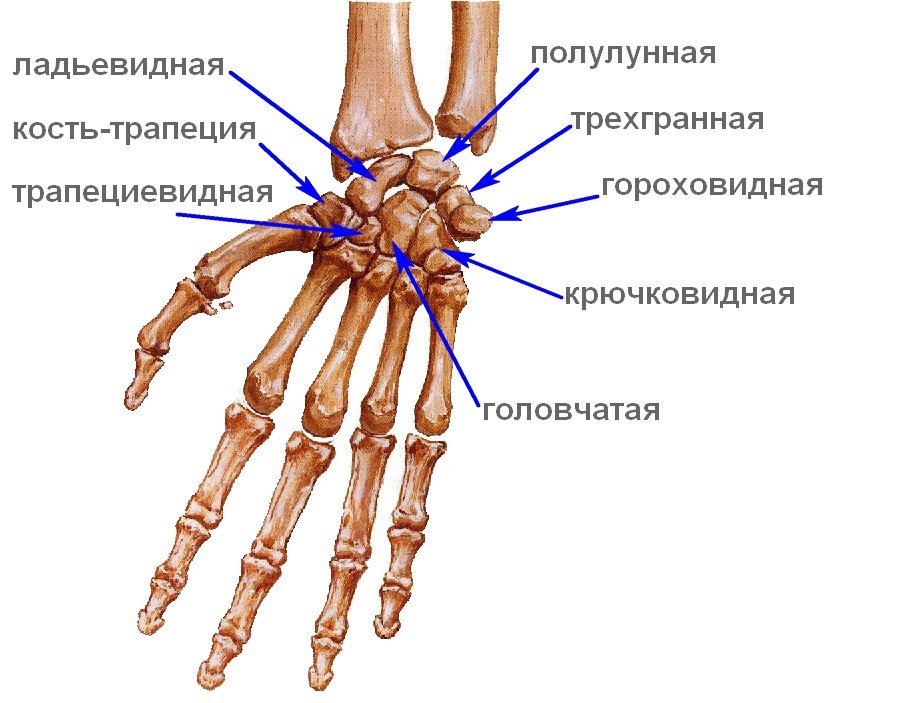
Кости запястья.
Считается, что причиной развития заболевания может служить однократная травма (падение на ладонь или кисть), а также постоянная травматизация (микротравматизация), что может привести к нарушению кровоснабжения костей запястья.
Поэтому болезнь Кинбека чаще встречается у людей, чья физическая активность связана с высокой нагрузкой на область лучезапястного сустава. Полулунная кость занимает центральное место в запястье, располагаясь между головчатой костью запястья и лучевой костью, и поэтому больше других костей травмируется при физической нагрузке. Заболевание развивается постепенно, и встречается чаще всего у мужчин рабочих профессий: рубщиков, столяров, слесарей, крановщиков, лиц, работающих с вибрирующими устройствами (отбойные молотки, перфораторы, и т.п.). НО, может возникать и у женщин других специальностей: парикмахер, повар, пекарь, кондитер, косметолог, визажист, массажист и т.п. Чаще всего поражается ведущая рука (у правшей - правая, у левшей - левая) при болезни Кинбека. Еще одна из причин развития болезни Кинбека - врожденная короткая локтевая кость. При таком случае давление на полулунную кость возрастает и может развиться остеонекроз полулунной кости (болезнь Кинбека).
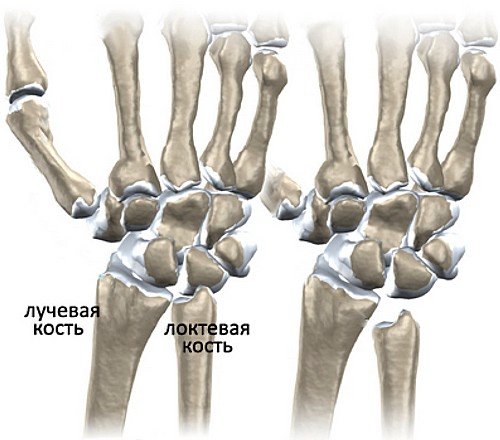
Слева - нормальная длина лучевой и локтевой костей, справа - врожденная короткая локтевая кость.
Сущность болезни состоит в постепенно нарастающем асептическом некрозе (или, точнее остеонекрозе) полулунной кости, который со временем приводит к ее фрагментации и полному разрушению. Все это сопровождается болью в запястье, в области лучезапястного сустава. Боль усиливается при движениях и возрастает по мере прогрессирования заболевания.
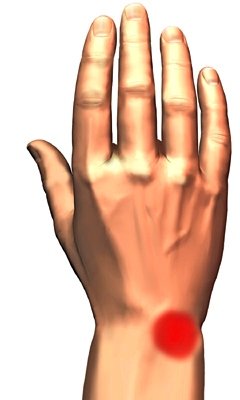
Место болезненности при болезни Кинбека.
Схематическое изображение болезни Кинбека При тяжелых поражениях полулунной кости область болезненности может быть не такой локальной, а охватывать всю область лучезапястного сустава, запястья
- Первая стадия: Полулунная кость теряет свое кровоснабжение, может возникнуть патологический спонтанный перелом.
- Вторая стадия: Полулунная кость становится слишком твердой, как камень - (склероз кости) из-за недостаточного кровоснабжения.
- Третья стадия: Коллапс полулунной кости. Кость спадается, уменьшается в размерах, фрагментируется (распадается на кусочки), фрагменты кости могут мигрировать.
- Четвертая стадия: Повреждаются соседние кости, что приводит к артрозу суставов запястья.
В дальнейшем рентгенологически определяются, деформация полулунной кости, сплющивание вдоль продольной оси и укорочение в поперечнике. Контуры кости становятся неровными; в центре определяются участки просветления, которые соответствуют зонам рассасывания кости. Не часто, но отмечаются сужение суставной щели, как проявление деформирующего остеоартроза. Также могут определяться рентгенологические признаки ложного сустава полулунной кости, патологические переломы, полулунная кость может стать фрагментированной, т.е. распасться на части.
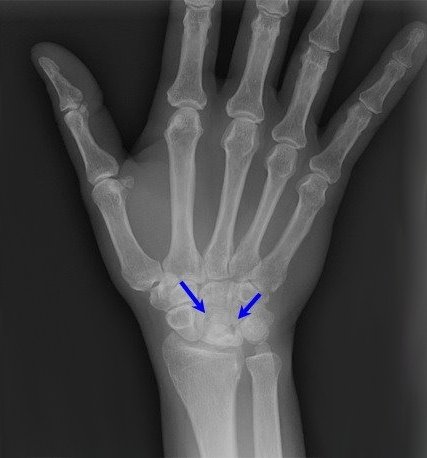
Рентгенограмма при болезни Кинбека.
В сомнительных случаях, когда рентгенография не позволяет с уверенностью говорить о диагнозе, выполняется КТ или МРТ:
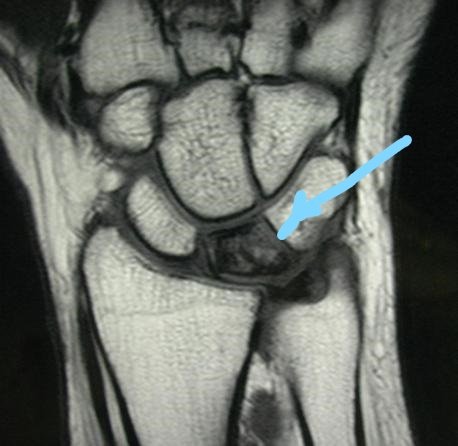
МРТ при болезни Кинбека.
Лечение болезни Кинбека определяется стадией заболевания.
При начальных стадиях заболевания используется иммобилизация (консервативное лечение): лучезапястный сустав обездвиживают специальным ортезом на 3-3,5 недели. Врач травматолог-ортопед подбирает оптимальный вариант ортезирования (лангет, тутор, ортез, повязка из полимерного бинта) с целью создание максимального покоя для полулунной кости. Принимая во внимание и учитывая характеристики материала, конструкцию и функциональность подобранного им ортеза может привести к регрессу заболевания на ранних стадиях, восстановлению кровоснабжения полулунной кости за счет прорастания новых сосудов или усиления-восстановления кровотока по старым кровеносным сосудам. Вопрос восстановления кровотока, иннервации, нормализации периферической нервной системы -берет на себя врач невролог и врач физиотерапевт. Составление поэтапного плана реабилитации и восстановления привычных и профессиональных навыков движения в кисти и лучезапястном суставе пораженной правой или левой руки- это удел врача ЛФК и профессионального инструктора по лечебной физкультуре. Если консервативное лечение привело к успеху, то в дальнейшем обязательны контрольные рентгенограммы каждые 4-6 недель в течение 1 года, наблюдение у травматолога, невролога. И если так случится, что заболевание начнет прогрессировать, то в первую очередь об этом будут знать наблюдающие специалисты, которые своевременно направят пациента на оперативное лечение с последующей поэтапной послеоперационной реабилитацией, которая будет похожа на этапы консервативного лечения, что, по сути, и есть выработанная тактика полного восстановления.

Удачи. Здоровья.
Врач травматолог-ортопед по направлению ортопедической реабилитации, ЛФК и СМ Тарасов А.Б.
Что такое болезнь Кинбека?
Болезнь Кинбека (Kienböck disease) — это проблема в запястье, связанная с нарушением кровоснабжения полулунной кости. Полулунная — это одна из тех восьми маленьких косточек, которые составляют запястье. В запястье выделяют два ряда: тот, что ближе к предплечью называют проксимальным, другой, который ближе к пальцам — дистальным. Полулунная кость находится в самом центре проксимального ряда, она неразрывно связана с ладьевидной костью, которая соединяет оба ряда запястья. Согласно биомеханическим исследованиям порядка 70% нагрузки на лучезапястный сустав ложатся именно на полулунную кость.
По всей видимости, нет одной точной причины для нарушения кровоснабжения, что приводит к некрозу полулунной кости. Болезнь Кинбека вызвана многими факторами. Эти факторы могут быть связаны с притоком крови (артериальные проблемы), с оттоком крови (венозные проблемы) или особенностями строения костей. Варианты строения костей, предрасполагающие к болезни Кинбека, — это относительное укорочение локтевой кости и особенности строения самой полулунной кости. Некоторые случаи могут быть ассоциированы с подагрой, серповидно-клеточной анемией или церебральным параличом.
Травма, единичная или регулярно повторяющаяся, также может вызвать некроз полулунной кости. В целом, все же, не существует достоверных данных о том, что болезнь Кинбека может считаться профессиональным заболеванием. Следует заметить, что нарушение кровоснабжения полулунной кости накладывает свои особенности на лечение травм запястья и безусловно влияет на прогноз.
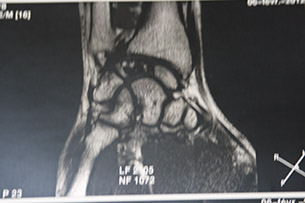
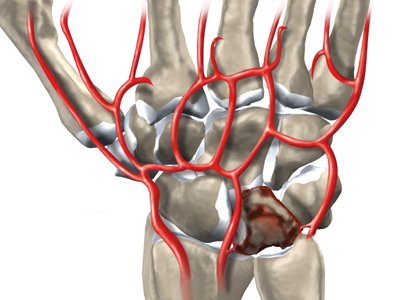
Некроз полулунной кости на МРТ
Большинство пациентов жалуются на боль запястье, усиливающуюся при нагрузке. При осмотре определяется болезненность в проекции полулунной кости. Первые шаги для диагностики болезни Кинбека — это сбор анамнеза, осмотр и рентгенограммы. Иногда требуются дополнительные исследования, наиболее информативным из которых является магнитно-резонансная томография. Именно МРТ позволяет выявить нарушение кровоснабжения полулунной кости, когда еще нет изменений на рентгенограммах. Также могут применяться компьютерная томография или остеосцинтиграфия.
Болезнь Кинбека может иметь различное и непредсказуемое течение. Иногда болезнь удается выявить на самой ранней стадии, когда есть только боль, отек и нормальные рентгенограммы. По мере прогрессирования болезни асептический некроз полулунной кости прогрессирует, рентгенологические и биомеханические изменения становятся более очевидными. В дальнейшем в появляются маленькие переломы, кость распадается на фрагменты и полностью разрушается. После разрушения полулунной кости меняется биомеханика движений, что вызывает чрезмерную нагрузку на суставы запястья и их повреждение. Однако стоит помнить, что далеко не все случаи болезни Кинбека неизменно прогрессируют от начальной стадии до завершающей с тяжелыми нарушениями в запястье.
Если удается выявить болезнь на ранней стадии возможно выполнение относительно малотравматичной операции с хорошим прогнозом — это укорочение лучевой кости. Благодаря этой процедуре снимается чрезмерное давление с полулунной кости и есть большая вероятность восстановления ее кровоснабжения. При уже случившемся коллапсе (разрушении) полулунной кости ее можно заместить костным трансплантатом, искусственным имплантом или удалить. Кстати, несмотря на кажущуюся травматичность операции по удалению всего проксимального ряда запястья, она может давать неплохие функциональные результаты. На последней стадии заболевания при тотальном поражении запястья рассматриваются варианты эндопротезирования или артродеза кистевого сустава.
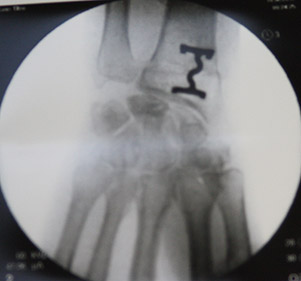
Снимок после укорочения лучевой кости
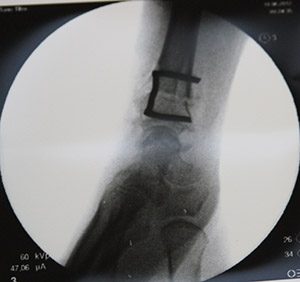
Элегантный способ фиксации остеотомии скобкой.
Консервативное лечение и физиотерапия не оказывают влияния на течение болезни, однако могут уменьшить боль и улучшить функцию кисти.
Изготовление индивидуального фиксатора позволяет снять нагрузку с поврежденного сустава и тем самым уменьшает боль, связанную с болезнью Кинбека.
Результаты лечения напрямую зависят от стадии заболевания и от скорости его прогрессирования. Оценить скорость развития болезни и эффективность лечения можно только по прошествии нескольких месяцев. В некоторых случаях различные способы лечения могут сочетаться, и не всегда одной операции достаточно.
Пациентка 26 лет пришла на прием с болью в запястье. До нашей встречи жалобы были уже больше полугода. К моменту осмотра болезнь Кинбека была уже диагностирована, разрушение полулунной кости отчетливо видно на рентгене, стадия 3б.
Коллеги из крупной и уважаемой больницы успели рекомендовать девушке оперативное лечение в объеме тотального артродеза лучезапястного сустава. Конечно, эта операция дает прогнозируемый и уверенный результат: болей в лучезапястном суставе не будет. Но не будет и самого лучезапястного сустава, а значит и сгибания/разгибания в кисти.
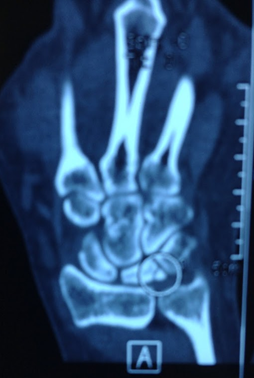
На компьютерной томографии были признаки фрагментации полулунной кости.
Мы подробно все обсудили и решили не делать тотальный артродез лучезапястного сустава, ведь потерять движения в крупном суставе в возрасте 26 лет — отнюдь не самая радужная перспектива.
При обнаружении некроза полулунной кости почти всегда я рекомендую начинать с остеотомии лучевой кости. Это относительно безопасная и весьма эффективная операция. Она заключается в пересечении лучевой кости (пилой или остеотомом) с последующей ее фиксацией. При этом сам кистевой сустав и кости запястья даже не затрагиваются. Плюсы в том, что мы, не вмешиваясь в поврежденный сустав, можем значительно улучшить его функцию.
Как же так? Не может быть! Дело в том, что мы действительно не знаем, почему остеотомия работает при болезни Кинбека.
Такой способ лечения болезни Кинбека был открыт случайно: пациент сломал лучевую кость, а после ее сращения сказал своему врачу, что у него прошли боли в кисти, которые он испытывал предыдущий год. Рентгеновский снимки подтвердили изменения в полулунной кости. С тех пор врачи специально делают такие “переломы” с лечебной целью. Есть две теории: биомеханическая — укорочение лучевой кости снимает давление с полулунной, вторая теория сосудистая, скорее магическая — декортикация соседней с поврежденной кости, снимает внутренний отек и тем самым улучшает кровоснабжение всего сегмента. Есть даже доктор из Аргентины, который просто делает отверстие в лучевой кости и докладывает об улучшении течения некроза полулунной кости.
Вот именно подобная мистика и отсутствие четкого простого объяснения механизма работы этой методики заставляет докторов сомневаться в эффективности остеотомии лучевой кости для лечения болезни Кинбека.
Посмотрим на это с другой стороны: что мы теряем в случае неудачи? В общем-то ничего, кроме времени. Сам кистевой сустав остается нетронутым и доступным для любых других вариантов оперативных пособий: кровоснабжаемых трансплантатов, артродезов, различных имплантов, удаления проксимального ряда.
Главное предостережение, которое я хочу дать докторам и пациентам, который столкнулись с болезнью Кинбека: опасайтесь так называемой операции Гранера — это заведомо порочная и неэффективная методика. Сама идея остеотомии и дистракции головчатой кости противоречит всем современным знаниям о биомеханике кистевого сустава. Да, опора головчатой кости на фасетку полулунной возможна, но для этого не надо тянуть ее вниз, для этого надо удалить соседние ладьевидную и трехгранную, как в тетрисе. Удаление проксимального ряда запястья — распространенная процедура, которая может использоваться в том числе и для лечения болезни Кинбека.
Вернемся к нашей героине, которая столкнулась с проблемой запястья накануне свадьбы. За месяц до намеченной даты была выполнена операция — остеотомия лучевой кости.
Сайт про суставы
Полулунная кость занимает центральное и наиболее выдвинутое в проксимальном направлении положение среди других костей запястья и, располагаясь по оси максимальной нагрузки между головчатой костью и лучевой, подвергается при физической работе механическому воздействию больше, чем другие кости запястья. Этим обстоятельством объясняется, почему полулунная кость неизмеримо чаще других костей запястья заболевает асептическим некрозом, описанным впервые Kienböck (1910).(Цит. из [1] )
Общие сведения
В многочисленных работах, посвященных болезни Кинбека, отмечается отчетливая связь этого заболевания с профессиональной нагрузкой (М. И. Сантоцкий и С. Л. Копельман, 1929; М. Н. Шапиро и Б. Н. Цыпкин, 1935; А. В. Гринберг, 1962; В. П. Селиванов, 1965; И. Мейлэ, Е. Брабареску, Д. Мейлэ, 1963; И. П. Киселева, 1963; Kienbеck, 1910; Stahl, 1947; Persson, 1945, и др.). При этом обращается внимание на то, что среди заболевших асептическим некрозом полулунной кости за последние годы все чаще встречаются работающие с пневматическими инструментами. При рассмотрении профессионального состава болеющих асептическим некрозом, последний чаще всего наблюдается у проходчиков, обрубщиков, шлифовщиков, полировщиков, штамповщиков, каменщиков, формовщиков, строительных рабочих, столяров и возникает чаще в возрасте 31—40 лет, при стаже работы в данной профессии, как правило, не менее 3 лет. Считается, что мужчины подвержены асептическому некрозу чаще женщин (А. В. Гринберг, Resheq и др.), хотя некоторые авторы (Muller) утверждают, что чаще заболевают женщины. А. В. Гринберг полагает, что при равных условиях труда женщины легче заболевают асептическим некрозом полулунной кости по сравнению с мужчинами, работающими в тех же профессиях. Однако, поскольку мужчины чаще женщин выполняют различные тяжелые работы в промышленности, нетрудно понять, почему их больше среди больных. [2] Среди 209 наблюдавшихся Элькиным М.А. и соавт. больных с асептическим некрозом полулунной кости было 112 мужчин и 97 женщин. [3]
Со времени первых сообщений об асептическом некрозе полулунной кости высказывались различные предположения о существовании некоторых факторов, способствующих возникновению этого тяжелого заболевания. Среди таких факторов назывались эндокринные расстройства (Fischer, 1940), недостаточное развитие артериальной веточки, питающей полулунную кость, вследствие чего возникает недостаточное ее кровоснабжение (Axhausen, 1924), некоторые анатомические варианты дистальных отделов локтевой и лучевой костей (Muller, 1922). См. [4]

Варианты соотношений дистальных концов лучевой и локтевой костей. а — минус вариант; б — нулевой вариант; в — плюс вариант.
Асептический некроз полулунной кости чаще развивается на более нагружаемой правой руке. Имеются указания на то, что левосторонний асептический некроз нередко возникает у левшей (А. В. Гринберг, В. М. Белоцерковский и В. И. Любарский, Persson и др.), что является дополнительной иллюстрацией значения функциональной перегрузки в развитии профессионального заболевания. Однако еще большее значение для понимания причин заболевания левой руки имеет преобладание падающей на нее нагрузки, обусловленной особенностями производственного процесса.
Из 209 наблюдавшихся Элькиным М.А. и соавт. больных у 132 была поражена правая рука (63%), у 71 —левая рука (34%) и у 6 — (3%) обе руки. Среди 209 наблюдавшихся Элькиным и соавт. больных с асептическим некрозом полулунной кости было 112 мужчин и 97 женщин. [3]
Стадии асептического некроза полулунной кости
Исследования пораженных асептическим некрозом полулунных костей привели к установлению стадийности патологоанатомического процесса (Axhausen). Различают 5 стадий асептического некроза, хотя строго разграничить их далеко не всегда возможно (М. Н. Шапиро и Б. Н. Цыпкин, А. В. Гринберг и др.).
- Первая стадия характеризуется началом распада костной субстанции полулунной кости при сохранности хрящевого покрова (см рис. ниже). В этой фазе возникают реактивные изменения со стороны соседних участков кости и отмечается замещение некротических тканей молодой костной тканью. Уже в этой фазе полулунная кость функционально неполноценна, и под влиянием нагрузки, не превышающей обычной, может наступить ее патологический перелом.

Деструкция костной субстанции полулунной кости (лупа).
- Вторая фаза характеризуется компрессионным переломом. В результате сдавления костных балок кость сплющивается по оси, вследствие чего образуется плотная костная масса.
- Для третьей фазы характерно рассасывание спрессованной кости и нарушение целости хрящевого покрова. В участках некроза развиваются соединительнотканные тяжи (см рис. ниже).

Деструкция костной субстанции и хряща полулунной кости (лупа).
- В четвертой фазе, наряду с рассасыванием некротической ткани, идет образование новой костной ткани в результате метаплазии соединительнотканных и хрящевых элементов в губчатую костную ткань. Наряду с образованием новой костной ткани, отмечается образование кист. Форма полулунной кости, независимо от степени ее регенерации, остается резко измененной, и анатомические соотношения ее с другими костями запястья и суставными площадками лучевой и локтевой костей не восстанавливаются.
- Для пятой фазы типично образование деформирующего остеоартроза лучезапястного сустава, не имеющего тенденции к обратному развитию.
Клиническая картина асептического некроза полулунной кости (болезни Кинбека)
Внимательный осмотр запястий позволяет выявить у 60% больных небольшую припухлость тыла запястья в проекции полулунной кости. Такая припухлость обнаруживается у больных и с небольшой давностью заболевания (до одного года), и у больных с давностью заболевания свыше 3—4 лет. При этом прямой зависимости частоты выявления припухлости от давности заболевания не отмечается.
Пальпация припухлости вызывает отчетливую болезненность; эта припухлость плотна, не совмещаема, не спаяна с кожей, иногда очень гладкая, реже с неровными ребристыми краями, величина ее колеблется от 1 до 1,5см. Иногда припухлость, незаметная в положении легкой экстензии кисти, становится отлично видимой, когда кисть переводится в положение легкой флексии.
Нет ни одного больного с асептическим некрозом полулунной кости, у которого была бы полностью сохранена и безболезненна флексия и экстензия кисти. Сравнение со здоровой рукой показывает некоторое отставание флексии и экстензии, причем экстензия нарушается прежде и в большей степени. Попытка увеличить угол ладонного и тыльного сгибания кисти пассивно иногда в какой-то степени удается, но всегда встречает заметное сопротивление больного из-за усиления болей. В какой бы степени ни оказалась нарушенной флексия и экстензия кисти, ее боковые, ульнарные и радиальные отведения не страдают. Лишь в тех случаях, когда деструктивный процесс в полулунной кости заканчивается выраженным деформирующим остеоартрозом лучезапястного сустава с почти полным анкилозом, страдают и боковые движения кисти. К ранним признакам асептического некроза ограничения боковых движений кисти отнести нельзя. Вытяжение за II—IV пальцы, так же как и нагрузка на них по оси в проксимальном направлении, иногда вызывают усиление боли в лучезапястном суставе, но при этом нет полной уверенности в том, что при этих манипуляциях не могла возникнуть хотя бы небольшая и кратковременная экстензия или флексия, которая и вызвала боль. Столь же неотчетлива реакция больного на давление непосредственно на головку III пястной кости при максимально согнутых пальцах.
Некоторые авторы (В. П. Селиванов, Д. К Языков и др.) утверждают, что при развитии компрессионного перелома полулунной кости появляется симптом Финстерера — при сжатии пальцев в кулак становится заметным, что головка III пястной кости не выступает над головками соседних II и IV пястных костей, как это всегда бывает в норме. Нам неизвестно, как часто встречали симптом Финстерера пишущие о нем, но нам ни у одного больного с асептическим некрозом полулунной кости наблюдать его не удавалось. Это тем более удивительно, что попытки выявить этот симптом предпринимались нами весьма активно и многократно. Нам также не удавалось ощущать крепитации в лучезапястном суставе, о которой упоминает В. П. Селиванов. [5]
Диагностика асептического некроза полулунной кости
В диагностике асептического некроза полулунной кости исключительно велика роль рентгенологического исследования; по существу, именно оно является решающим для диагностики. Между тем, достаточно достоверные рентгенологические признаки асептического некроза очень часто появляются через многие месяцы после начала первых клинических симптомов заболевания. Неспецифичность жалоб и клинических симптомов и позднее появление достаточных рентгенологических признаков не позволяют установить правильный диагноз достаточно рано и, в соответствии с этим, принять должные меры по лечению и рациональному трудоустройству больного. Выше отмечалось, что заболевание обычно развивается после 3 лет работы в данной профессии. Однако принимать эту цифру за абсолютный критерий нельзя. Имеется не так уже мало случаев, когда болезнь Кинбека начинает развиваться уже спустя несколько месяцев после начала определенной работы и к тому же у совсем молодого человека. Элькин М.А. приводит соответствующее наблюдение: [3]

Деформация и фрагментация правой полулунной кости и начальные явления деформирующего остеоартроза (рентгенограмма).
На рентгенограмме — отчетливое уплощение, деформация и фрагментация правой полулунной кости с нерезким регионарным’ остеопорозом и начальными явлениями деформирующего остеоартроза. Длительное лечение иммобилизацией кисти, новокаиновыми блокадами, парафином оказалось безрезультатным. Больной признан ограниченно трудоспособным, получил профессиональную инвалидность III группы и перешел на работу диспетчера.
Лечение болезни Кинбека
Консервативное лечение с использованием многочисленных методов физиотерапии является, по существу, симптоматическим и в, лучшем случае приводит лишь к временному и нестойкому уменьшению болей в лучезапястном суставе. Наиболее существенной оказывается иммобилизация лучезапястного сустава, но эффективность ее даже в тех случаях, если она длится до 2 месяцев, очень быстро оказывается недействительной, когда больной возвращается на работу. Длительное лечение, продолжительные переводы на облегченную работу, к которым мы так охотно прибегаем, являются лишь попыткой оттянуть время признания больного ограниченно трудоспособным и нуждающимся в переводе на инвалидность.
Существует немало способов хирургического лечения асептического некроза полулунной кости, но и активное хирургическое вмешательство не приводит к желанному результату. Удаление заболевшей полулунной кости наподобие инородного тела, субхондральное иссечение ее в подходящих случаях, частичная резекция, насечки кортикального слоя пораженной кости или просверливание ее во многих местах с целью стимулировать регенерацию, образование полулунно-лучевого артродеза, экскохлеация полулунной кости с пломбировкой полости — далеко не полный перечень операций, применяемых при асептическом некрозе. Широкому распространению этих операций мешает не столько их сложность, сколько то, что они в подавляющем большинстве случаев заканчиваются чрезвычайно тяжелым анкилозирующим остеоартрозом лучезапястного сустава и, таким образом, даже если больной избавляется от болей, функция лучезапястного сустава оказывается утраченной.
Пессимистическая оценка исходов лечения больных с асептическим некрозом полулунной кости основывается на достаточном количестве бесспорных фактов. Из 209 наблюдавшихся Элькиным М.А. и соавт. больных только 7 (3,3%) смогли после длительного лечения остаться на своей постоянной работе. Остальные 202 утратили свою квалификацию и были признаны инвалидами, нуждающимися в постоянном трудоустройстве на работе, не требующей сколько-нибудь напряженных и значительных по объему движений руки (лучезапястный сустав, пальцы). [3]
… высокая функциональная значимость кисти в жизни человека делает ее повреждения очень важными в практическом отношении.
На травмы кисти приходится более 30% всех повреждений опорно-двигательного аппарата. В свою очередь, в силу анатомо-биомеханических особенностей повреждения ладьевидной кости составляют от 35 до 86% среди травм лучезапястного сустава (Scheck F., Шелухин Н.И., Усольцева Е.В.; Талышенко Р.Р. и Майстеренко А.К.). Поздняя диагностика и последующее неадекватное лечение, зачастую связанное с кратковременной иммобилизацией гипсовой повязкой, приводят к тому, что последствия травм ладьевидной кости лидируют в структуре инвалидности среди патологии лучезапястного сустава (20–40% случаев – развитие ложного сустава, 15–30% – асептические некрозы ладьевидной кости).
В.Ф. Коршунов (Кафедра травматологии, ортопедии и военно-полевой хирургии Российского государственного медицинского университета им. Н.И. Пирогова) и Е.В. Видасова (Городская клиническая больница № 4 г. Москвы) обследовали и провели оперативное лечение 97 больных (с 1990 по 2007 г.) с асептическими некрозами ладьевидной кости запястья, что позволило им провести анализ полученных результатов и сделать соответствующие выводы относительно клинической диагностики и лечения указанной выше патологии (асептического некроза ладьевидной кости запястья):
(1) Достоверно свидетельствуют о поражении ладьевидной кости (и наиболее часто выявляются) следующие клинические симптомы : припухлость в области тыла кисти; припухлость в области анатомической табакерки; боль в запястье и ограничение движений при ротации, сгибании и разгибании; боль в запястье при поколачивании по головкам I–II пястных костей (симптом Гирша); отсутствие контурирования сухожилий лучевого сгибателя кисти и длинной ладонной мышцы при максимальном сгибании кисти (симптом Шнека-1); симптом напряжения короткой отводящей мышцы I пальца (симптом Е.А. Маслакова); боли в области анатомической табакерки при давлении по оси I и II пальцев (W. Selentin et al., 1976); отек и боль в лучезапястном суставе (при физической нагрузке); боли в анатомической табакерке при пальпации; слабость кисти (снижение силы при работе – К.П. Кузьмин, 1996); локальная термоасимметрия в анатомической табакерке (Г.Г. Першин, А.В. Быков, 1982).
(2) Рентгенологическое исследование имеет решающее значение в дифференциальной диагностике и определении стадии дегенеративных изменений ладьевидной кости . Перечисленные ниже особенности диагностики асептического некроза ладьевидной кости позволяют не допустить ошибки у пациентов с травмой кисти в анамнезе. Стадия 1 – остеопороз – резорбция в области отломков. Стадия 2 – кистозная перестройка, уменьшение объема кости; эта стадия является наиболее благоприятной для начала лечения методом дистракции. Стадия 3 – фрагментация – представляет собой коллапс и фрагментацию кости с грубым изменением ее формы и потерей общего кортикального слоя; данная стадия, наиболее распространенная, с учетом бесперспективности консервативного лечения является абсолютным показанием для наложения дистракционного аппарата. Стадия 4 – склероз – характеризуется преобладанием процессов регенерации (склероза) над резорбцией и остеомаляцией; она всегда сопряжена с деформирующим артрозом кистевого сустава, возникающим вследствие нарушения взаиморасположения костей запястья, их травматизации и остеопороза; эта стадия наблюдается реже всего, однако применение дистракционного аппарата у таких больных приводит к значительному положительному эффекту (увеличение объема движений в суставе и уменьшение болевого синдрома). Стадия 5 – исход; при адекватном лечении происходит восстановление формы и уплотнение ладьевидной кости, исчезает болевой синдром, увеличиваются функциональные возможности кисти; при неудовлетворительном результате или при отказе от лечения развивается деформирующий артроз.
(3) Высоко эффективным методом лечения асептических некрозов ладьевидной кости запястья является разработанный способ (В.Ф. Коршунов, Е.В. Видасова) дозированной дистракции с использованием дистракционного аппарата из двух полуколец (также разработанных указанными выше авторами). Операция является малоинвазивной, простой в исполнении и может быть выполнена в амбулаторных условиях. Под местной анестезией (40–60 мл 0,5–1% раствора новокаина в область введения спиц) с помощью электродрели проводят по одной спице Киршнера через проксимальный метафиз II–V пястных костей и обе кости предплечья в нижней трети, в среднефизиологическом положении предплечья между пронацией и супинацией – 45°. В зависимости от стадии патологического процесса проводят этапную дистракцию кистевого сустава по 0,5 мм в сутки с периодической фиксацией на дистракционном аппарате с растяжением сустава не более 8 мм. Дистракция распределяется до 6 недель с момента наложения аппарата, фиксация в аппарате осуществляется в течение 8 недель. Во время дистракции пациенты занимается лечебной гимнастикой, добиваясь полного объема движений во всех суставах пальцев, местно должно применяться физиотерапевтическое лечение (магнитотерапия, лазеротерапия). Для оценки динамики регенерации производят рентгенологическое исследование кистевого сустава в трех проекциях через 4–6 недели и перед снятием аппарата. После снятия аппарата накладывали заднюю гипсовую лонгету сроком на 6–8 недель, пациенты продолжают занятия лечебной гимнастикой с дозированной нагрузкой на кистевой сустав и физиотерапию. В дальнейшем рекомендовано постепенное увеличение нагрузки на кисть с ношением напульсника.
Читайте также:


