Аутоиммунные заболевания с миалгией
Что такое аутоиммунный миозит?
Аутоиммунный миозит — это группа аутоиммунных ревматических заболеваний, которые вызывают воспаление и слабость мышц (полимиозит) или кожи и мышц (дерматомиозит).
Эти заболевания приводят к воспалению мышц (миозит), мышечной слабости, обусловливающей потерю трудоспособности, и иногда болезненности. Слабость обычно наблюдается в плечах и бедрах, но также может поражать симметричные мышцы тела.
Причины аутоиммунного миозита
Аутоиммунный миозит обычно развивается у взрослых в возрасте от 40 до 60 лет, либо у детей в возрасте от 5 до 15 лет.
Вероятность его развития у женщин в два раза выше, чем у мужчин. У взрослых заболевание может возникать независимо либо в комплексе болезней соединительной ткани, например, при смешанном заболевании соединительной ткани, системной красной волчанке или системном склерозе.
Причина аутоиммунного миозита не установлена. В развитии заболевания могут принимать участие вирусы или аутоиммунные реакции. Онкологические заболевания также могут вызывать это расстройство. Не исключено, что иммунный ответ, направленный против злокачественной опухоли, может также быть направлен на компоненты мышечной ткани. Эта болезнь может быть наследственной.
Различают четыре типа аутоиммунного миозита:
- Полимиозит.
- Дерматомиозит.
- Некротизирующие иммуноопосредованные миопатии.
- Миозит с включениями.
Дерматомиозит обычно вызывает изменения кожи, которых не бывает при полимиозите, что помогает в дифференциальной диагностике обоих заболеваний. Образцы ткани мышц, полученные при биопсии, также выглядят по-разному под микроскопом.
Некротизирующие иммуноопосредованные миопатии — это заболевания, при которых происходит гибель мышечных клеток (миоцитов), но не поражаются другие ткани, кроме мышечной.
Миозит с включениями представляет собой отдельное заболевание, симптомы которого похожи на симптомы хронического полимиозита неизвестной этиологии. Однако это заболевание развивается у пожилых лиц, часто поражает другие мышцы (например, мышцы кистей и стоп), имеет более длительное течение, плохо отвечает на лечение, а мышцы имеют другой вид под микроскопом.
Симптомы и признаки
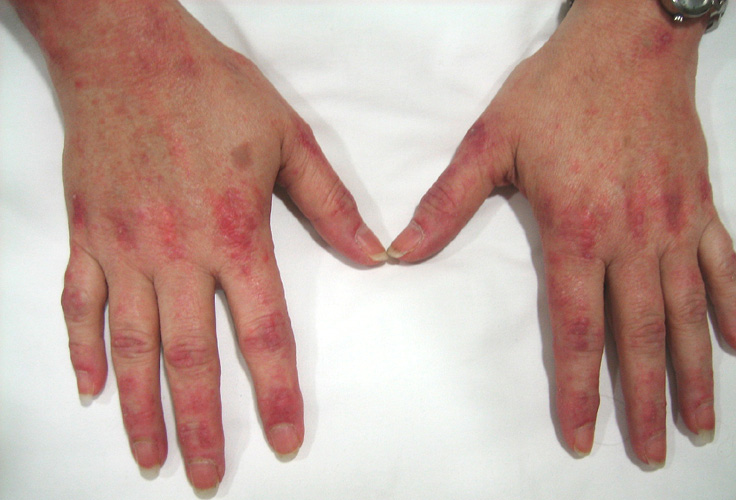
Симптомы аутоиммунного миозита аналогичны у людей всех возрастов, однако оказалось, что воспаление мышц у детей часто развивается более внезапно, чем у взрослых. Симптомы, которые могут начаться во время инфекции или непосредственно после нее, включают:
- симметричную мышечную слабость (особенно в верхней части рук, бедер и голеней);
- боль в суставах (хотя чаще наблюдается незначительная мышечная боль);
- затруднения при глотании;
- жар;
- утомляемость и снижение массы тела.
Также может возникать феномен Рейно, для которого характерно внезапное побледнение пальцев и ощущение покалывания в них, либо онемение в ответ на воздействие холода или эмоциональное расстройство.
Мышечная слабость может развиваться медленно или внезапно, с постепенным усугублением в течение недель или месяцев. В связи с тем, что поражение в первую очередь затрагивает мышцы вблизи центра тела, возможны серьезные трудности с такими движениями, как поднятие руки выше уровня плеч, движение вверх по ступенькам и подъем с кресла или сиденья унитаза. При поражении мышц шеи может стать невозможным даже подъем головы с подушки. Лицам со слабостью плечевых или бедренных мышц может потребоваться использование инвалидного кресла или постоянный постельный режим. Повреждение мышц верхней части пищевода может приводить к трудностям с глотанием и регургитации пищи. При этом поражения мышц кистей, стоп и лица обычно не происходит.
Боль и воспаление в суставах присутствует приблизительно у 30 % больных. Боль и отек преимущественно незначительны.
Внутренние органы обычно не затрагиваются, кроме горла и пищевода. Однако не исключено поражение легких и сердца, приводящее к нарушениям сердечного ритма (аритмии), одышке и кашлю. Симптомы повреждения желудочно-кишечного тракта, которые могут наблюдаться у детей, но обычно отсутствуют у взрослых, вызваны воспалением кровеносных сосудов (васкулитом). Такие симптомы могут включать кровавую рвоту, черный, дегтеобразный стул и сильную боль в животе, в ряде случаев с образованием отверстия (перфорации) во внутренней оболочке кишечника.
Когда сыпь сходит, на коже может возникать буроватая пигментация, рубцевание, сморщивание или депигментированные бледные пятна. Сыпь на коже волосистой части головы может напоминать псориаз и сильно зудеть. Также наблюдается чувствительность к солнечному свету и язвы на коже. Под кожей или в мышечной ткани, особенно у детей, могут возникать бугорки вследствие отложения кальция. Приподнятые красноватые бугорки могут появляться в области пястно-фаланговых суставов (так называемые папулы Готтрона), а иногда и в области межфаланговых суставов.
Иногда эти характерные кожные изменения наблюдаются при отсутствии мышечной слабости и воспаления. В этом случае заболевание называется амиопатическим дерматомиозитом.
Диагностика
Для диагностики аутоиммунного миозита используются следующие критерии:
- мышечная слабость в плечах или бедрах и голенях;
- иногда характерная сыпь;
- повышенные уровни в крови определенных ферментов мышечной ткани (особенно креатинкиназы), что указывает на повреждение мышц;
- патологические изменения электрической активности мышц по результатам электромиографии или изменения во внешнем виде мышц на снимках, полученных с помощью магнитно-резонансной томографии (МРТ);
- характерные изменения в мышечной ткани, обнаруженные при биопсии и наблюдаемые под микроскопом (наиболее достоверное подтверждение).
Биопсия мышц назначается часто и является самым надежным способом диагностики аутоиммунного миозита, особенно в сомнительных случаях. Другие лабораторные обследования не могут однозначно идентифицировать аутоиммунный миозит, но могут помочь исключить другие нарушения, обнаружить риск осложнений и определить степень тяжести заболевания.
Анализы крови проводятся для измерения уровней антинуклеарных антител (АНА) и других антител, которые присутствуют у большинства лиц с аутоиммунным миозитом. Хотя результаты анализов крови могут помочь диагностировать аутоиммунный миозит, сами по себе они не могут служить подтверждением диагноза аутоиммунного миозита, поскольку обнаруженные с их помощью аномалии иногда присутствуют у здоровых людей или у лиц с другими заболеваниями. Диагноз аутоиммунного миозита устанавливается на основании всей собранной врачом информации, включая симптомы, результаты физикального обследования и результаты всех обследований.
МРТ также может помочь выбрать участок для биопсии. Чтобы исключить другие заболевания мышц, отбирают образцы мышечной ткани для выполнения специфических исследований.
Врачи часто назначают скрининг на онкологические заболевания среди людей в возрасте 40 лет и старше, страдающих дерматомиозитом, или среди людей в возрасте 60 лет и старше, страдающих полимиозитом, поскольку у таких больных возможно наличие скрытых злокачественных опухолей.
Лечение аутоиммунного миозита

Часто на состоянии больных благоприятно сказывается умеренное ограничение физической деятельности в периоды наиболее сильных проявлений воспаления мышц.
Как правило, назначается преднизон (кортикостероидный препарат) для приема внутрь в высоких дозах. Этот препарат приводит к медленному повышению силы мышц, снимает боль и отек, обеспечивая контроль заболевания. Лицам с тяжелым заболеванием с затруднениями при глотании или слабостью дыхательных мышц назначают внутривенные кортикостероиды, такие как метилпреднизолон. Многие взрослые больные вынуждены продолжать прием преднизона в низких дозах либо альтернативного лекарственного препарата в течение многих лет или даже неопределенного срока, для профилактики рецидива.
С целью контроля ответа заболевания на лечение кортикостероидами врачи периодически назначают анализ крови для определения уровней мышечных ферментов. Уровни обычно снижаются до нормальных или почти нормальных, а мышечная сила возвращается через 6-12 недель. МРТ также может выявить участки воспаления, что дает врачу возможность определить ответ заболевания на назначенное лечение. Как только уровни ферментов вернутся к норме, дозу преднизона можно постепенно снижать. При повышении уровней мышечных ферментов доза увеличивается.
Хотя при лечении больных с аутоиммунным миозитом кортикостероиды обычно назначаются в первую очередь, эти препараты вызывают побочные эффекты (например, высокий уровень сахара в крови, перепады настроения, катаракта, риск переломов и глаукомы), особенно при назначении в высоких дозах и на длительный срок. Поэтому для уменьшения срока использования кортикостероидов и минимизации побочных эффектов в дополнение к преднизону можно назначать иммунодепрессанты (такие как метотрексат, такролимус, азатиоприн, микофенолата мофетил, ритуксимаб или циклоспорин). В качестве еще одного метода лечения может назначаться иммуноглобулин (вещество, содержащее различные антитела в больших количествах) для введения в вену (внутривенно). Некоторые больные получают комбинацию кортикостероидов, иммунодепрессантов и иммуноглобулина.
Если мышечная слабость обусловлена злокачественной опухолью, ответ на лечение преднизоном, как правило, незначителен. Однако тяжесть такого состояния обычно облегчается, если есть возможность эффективного лечения злокачественной опухоли.
У больных, получающих кортикостероиды, возрастает опасность переломов вследствие остеопороза. Для предотвращения остеопороза таким больным назначают препараты, используемые для лечения остеопороза, например, бисфосфонаты, пищевые добавки витамина D и кальция. Больным, получающим иммунодепрессанты, также назначают препараты для профилактики инфекций, вызванных такими грибами, как Pneumocystis jirovecii.
Больные аутоиммунным миозитом входят в группу повышенного риска развития атеросклероза и находятся под тщательным наблюдением врача.
Прогноз
До 50% больных (особенно детей), получивших лечение в течение 5 лет после установления диагноза, часто достигают длительного периода бессимптомного течения (ремиссия), а некоторые могут даже полностью выздороветь. Однако в любое время возможен возврат (рецидив) заболевания. После постановки диагноза продолжительность жизни приблизительно 75 % пациентов составляет минимум 5 лет. Этот показатель еще выше среди больных детского возраста.
У взрослых больных повышается риск смерти вследствие тяжелой и прогрессирующей мышечной слабости, затруднений при глотании, недостаточного питания, вдыхания пищи с последующим развитием пневмонии (аспирационная пневмония) или дыхательной недостаточности, которая часто развивается одновременно с пневмонией.
У детей, имеющих ювенильную форму дерматомиозита, может развиться тяжелое воспаление кровеносных сосудов (васкулит), кровоснабжающих кишечник, которое при отсутствии лечения в конечном итоге может привести к перфорации кишечника.
Течение полимиозита характеризуется большей тяжестью и резистентностью к лечению среди больных с поражениями сердца и легких. Полимиозит и, особенно, дерматомиозит, связаны с повышением риска развития онкологических заболеваний. У больных злокачественными заболеваниями основной причиной смертности является опухоль, а не аутоиммунный миозит.
Содержание:

Аутоиммунный миозит – это воспаление поперечно-полосатой мускулатуры, когда клетки иммунной системы начинают поражать клетки мышечных волокон. Как правило, это отдельное заболевание, но может проявляться в качестве симптомов при различных системных патологиях: системной красной волчанке, склеродермии, ревматоидном артрите. Аутоиммунные механизмы – нечастые причины воспаления мышц. Но именно они вызывают наиболее тяжелые формы недуга, с трудом поддающиеся лечению.
Недугом страдают и дети, и взрослые, чаще женщины после сорока лет. Если поражена одна мышца, то это локальный миозит. Если воспалены несколько – полимиозит. Когда в патологический процесс вовлечена кожа – это дерматомиозит.
Как развивается заболевание?
В основе заболевания лежит воспаление аутоиммунного характера. В результате болезни организм начинает вырабатывать антитела к собственным тканям. Образуются циркулирующие иммунные комплексы, поражающие собственные органы и ткани. Органами-мишенями являются собственные мышцы, точнее, соединительнотканные оболочки, которые покрывают мышцы.
Как проявляется болезнь?
Часто аутоиммунный миозит отличается хроническим и подострым течением. В этом случае симптомы заболевания развиваются постепенно и волнообразно.
Первым проявлением болезни может стать мышечная слабость. Мышцы при воспалении утрачивают тонус. Пациентам становится тяжело передвигаться, подниматься с постели, обслуживать себя.
Следующим симптомом является боль, которая появляется в группе мышц, вовлеченных в патологический процесс. Интенсивность и продолжительность болевого синдрома зависит от стадии заболевания. При аутоиммунном миозите это ноющая неинтенсивная боль, которая усиливается при движении, перемене положения тела, смене окружающей температуры. Временами болевые ощущения исчезают полностью.
Ощупывание пораженной мышцы вызывает боль. Мускулатура имеет плотную консистенцию, напряжена, отечна. Иногда отмечается локальное повышение температуры.
Характерным симптомом миозита является ограничение движений, которое проявляется по-разному. Например, поражение грудных мышц и диафрагмы ведет к нарушению функции дыхания, затруднению откашливания, снижению во время вдоха и выдоха экскурсий грудной клетки. При воспалении мышц шеи часто нарушается глотание.
Аутоиммунный миозит сопровождается дерматологическими проявлениями. В таком случае на коже отмечаются высыпания в виде пятен или узелков красно-багрового цвета на фоне гиперемии и отека. Пациенты жалуются на интенсивный зуд, повышение чувствительности кожи.
Диагностика
Диагноз аутоиммунный миозит выставляют на основании жалоб пациента и данных осмотра. Важное значение в диагностике является упоминание о системной патологии, например, склеродермии, ревматоидного артрита, системной красной волчанки.
Для определения степени поражения мышцы применяют исследование – электромиографию.
Как излечить недуг?

Лечением аутоиммунного миозита занимаются врачи-ревматологи. Терапия недуга включает в себя патогенетические и симптоматические средства.
В качестве патогенетического лечения назначаются препараты, купирующие патологические иммунные реакции организма:
- глюкокортикостероидные средства – гормоны, оказывающие противовоспалительный эффект;
- цитостатики – лекарства, вызывающие иммунодепрессию;
- экстракорпоральные методы лечения, например, плазмаферез, гемосорбция;
- нестероидные противовоспалительные средства (НПВС).
В период обострения проводится детоксикационная терапия: внутривенное введение растворов, витаминов, метаболиков.
После стихания острого процесса пациентам показано физиолечение и массаж. Полезно проведение электрофореза, УВЧ, амплипульса, электромиостимуляции. Целью восстановительного лечения является улучшения кровоснабжения мускулатуры, ликвидация застойных явлений, возвращения полного объема движений.
Причины
Травмы мышц, сидячий и малоподвижный образ мышц, воспалительные процесс, а также чрезмерно усиленные физические нагрузки могут повлиять на образование миалгии.
Вне зависимости от вида миалгии, причинами также могут быть:
- хронические стрессы, неврозы, невротические нарушения;
- бессонница и расстройства сна;
- занятия тяжелой атлетикой;
- длительное переохлаждение;
- пониженное количество соматотропного гормона;
- заболевания аутоиммунного характера;
- острые инфекционные, вирусные или респираторные заболевания;
- генетическая предрасположенность;
- неврологические заболевания (в основном частые судорожные состояния);
- повышенное воздействие ультрафиолетового облучения на организм;
- аллергические реакции немедленного типа;
- ревматоидные заболевания.
Симптомы
Симптоматика заболевания зависит в первую очередь от вида миалгии.
При фибромиалгии у пациентов отмечается:
- боль, которая распространяется диффузно по всему телу и наибольше беспокоит в воротниковой и поясничной зоне, а также в верхних и нижних конечностях;
- скованность движений, особенно утром, а также вечером;
- снижение работоспособности, физической выносливости и быстрая утомляемость;
- интенсивность боли может нарастать в зависимости от смены погоды;
- спазмы, судороги, онемение в мышцах;
- постоянное ощущение тяжести;
- психоневрологические нарушения (депрессия, бессонница, перепады настроения);
- в тяжелых случаях возможно стойкое нарушение работы мышц и невозможность выполнять некоторые движения.
При миозите симптоматика следующая:
- боль распространяется на одну конкретную мышцу;
- при попытке пропальпировать или надавить на мышцу возникает резкое ее сокращение и ограничение движений;
- скованность или резкое ограничение движений;
- покраснение или отек пораженной мышцы;
- боль может усиливаться как при напряжении мышцы, так и в состоянии покоя;
- интенсивность боли может нарастать в зависимости от смены погоды;
- при прогрессе заболевания развивается атрофия мышцы или же в воспалительный процесс втягиваются другие мышцы.
При полиомиозите возникает следующая симптоматика:
- острое или подострое начало заболевания;
- постепенное вовлечение в воспалительный процесс мышц плечевого и тазового пояса;
- наблюдаются поражения сердца, суставов, легких, желудочно-кишечного тракта;
- боли в мышцах как при напряжении так и в состоянии покоя;
- развивается мышечная слабость, пациент не может делать элементарных действий (поднять руку, удержать предмет, встать);
- отмечается отечность пораженных мышц;
- со временем развивается атрофия и контрактуры больных мышц.
При возникновении каких-либо вышеперечисленных симптомов рекомендуется консультация врача-ревматолога.
Диагностика
Диагностикой миалгии занимается врач-ревматолог.
Основные диагностические методы при миалгии:
- врачебный осмотр, оценка состояния больного, анализ жалоб, пальпация и перкуссия;
- общий и биохимический анализы крови;
- ревмопробы;
- электромиография;
- рентгенография мягких тканей;
- КТ и МРТ;
- биопсия мышечной ткани с последующим гистологическим исследованием;
- консультация невропатолога;
- консультация и дальнейшее комплексное обследование врачами других специальностей в зависимости от наличия усложнений заболевания.
Чтобы провести полную и качественную диагностику заболевания, необходимо записаться на прием к врачу-ревматологу и пройти комплексное обследование организма.

Общие сведения
Миалгия — что это такое? Миалгия — это синдром, проявляющийся спонтанной болью в мышцах при физическом напряжении/покое или обусловленной внешними воздействием (активные/пассивные движения в суставах, пальпация). Боли в мышцах могут быть как локальными, например в мышце бедра ноги, так и диффузными (мышечные боли по всему телу). Зачастую миалгию сопровождают боли в суставах (артралгия).
Функциональные мышечные заболевания, протекающие с болевым синдромом различной степени выраженности, могут возникать у здоровых людей после непривычной (тяжелой) физической работы или зачастую у спортсменов при перетренированности. В таких случаях может присутствовать уплотнение мышц, подвергавшихся перегрузке и их умеренная припухлость. Миалгии могут развиваться после травм, или резкая боль может появляться при судорожном сокращении тех или иных мышечных групп, например в икроножной мышце при ходьбе при перемежающейся хромоте. Особенно часто встречается боль в мышцах ног, шеи и спины.
Вместе с тем миалгия может быть и одним из проявлений ряда заболеваний (ревматическая полимиалгия, инфекционные заболевания, сосудистая патология, болезни суставов и висцеральных органов и др.), аутоиммунных патологий или вызвана действием токсических/лекарственных веществ. Миалгии занимают второе место по распространенности уступая лишь головным болям, а свыше 48% всех болевых синдромов имеют мышечное происхождение. Как правило, при незначительной травме мышц/физической перегрузке мышц болевой синдром регрессирует спонтанно на протяжении 2 суток, однако в ряде случаев миалгический синдром персистируют с угрозой развития хронического миофасциального болевого синдрома (МФС) при котором в процесс формирования устойчивой боли кроме мышц вовлекаются фасции и сухожилия. Синдром часто характеризуется хронической мышечной дисфункцией (мышечной ригидностью и локальной болью).
Поскольку боль определенной нозологической формой не является объективно трактовать в клинической практике миалгический синдром с определением его нозологической принадлежности является достаточно сложной задачей, так как он характерен для различных инфекционных, неврологических, эндокринологических и системных ревматических заболеваний и имеет с ними сходные клинические проявления.
Патогенез
Патогенез болей в мышцах существенно различается в зависимости от этиологического фактора и рассмотреть его в рамках статьи не представляется возможным.
Классификация
В основе классификации положены различные критерии, согласно которым выделяют:
- По патологическому изменению в мышечно-связочном аппарате: фибромиалгию (первичную/вторичную), миозит (полимиозит), эпидемическую миалгию.
- По характеру течения: острая, хроническая.
- По локализации болей: локализованная, диффузная.
- По уровню фермента КФК (креатинфосфокиназы) в крови: с повышением активности КФК и без изменения уровня КФК.
Причины миалгии
Миалгия может быть следствием целого ряда причин, основными из которых являются:
- Травмы (бытовые, спортивные, производственные) с повреждением той или иной группы мышц, вызывающие резкую мышечную боль, например, резкая боль в икроножной мышце при прыжке в высоту.
- Физические перегрузки (переутомление). Типичны для спортсменов, но часто встречаются в быту после непривычной тяжелой физической работы, при которой нагрузка приходится на мышцы, которые обычно мало задействованы.
- Длительные статические нагрузки (нахождение в одной позе).
- Переохлаждение, особенно нахождение на сквозняке.
- Сильные стрессы с эмоциональными срывами.
- Длительный прием некоторых лекарственных препаратов (пенициллины, диазепам, L-триптофан, глюконат кальция, клофибрат, нифедипин, клонидин, статины и др.).
- Инфекционные/паразитарные заболевания (нейроинфекции, грипп, трихинеллез, цистицеркоз, токсоплазмоз).
- Сосудистые заболевания (атеросклероз) — частые причины боли в икроножных мышцах, например при перемежающей хромоте.
- Метаболические расстройства (диабет, амилоидоз, гликогенозы и др.).
- Ревматические заболевания, например, узелковый периартериит, системная красная волчанка, ревматоидный артрит, склеродермия, ревматическая полимиалгия, являющиеся причиной мышечной боли по всему телу.
- Интоксикации (свинцом, алкоголем, угарным газом).
- Недостаток в организме калия/кальция.
- Дерматомиозит/полимиозит.
- Остеохондроз.
Симптомы миалгии
Основным проявлением миалгии (фибромиалгии), миозита, миофасциального синдрома является болевой синдром различной степени выраженности и локализации. Боли могут иметь как постоянный характер в состоянии покоя, так и усиливаться при пальпации мышцы или во время движения (особенно при ходьбе). Кроме боли могут отмечаться такие симптомы болезни как напряжённость в мышцах и скованность суставов, головная боль, повышение температуры. Симптомы миалгии могут существенно варьировать в зависимости от вида миалгий.
Фибромиалгия. Характеризуется диффузной мышечной болью в чаще симметричных определенных участках тела или боль может носить диффузный характер, когда пациенты жалуются на боль во всем теле. Кроме мышечной боли у больных отмечаются такие симптомы: повышенная утомляемость, депрессивные расстройства, бессонница, тревожность, метеозависимость. Боль может усиливаться из-за повышенных нагрузок, под воздействием сырости/холода. Болевой синдром чаще локализуется в затылочной, шейной, поясничной и плечевой областях, а при диффузном болевом синдроме в отдельных зонах туловища или нижних конечностей (в мышцах ног выше колена или боль в икроножной мышце).
Миофасциальный синдром. Характеризуется выраженным хроническим мышечным болевым синдромом и формированием в мышцах специфических болезненных уплотнений, так называемых триггерных точек, под которыми подразумеваются область гиперраздражимости, локализующуюся в уплотненном мышечном тяже или фасции, раздражение которых проявляется локальной и отраженной болью в зоне, которая удалена от такой точки. То есть, при надавливании на ТТ появляется острая локальная боль, сопровождающаяся вздрагиванием, а также боль, которая иррадиирует в отдаленную строго определенную зону (отраженные боли). При благоприятных ТТ могут в течении 3-5 дней самостоятельно регрессировать, однако при неблагоприятных условиях (нагрузках на мышцы, переохлаждении) длительность заболевания может продолжаться до года. Кроме болевого синдрома может отмечаться ограничение объема движений, нарушение чувствительности, реже — вегетативная дисфункция. Отраженная боль от тех или иных активных миофасциальных триггерных точек имеет собственный паттерн (картину) распределения.
Миозит/полимиозит. Миалгия воспалительного генеза в большинстве случаев является осложнением различных заболеваний. Миозит затрагивает, как правило, конкретную группу мышц, а при наличии множества очагов воспаления речь идет о полимиозите. Часто в процесс вовлекается не только мышечная ткань, но и кожные покровы (дерматомиозит). Ведущим симптомом острого миозита является выраженный болевой синдром в определенной группе мышц (голени, шеи, пояснице, грудной клетке), которая усиливается во время движения, при надавливании на участок пораженных мышц или при перемене погоды. При хроническом миозите характер болей преимущественно ноющий и при этом отмечается постоянная мышечная слабость. Реже наблюдается припухлость и покраснение кожи в месте воспаления. Из-за защитной реакции мышц ограничивается работа суставов с частым развитием артритов. Полимиозит характеризуется общей слабостью мышц, что часто приводит к их атрофии. Пациент жалуется на то, что ему тяжело поднимать голову, вставать, брать что-то в руку.
Анализы и диагностика
Диагностика основывается на клиническом обследовании и определении характеристик боли (тип и интенсивность, локализация, длительность) и оценка факторов (диагностические критерии), влияющих на интенсивность и распространение болевых ощущений. Из инструментальных методов используются электромиография, компьютерная томографиия или МРТ, ревмопробы, биопсия мышечных волокон (гистологическое исследование).
Лечение миалгии
Как лечить миалгию вообще и чем лечить боль в икроножной мышце, возникающую при ходьбе или в покое или болезненность мышц выше колена? Лечение миалгий во многом определяется их этиологией, а объем лечебных мероприятий зависит от выраженности болевого синдрома и наличия сопутствующих нарушений (спазм, слабость мышц, воспалительные явления и др.). Так при стандартных отсроченных миалгиях после чрезмерных нагрузок лечение практически не требуется, поскольку болевой мышечный синдром как правило регрессирует самостоятельно на протяжении нескольких суток или сводится к назначению препаратов для локальной терапии, обладающих отвлекающим, раздражающим и разогревающим действием (Апизартрон, Дип Хит, Аналгос, Випратокс, Вирапин, Меновазин, Финалгон и др.).
В случаях фибромиалгии и миофасциального синдрома, а также если у пациента имеется артралгия проводится комплексная терапия, включающая обеспечение мышце покоя, особенно при лечении боли в мышцах ног выше колена или в икроножной мышце. Назначают в острой фазе анальгетики, НПВС, нейротропные витамины и миорелаксанты, чтобы купировать болевой синдром. С этой целью могут применять анальгетики, такие как Анальгин, Парацетамол, а при сильном болевом синдроме — Трамал или препараты из группы НПВС как системного, так и местного действия (Кенотал, Мелоксикам, Нимид, Диклофенак, Ацеклофенак, Фламакс, Кетопрофен и др.).
При этом, следует учитывать побочное действии препаратов этой группы на ЖКТ и применять их осторожно у пациентов с заболеваниями желудка/двенадцатиперстной кишки. Таким пациентам предпочтительно назначать селективные ингибиторы ЦОГ-2 (Нимесулид, Кеторол, Целекоксиб, Целебрекс), которые не оказывают выраженного действия на систему ЖКТ.
При наличии выраженного мышечного спазма может назначаться блокада мышцы, для чего используются препараты-анестетики (Прокаин, Лидокаин), зачастую в комбинации с кортикостероидами (Дексаметазон, Депос, Гидрокортизон и др.) в количестве 3-4 блокад.
Лечение миалгии медикаментами должно включать препараты нейрометаболической терапии (Актовегин) для улучшения трофики мышц или их сочетание с антихолинэстеразными лекарственными препаратами (Ипидакрин, Неостигмин, Метилсульфат) и витаминами группы В (Нейробион). При длительном болевом синдроме существует необходимость назначения антидепрессантов на длительный срок (Коаксил, Дулоксетин, Венлафаксин, Амитриптилин и др.) с целью профилактики развития депрессивного состояния.
Читайте также:


