Бактериальная инфекция у детей с поносом

Кишечная инфекция у детей – заболевание, вызывающее воспаление слизистых ЖКТ с расстройством пищеварения и стула. Дети страдают от подобных инфекций чаще взрослых. Это связано с тем, что в юном возрасте гигиенические навыки еще не закреплены, и дети не всегда соблюдают элементарные санитарные правила.

С момента заражения до появления первых симптомов может пройти неколько часов или дней
Как заражаются
Переносчиком инфекции может быть заболевший человек или латентный носитель, выделяющий бактерии и вирусы во внешнюю среду вместе с отправлениями организма, а также с мочой и слюной. Выделение микробов происходит с самого начала заболевания и продолжается до исчезновения всех симптомов.
Кишечной инфекцией можно заразиться только через рот, съев зараженный продукт или выпив грязной воды. Нередко возбудитель болезни попадает в организм через грязные руки или предметы. Наиболее часто случаи кишечной инфекции у детей регистрируются там, где пищу неправильно хранят, обрабатывают или готовят в плохих санитарных условиях. Следует также отметить, что подавляющее большинство инфекционных агентов не погибает на холоде.
Даже если продукт, обсемененный вредными бактериями, долго хранился в морозилке, это не гарантирует его безопасность. Более того, чем дольше пища находится в холодильнике, тем выше вероятность инфицирования вне зависимости от дальнейшей термической обработки.
Чаще всего отравление вызывают скоропортящиеся продукты – мясо, молоко, майонез, яйца и блюда из них. Именно в результате употребления мясо-молочной пищи в организм попадает золотистый стафилококк, сальмонелла, цереус (bacillus cereus), иерсиния, кишечная палочка, шигелла, кампилобактер.
В сырой и вареной рыбе и моллюсках может находиться парагемолитический вибрион, повсеместно распространенный как в морской, так и в пресной воде.
Так же заражаются дети, которые ходят в детский сад или играют с друзьями: слюна зараженного ребенка попадает на кожу здорового, затем микробы переносятся через руки в ротовую полость и проникают в желудок и кишечник. Собственно заражение может переходить от ребенка к ребенку через поцелуи, плевки и укусы.
Виды и классификация
Кишечная инфекция у детей встречается очень часто и занимает второе место по распространенности после ОРВИ. Кроме того, малыши более уязвимы для вирусов и бактерий, чем взрослые.
- дизентерия (шигеллез);
- сальмонеллез;
- эшерихиоз;
- иерсиниоз;
- кампилобактериоз;
- клостридиоз;
- криптоспоридиоз;
- ротавирусная, плезио-, аэромонадная и стафилококковая инфекция.

Летом кишечная инфекция у детей диагностируется в разы чаще, поскольку в жаркую погоду бактерии быстрее размножаются и вызывают порчу продуктов
По характеру течения заболевание бывает типичным и нетипичным. Типичная кишечная инфекция может протекать в легкой, среднетяжелой и тяжелой форме. Нетипичное протекание означает наличие стертой и расплывчатой либо, напротив, ярко выраженной клинической картины. Выраженность симптомов оценивается по степени поражения органов ЖКТ, дегидратации и отравления.
Кишечная инфекция способна поражать разные отделы ЖКТ и провоцировать воспаление желудка, тонкого и толстого кишечника. Инфекционно-токсический синдром, при котором возникают общие симптомы, обусловленные распространением возбудителя за пределы пищеварительного тракта, чаще развивается у грудных и ослабленных детей.
Сколько длится
Хроническая инфекция может беспокоить ребенка полгода и больше. Затяжным заболевание считается, если его продолжительность более полутора месяцев. При остром кишечном поражении дети выздоравливают не позднее чем через 1.5 месяца.
Характерные признаки
Определить, что ребенок заразился, можно по ряду характерных признаков, к которым относятся:
- слабость, вялость;
- снижение или абсолютная потеря аппетита;
- повышение температуры;
- тошнота, переходящая в рвоту (нечасто);
- дискомфорт и боли в животе;
- метеоризм;
- кожные высыпания;
- частый и упорный понос.
Большинство описанных симптомов появляются в 100% случаев. Примерно у 1 ребенка из 10 наблюдается задержка мочеиспускания. Почти всегда в каловых массах обнаруживаются следы крови, а сами фекалии жидкие или напоминают рисовый отвар.
Согласно статистике, которую ведет Всемирная Организация Здравоохранения (ВОЗ), каждый год от кишечных инфекций погибает почти два миллиона детей в возрасте до пяти лет.
Основные проявления кишечной токсикоинфекции у взрослых и детей практически идентичны. Однако дети переносят отравление гораздо хуже и чаще сталкиваются с осложнениями. Кроме того у них быстрее развивается обезвоживание. Такую особенность следует обязательно учитывать, и с первых часов болезни давать ребенку пить солевые растворы.

Лечение ребенка, которому не исполнился год, проводится строго в стационаре
Важно знать, что при наличии признаков интоксикации дети до года обязательно госпитализируются и проходят лечение в условиях стационара. В возрасте до 12 месяцев организм стремительно теряет влагу, что может приводить к критическим последствиям вплоть до летального исхода.
Дети, которым исполнился год, обычно лечатся дома при условии отсутствия обезвоживания. Вызвать скорую помощь необходимо, если есть один или несколько из следующих признаков:
- быстро повышается температура тела, болит живот, или усиливается рвота на фоне прекратившейся диареи;
- наблюдается задержка мочеотделения в течение 6 часов и больше;
- потемнение мочи;
- сильная сухость во рту;
- западение глаз;
- изматывающая рвота, когда ребенок не может даже пить;
- сероватый тон кожи.
Принципы лечения
Терапия любой кишечной инфекции включает лечебное питание и соблюдение питьевого режима. Принимать лекарственные препараты необязательно, а зачастую и нежелательно, поскольку организм способен справиться с инфекцией сам. Для этого потребуется некоторое время, за которое появится достаточное количество антител к возбудителю болезни, и состояние начнет улучшаться.
Крайне важна профилактика обезвоживания. Для восполнения потери жидкости и солей назначают регидратационные растворы:
- Регидрон;
- Цитраглюкосолан;
- Гастролит, Гидровит;
- Глюкосолан;
- Хумана Электролит;
- Маратоник;
- Реосолан, Регидрарь, Ре-соль;
- Оралит, Орасан.
Регидратирующие средства для лечения кишечных расстройств продаются в форме порошков, которые перед употреблением разводят с водой и пьют мелкими глотками примерно по полстакана каждые 10 - 15 минут. Лучше всего разводить раствор в теплой воде, чтобы жидкость и соли быстрее усваивались организмом.
Для профилактики обезвоживания можно приготовить солевой раствор самим и растворить сахар, соль и соду в литре воды. Соды и соли нужно взять по одной чайной ложке, а сахара – столовую ложку.
После каждого эпизода жидкого стула или рвоты следует выпивать 1 - 2 стакана воды (чая, солевого раствора, компота).
Если под рукой не оказалось соли, соды, сахара, и невозможно купить регидратационный раствор в аптеке, то нужно давать ребенку пить любые жидкости. Подойдет минералка без газа, соки, морсы, компоты, чай с сахаром и пр.
Диета
При болезнях кишечника, сопровождающихся расстройством стула, назначается диетический стол №4 по Певзнеру. До прекращения диареи и рвоты разрешается есть только слизистые супы с крупами, слабые бульоны, вареное перекрученное нежирное мясо и рыбу, паровой омлет, кашу-размазню, подсушенный белый хлеб и сухарики, галетное печенье, печеные яблоки без кожуры.

Пока держится температура, можно кормить ребенка некрепким бульоном или жидкой кашей
Маленьким детям объем питания снижают, увеличивая при этом кратность кормлений. Рекомендуется применять смеси, в которых содержатся защитные факторы, и вводить в рацион протертую легкоусвояемую пищу.
Под временный запрет попадают все молочные продукты, копчености, консервы, а также острые, жирные и жареные блюда, лук, чеснок, редиска и газировка. Воздержаться от употребления этих продуктов необходимо минимум на 3 недели.
Переваривающая функция кишечника полностью восстанавливается через 3 месяца после перенесенной инфекции.
Жаропонижающие, пробиотики и антибиотики
Жаропонижающие средства – это единственная группа препаратов, рекомендованная к приему при кишечной инфекции. Их можно и нужно принимать, если температура тела поднялась выше отметки 37.5°. При повышенной температуре ускоряется потеря жидкости, так как кожа охлаждается за счет испарения влаги с поверхности. Чтобы остановить этот процесс, следует пить лекарства на основе Парацетамола или Ибупрофена.
Назначение антибиотиков требуется в крайне редких случаях. Они применяются при тяжелом протекании холеры, упорном поносе, вызванном лямблиозом.
При необходимости врач может назначить:
- сорбенты – Полисорб, Полифепан, Смекту;
- ферменты – Мезим Форте, Панкреатин, Панзинорм, Креон;
- кишечные антисептики – Энтерофурил, Фуразолидон, Гентамицмн, Налидиксовую кислоту, Канамицин, Полимиксин, Интетрикс.
Самое важное
Все родители должны знать, что при подозрении на кишечную инфекцию нельзя давать ребенку обезболивающие, противорвотные (Церукал) и закрепляющие средства (Лоперамид). Запрещается делать клизму, в особенности с теплой и горячей водой, и прогревать живот, используя грелку и другие приспособления.
Диарея - обильный или водянистый стул и/или учащенные позывы к опорожнению кишечника. К факторам риска относится несоблюдение правил личной гигиены при приеме пищи; возраст, пол, генетика значения не имеют.
Несмотря на то что диарея сама по себе не является заболеванием, ее появление может служить симптомом наличия скрытого расстройства.
В некоторых случаях приступы диареи сопровождаются болью в области живота, его вздутием, потерей аппетита и рвотой. В тяжелых случаях диарея в состоянии привести к обезвоживанию организма, что может угрожать жизни пациента, особенно если больной - маленький ребенок или пожилой человек.
Приступы диареи чаще всего говорят о наличии гастроэнтерита или же пищевого отравления.
Причиной возникновения диареи, которая внезапно проявляется у здорового в других отношениях человека, чаще всего является испорченная еда или загрязненная вода. В таких случаях диарея может длиться от нескольких часов до 10 суток. Эта разновидность диареи чаще всего поражает людей, путешествующих по развивающимся странам, где при приготовлении пищи могут не соблюдаться должным образом правила гигиены и санитарные нормы. Также диарея может вызываться вирусной инфекцией, передающейся при близком контакте с больным. Инфекционный гастроэнтерит - самая распространенная причина возникновения диареи у детей младенческого и младшего возраста.
Люди с пониженным иммунитетом, например, пациенты, страдающие СПИДом, оказываются более восприимчивыми к вирусному гастроэнтериту. Кроме того, течение заболевания у таких больных оказывается более тяжелым.
Причиной затяжной формы диареи может быть хроническое воспаление кишечника, возникающее при таких заболеваниях, как болезнь Крона, язвенный колит, или при некоторых других расстройствах, характеризующихся невозможностью всасывания питательных веществ тонким кишечником. Лактозная непереносимость, расстройство, при котором организм не может расщеплять и поглощать лактозу (натуральный сахар, содержащийся в молоке), также может провоцировать развитие диареи.
Хроническая диарея может быть следствием таких инфекционных заболеваний, вызываемых простейшими паразитами, как лямблиоз и амебиаз. При синдроме раздраженного кишечника нарушается нормальное сокращение кишечника, что приводит к сменяющим друг друга приступам диареи и запора.
В большинстве случаев диарея проходит в течение одного или двух дней. Другие симптомы, которыми может сопровождаться диарея, например головная боль, слабость и сонливость, скорее всего, вызываются обезвоживанием. Если диарея длится более 3-4 дней, вам следует обратиться к врачу. Врачу, возможно, понадобиться взять на анализ образец каловых масс, чтобы определить, является ли причиной диареи инфекция или же нарушение всасывания питательных веществ. Если диарея не проходит в течение 3-4 недель или же если в кале есть кровь, врач, возможно, направит вас на дополнительные диагностические процедуры, в число, которых могут входить: контрастная рентгенография кишечника, сигмоидоскопия и колоноскопия.
Выбор специального лечения при диарее зависит от причины расстройства. Если пациенту необходимо быстро снять приступ диареи, врач может выписать противодиарейные препараты, например, лоперамид. Применения противодиарейных препаратов следует избегать, если диарея вызвана бактериальной инфекцией, так как подобные лекарства могут продлевать течение инфекции. Антибиотики оказываются необходимыми только для лечения длительной диареи с установленной бактериальной природой.
Предотвратить возникновение обезвоживания или компенсировать потери жидкости можно с помощью следующих простых методов:
- следует пить много жидкости, например минеральную воду без газа, слабый сладкий чай или готовый раствор против обезвоживания, продающийся в аптеке;
- пока симтоматика расстройства сохраняется, обязательно выпивать минимум 500 мл жидкости каждые 1-2 часа;
- не давать детям молока, т.к. оно может усугублять диарею. Тем не менеее, если диареей страдает грудной ребенок, следует продолжить грудное кормление, а также давать ребенку воду дополнительно;
- не следует находиться на солнце; необходимо оставаться в прохладном месте, чтобы не допустить дополнительную потерю жидкости с потом.
Рвота и диарея у детей - рвота и жидкий стул, вызванные аллергией, инфекцией, в т.ч. пищеварительного тракта. Более типичны для детей до 5 лет. Факторы риска зависят от причины расстройств. Генетика, пол значения не имеют.
Приступы рвоты и диарея часто сопровождают ребенка в раннем детстве, но более характерны для детей до 5 лет. Рвота и тошнота, как правило, проходят в течение суток, диарею же придется лечить несколько дней. Необходимо начать лечение как можно быстрее, потому что у ребенка может наступить обезвоживание.
Большинство случаев рвоты и диареи вызваны вирусной или бактериальной инфекцией пищеварительного тракта. У маленьких детей рвота может быть вызвана не только желудочной, но и любой другой инфекцией, например воспалением среднего уха или, в редких случаях, воспалением мозговых оболочек. Если причиной рвоты является инфекция, будут заметны и другие симптомы, такие как высокая температура, апатичность и отсутствие аппетита или жажды. У больного ребенка может возникнуть боль в животе, он начнет плакать и топать ногами.
Хроническая рвота с диареей обычно вызваны не инфекцией, а являются симптомами других расстройств, например аллергии на протеин из коровьего молока и гиперчувствительности к глютену.
Если ребенка рвет в течение нескольких часов, у него наступит обезвоживание. Для обезвоживания в детском возрасте характерны следующие симптомы:
- необычная сонливость и раздражительность;
- выделение маленьких количеств концентрированной мочи;
- впалые глаза (у новорожденных - втягивание родничка).
Если у ребенка с диареей и рвотой начинается процесс обезвоживания следует незамедлительно обратиться к врачу.
В большинстве случаев рвота и диарея не требуют специального лечения. Необходимо создать все условия, чтобы ребенок пил много жидкости, однако не давать ему фруктовые соки и слишком много молока. На первых порах обезвоживание можно предотвратить средствами, восстанавливающими водный баланс, которые отпускаются без рецепта врача: они содержат оптимальный баланс минералов и солей. Если симптомы у ребенка не исчезли в течение 24 часов (или ухудшились), следует обратиться к врачу. Он проверит уровень воды и наличие инфекции. При наличии у ребенка сильного обезвоживания его госпитализируют и проведут лечение препаратами для парентерального введения. Если расстройства вызваны гиперчувствительностью к пище, может быть рекомендована диета. Как правило, лечение оказывается успешным.
Полный медицинский справочник/Пер. с англ. Е. Махияновой и И. Древаль.- М.: АСТ , Астрель, 2006.- 1104 с

Существует множество инфекционных заболеваний, поражающих пищеварительную систему. Обычные симптомы кишечной инфекции:
- интоксикация (повышение температуры, головная боль, слабость);
- боли в животе;
- тошнота и рвота;
- понос.
Кроме этих симптомов, некоторые кишечные инфекции имеют и свои собственные проявления, например, кровь в стуле или специфический характер боли, что бывает важно для диагностики.
Диагностика кишечных инфекций — не всегда простое дело. Мы рекомендуем обратиться к нам, чтобы провести экспресс-тест на кишечные инфекции для быстрого и правильного выбора метода и места лечения.
Кто может заболеть кишечной инфекцией?
Дети и взрослые любого возраста. Особенно тяжело переносят кишечные инфекции младенцы, так как в результате рвоты и поноса у них быстро наступает обезвоживание. Кишечные инфекции также опасны для пожилых людей и тех, кто недавно перенес тяжелое заболевание. В развивающихся странах кишечные инфекции встречаются чаще ОРВИ, в развитых они на втором месте после ОРВИ по частоте обращений к врачу.
Как происходит заражение кишечной инфекцией?
Вирусы, бактерии и простейшие, вызывающие кишечные инфекции, живут в кале, слюне, моче и рвоте больных. Затем они могут попасть в воду, еду, на различные предметы, и таким образом заразить других людей. Поэтому меры профилактики кишечных инфекций — мыть руки, а также фрукты, овощи и ягоды, соблюдать гигиену после туалета, не пить из одной бутылки с другими, пользоваться только своей ложкой и вилкой.
Не употребляйте некипяченого молока, тщательно проваривайте или прожаривайте мясо. Кишечной инфекцией можно заразиться, купаясь в грязной воде, и множеством других способов. Некоторые кишечные инфекции, особенно вирусные, передаются контактно-бытовым путем.
Какие органы страдают при кишечных инфекциях?
- гастрит — воспаление слизистой оболочки желудка. Проявляется болью в животе выше пупка, постоянной тошнотой, многократной рвотой. Понос не характерен, но может быть жидкий стул 1—4 раза. Острый инфекционный гастрит развивается обычно при поражении золотистым стафилококком (пищевое отравление) или вирусами.
- гастроэнтерит — воспаление слизистой желудка и тонкого кишечника. Проявляется болью в животе вокруг пупка, рвотой, частым стулом, сначала кашицеобразным, затем водянистым, с непереваренными остатками пищи. Обычно развивается при вирусных кишечных инфекциях или поражении патогенными штаммами кишечной палочки.
- энтерит — воспаление слизистой тонкого кишечника. Проявляется частым водянистым стулом без тошноты, рвоты и болей в животе. Энтерит может развиваться, например, при холере (но и в других случаях).
- гастроэнтероколит — воспаление слизистой оболочки желудка, толстого и тонкого кишечника. Проявляется болью в животе, болью при опорожнении кишечника, частым жидким стулом, иногда с кровью, слизью. Характерен для сальмонеллеза.
- энтероколит — воспаление слизистой оболочки кишечника (тонкого и толстого). Проявляется сильными болями в животе, частыми позывами на опорожнение кишечника, жидким стулом (иногда в конце концов выделяется только слизь). Характерен для сальмонеллеза и дизентерии.
- колит — воспаление толстого кишечника. Проявляется болью в нижней части живота, поносом, иногда с кровью и слизью. Характерен для дизентерии.
Какие бывают кишечные инфекции?
Также кишечные инфекции можно классифицировать по возбудителю, вызвавшему заболевание. Известно множество видов кишечных инфекций, мы расскажем только о самых распространенных и опасных.

Вирусные кишечные инфекции
Чаще всего от ротавирусной инфекции страдают дети. Как правило, у взрослых сформирован иммунитет, потому что практически все переболели ротавирусом в детстве.
- повышение температуры до 38-39;
- схваткообразные боли в животе;
- слабость, потеря аппетита;
- многократная рвота;
- понос до 10-15 раз в сутки, стул жидкий, пенистый, коричнево-желтый, через 1-2 дня — глинистый, желтовато-серый;
- иногда — боль в горле, насморк, конъюнктивит.
Против ротавируса существует прививка Ротатек. Пока она не входит в российский календарь, но ее можно сделать платно. Мы советуем вам привить ребенка, так как ротавирус может быть очень опасен для малышей до двух лет, быстро вызывать обезвоживание и провоцировать тяжелые осложнения.
Симптомы аденовирусного энтерита:
- боль в животе;
- умеренные тошнота и рвота;
- жидкий стул несколько раз в день, часто с зеленоватым оттенком;
- урчание в животе;
- повышение температуры до 38 и выше (может сохраняться 3-5 дней);
- бледность, сухость языка.
Аденовирус у маленьких детей и пожилых людей чреват осложнениями, прежде всего обезвоживанием.
Энтеровирусы – общее название для более 100 видов вирусов, которые размножаются в желудочно-кишечном тракте. Практически все они болезнетворны и опасны тем, что могут долгое время жить вне организма и их крайне трудно уничтожить. Так, энтеровирусы могут жить во влажной почве и попадать в организм через плохо промытые овощи; даже в хлорированной воде энтеровирусы сохраняют жизнеспособность в течение 3-4 месяцев. Неудивительно, что энтеровирусные кишечные инфекции весьма распространены. Дети переносят их тяжелее, чем взрослые.
Чаще всего энтеровирусные инфекции начинаются остро, с повышения температуры, которая может затем то подниматься, то нормализоваться. Также возникает понос, тошнота, рвота, слабость, отсутствие аппетита и головную боль. Одновременно может проявляться симптоматика, характерная для ОРВИ — зуд и першение в горле, насморк и кашель.
Энтеровирусная инфекция может давать рецидивы: симптомы затухают, а затем развиваются с новой силой.
Бактериальные кишечные инфекции
Ботулизм — редкая, но опасная кишечная инфекция, так как она поражает нервную систему, приводит к крайне тяжелым последствиям и трудно диагностируется. Ботулизмом можно заболеть в результате употребления в пищу домашних консервов (в последние десятилетия не зарегистрировано вспышек, связанных с фабричными консервами), реже — при контакте с заболевшим (обычно это касается грудных детей).

Ботулизм начинается с непродолжительной тошноты и рвоты, затем возникает чувство распирания в животе — следствие пареза (частичного паралича) кишечника и желудка. Затем проявляется мышечная слабость, сухость во рту, расстройства зрения (туман перед глазами). К концу первых суток болезни может развиться дыхательная недостаточность. Смертность без лечения составляет 30-60%. При своевременной постановке диагноза (она бывает затруднена из-за того, что инфекция эта редкая, а проявления легко перепутать со множеством других заболеваний) пострадавшим вводится анатоксин, и, как правило, в течение 2-3 недель наступает постепенное выздоровление.
Дизентерия — распространенное заболевание, которое вызывается бактериями рода шигелла. Также встречается амёбная дизентерия, вызываемая простейшими. Дизентерии подвержены люди всех возрастов, но 60% больных — дети до 4 лет.
К бактериальным кишечным инфекциям также относятся сальмонеллез, стафилококковое пищевое отравление и холера. Крайне важно отличить дизентерию от пищевого отравления, а при необходимости лечения – облегчить врачу возможность быстро и правильно выбрать антибиотик.
В нашей клинике вы можете всего за 1 час пройти экспресс-диагностику на выявление 4 вирусов, которые чаще всего вызывают кишечные инфекции! Нажмите, чтобы узнать подробнее.
Когда вызывать врача?
При выборе места лечения (дома или в стационаре) стоит ориентироваться на общее состояние человека и его возраст (для детей, особенно маленьких, опасна любая кишечная инфекция, так как у них очень быстро развивается обезвоживание). Важным критерием состояния при кишечной инфекции у ребенка является количество мочеиспусканий и количество мочи.
Как определить, развивается ли обезвоживание?
Кишечные инфекции приводят к потере организмом воды и солей (натрия, калия, хлора и др.) из-за рвоты и поноса. Обезвоживание — одна из главных опасностей при кишечной инфекции, так как оно может очень быстро привести к смерти, особенно у маленьких детей. Родителю следует насторожиться, если он видит следующие признаки:
- сухая слизистая рта и языка;
- кожа сероватого оттенка;
- повысилась вязкость слюны;
- ребенок вялый, сонливый;
- у младенца западает родничок на голове, учащается пульс;
- младенец за 12 часов пописал два раза или менее, количество мочи невелико, она может быть темная, с резким запахом;
- интенсивная рвота, ребенка невозможно напоить. В этом случае следует ехать в стационар, где ребенку поставят капельницу и восстановят баланс жидкости в организме.
Как поить ребенка с кишечной инфекцией?
Если вы лечитесь дома, и у ребенка рвота и понос, самое важное — правильно поить ребенка. Часто, если больной ребенок пьет по нескольку глотков сразу, это может спровоцировать рвоту, и он потеряет еще больше жидкости. Поэтому рекомендуется выпаивать ребенка каждые 5-10 минут, давая ему по 5-15 мл жидкости за раз. Не следует поить ребенка только чистой водой, так как это может привести к солевому дисбалансу.
Кишечные инфекции и грудное вскармливание
Грудным детям с кишечной инфекцией надо обязательно давать грудь по требованию (даже если это означает непрерывное сосание). ВОЗ рекомендует продолжительное грудное вскармливание в странах, где распространены кишечные инфекции, именно потому, что риски тяжелых осложнений кишечных инфекций у грудных детей на порядок ниже, чем для детей на искусственном вскармливании.
Какое лечение требуется при кишечной инфекции?
Как правило, неосложненная кишечная инфекция проходит самостоятельно. Лишь в 10% случаев требуется прием антибиотиков или сорбентов. Не пытайтесь лечить кишечную инфекцию сами, обязательно обратитесь к врачу, прежде чем принимать или давать ребенку какие-либо лекарства. Так, бесконтрольный прием противорвотных или средств против диареи может ухудшить течение заболевания.
Диета при кишечной инфекции
При выздоровлении от кишечной инфекции не следует слишком быстро переводить ребенка на обычный стол. Если нет рвоты, ребенок может есть сухарики из белого хлеба, затем — рисовую или овсяную кашу. В зависимости от тяжести кишечной инфекции, в течение 1-4 недель стоит исключить из рациона фрукты, жирную пищу, молочные продукты.
Диарею инфекционного происхождения наблюдают достаточно часто. Она приводит к значительным экономическим потерям, связанным с временной нетрудоспособностью работников. Эта патология — одна из частых причин смерти детей в возрасте до пяти лет. Защита кишечника от патогенных микроорганизмов осуществляется при помощи желудочного сока, солей жёлчных кислот, иммунных факторов слизистой оболочки, а также веществ, выделяемых нормальной микрофлорой.
Заражение происходит посредством фекально-орального механизма, при употреблении контаминированной еды и воды. Для возникновения инфекции бывает достаточно всего десяти возбудителей (Shigella). Употребление некоторых продуктов питания (молока) или приём лекарственных препаратов (блокаторов Н2-рецепторов гистамина и ингибиторов протонного насоса) способствует снижению защитных свойств желудочного сока.
Бактерии попадают в пищу от инфицированных животных, а также в связи с несоблюдением санитарных норм на скотобойнях и при продаже мяса. Яйца инфицированных сальмонеллой кур также могут быть заражены бактериями. Неправильное хранение и приготовление пищи способствует выживанию и размножению микроорганизмов.
Передача инфекции облегчается в условиях антисанитарии, войн или миграции беженцев. В такой ситуации заболевание распространяется достаточно быстро и характеризуется высокой смертностью. Холера способна к быстрому распространению на территориях многих стран и континентов (пандемия).
Диарея путешественников обычно развивается не позднее 72 ч прибытия в новую страну. Наиболее высок риск развития заболевания в странах Латинской Америки, Африки и Азии. Жидкий водянистый стул наблюдают 2—4 раза в день, при этом кровь и слизь в кале обычно отсутствуют. В большинстве случаев причиной диареи становятся энтеротоксигенные и энтероадгезивные штаммы Escherichia coli.
Основную роль в лечении играет восстановление водно-электролитного баланса в организме, а также назначение антибактериальных препаратов (ко-тримоксазол или ципрофлоксацин).
Диарея, вызванная С. difficile, — одна из самых распространённых внутрибольничных инфекций.
Симптомы инфекционной диареи обусловлены определёнными патофизиологическими механизмами, например токсической дисрегуляцией клеток кишечника, приводящей к повышению секреции жидкости или поражению кишечной стенки с последующим разрушением клеток.
Секреторная диарея характеризуется нечастым обильным стулом, возникающим в результате нарушения всасывающей способности кишечника. При дизентерии (шигеллёз) отмечают частый жидкий стул с примесью крови, что связано с расстройством функций кишечника вследствие воспалительного процесса.
Энтерогеморрагические штаммы Е. coli продуцируют Шига токсин, вызывающий кровавый понос и гемолитико-уремический синдром (причина почечной недостаточности у детей). Чаще всего выделяют серотип 0157:Н7. Мишенью для токсина служит эндотелий капилляров.
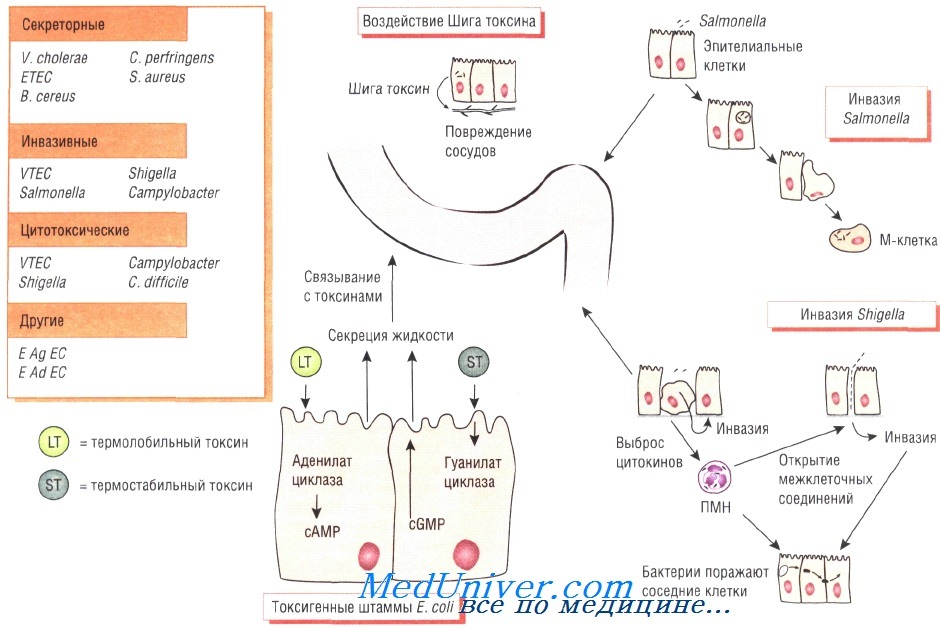
Патогенез бактериальной диареи
Во время диареи достаточно быстро может происходить обезвоживание организма и нарушение электролитного баланса, представляющее серьёзную угрозу жизни пациента (например, при холере). Диарея иногда сопровождается спастическими болями в животе (при инфекции, вызванной представителями рода Campylobacter и Shigella), напоминающими острую хирургическую патологию (острый живот, аппендицит). Температура при диарее повышается не всегда.
В некоторых случаях при сальмонеллёзе развивается септицемия, редко наблюдающаяся при других бактериальных кишечных инфекциях. При кампилобактериозе возможна транзиторная бактериемия. Энтеротоксигенный штамм Escherichia coli 0157 вызывает геморрагический колит, осложняющийся впоследствии почечной недостаточностью и гемолитико-уремическим синдромом.
Снижение уровня кишечной лактазы приводит к развитию вторичной лактозной недостаточности и длительной диарее. Эти нарушения продолжаются в течение нескольких недель, а затем внезапно исчезают. Серьёзные трудности при лечении кишечных инфекций возникают у пациентов со сниженным иммунитетом. При недостаточности IgA часто развивается лямблиоз, а при слабом Т-клеточном иммунитете — сальмонеллёз и криптоспоридиоз.
Для обнаружения простейших (например, Giardia lamblia) необходимо провести микроскопию образцов кала, а для идентификации микроспоридий и Cryptosporidium parvum — исследование мазков, окрашенных по Цилю—Нильсену.
Для выращивания патогенных микроорганизмов применяют селективные питательные среды, подавляющие рост непатогенной микрофлоры (например, сорбитолсодержащая среда МакКонки для культивирования штаммов Е. coli 0157, секретирующих веротоксин). Для выделения бактерий рода Campylobacter используют среды с содержанием определённых антибиотиков и (или) осуществляют культивирование при температуре 43 °С.
При подозрении на холеру образцы кала помещают в щелочной пептонный бульон (высокий уровень рН создаёт преимущества для роста Vibrio cholerae). Затем культура может быть пересеяна на специфические питательные среды с высоким значением рН, содержащие соли жёлчных кислот. Разработанную для определения вышеуказанных возбудителей сложную систему молекулярно-генетического метода пока не используют в повседневной клинической практике.
При эпидемиологических расследованиях определяют серотипы микроорганизмов. Когда микроорганизм имеет только один серотип (например, Shigella sonnet), в дальнейшем проводят уже молекулярное типирование для подтверждения вспышки заболевания.
Вирусы можно обнаружить с помощью прямой электронной микроскопии, выделения чистой культуры, молекулярногенетического метода и ИФА.
Токсины также могут быть определены в кале больного (например, токсины Clostridium difficile).
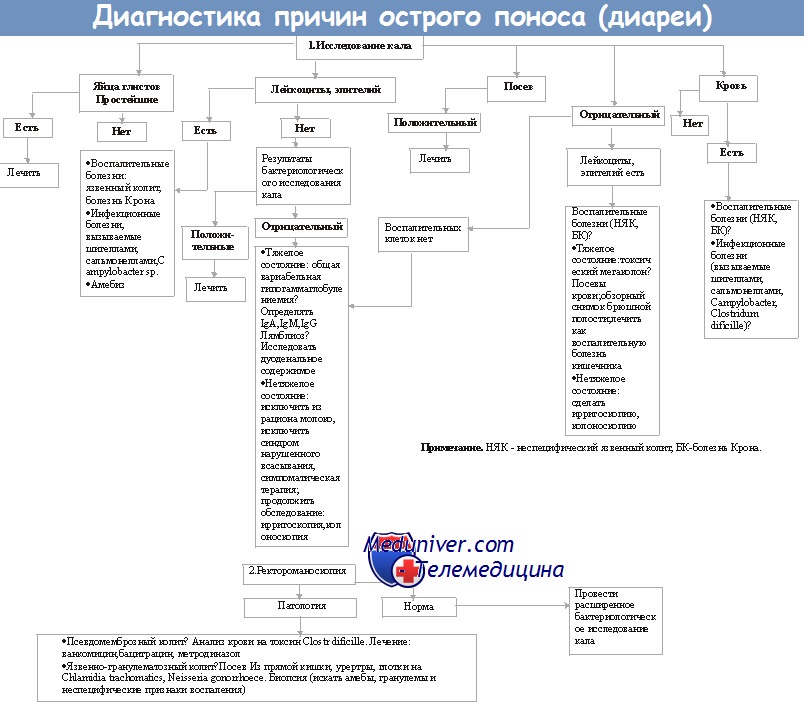
Лечение включает проведение адекватной регидратации и восстановление электролитного баланса. Несмотря на то что при секреторной диарее происходит выведение большого объёма жидкости, всё же абсорбция жидкости в кишечнике сохраняется.
Для оральной регидратации, проведение которой способствует заметному снижению смертности пациентов, обычно используют растворы, содержащие натрий (150—155 ммоль/л) и глюкозу (200—220 ммоль/л). Проведение внутривенной регидратации требуется достаточно редко.
Препараты, снижающие моторику кишечника, малоэффективны и, более того, могут быть опасны при назначении маленьким детям. Для уменьшения длительности заболевания при холере и тяжёлой водянистой диарее применяют антибиотики (тетрациклин или ципрофлоксацин).
Лечение тяжёлых форм дизентерии и сальмонеллёза включает назначение ципрофлоксацина или ко-тримоксазола. При развитии почечной недостаточности и гемолитико-уремического синдрома вследствие инфекции, вызванной Е. coli О157, необходимо лечение в условиях стационара.
Профилактика бактериальной диареи (поноса):
• Использование безопасных источников водоснабжения (отсутствие фекального загрязнения от животных и людей).
• Предотвращение попадания патогенных кишечных микроорганизмов от животных в пищевые продукты.
• Тщательная термическая обработка пищи.
• Хранение пищевых продуктов при низкой температуре (для предотвращения размножения возбудителей).
• Раздельное хранение готовой и сырой пищи для исключения перекрёстной контаминации (особенно важно для предприятий общественного питания, где единичное нарушение санитарно-гигиенических норм может привести к массовой вспышке заболевания).
• Тщательный выбор источников пищи и воды для профилактики диареи путешественников.
• Для создания кратковременного иммунитета применяют лицензированные вакцины для профилактики холеры (обладает коротким протективным эффектом) и брюшного тифа. В настоящее время используются 3 парентеральные инактивированные корпускулярные вакцины против брюшного тифа: термоинактивированная (феноловая), сухая, инактивированная ацетоном, и очищенная, содержащая Vi-полисахарид, а также для орального введения — Ту21а-вакцина.
Кроме того, разрабатываются новые (генно-инженерные или рекомбинантные) вакцины, например вакцина, содержащая Vi-антиген, которая во время испытаний продемонстрировала высокую иммуногенность, и живая аттенуированная вакцина (находится на ранней стадии исследования).
Читайте также:



