Бактериальные инфекции в урологии
Т.С. ПЕРЕПАНОВА, доктор медицинских наук, главный научный сотрудник, руководитель группы клинической фармакологии. ПРИНЦИПЫ АНТИБАКТЕРИАЛЬНОЙ ТЕРАПИИ ПРИ ИНФЕКЦИЯХ МОЧЕВЫХ ПУТЕЙ
"Инфекции мочевых путей" (ИМП) - термин, охватывающий широкий круг заболеваний, при которых имеется микробная колонизация в моче свыше 10 4 КОЕ\мл и микробная инвазия с развитием инфекционного процесса в какой-либо части мочеполового тракта от наружного отверстия уретры до коркового вещества почек. В зависимости от преимущественного инфекционного поражения какого-либо органа выделяют пиелонефрит, цистит, простатит, уретрит и т.д.
Различают неосложненные и осложненные инфекции мочевых путей. Под неосложненной ИМП подразумевают инфекцию, развившуюся у больных без каких-либо анатомических, структурных или функциональных, неврологических повреждений (обычный острый цистит, острый необструктивный пиелонефрит). Этот вид инфекции хорошо поддается химиотерапии. Осложненная ИМП возникает у больных на фоне различных обструктивных уропатий, аномалий развития мочеполовой системы, мочекаменной болезни, после оперативных или инструментальных вмешательств, на фоне постоянных уретральных катетеров, при наличии инородных тел в мочевых путях (камни, стенты, дренажи), а также у больных с сопутствующими тяжелыми заболеваниями (сахарный диабет, нейтропения, иммунодефицитные состояния).
Значимость разделения инфекции мочевых путей на неосложненные и осложненные определяется не только их различными этиологическими агентами, что, соответственно, определяет различный спектр антибактериальных препаратов, но и различной тактикой ведения таких пациентов. Если при неосложненной ИМП, назначая антибиотики, мы стремимся к уменьшению или ликвидации инфекционного заболевания и предотвращению возврата инфекции, то при осложненной инфекции мочевых путей необходимо предотвратить не только возврат инфекции, но и повреждение почек. Важным моментом для успешного лечения именно инфекции мочевых путей является возможность коррекции анатомических аномалий или функциональных нарушений, удаление скрытых источников инфицирования (уретральные катетеры, дренажи, стенты, камни), на которых адгезируются микроорганизмы.
ИМП подразделяют так же на "госпитальную" и "внегоспитальную" или "уличную".
Внегоспитальная инфекция характеризуется предсказуемым и ограниченным спектром этиологических агентов, предсказуемым уровнем их антибиотикорезистентности, возникающая у пациентов с иммунокомпетентным организмом.
Госпитальная инфекция характеризуется широким спектром этиологических агентов, высоким риском разнообразных механизмом антибиотикорезистентности у них и развивается она на фоне иммунодефицитного организма.
Острый неосложненный бактериальный цистит в 80% случаев вызывается кишечной палочкой, в 15% - сапрофитным стафилококком и 5% - другими возбудителями. Возбудителями уретрита, клиническая симптоматика которых схожа с острым циститом, в настоящее время в большинстве случаев являются хламидии, гонококковая инфекция и вирус простого генитального герпеса - т.е. заболевания, передающиеся половым путем. Причиной острой дизурии у женщин также может быть вагинит, чаще грибковой, либо трихомонадной этиологии.
В ситуациях частой возвратной инфекции нижних мочевых путей, когда вновь выделяется первоначальный патогенный возбудитель необходимо урологическое обследование на предмет выявления аномалий развития или выявления сопутствующих заболеваний, соответствующая их коррекция и подбор адекватного антибиотика.
При выборе антибиотика 1-й линии для лечения ИМП отдают предпочтение антибиотикам, достигающим высокой бактерицидной концентрации в моче, с минимальными побочными действиями на микрофлору кишечника и влагалища, т.к. фекальная флора является в большинстве случаев основным источником кишечной палочки, как возбудителя инфекции нижних мочевых путей. Разрушение нормальной микрофлоры влагалища (в основном лактобактерии) также способствует колонизации влагалища колиформными бактериями, которые могут в дальнейшем колонизировать уретру и мочевой пузырь или привести к развитию кандидозного вагинита.
При выборе антибиотиков и режимов лечения осложненной госпитальной инфекции нижних мочевых путей необходимо строгое соблюдение этиотропности, т.е. в зависимости от результатов бактериологических исследований мочи. Рекомендуют ступенчатую терапию: лечение начинают с парентеральных антибиотиков, при достижении клинического эффекта через 7-10 дней (предлагают даже через 3-5 дней) - замена на парентеральный прием препаратов. Многообразие этиологических агентов (кишечная и синегнойная палочка, протей, клебсиелла, серрация, энтеробактер, стафилококки и энтерококки) обусловливает многообразие предлагаемых антибактериальных препаратов (аминогликозиды, фторхинолоны, "защищенные бета-лактамы", цефалоспорины 3-4-го поколения, карбапенемы и др.).
Выбор конкретного антибиотика для лечения осложненной инфекции основывается на многих факторах: серьезность и острота заболевания, спектр антимикробнои активности и чувствительность микроорганизма, фармакокинетика антибиотика, способность его проникать в ткани, в очаги инфекции, клиническая эффективность антибиотика, его переносимость, неблагоприятные побочные действия, удобство дозирования и стоимость лечения.
Целью антимикробной химиотерапии при лечении осложненных госпитальных инфекций мочевых путей является элиминация инфицирующих микроорганизмов за счет достижения оптимального количества активного препарата в очаге инфекции. Концентрация антибиотика в очаге должна быть достаточно высокой, выше, чем в крови, а экспозиция длительной.
В урологической практике к процедурам с высоким риском инфицирования, требующим антибактериальной профилактики относятся трансуретральные эндоскопические операции, требующие установки постоянного уретрального катетера, представляющего наиболее важный фактор риска инфицирования для больных. На катетерах и дренажах формируются "биофильмы", т.е. скопления адгезированных микроорганизмов различных родов и семейств, покрытых полисахаридной пленкой, которая защищает их от действия антибиотиков и антисептиков. Любая обтурация дренажей, промывание их стерильными растворами или рентгеноконтрастным веществом чревато вымыванием адгезированных колоний микроорганизмов, инфицированием мочевых путей и бактериемией. Персистенция микроорганизмов на дренажах и инородных телах может быть ликвидирована только после их удаления. При персистирующей ИМП основная цель - уменьшить частоту септических эпизодов.
Проблема антибиотикорезистентности микроорганизмов является одной из важнейших в борьбе с инфекцией. Для борьбы с антибиотикорезистентностью, обусловленной выработкой бета-лактамаз создаются комбинированные препараты, содержащие комбинацию антибиотика широкого спектра действия и ингибитора бета-лактамаз - амоксициллин + клавулановая кислота; ампициллин + сульбактам; цефоперазон + сульбактам; ампициллин + тазобактам.
Проведенными в НИИ урологии МЗ РФ исследованиями выявлена большая распространенность ферментов бета-лактамаз среди микроорганизмов, выделенных от больных в урологическом стационаре: процент микроорганизмов, обладающих бета-лактамазной активностью, варьировал от 36 до 75 в зависимости от видовой принадлежности возбудителя. Хорошая чувствительность к уназину (ампициллин + сульбактам) обнаружена у Staph.epidermidis - 84%, Staph.aureus - 68%, Streptococcus spp. - 83%, E.coli - 53%, Proteus mirabilis - 43%. В результате проведенного лечения уназином достигнут высокий клинико-бактериологический эффект - в 92,3% случаев, причем полной ликвидации патогена удалось добиться в 57,7% случаев.
Для проблемных микроорганизмов Pseudomonas aeruginosa, Enterobacter agglomerans, Proteus mirabilis сохраняется хорошая чувствительность к аминогликозидам, фторхинолонам, карбапенемам и цефалоспоринам. Цефалоспорины являются наиболее широко применяемыми антибиотиками при химиотерапии ГИМП, Высокая активность in vitro против микроорганизмов семейства Enterobacteriасеае, удобная фармакокинетика, хорошее проникновение в ткани, низкая токсичность и хорошая толерантность дают им преимущество при выборе антибиотика. Цефалоспориновый антибиотик цефоперазон является одним из активных бета-лактамов в отношении синегнойной палочки. Проведенными в НИИ урологии МЗ РФ исследованиями выявлена хорошая активность цефоперазона также и в отношении кишечной палочки, стафилококков, стрептококков, протеев, серрации. Обладая бактерицидным действием цефоперазон хорошо проникает в мочеполовые органы. Несмотря на преимущественное выведение его с желчью, концентрация в моче в первые 8 часов после введения в десятки раз превышает минимально подавляющие концентрации для большинства возбудителей ГИМП. При лечении осложненной инфекции мочевых путей на фоне мочекаменной болезни, дренажей хороший клинический эффект лечения получен у 86% больных, бактериологическая эффективность - в 73%. Необходимо отметить, что цефоперазон применялся у больных с ГИМП, вызванной полирезистентными возбудителями: синегнойной палочкой, серрацией, энтеробактер и др. В качестве антибактериальной профилактики однократное внутривенное введение 1 г цефоперазона на вводном наркозе у больных перед операциями (трансуретральные резекции простаты, мочевого пузыря, реваскуляризация полового члена, операции по поводу варикоцеле, кист почек лапароскопическим доступом) в 90% случаев обеспечивало хороший клинико-бактериологический результат.
Со временем видовой спектр и антибиотикочувствительность возбудителей ГИМП в любой клинике претерпевают изменения, что диктует необходимость постоянного бактериологического мониторинга, строгого контроля за проведением антибактериальной терапии в клиниках.
Не назначать антибиотики при каждом повышении температуры, умело варьировать как дозами, так и длительностью антибактериальной терапии.
Очевидна неэффективность длительного антибактериального лечения больных с наличием инородных тел в мочевой системе (камни, катетеры, дренажи), поэтому антибактериальное лечение этой группы больных необходимо проводить только в случаях выраженных клинических проявлений инфекционно-воспалительного процесса.
Урологические заболевания – это болезни мочевыделительной системы.

Большинство заболеваний имеют сходную симптоматику, поэтому для выяснения причины требуется углубленная диагностика.

Причинами воспалительных заболеваний мочеполовой системы являются патогенные микроорганизмы. Они вызывают урологические инфекции, как у мужчин, так и у женщин.
Провоцирующими факторами могут быть врожденные аномалии развития органов, вредные привычки, игнорирование правил здорового питания, гиподинамия. При отсутствии лечения инфекционных поражений органов могут наступить тяжелые осложнения. Вплоть до возникновения бесплодия у обоих полов, так и перерождение патологии в злокачественную форму.
Инфекция в урологии: причины
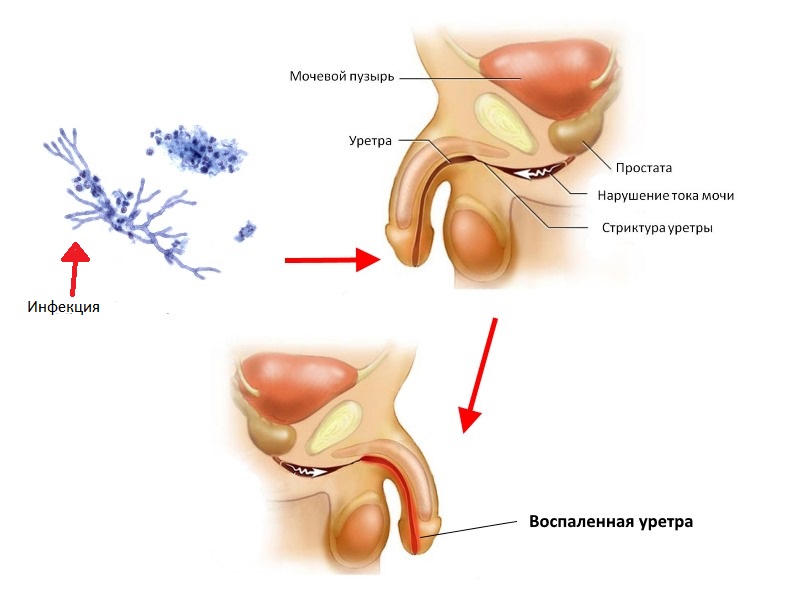
Как правило, к развитию урологических заболеваний могут приводить следующие факторы:
- Проникновение инфекции в уретру при воспалительных заболеваниях гениталий
- Недостаточный гигиенический уход
- Незащищенный секс
- В результате хирургического вмешательства
- Ослабление работы иммунной системы
- Эмоциональные нагрузки, стресс, переживания
- Сидячий образ жизни
- Влияние наследственных факторов
- Влияние низких температур, вызывающих переохлаждение, которое часто приводит к развитию цистита
- При нелеченых хронических инфекциях
Урологическая инфекция, независимо от того, какими видами возбудителя вызвана, у мужчин и женщин может иметь сходные симптомы.

Чтобы правильно поставить диагноз, необходимо проведение полного обследования.
Проявления заболеваний мочеполовой системы могут выражаться следующей симптоматикой:
- появление болезненности во время мочеиспускания
- учащается или, наоборот, становится редким поход в туалет
- присутствие дискомфорта
- изменение цвета и прозрачности мочи
- присутствие в моче элементов крови
- в некоторых случаях возможно присоединение зуда
- наличие специфических выделений у женщин из влагалища, у мужчин – из уретры
- появление высыпаний на слизистой половых органов
- у мужчин может нарушиться потенция, а также появится посторонний запах и измениться цвет спермы
Если у мужчины и женщины возникают подобные симптомы, то не стоит надеяться на самоизлечение, а срочно обратиться к врачу. К какому специалисту идти женщине подскажет гинеколог, а мужчине можно записаться к урологу.

Урологические инфекции могут давать осложнения не только мочевыделительную систему, но и - на репродуктивную.
Как у мужчин, так и у женщин наиболее часто встречаются следующие разновидности патологий:
- Воспаление предстательной железы (простатит).
- Баланопостит – воспалительный процесс головки пениса, сопровождающийся язвенным поражением кожи.
- Фимоз – неполное раскрытие головки пениса. Патология часто встречается в детском возрасте.
- Недержание мочи – это проблема чаще встречается у женщин. Причин развития недуга может быть множество. Например, после родов в результате перенесенного стресса. Также недержанием могут страдать маленькие дети.
- Воспаление мочеиспускательного канала – уретрит. Признаками заболевания служит болезненное мочеиспускание.
- Воспалительный процесс в почках (пиелонефрит) в результате проникновения патогенных микроорганизмов.
- Импотенция или половое бессилие.

При появлении любой из патологий ни в коем случае нельзя пытаться самостоятельно бороться с инфекцией. Надо обязательно обращаться к врачу. К какому идти доктору, если речь идет о ребенке? Вначале к педиатру, а он, возможно, отправит на обследование к другим специалистам.



Стафилококк
Стафилококковая инфекция является одной из частых причин воспалительных процессов в урологии. Микроорганизмы активизируются при снижении иммунных реакций организма. У женщин стафилококки являются причиной цистита, а у мужчин - уретрита и простатита.
Продолжительность инкубационного периода составляет от 2 до 10 дней и более.
Обычно болезнь характеризуется вялым течением, в некоторых случаях возможно обострение заболевания. Стафилококковую инфекцию у человека можно выявить с помощью микроскопического анализа мочи и мазка. А также, если сделать посев выделений. Основное лечение инфекционно-воспалительного процесса, вызванного стафилококковой инфекцией, – это антибиотикотерапия.
Во время терапии необходимо полностью пройти курс приема антибиотиков. Чтобы до конца избавиться от возбудителей и таким образом избежать рецидива заболевания. Для борьбы со стафилококком используют действенные антибиотики, проводят коррекцию иммунной системы (применяют стафилококковый анатоксин), укрепляющую терапию.
Стрептококковая инфекция
Микроорганизмы отличаются высокой степенью устойчивости к воздействию антимикробных препаратов. При ослаблении иммунитета возбудитель активизируется и представляет опасность для человека. Против стрептококка назначаются, как и при стафилококковой инфекции, антибиотики широкого спектра действия, препараты, повышающие иммунитет, витаминотерапию.
Хламидии
Хламидийная инфекция вызывает заболевание хламидиоз, основной путь заражения которым – половой (преимущественно вагинальный и анальный).

Инфицирование невозможно контактно-бытовым путем и маловероятно при оральном сексе.
Возбудитель поражает, главным образом, мочеиспускательный канал, шейку матки и прямую кишку. Заболевание часто носит бессимптомный характер. В некоторых случаях больные предъявляют жалобы на такие симптомы, как: дискомфорт при мочеиспускании и наличие выделений из половых путей.
Инкубационный период хламидиоза зависит от стояния организма. Если лечение заболевания начато не вовремя, то возможно развитие бесплодия у женщин и уретрита, простатита, нарушения потенции – у мужчин. При повторном инфицировании риск развития осложнений выше, чем при первичном заражении.
ВПЧ
При поражении вирусом папилломы человека (ВПЧ) не всегда присутствуют симптомы, что характерно для штаммов с высокой онкогенной активностью. В свою очередь, при заражении менее опасными видами, заболевание проявляется урогенитальными новообразованиями (кондиломами, бородавками). Образование остроконечных кондилом характеризуется присоединением жжения, кровоточивости, боли при половом контакте.
Если процесс не лечить, то возможно развитие рака половых органов и ануса. Инкубационный период развития папилломавируса составляет от 2 недель и до нескольких лет.
Уреаплазменная инфекция
Симптомы при поражении уреаплазмой практически отсутствуют. Выявить возбудителя помогает ПЦР диагностика. Заболевание может проявляться наличием выделений и болезненным мочеиспусканием. Если не начать вовремя лечить инфекцию, то воспалительный процесс усугубится осложнением со стороны внутренних половых органов.
У мужчин – нелеченое заболевание может стать причиной бесплодия, сексуальных расстройств, простатита. У женщины – спровоцировать выкидыш и мертворождение. Длительность инкубационного периода составляет от 7 до 30 дней.
Микоплазма
Урологические заболевания могут быть вызваны микоплазмами. На сегодняшний день хорошо изучены 2 вида возбудителей болезней мочевыделительной системы: Mycoplasma hominis и Mycoplasma genitalium. Их средой обитания являются слизистые оболочки гениталий и полости рта.
Передача инфекции от больного человека здоровому, происходит, в основном, половым путем. Другие способы маловероятны. Среди осложнений – бактериальный вагиноз, воспалительный процесс внутренних половых органов, а также пиелонефрит.
Генитальный герпес
Возбудитель инфекции – вирус герпеса. Способ заражения – половой контакт любого типа. Симптомы заболевания - наличие отека, раздражения слизистой оболочки.
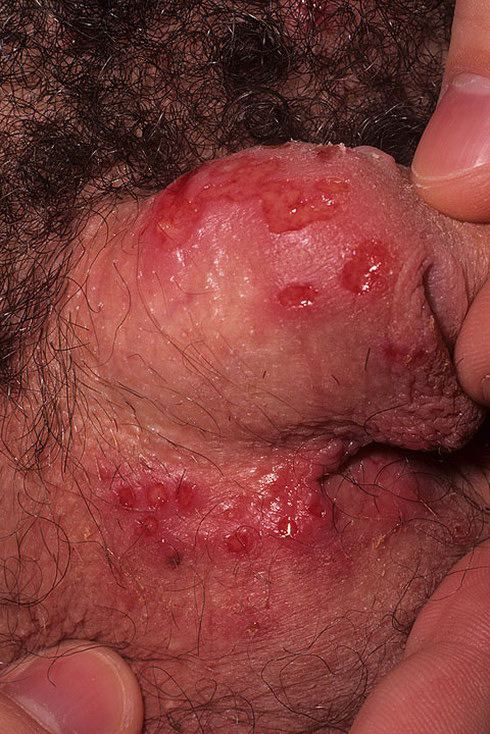
Спустя несколько дней появляется водянистая сыпь, после вскрытия которой, появляются изъязвления. Через 10-14 дней происходит их заживление.
При появлении благоприятных факторов для вспышки инфекции наступает рецидив. В период ремиссии заболевание никак себя не проявляет. Особую опасность представляет вирус герпеса для женщины в период беременности. Проникновение возбудителя в организм беременной приводит к заражению плода и развитию аномалий, приводя к внутриутробной гибели младенца.
Так как большинство урологических заболеваний имеют сходную симптоматику, то основываясь только на жалобах пациента, постановка диагноза может являться некорректной.
Современные методы диагностики инфекции в урологии, должны включать следующие исследования:
- анализы крови: определение антител методом ИФА, ПЦР
- некоторые виды мазков: бактериоскопический (по мазку можно определить присутствие патогенной флоры), бактериологический посев с целью выявления возбудителя и определение чувствительности микроорганизма к действию антибиотика;
- посев мочи
Анализы будут более информативные, если одновременно использовать различные методы исследования.

Чтобы предупредить осложнения, которые могут быть вызваны урологической инфекцией, следует своевременно сдавать анализы. Терапия подбирается в зависимости от результатов исследования. В основном проводится комплексное лечение заболевания.
При урогенитальных инфекциях обычно применяются:
- Антибактериальная терапия. Назначаются антибиотики системного и местного действия.
- Противовоспалительные средства.
- Инстилляции уретры и мочевого пузыря лекарственными препаратами противомикробного действия.
В тяжелых случаях может понадобиться хирургическое вмешательство. Так как антибиотики являются эффективным средством терапии при урологических инфекциях, то их назначают в качестве основного средства.

При определенных инфекциях рекомендуется своя схема приема.
Сложность лечения заключается в изменении восприимчивости бактерий к препаратам. В результате чего возбудители становятся нечувствительными к антибактериальным средствам. Поэтому, чтобы выявить, какой из антибиотиков будет эффективен против микроорганизмов, назначается посев.
Эффективные препараты для лечения может назначить только врач, после того, как получит результат исследования на посев. Он сможет подобрать такое средство, которое окажет губительное воздействие на возбудителя заболевания. И если заниматься самолечением, подобрав неэффективный антибиотик, то в результате бактерии приобретут устойчивость и будут способствовать развитию заболевания. Это приведет к развитию осложнений.
Также, чтобы предотвратить повторное заражение следует одновременно лечиться обоим партнерам. Поскольку антибактериальные препараты губительно влияют на благоприятную микрофлору, то назначаются средства, которые ее восстанавливают. В качестве общеукрепляющего лечения применяют витаминотерапию.
Чтобы получить направление на обследование следует посетить уролога или гинеколога – женщинам. А мужчинам записаться к урологу.
Большинство половых инфекций достаточно хорошо лечатся. От некоторых удается избавиться навсегда. Для того, чтобы не допустить развитие осложнений, следует своевременно обращаться к врачу и проходить диагностику.
При подозрении на урогенитальные инфекции обращайтесь к грамотным венерологам и урологам.
Урологических инфекций мы как-то стесняемся обычно. Ну как объяснишь, почему ты так часто бегаешь в туалет? Мы отшучиваемся, но, на самом деле, человеку, у которого случился острый цистит, пиелонефрит или уретрит не до смеха. Ему больно и плохо.
К счастью, по статистике, урологические инфекции не такое частое явление, как, скажем грипп или ОРВИ. Природа нас бережет, мочевыводящие пути максимально закрыты от возможной урологической инфекции, органы находятся внутри тела и с внешней средой не соприкасаются. Откуда же берутся микробы? Оказывается, микроорганизмы попадают в мочевой пузырь и почки восходящим путем, этим объясняется тот факт, что женщины болеют урологическими инфекциями: циститом или пиелонефритом чаще мужчин - у них мочевыводящие пути короткие. И также следует упомянуть, что, благодаря своему строению, болезни мочевыводящей системы имеют свои особенности.
Бактериальные урологические инфекции
Первая особенность в типе микроорганизмов, которые вызывают воспаление - чаще всего это бактерии.
Для пациента это хорошая новость, ведь бактериальные урологические инфекции лечить проще, чем вирусные.

Бактерии попадают из прямой кишки при недостаточной гигиене, либо же это чрезмерно расплодившаяся сапрофитная микрофлора, то есть бактерии, постоянно живущие на нашем теле, не причиняя нам вреда. Так, из кишечника в мочевой пузырь может попасть кишечная палочка Escherichia coli.
Так как в мочевых путях нет других бактерий (прежде всего, лактобактерий) сдерживающих её рост, то кишечная палочка начинает интенсивно размножаться, вызывая урологические инфекции.
Также из кишечника в мочевые пути могут попасть протей, энтерококки, клебсиеллы, сапрофитный стафилококк.
С поверхности кожи попадают другие виды стафилококков, синегнойная палочка, стрептококки, грибы рода Candida.
В норме бактерии не могут прикрепиться к стенкам уретры или мочевого пузыря, так как уничтожаются иммунной системой и смываются мочой.
Стоит упомянуть, что и моча обладает некоторым бактерицидным свойством. Но, если иммунитет ослаб, а бактерий слишком много, то бактерии используют свой шанс и начинают по восходящей развиваться урологические инфекции - уретрит (воспаление уретры), цистит (воспаление мочевого пузыря) и, наконец, пиелонефрит (воспаление почек).

Причины урологических инфекций
Провоцирующим фактором для резкого падения иммунитета может стать переохлаждение, стресс, чрезмерные физические нагрузки, травма, воспалительное заболевание органов половой сферы, постоянное пренебрежение правилами личной гигиены.
Отдельно стоит упомянуть о нарушении обмена веществ и нарушении правил здорового питания, в этом случае моча теряет свои бактерицидные свойства и делает мочевыводящую систему уязвимой для урологиеских инфекций.
Хронические урологические инфекции
Вторая особенность в том, что урологические инфекции часто переходят в хроническую форму. Особенно у женщин.
Известно, что женщины более терпеливо переносят болевые ощущения, а также стыдятся рассказывать о своей проблеме, чаще занимаются самолечением.
Они не так анатомически защищены, как, скажем ротовая полость, носоглотка и прочие органы, соприкасающиеся с внешней средой, там нет мощных лимфатических узлов, нет специфической микрофлоры, противостоящей внешнему агрессору. Горло можно прополоскать, руки - помыть, а как помыть почки?
Урологические инфекции лечение
Однако, самостоятельно делать выбор только в пользу фитотерапии можно исключительно с целью профилактики урологических инфекций или при длительной терапии хронических урологических инфекций. В любом другом случае, это должна быть терапия дополнительная к той, которую назначит врач.

Что же такое есть в лекарственных растениях, что может помочь в лечении урологических инфекций?
Оказывается, есть вещества, обладающие бактерицидным свойством, которые выводятся почками.
При употреблении отвара из толокнянки арбутин претерпевает трансформацию в печени и превращается в активное вещество гидрохинон.
Гидрохинон - это сильный антисептик, он выводится почками, и выводится в неизменном виде. Это важно, потому что только так происходит санация мочевых путей, нужно, чтобы микробы уничтожались по всему мочевыводящему тракту, от почек до уретры.
Кроме арбутина, толокнянка содержит дубильные вещества, раздражающие почечную ткань и обладающие, поэтому, мочегонным действием.
Продукты жизнедеятельности микробов, сами микробы, гной и продукты воспаления вымываются из пораженных урологической инфекцией органов. А в сочетании с антисептическим действием гидрохинона получается двойной удар по болезни, каждое мочеиспускание становится лечебным. Чем чаще человек бегает в туалет, тем лучше.

Но, чтобы лечение стало максимально эффективным, нужно, чтобы человек пролечился до конца. При этом симптомы заболевания могут исчезнуть, но, чтобы обезопасить себя от перехода острого воспаления уретры, мочевого пузыря или почек в тихое хроническое, нужно потерпеть.
Потерпеть, прежде всего, нудное заваривание лекарственного растительного сырья.
Впрочем, можно поступить по-хитрому.
Достоинство БАД "Урифлан" в том, что дозировка экстракта уже точно рассчитана на суточный прием, прибавим удобство применения капсул и никакой возни с завариванием.

Урифлан применяется при острых воспалительных урологических инфекциях совместно с антибиотикотерапией для предотвращения перехода острого состояния в хроническое.
А также при хронических урологических заболеваниях для предупреждения обострения.
Количество капсул в упаковке рассчитано на курс приема.
Рекомендуется применять БАД "Урифлан" с профилактической целью 2 раза в год - весной и осенью, или экстренно, если вы случайно переохладили ноги или тазовую область.
мочевые пути, инфекции мочевыводящих путей, лечение урологических инфекций, возбудители урологических инфекций, лечение цистита, мочегонные травы, Урифлан, лечение почек, толокнянка обыкновенная
Одним из наиболее распространённых поводов для обращения к урологу на сегодняшний день являются мочеполовые инфекции (МПИ), которые не следует путать с ИППП. Последние передаются половым путём, в то время как МПИ диагностируются в любом возрасте и возникают по другим причинам.
Бактериальное поражение органов выделительной системы сопровождается сильным дискомфортом – болями, жжением, частыми позывами опорожнить мочевой пузырь, выделением патологического секрета из уретры. При тяжелом течении инфекции возможно развитие интенсивной лихорадочной и интоксикационной симптоматики.
Оптимальный вариант лечения – применение современных антибиотиков, которые позволяют избавиться от патологии быстро и без осложнений.
Что такое МПИ?
К мочеполовым инфекциям относятся несколько типов воспалительных процессов в мочевыделительной системе, включающей в себя почки с мочеточниками (они образуют верхние отделы МВП), а также мочевой пузырь и уретру (нижние отделы):
- Пиелонефрит– воспаление паренхимы и чашечно-лоханочной системы почек, сопровождающееся болезненными ощущениями в пояснице различной интенсивности, а так же выраженной интоксикационной и лихорадочной симптоматикой (вялость, слабость, тошнота, озноб, мышечные и суставные боли, и т.д.).
- Цистит– воспалительный процесс в мочевом пузыре, симптомами которого служат частые позывы к мочеиспусканию с сопутствующим ощущением неполного опорожнения, резкие боли, иногда кровь в моче.
- Уретрит – поражение уретры (так называется мочеиспускательный канал) болезнетворными микроорганизмами, при котором в моче появляются гнойные выделения, а мочеиспускание становится болезненным. Также отмечается постоянное жжение в уретре, сухость и рези.
Причин у инфекций мочевыводящих путей может быть несколько. Помимо механических повреждений, патология возникает на фоне переохлаждения и снижения иммунитета, когда активизируется условно-патогенная микрофлора. Кроме того, часто инфицирование происходит вследствие несоблюдения личной гигиены, когда бактерии попадают в уретру из промежности. Женщины болеют гораздо чаще мужчин практически в любом возрасте (исключение – пожилые люди).
Антибиотики в лечении МПИ
В подавляющем большинстве случаев инфекция имеет бактериальную природу. Самым распространённым возбудителем является представитель энтеробактерий – кишечная палочка, которая выявляется у 95% пациентов. Реже встречаются S.saprophyticus, протей, клебсиеллы, энтеро- и стрептококки.
Также часто заболевание вызывается смешанной флорой (ассоциация из нескольких бактериальных возбудителей).
Таким образом, ещё до лабораторных исследований оптимальным вариантом при инфекциях мочеполовой системы будет лечение антибиотиками широкого спектра.
Современные антибактериальные препараты подразделяются на несколько групп, каждая из которых обладает особым механизмом бактерицидного или бактериостатического действия. Некоторые лекарства характеризуются узким спектром противомикробной активности, то есть губительно воздействуют на ограниченное число разновидностей бактерий, а другие (широкого спектра) предназначены для борьбы с разными типами возбудителей. Именно антибиотики второй группы применяются для лечения инфекций мочевыводящих путей.
Первые из открытых человеком АБП довольно долго были практически универсальным средством антибиотикотерапии. Однако с течением времени патогенные микроорганизмы мутировали и создали специфические системы защиты, что потребовало усовершенствования медпрепаратов.
На данный момент природные пенициллины практически утратили свою клиническую значимость, и вместо них используются полусинтетические, комбинированные и ингибиторзащищённые антибиотики пенициллинового ряда.
Мочеполовые инфекции лечатся следующими препаратами данного ряда:
- Ампициллин ®. Полусинтетический препарат для перорального и парентерального применения, действующий бактерицидно за счёт блокирования биосинтеза клеточной стенки. Характеризуется довольно высокой биодоступностью и низкой токсичностью. Особенно активен в отношении протея, клебсиелл и кишечной палочки. С целью повышения устойчивости к бета-лактамазам назначают также комбинированное средство Ампициллин/Сульбактам ® .
- Амоксициллин ®. По спектру антимикробного действия и эффективности схож с предыдущим АБП, однако отличается повышенной кислотоустойчивостью (не разрушается в кислой желудочной среде). Используются и его аналоги Флемоксин Солютаб ® и Хиконцил ® , а также комбинированные антибиотики для лечения мочеполовой системы (с клавулановой кислотой) – Амоксициллин/Клавуланат ® , Аугментин ® , Амоксиклав ® , Флемоклав Солютаб ® .
Последние исследования выявили высокий уровень резистентности уропатогенов к ампициллину и его аналогам.
Например, чувствительность кишечной палочки составляет чуть более 60%, что свидетельствует о низкой эффективности антибиотикотерапии и необходимости применения АБП других групп. По той же причине практически не используется в урологической практике и антибиотик-сульфаниламид Ко-тримоксазол ® (Бисептол ® ).
Последние исследования выявили высокий уровень резистентности уропатогенов к ампициллину ® и его аналогам.
Ещё одна группа бета-лактамов со сходным действием, отличающаяся от пенициллинов повышенной устойчивостью к разрушительному воздействию продуцируемых патогенной флорой ферментов. Существует несколько поколений этих медпрепаратов, причём большинство из них предназначены для парентерального введения. Из этого ряда используются следующие антибиотики для лечения мочеполовой системы у мужчин и женщин:
- Цефалексин ® . Эффективное лекарство от воспалений всех органов мочеполовой сферы для приёма внутрь с минимальным списком противопоказаний.
- Цефаклор ® (Цеклор ® , Альфацет ® , Тарацеф ® ). Относится ко второму поколению цефалоспоринов и тоже применяется перорально.
- Цефуроксим ® и его аналоги Зинацеф ® и Зиннат ® . Выпускаются в нескольких лекарственных формах. Могут назначаться даже детям первых месяцев жизни ввиду низкой токсичности.
- Цефтриаксон ® . Продаётся в виде порошка для приготовления раствора, который вводится парентерально. Заменителями являются Лендацин ® и Роцефин ® .
- Цефоперазон ® (Цефобид ® ). Представитель третьего поколения цефалоспоринов, который при мочеполовых инфекциях назначается внутривенно или внутримышечно.
- Цефепим ® (Максипим ® ). Четвёртое поколение антибиотиков данной группы для парентерального применения.
Перечисленные препараты широко применяются в урологии, однако некоторые из них противопоказаны беременным и кормящим.
Самая эффективные на сегодняшний день антибиотики при мочеполовых инфекциях у мужчин и женщин. Это мощные синтетические лекарственные средства бактерицидного действия (гибель микроорганизмов происходит за счёт нарушения синтеза ДНК и разрушения клеточной стенки). Относятся к высокотоксичным антибактериальным средствам. Плохо переносятся пациентам и часто вызывают нежелательные эффекты от проводимой терапии.
Противопоказаны пациентам с индивидуальной непереносимостью фторхинолонов, пациентам с патологиями ЦНС, эпилепсией, лицам с патологиями почек и печени, беременны, кормящим грудью, а также пациентам младше 18-ти лет.
- Ципрофлоксацин ® . Принимается внутрь либо парентерально, хорошо усваивается и быстро устраняет болезненные симптомы. Имеет несколько аналогов, в том числе Ципробай ® и Ципринол ® .
- Офлоксацин ® (Офлоксин ® , Таривид ® ). Антибиотик-фторхинолон, широко использующийся не только в урологической практике благодаря эффективности и широкому спектру противомикробного действия.
- Норфлоксацин ® (Нолицин ® ). Ещё одно лекарственное средство для перорального, а также в/в и в/м применения. Имеет те же показания и противопоказания.
- Пефлоксацин ® (Абактал ® ). Также эффективен в отношении большинства аэробных возбудителей, принимается парентерально и внутрь.
Показаны также эти антибиотики при микоплазме, поскольку действуют на внутриклеточные микроорганизмы лучше широко применявшихся ранее тетрациклинов. Характерная особенность фторхинолонов – это негативное влияние на соединительную ткань. Именно по этой причине препараты запрещено использовать до достижения 18-летнего возраста, в периоды беременности и грудного вскармливания, а также лицам с диагностированным тендинитом.
Класс антибактериальных средств, предназначенных для парентерального введения. Бактерицидный эффект достигает путём ингибирования синтеза протеинов преимущественно грамотрицательных анаэробов. При этом для препаратов данной группы характерны довольно высокие показатели нефро- и ототоксичности, что ограничивает сферу их применения.
- Гентамицин ® . Лекарственное средство второго поколения антибиотиков-аминогликозидов, которое плохо адсорбируется в ЖКТ и поэтому вводится внутривенно и внутримышечно.
- Нетилмецин ® (Нетромицин ® ). Относится к тому же поколению, обладает аналогичным действием и перечнем противопоказаний.
- Амикацин ® . Ещё один аминогликозид, эффективный при инфекциях мочевыводящих путей, особенно осложнённых.
Благодаря длительному периоду полувыведения перечисленные препараты применяются всего один раз в сутки. Назначаются детям с раннего возраста, однако кормящим женщинам и беременным противопоказаны. Антибиотики-аминогликозиды первого поколения в терапии инфекций МВП уже не используются.
Антибиотики широкого спектра действия при инфекциях мочеполовой системы с бактериостатическим эффектом, который проявляется в отношении как грамположительной, так и грамотрицательной микрофлоры. При этом резистентность у возбудителей практически не формируется.
Предназначены эти препараты для перорального употребления, причём пища только увеличивает их биодоступность. Для лечения инфекций МВП применяется Нитрофурантоин ® (торговое название Фурадонин ® ), который можно давать детям со второго месяца жизни, но нельзя беременным и кормящим.
Отдельного описания заслуживает антибиотик Фосфомицин ® трометамол, не относящийся ни к одной из перечисленных выше групп. Он продаётся в аптеках под торговым названием Монурал и считается универсальным антибиотиком при воспалении мочеполовой системы у женщин.
Это бактерицидное средство при неосложнённых формах воспалений МВП назначается однодневным курсом – 3 грамма фосфомицина ® однократно (по показаниям –двукратно). Разрешён к использованию на любых сроках беременности, практически не даёт побочных эффектов, может применяться в педиатрии (с 5 лет).
Когда и как применяются антибиотики при МПИ?
В норме моча здорового человека практически стерильна, однако мочеиспускательный канал тоже имеет свою микрофлору на слизистой, поэтому бессимптомная бактериурия (наличие патогенных микроорганизмов в моче) диагностируется довольно часто. Это состояние никак внешне не проявляется и терапии в большинстве случаев не требует. Исключение составляют беременные, дети и лица с иммуннодефицитом.
Если обнаруживаются большие колонии кишечной палочки в моче, лечение антибиотиками необходимо. При этом заболевание протекает в острой или хронической форме с выраженной симптоматикой. Кроме того, назначается антибиотикотерапии продолжительными низкодозированными курсами с целью профилактики рецидивов (когда обострение происходит чаще двух раз в полгода). Ниже приведены схемы применения антибиотиков при мочеполовых инфекциях у женщин, мужчин и детей.
Лёгкая и среднетяжёлая формы заболевания лечатся пероральными фторхинолонами (например, Офлоксацин ® по 200-400 мг дважды в сутки) или ингибиторзащищённым Амоксициллином ® . Резервными препаратами являются цефалоспорины и ко-тримоксазол ® .
Беременным показана госпитализация с начальной терапией парентеральными цефалоспоринами (Цефуроксим ® ) с последующим переходом на таблетки – Ампициллин ® или Амоксициллин ® , в том числе с клавулановой кислотой. Дети до 2 лет тоже помещаются в стационар и получают те же антибиотики, что и беременные.
Как правило, цистит и неспецифический воспалительный процесс в мочеиспускательном канале протекают одновременно, поэтому разницы в их терапии антибиотиками нет. При не осложненных формах инфекции препаратом выбора является Монурал ® .
Также при не осложнённой инфекции у взрослых часто назначается 5-7 дневный курс фторхинолонов (Офлоксацин ® , Норфлоксацин ® и прочие). Резервными являются Амоксициллин/Клавуланат ® , Фурадонин ® или Монурал ® . Осложнённые формы лечатся аналогично, однако курс антибиотикотерапии длится не менее 1-2 недель.
Для беременных препаратом выбора является Монурал ® , в качестве аьтернативы могут применяться бета-лактамы (пенициллины и цефалоспорины). Детям назначается семидневный курс пероральных цефалоспоринов или Амоксициллина ® с клавуланатом калия.
Следует учитывать, что осложнения и тяжёлое течение заболевания требуют обязательной госпитализации и лечения парентеральными препаратами. Амбулаторно обычно назначаются лекарства для приёма внутрь. Что касается народных средств, то особого терапевтического эффекта он не имеют и не могут быть заменой антибиотикотерапии. Использование настоев и отваров трав допустимо только по согласованию с врачом в качестве дополнительного лечения.
Читайте также:


