Бактериальный менингит гемофильная палочка
Менингит, вызванный гемофильной палочкой типа В, или HIB-менингит, занимает по частоте третье место в этиологической структуре бактериальных менингитов, что составляет от 5 до 25% случаев. В возрастной группе
Менингит, вызванный гемофильной палочкой типа В, или HIB-менингит, занимает по частоте третье место в этиологической структуре бактериальных менингитов, что составляет от 5 до 25% случаев. В возрастной группе до 4-5 лет эта форма менингита занимает второе место (от 10 до 50% случаев). В Москве у детей до 5 лет на долю HIB-менингита приходится 15% всех случаев заболевания бактериальными менингитами.
Заболеваемость HIB-менингитом у детей до 5 лет до начала плановой вакцинации в ряде стран варьировала от 23 случаев на 100 000 детей в год в развитых странах Европы до 60 на 100 000 в развивающихся странах. До введения вакцинации против HIB-инфекции в мире ежегодно регистрировалось 370 000 случаев HIB-менингита, из них около 100 000 летальных (в основном в развивающихся странах, на долю которых приходилось 97% летальных исходов). Летальность при этой форме менингита варьирует, по данным различных авторов, от 5% (в развитых странах) до 30% (в развивающихся странах); нередко отмечаются неблагоприятные отдаленные последствия.
Несмотря на существенное место, которое HIB-менингит занимает в детской инфекционной патологии, почти нет работ, посвященных патогенным свойствам возбудителя, патогенезу и клиническим особенностям этой формы заболевания. Публикации, посвященные клиническим аспектам HIB-менингита, основаны на небольшом количестве наблюдений и, как правило, не дают представления о клинико-патогенетических особенностях HIB-менингита.
Наше сообщение основано на анализе историй болезни 89 пациентов с HIB-менингитом, 71 из которых лечились в КИБ № 2, 17 — в других стационарах Москвы. Наблюдения охватывают период с 1994 по 2001 год. В качестве групп сравнения использованы истории болезни 150 больных менингококковым менингитом, 51 — пневмококковым менингитом и 29 больных менингитом энтеровирусной этиологии.
Диагноз HIB-менингита у 22 больных подтвержден после выделения культуры возбудителя из ЦСЖ или крови, у других 22 больных — методом латекс-агглютинации. У 45 больных диагноз был подтвержден как бактериологически, так и методом латекс-агглютинации.
Как видно из табл. 1, HIB-менингит — это болезнь раннего и младшего детских возрастов, причем более 11% заболевших составляли дети первых 6 месяцев жизни (начиная с 9 дней), что свидетельствует об отсутствии или недостаточности врожденного иммунитета. С другой стороны, тот факт, что у детей старше 4 лет, относящихся к наиболее уязвимой эпидемиологически возрастной группе, заболеваемость резко падает, может объясняться как формированием приобретенного иммунитета (у детей, переболевших различными формами HIB-инфекции), так и возрастными анатомо-физиологическими особенностями детей младших возрастных групп.
Из наблюдаемых нами четырех больных старше 8 лет один ребенок был с отягощенным преморбидным фоном (экссудативный диатез, многократные ОРЗ); двое детей в возрасте 9 лет болели гнойными менингитами, причем разной этиологии, три-четыре раза, что позволяет выдвинуть предположение о наличии анатомического дефекта, вероятнее всего Spina bifida; видимо, взрослая женщина перенесла травму черепа, страдала назальной ликвореей и также повторно болела гнойными менингитами различной этиологии.
HIB-менингит протекал в тяжелой форме у 88,6% больных, у 12 больных течение болезни было затяжным (более 2 месяцев) или волнообразным. Умерли 6 больных (6,7%).
Из данных табл. 2 следует, что одной из важных причин летальности является госпитализация в непрофильные стационары. Это касается не только больных HIB-менингитом, но и пациентов с другими нейроинфекциями.
Другая причина — отягощенный преморбидный фон: осложненное течение беременности и родов, недоношенность, органическое поражение ЦНС и другие факторы.
Третья причина — поздняя диагностика и поздняя госпитализация. Четвертая — нерациональная терапия. Приведем типичный случай.
Больной У. из Дома ребенка. Возраст — 1 год 3 месяца. Заболел 27.02.97, лечился в Доме ребенка от ОРЗ, последний день получал ампициллин. На 4-й день болезни состояние ухудшилось и больной с диагнозом ОРВИ, пневмония госпитализирован в детскую инфекционную больницу № 12, где получал пенициллин. На 2-й день после госпитализации состояние ухудшилось, появились рвота, мышечный тремор, выбухание родничка. При пункции получен гнойный ликвор; пациент переведен в КИБ № 2 на 6-й день болезни. Состояние при поступлении крайне тяжелое. При повторной люмбальной пункции диагноз гнойного менингита, осложненного отеком-набуханием мозга, подтвержден. Сопутствующее заболевание — болезнь Дауна, гипотрофия 3-й степени. Продолжено лечение пенициллином, проводилась интенсивная патогенетическая терапия. Состояние больного стабилизировалось, но на 3-й день вновь ухудшилось. Наблюдались гипертермия, судороги, потеря сознания. На 3-й день лечения выделена культура HIB из СМЖ и крови, пенициллин заменен левомицетином, однако на 5-й день лечения больной умер. В день смерти получены результаты определения чувствительности, выделенной культуры: устойчива к левомицетину и пенициллину, чувствительна к цефотаксиму.
Патологоанатомический диагноз: гнойный менингит, вызванный гемофильной палочкой, отек головного мозга, мелкоочаговая пневмония. Сопутствующие осложнения: акцидентальная трансформация тимуса 3-й степени, болезнь Дауна, гипотрофия 3-й степени, гидроцефалия.
Данный случай иллюстрирует основные причины летальности: поздняя диагностика, тяжелейший преморбидный фон, неадекватная антибактериальная терапия. Тем не менее благодаря рациональной патогенетической терапии смерть наступила только через 5 суток, тогда как в непрофильных стационарах все больные погибли в течение суток, что, судя по данным историй болезни, отчасти связано с недостаточно адекватной патогенетической терапией. Если сравнивать летальность при гнойных менингитах различной этиологии за один и тот же период времени в условиях одного лечебного учреждения (КИБ № 2), то при HIB-менингите она составила 2,8%, при менингококковом менингите — 6%, а при пневмококковом менингите — 17%, т. е. в отношении прогноза для жизни HIB-менингит протекает наиболее доброкачественно. В то же время 8,5% детей выписались со снижением слуха, 13,4% — с атаксией и другими остаточными явлениями.
Как видно из приведенной выше истории болезни, HIB-менингит часто возникает на неблагоприятном преморбидном фоне, отмеченном у 72% больных. В большинстве случаев (62%) отмечались тяжелые органические поражения ЦНС с гипертензионным и судорожным синдромами, отставанием в развитии, парезами и т. д. У больных же пневмококковым и менингококковым менингитами спектр фоновых заболеваний был совершенно другим, поражения ЦНС занимали в нем 12% и 3% соответственно. Причем поражения ЦНС при пневмококковом менингите были травматического происхождения. Частые ОРЗ наблюдались у 52% больных.
Начало болезни у больных HIB-менингитом было острым, но появлению явных клинических симптомов менингита часто предшествовала умеренная лихорадка длительностью от 1-2 до 5-7 дней, сопровождавшаяся катаральными явлениями со стороны ВДП. У 51% больных первоначально диагностировались ОРВИ, пневмония, катаральный отит, гайморит. У 6,8% больных лихорадка сопровождалась диспептическими явлениями, у них диагностировалась острая кишечная инфекция.
Поражение респираторного тракта — характерное проявление HIB-инфекции, причем оно отличалось от таковых при менингококковой и пневмококковой инфекциях. Отсутствие признаков менингита в ранние сроки болезни, а также недооценка таких симптомов, как повторная рвота, судорожная готовность, заторможенность, сонливость, стали причиной относительно поздних сроков госпитализации больных.
Так, в целом средние сроки госпитализации составили 3,1±0,17 суток (при пневмококковом менингите — 3,5±0,21 суток, при менингококковом — 1,8±0,16).
Сроки госпитализации больных (табл. 3), направленных непосредственно в КИБ № 2, составляли 2,3 суток, то есть были достоверно меньшими. Естественно, это касается детей с наиболее яркой клиникой. Больше половины детей переводились в КИБ № 2 из других стационаров или лечились в них, у большинства из них возникали проблемы с диагностикой. Если госпитализацию в течение первых двух дней болезни условно признать своевременной, то можно отметить, что в профильную больницу в эти сроки госпитализированы 67,4%, то есть 2/3 больных, тогда как в другие стационары — только 21,8% пациентов. Таким образом, проблемы с диагностикой HIB-менингита приводят к существенно более поздней госпитализации больных, чем при менингококковом менингите. Сроки госпитализации сказывались не только на исходе болезни, но и на продолжительности лечения. У госпитализированных в первые двое суток она составила 25±0,3 суток, после 3-го дня — 32,5±1,3 суток (р 3 , Б — 0,8%о. Р-ция Панди ++. В мазке 91% нейтр. и 9% лимф. Общ. анализ крови: Нв — 100, Эр. — 3,9, L — 14,2, н — 30, С — 40, Л — 27, М — 3, СОЭ — 48.
С поступления антибактериальная терапия проводилась левомицетина сукцинатом 100 мг/кг.
20.08 получено бактериологическое подтверждение диагноза. Из крови выделена HIB, чувствительная к левомицетину. Учитывая продолжающуюся лихорадку, интоксикацию, развитие судорожного синдрома, нарастание лейкоцитоза крови до 25 тыс., сохраняющиеся патологические изменения в ликворе, была произведена замена левомицетина лонгоцефом (100 мг/кг в сутки). Температура нормализовалась на 10-е сутки лечения лонгоцефом, регрессировала общемозговая и очаговая симптоматика. Судороги не возобновлялись. При люмбальной пункции 29.08 и 8.09 обнаружен лимфоцитарный плеоцитоз. В дальнейшем состояние было удовлетворительным, выписана домой 15.09.
При обследовании 16.10: цитоз — 21, белок — 0,3 г/л, в мазке — 100% лимфоцитов.
Данный случай иллюстрирует особенности течения HIB-менингита (позднее появление менингиальных симптомов, длительная лихорадка на фоне эффективной антибактериальной терапии и недостаточная эффективность лечения левомицетином, несмотря на чувствительность к нему выделенного штамма HIВ).

Менингит Бактериальный менингит – редкое, очень опасное воспаление оболочек мозга, обусловленное бактериальной инфекцией. Основными возбудителями бактериального менингита у детей и взрослых являются пневмококк (Streptococcus pneumoniae), гемофильная палочка тип b (Haemophilus influenzae; гемофильная инфекция – Hib) и менингококк (Neisseria meningitidis).
ЭПИДЕМИОЛОГИЯ
Ежегодный показатель заболеваемости бактериальным менингитом в странах Запада составляет 2-5 случаев на 100 000 человек, в США – 1,38-2,0 на 100 000 человек в год. Отметим, что показатель заболеваемости зависит от возраста. Так, максимальный показатель заболеваемости за 2006-2007 гг отмечался среди новорожденных, возрастом до 2 месяцев (80,7 на 100 000), среди детей от 2 до 23 месяцев (6,91 на 100 000), с тенденцией к снижению среди детей в возрасте от 2 до 10 лет (0,56 на 100 000) и от 11 до 17 лет (0,43 на 100 000), и максимальным повышением у взрослых, возрастом старше 65 лет (1,92 на 100 000). Кроме этого, высокий показатель заболеваемости отмечается среди мужчин, лиц с темным цветом кожи и лиц с низким социально-экономическим статусом. В слаборазвитых странах, по сравнению со странами Запада, показатель заболеваемости бактериальным менингитом может быть выше в 10 раз.
ЭТИОЛОГИЯ
В США до появления вакцины против Haemophilus influenzae тип b (Hib) в начале 1990-х годов, этот патоген вызывал около 45% всех случаев бактериального менингита с последующим появлением Streptococcus pneumoniae (18%) и Neisseria meningitidis (14%). Обыкновенное использование Hib и спаренных пневмококковых вакцин в США, Великобритании и других развитых странах позволило значительно снизить общую заболеваемость бактериальным менингитом. Однако, учитывая экономическое состояние и плохие условия жизни, в слаборазвитых странах продолжает наблюдаться высокий уровень заболеваемости.
При этом, на фоне общего снижения показателя возникновения бактериального менингита в США и многих других странах, Streptococcus pneumoniae является наиболее распространенной причиной менингита. Самыми распространенными серотипами Streptococcus pneumoniae, которые вызывают бактериальный менингит, являются 4, 6B, 9V, 14, 19, 18C и 23 (эти серотипы включены в семивалентную пневмококковую спаренную вакцину). Почти все пенициллин-усточивые пневмококковые штаммы, вызывающие менингит, относятся к серотипам 6, 9, 14, 18 и 23. После введения семивалентной вакцины, серотип 19A является самым опасным серотипом, который способен вызвать менингит. В отличие от гемофильной инфекции (Haemophilus influenzae), которая считается болезнью раннего детства, Streptococcus pneumoniae и Neisseria meningitidis способны вызывать системную инфекцию в любом возрасте (как у детей, так и у взрослых).
Основными возбудителями бактериального менингита у новорожденных являются:
- Кишечная палочка (Escherichia coli)
- Streptococcus agalactiae (стрептококк группы В)
- Listeria Monocytogenes
- Золотистый стафилококк (Staphylococcus aureus)
- Эпидермальный стафилококк (Staphylococcus epidermidis)
Грамотрицательные бактерии, такие как Serratia, Акинетобактерии (Acinetobacter), Клебсіела (Klebsiella) и синегнойная палочка (Pseudomonas aeruginosa) выступают в качестве возбудителя менингита менее чем в 10% случаев.
В США большинство случаев заболеваемости менингококковым менингитом обусловлены серотипами Neisseria meningitidis B, C и Y. Спаренная вакцина против менингококковой серогруппы C использовалась в США и Нидерландах в соответствии с установленным планом иммунизации, что позволило значительно снизить количество случаев поражения менингококковой инфекцией серогруппы C.
ПАТОФИЗИОЛОГИЯ
Инфекция распространяется по организму гематогенным путем (чаще всего), через центральную нервную систему или прямым перемещением из контагиозных зон. В организм новорожденного бактерии могут проникнуть через плаценту, с нестерильных генитальных выделений матери или из окружающей среды. Микроорганизмы быстро размножаются и попадают в субарахноидальное пространство (cavum subarachnoidale).
Проникая в центральную нервную систему бактериальные компоненты индуцируют продукцию разных воспалительных медиаторов, которые, в свою очередь, увеличивают поступление лейкоцитов в спинномозговую жидкость. Воспалительный каскад приводит к отеку мозга и повышению внутричерепного давления, в результате чего происходят неврологические нарушения и может наступить смерть.
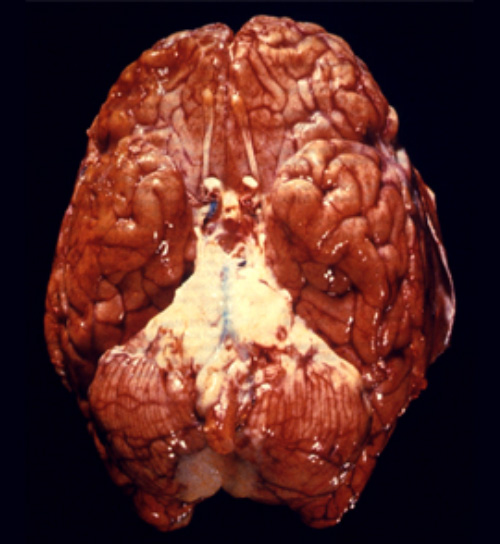
Пневмококковый менингит. На изображении снизу видно гнойную инфекцию базального менингита, обусловленного пневмококком (Streptococcus pneumoniae)
КЛАССИФИКАЦИЯ БАКТЕРИАЛЬНОГО МЕНИНГИТА
К самым распространенным типам бактериального менингита относятся:
- Hib-менингит или гемофильный менингит (возбудитель – Haemophilus influenzae тип b)
- Пневмококковый менингит (Pneumococcal meningitis; возбудитель – пневмококк, Streptococcus pneumoniae)
- Менингококковый менингит (Meningococcal meningitis; возбудитель – менингококк, Neisseria meningitidis)
Гемофильная инфекция — острая антропонозная инфекционная болезнь с аэрозольным механизмом передачи возбудителя, которая характеризуется преимущественным поражением респираторного тракта и оболочек мозга.
Коды по МКБ -10
А41.3. Септицемия, вызванная Haemophilus influenzae (палочка Афанасьева–Пфейффера).
А49.3. Инфекция, вызванная Haemophilus influenzae, неуточнённая.
В96.3. Haemophilus influenzae как причина болезни, классифицируемая в других рубриках.
J14. Пневмония, вызванная Haemophilus influenzae.
Этиология (причины) гемофильной инфекции
Возбудитель — бактерия Haemophilus influenzae (H. influenzae, син. — палочка Пфейффера). Гемофильная палочка рода Haemophilus (семейства Pasteurellaceae) — мелкая коккобацилла, может иметь полисахаридную капсулу. В окружающей среде неустойчива. Имеет К- и О-антигены. По капсульному антигену выделяют шесть сероваров (а, b, c, d, e, f). Из представителей Hemophilus для человека патогенен только H. influenzae типа b (Hib). Основные факторы патогенности — капсула и пили. Капсула подавляет фагоцитарную активность лейкоцитов, пили обеспечивают адгезию возбудителя к клеткам эпителия. Дополнительные факторы патогенности — IgA-протеазы, расщепляющие секреторные иммуноглобулины.
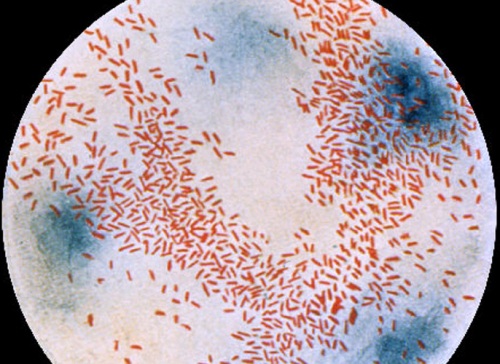
Фото гемофильной палочки в электронный микроскоп после окраски по Грамму
Возбудитель также содержит липополисахаридный и гликопротеиновый комплекс. Имеются данные о существенной роли ЛПС в патогенезе ИТШ у больных Hib-инфекцией. H. influenzae малоустойчива в окружающей среде. Гибнет в течение 30 мин при температуре 55 °С, под воздействием солнечных лучей и при высыхании. Дезинфицирующие растворы в обычно применяемых на практике концентрациях убивают Н. influenzae через несколько минут.
Эпидемиология гемофильной инфекции
Источник инфекции — больные любой клинической формой Hib-инфекции, а также здоровые носители. Частота носоглоточного носительства гемофилов может достигать 90%, но капсульные штаммы Hib, с которыми связаны почти все случаи болезни, обнаруживают только у 3–5% обследованных.
Основной путь передачи возбудителя — воздушно-капельный; возможен также контактный путь. Восприимчивость человека изучена плохо. Известно, что вероятность заражения у детей от 3 мес до 5 лет в 6000 раз выше, чем в других возрастных группах. По-видимому, высокая восприимчивость детей в возрасте до 5 лет (более 90% больных) обусловлена не только отсутствием иммунитета, но и анатомо-физиологическими особенностями.
Патогенез гемофильной инфекции
Входные ворота инфекции — слизистая оболочка верхних дыхательных путей, где возбудитель может длительно бессимптомно персистировать. С этой локализацией возбудителя связаны ОРЗ, вызванное Hib, эпиглоттит, отит, синусит. Механизм развития гемофильной пневмонии неизвестен. При нарушении или неполноценности механизмов защиты возбудитель преодолевает барьер слизистой оболочки и попадает в кровь. Бактериемия приводит к развитию септицемии (может осложняться ИТШ), артрита, остеомиелита и менингита в результате проникновения возбудителя через ГЭБ. При этом защитные ресурсы организма ограничиваются фагоцитозом, что и объясняет высокую летальность (свыше 50%) в отсутствие адекватной терапии. Гемофильный менингит (Hib-менингит) — наиболее типичная и частая форма Hib-инфекции. В развитии болезни выявляют три фазы:
· фазу респираторной инфекции;
· бактериемию (частота выделения гемокультуры свыше 60%);
· фазу менингита.
Клиническая картина (симптомы) гемофильной инфекции
Инкубационный период Hib-инфекции составляет, по-видимому, от двух до четырёх дней. Единой классификации Hib-инфекции нет. Целесообразно выделять бессимптомное носительство, локализованные [ОРЗ (ринофарингит), ОРЗ, осложнённое синуситом, отитом; флегмона, целлюлит] и генерализованные (инвазивные) формы болезни (эпиглоттит, пнвмония, септицемия, менингит, остеомиелит, артрит).
ОРЗ, выхванные Haemophilus influenzae, существенно не отличаются от ОРЗ другой этиологии, но часто осложняются отитом и синуситом.
Эпиглоттит — воспаление надгортанника, тяжёлая форма Hib-инфекции. Чаще наблюдают у детей 2–7 лет. Начало острое: озноб, высокая лихорадка, слюнотечение. В течение нескольких часов нарастают симптомы ДН (инспираторная одышка, тахикардия, стридор, цианоз, втяжение податливых участков грудной клетки). Больные занимают вынужденное положение. Возможно развитие септицемии, менингита.
Флегмона. Наблюдают у детей до 1 года, наиболее частая локализация — голова и шея. Клинической картиной может напоминать рожу. Возможны бактериемия и менингит.
Целлюлит также наблюдают у детей до 1 года; чаще локализуется на лице и шее. Часто развивается на фоне ринофарингита. В области щеки или вокруг глазницы, на шее появляются гиперемия с синюшным оттенком и отёчность кожи. Общая интоксикация не выражена, но могут присоединиться отит, менингит и пневмония.
Пневмония. Клиническая картина не отличается от таковой при пневмококковой пневмонии. Может осложняться менингитом, плевритом, септицемией.
Септицемия. Чаще наблюдают у детей до 1 года. Характеризуется гипертермией, часто геморрагической сыпью, развитием ИТШ.
Остеомиелит, артрит обычно развиваются на фоне септицемии.
Менингит, вызванный гемофильной палочкой типа b (Hib-менингит), занимает 3-е место по частоте встречаемости в этиологической структуре бактериальных менингитов, составляя от 5 до 25%, а у детей в возрасте до 5 лет — 2-е место (10–50%).
Имея много общих черт с другими видами бактериального менингита, Hib-менингит отличается рядом существенных клинико-патогенетических особенностей, которые необходимо учитывать при ранней диагностике и выборе оптимальной тактики этиотропной и патогенетической терапии. Hib-менингит поражает преимущественно детей в возрасте до 5 лет (85–90%). Часто (10–30%) болеют и дети до 1 года, включая первый месяц жизни. На долю детей старше 5 лет и взрослых приходится 5–10% заболевших. У большинства больных Hib-менингитом развивается на отягощённом преморбидном фоне (органические поражения ЦНС, отягощённое течение второй половины беременности и родов, частые респираторные инфекции в анамнезе, нарушения в иммунной системе). У детей старше 5 лет и взрослых существенное значение имеют анатомические дефекты (spina bifida). Эти больные, как правило, неоднократно болеют бактериальным менингитом различной этиологии.
Болезнь чаще начинается подостро: с кашля, насморка, повышения температуры тела до 38–39 °С. У некоторых больных в начальном периоде могут доминировать диспепсические расстройства. Этот период длится от нескольких часов до 2–4 сут, затем состояние ребёнка ухудшается: усиливаются симптомы интоксикации, температура достигает 39–41 °С, усиливается головная боль, присоединяются рвота, менингеальные симптомы, расстройства сознания, судороги, а через 1–2 дня — очаговые симптомы. При остром начале болезни катаральные явления могут отсутствовать. Болезнь в этих случаях начинается с быстрого повышения температуры тела до 39–40 °С, головной боли, рвоты. Отчётливые менингеальные синдромы появляются на 1–2-й день болезни. В среднем отчётливые признаки поражения ЦНС при Hib-менингите отмечают на 2 дня позже, чем при менингококковом менингите, и на сутки позже, чем при пневмококковом менингите. Это часто приводит к поздней диагностике и позднему началу этиотропной терапии.
Лихорадка при Hib-менингите чаще ремиттирующая или неправильная, регистрируется даже на фоне антибактериальной терапии, длительностью от 3–5 до 20 (в среднем 10–14) сут и более. Уровень лихорадки выше, чем при бактериальных менингитах другой этиологии. Сыпь возможна в отдельных случаях. Катаральные явления в форме фарингита обнаруживают более чем у 80% больных, ринита — более чем у 50% больных. Реже отмечают явления бронхита, у отдельных больных — пневмонию. Часто увеличены селезёнка и печень; аппетит отсутствует, возникают рвота, срыгивание пищи, задержка стула (но возможна диарея). Заторможенность сознания, адинамия, быстрая истощаемость характерны для большинства больных. Реже развивается сопор, в отдельных случаях — кома.
На фоне дегидратационной и адекватной антибактериальной терапии сознание полностью восстанавливается в сроки от 4–6 ч до 2–3 сут. Выраженную картину отёка мозга наблюдают примерно у 25% больных, но признаки дислокации мозга (кома, генерализованные судороги, расстройства дыхания) обнаруживают значительно реже.
В то же время очаговую неврологическую симптоматику обнаруживают не менее чем у 50% больных. Чаще отмечают парезы черепных нервов, ухудшение слуха, фокальные судороги, атаксию, нарушения мышечного тонуса по экстрапирамидному типу, реже парезы конечностей.
Менингеальный синдром (в частности, выбухание родничка), симптом подвешивания выражены умеренно. Ригидность мышц затылка, как правило, характерна для детей старше 1 года, а симптомы Брудзинского и Кернига у части больных слабо выражены или отсутствуют. Картина ликвора характеризуется умеренным нейтрофильным или смешанным плеоцитозом, небольшим повышением уровня белка. Мутность ликвора может быть обусловлена огромным количеством гемофильной палочки, которая при микроскопии занимает всё поле зрения. Содержание глюкозы в первые 1–2 дня варьирует от резкого снижения до повышения уровня, после 3-го дня — менее 1 ммоль/л или глюкоза не определяется.
Картина крови отличается слабо или умеренно выраженным лейкоцитозом: почти у половины больных лейкоцитоз, у остальных — нормоцитоз или лейкопения. У большинства больных — абсолютная лимфопения (до 300–500 клеток в 1 мкл), а также тенденция к уменьшению количества эритроцитов и гемоглобина.
Диагностика гемофильной инфекции
Клиническая диагностика любых форм Hib-инфекции, кроме эпиглоттита, ориентировочная, так как Hib — наиболее частый его возбудитель. Диагноз Hib-инфекции устанавливают на основании выделения гемокультуры возбудителя и культуры из патологических секретов (СМЖ, гной, плевральный выпот, мокрота, мазки из носоглотки). В последнем случае диагностическое значение имеет только выделение капсульных штаммов. Для посева используют шоколадный агар с факторами роста. Для диагностики менингита применяют также бактериоскопию, ПЦР и реакцию РЛА СМЖ.
Эпиглоттит дифференцируют от дифтерии верхних дыхательных путей, крупа при ОРВИ и инородного тела в гортани (табл. 17-38). Другие формы Hib-инфекции отличают на основании результатов лабораторных исследований. Hib-менингит дифференцируют от других видов бактериального, вирусного менингита, менингизма при острых лихорадочных заболеваниях.
Таблица 17-38. Дифференциальная диагностика острого эпиглоттита
| Симптомы | Нозологическая форма | Инородное тело в гортани | ||
| острый эпиглоттит | дифтерийный круп | круп при ОРВИ | ||
| Начало | Бурное | Постепенное | Острое | Внезапное |
| Лихорадка | Высокая | Субфебрильная | Субфебрильная, до 38–39 °С | Отсутствует |
| Интоксикация | Резко выражена | Не характерна | Не выражена | Отсутствует |
| Афония | Охриплость голоса | Афония | Охриплость голоса | Охриплость голоса |
| Стридор | Наблюдается | Не наблюдается | Наблюдается | Наблюдается |
| Катаральные явления | Слабо выражены | Отсутствуют | Характерны | Отсутствуют |
| Саливация | Характерна | Отсутствует | Отсутствует | Не характерна |
| Затруднение при глотании | Характерно | Отсутствует | Отсутствует | Отсутствует |
| Кашель | Возможен | Сухой | Приступо-образный лающий | Приступо-образный |
| Боли при глотании | Характерны | Отсутствуют | Возможны | Возможны |
| Степень стеноза гортани | III–IV | III–IV | I–II | I–II |
| Ларингоскопия | Резкий отёк и гиперемия надгортанника, отёк мягких тканей | Налёты на голосовых связках | Гиперемия, отёк подсвязочного пространства | Инородное тело в просвете или стенке гортани |
При признаках поражения ЦНС показана консультация невролога, при местных гнойно-воспалительных очагах — хирурга; при признаках стеноза гортани — отоларинголога.
Клинические: наличие менингеального синдрома, ДН, стеноза гортани, местных гнойно-воспалительных процессов (флегмона, целлюлит, артрит, остеомиелит). Режим в стационаре — постельный.
А41.3. Септицемия, вызванная Hib, гнойный менингит, ОНГМ.
Лечение гемофильной инфекции
Длительность лечения не менее 7–10 сут.
Стол № 13. При эпиглотитте — стол № 1А, парентеральное или зондовое питание.
Этиотропная терапия генерализованных форм болези представлена в табл. 17-39.
Таблица 17-39. Этиотропная терапия генерализованных форм Hib-инфекции
| Препарат | Суточная доза, мг/кг | Кратность введения, раз | Путь введения |
| Препараты первого ряда | |||
| Хлорамфеникол | 25–50, при менингите — 80–100 | 3–4 | Внутривенно, внутримышечно |
| Амоксициллин-клавулановая кислота | 30 | 3–4 | Перорально, внутривенно |
| Цефотаксим | 50–100, при менингите — 200 | 4 | Внутривенно, внутримышечно |
| Цефтриаксон | 20–80, при менингите – 100 | 1–2 | Внутривенно, внутримышечно |
| Препараты второго ряда | |||
| Меропенем | 30, при менингите — 120 | 3 | Внутривенно |
| Ципрофлоксацин | 20, при менингите — 30 | 2 | Перорально, внутривенно |
Для лечения локализованных форм также применяют:
· азитромицин в дозе 10 мг/кг перорально однократно;
· рокситромицин — по 5–8 мг/кг два раза в сутки перорально;
· ко-тримоксазол — по 120 мг два раза в сутки перорально в течение 3 сут.
Патогенетическую терапию назначают, основываясь на клинических показаниях, и проводят по общим правилам. При менингите показана дегидратационная терапия (фуросемид, ацетазоламид в средних терапевтических дозах; дексаметазон в дозе 0,5 г/кг в сутки внутривенно или внутримышечно).
При ОНГМ применяют ИВЛ, оксигенотерапию, противосудорожные средства.
При остром эпиглоттите показаны интубация трахеи, петлевые диуретики, глюкокортикоиды, антигистаминные препараты.
При местных нагноительных процессах (флегмона, остеомиелит) используют хирургические методы лечения.
Прогноз гемофильной инфекции
При менингите, септицемии, эпиглоттите — серьёзный, при остальных формах Hib-инфекции — благоприятный. После менингита возможны стойкая тугоухость, гидроцефально-гипертензивный синдром.
Сроки нетрудоспособности при менингите составляют 1–2 мес после выписки из стационара.
Диспансерное наблюдение
При Hib-менингите показано. Осуществляет невролог, продолжительность не менее 1 года.
Профилактика гемофильной инфекции
Специфическую профилактику проводят по индивидуальным показаниям (частые ОРВИ, патология беременности и родов у матери, поражения ЦНС у ребёнка). Применяют вакцины:
· Акт-ХИБ (Франция) в дозе 0,5 мл внутримышечно или подкожно (с 2–3 до 6 мес — троекратно с интервалом 1–2 мес с однократной ревакцинацией через 1 год; от 6 до 12 мес — двукратно с интервалом 1 мес и ревакцинацией через 18 мес; от 1 года до 5 лет — однократно);
· Хиберикс (Бельгия) в дозе 0,5 мл подкожно или внутримышечно (от 3 нед до 6 мес — троекратно с интервалом 1–2 мес и ревакцинацией через 1 год; от 6 мес до 1 года — двукратно с интервалом 1 мес и однократной ревакцинацией через 18 мес; от 1 года до 5 лет — однократно).
Читайте также:


