Боль в мочевом пузыре крестцовом отделе
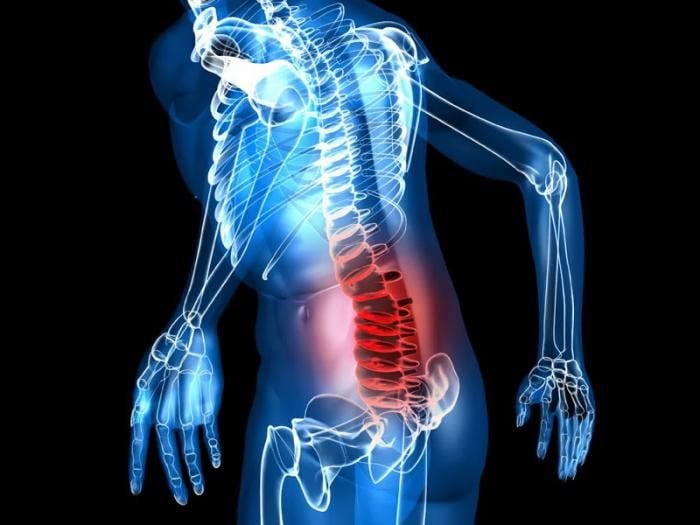
Если при цистите повышается температура, а поясница сильно болит, то необходимо незамедлительно обратиться за медицинской помощью. Появление этих симптомов указывает на распространение патологического процесса. Повышается вероятность поражения циститом почечных структур, развития острого пиелонефрита, предшествующего почечной недостаточности.
Что могут означать боли в районе поясницы
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Причины болей в пояснично-крестцовом отделе позвоночника многочисленны и разнообразны. Чаще всего они спровоцированы остеохондрозом — дегенеративно-дистрофической патологией, поражающей межпозвонковые диски. Боль возникает обычно на 2 стадии, когда происходит протрузия, или выбухание диска в спинномозговой канал.
Дискомфорт в нижней части спины может быть и отраженным. То есть патологией поражен один из органов малого таза, но из-за общности иннервации болезненность ощущается в других участках тела. Например, при воспалении поджелудочной железы (панкреатите) боль появляется в верхней части живота, в левом подреберье, приобретает опоясывающий характер, распространяясь на поясницу.

Есть причины возникновения дискомфортных ощущений, характерные только для представителей определенного пола:
- женщины — воспалительные патологии органов малого таза (вульвит, вульвовагинит, кольпит, эндоцервицит, бартолинит), период вынашивания ребенка или естественной менопаузы;
- мужчины — воспаление уретры, предстательной железы, семенных пузырьков, мочевого пузыря или яичек (простатит, везикулит, орхит, баланит, баланопостит).
Иногда причины болезненности естественны. Обычно такое состояние наблюдается после интенсивных спортивных тренировок или серьезных физических нагрузок. В мышцах спины накапливается большое количество молочной кислоты, вызывающей ноющие, тянущие боли и жжение. Все симптомы мышечной усталости исчезают бесследно после непродолжительного отдыха.
Причины боли
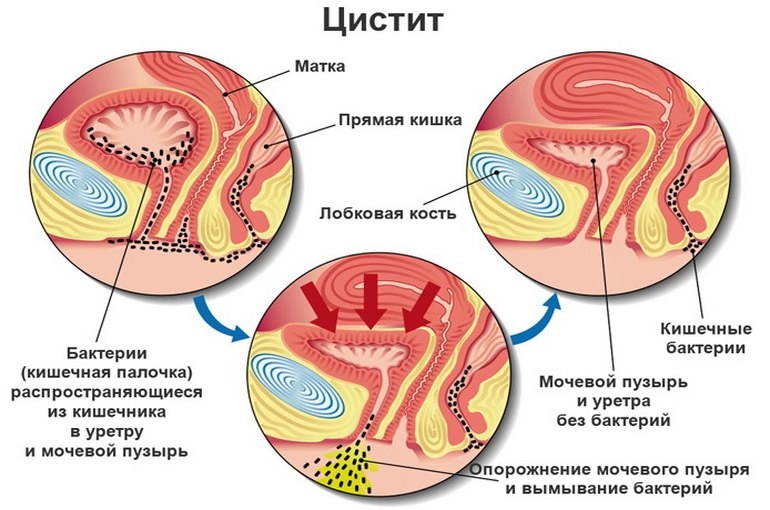
Боль в пояснице при цистите — один из специфических признаков воспалительного процесса, протекающего в стенках мочевого пузыря. Он развивается в результате внедрения условно-патогенных или патогенных микроорганизмов:
- кишечной палочки;
- стафилококков;
- стрептококков;
- микоплазм;
- уреплазм.
Активизация бактерий происходит при резком снижении иммунитета на фоне ОРВИ, гриппа, переохлаждения, обострения хронических патологий. Микроорганизмы начинают усиленно размножаться, выделяя в окружающее пространство токсичные продукты своей жизнедеятельности. Они и становятся причиной не только воспаления, но и появления симптомов общей интоксикации, один из которых — повышенная температура тела. А боли внизу живота, иррадиирущие в поясницу, возникают из-за формирования воспалительных отеков, раздражения чувствительных нервных окончаний.
Сопутствующие симптомы
Ведущий симптом цистита — частые (каждые 15-20 минут) мочеиспускания. Причем позывы к опорожнению мочевого пузыря могут быть ложными. Урина не выделяется или ее объем очень незначительный. Сам процесс сопровождается резью, жжением, болью, которые сохраняются еще в течение нескольких минут после мочеиспускания. Возникают и тянущие, ноющие болезненные ощущения внизу живота. В урине появляются примеси крови или мутных слизистых выделений, изменяется ее цвет и консистенция.
Симптомы общей интоксикации — это не только повышение температуры до субфебрильных значений (в пределах 37,1—38,0 °C). Наблюдаются неврологические и диспепсические расстройства: головные боли, быстрая утомляемость, слабость, сонливость, тошнота, отсутствие аппетита. Отмечены случаи недержания мочи, появляющиеся при очередном позыве к опорожнению мочевого пузыря.
Мужчины, в отличие от женщин, страдают от цистита довольно редко. Причина — анатомическое строение органов мочевыделения. У женщин уретра более широкая и короткая, что существенно облегчает внедрение в мочевой пузырь патогенных микроорганизмов.
Особенности симптоматики у беременных
Цистит развивается в любом триместре беременности. К воспалению мочевого пузыря предрасполагают смещение внутренних органов из-за постоянно увеличивающего веса плода, колебания гормонального фона, расширившаяся сеть кровеносных сосудов. Это приводит к длительному застою урины в мочевом пузыре — благоприятной среде для активного роста и размножения бактерий.
Нередко женщина не связывает характерные симптомы с болезненностью поясницы, так как она часто сопутствует беременности. Но нередко боли в нижней части спины исчезают сразу после уничтожения бактерий в мочевом пузыре.
Диагностика
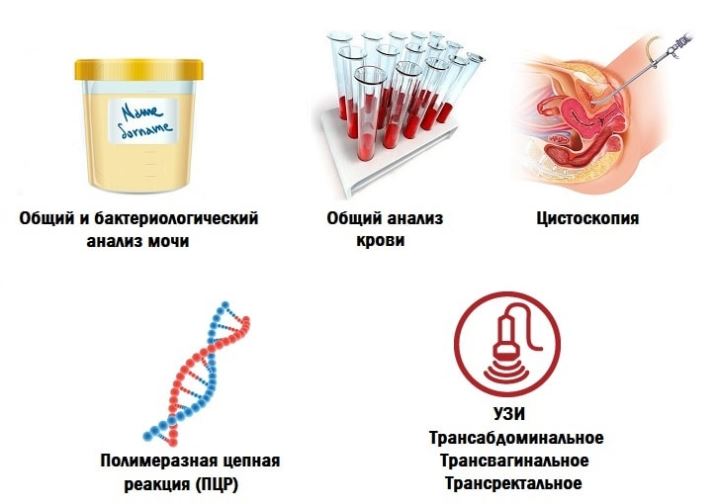
Диагноз выставляется на основании типичной клинической картины, внешнего осмотра пациента, анамнестических данных. На цистит указывает улучшение самочувствия больного даже после однократного приема антибиотика широкого спектра действия. Для подтверждения диагноза проводятся следующие лабораторные и инструментальные исследования:
- анализ мочи по Нечипоренко;
- общий клинический анализ мочи;
- установление видовой принадлежности инфекционных агентов методом полимеразной цепной реакции;
- УЗИ органов мочеполовой системы для исключения сопутствующих заболеваний;
- бакпосев биологических образцов, позволяющий выявить резистентность бактерий к антибиотикам и противомикробным препаратам;
- исследование состояния микрофлоры влагалища.
При необходимости пациентам назначается биопсия для исключения рака мочевого пузыря или предстательной железы, дифференциации злокачественного новообразования от доброкачественного.
Нужно ли идти к врачу
Нелеченный острый цистит быстро принимает хроническую форму, трудно поддающуюся терапии. Боли, локализованные внизу живота и пояснице, — лишь малая часть проблемы. Они являются защитной реакцией организма, сигнализируют о развивающемся патологическом процессе.
Именно из-за пренебрежения медицинской помощью женщины часто страдают от цистита на протяжении многих лет. При очередном рецидиве они направляются в аптеку за привычными препаратами, помогающими избавиться от болей. Как правило, прием обезболивающих таблеток прекращается сразу после исчезновения симптомов. Инфекция стихает на время, чтобы при очередном купании в прохладной воде вновь напомнить о себе жжением, болями и резями при мочеиспускании.
Только врач после изучения результатов диагностики может провести грамотное лечение цистита. Он рассчитает дозировки препаратов и определит длительность терапии индивидуально для каждого пациента. Человек считается выздоровевшим, если в его биологических образцах не обнаруживаются болезнетворные бактерии.

Первая помощь
Если прием к врачу назначен только на завтра, а температура тела повышена, боли внизу живота и пояснице невыносимы, то нужно принять меры для улучшения самочувствия. Первое правило доврачебной помощи при цистите — обильное питье. Можно использовать обычную воду, но лучше употреблять кислые напитки:
- ягодные морсы;
- фруктовые свежевыжатые соки, компоты, кисели.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Пить следует много и часто (2,5-3 л жидкости в день) для вымывания из мочевого пузыря болезнетворных бактерий.

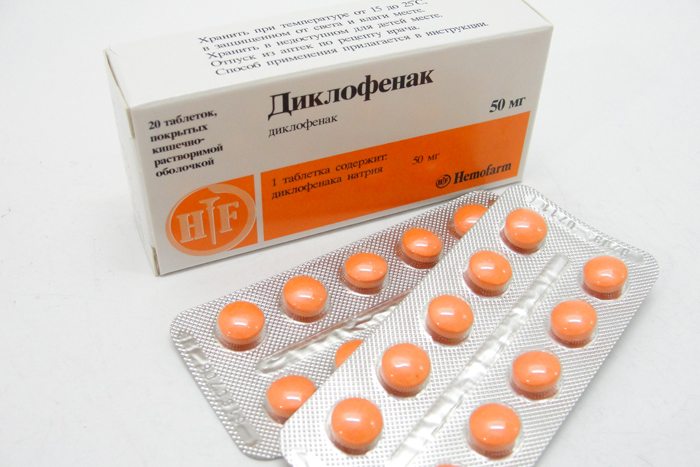
Снизить выраженность болей позволит употребление ромашкового чая, отвара из плодов шиповника, настоя календулы. При острой боли лучше принять таблетку любого нестероидного противовоспалительного средства — Найз, Ибупрофен, Кеторол, Диклофенак, Нурофен. Препараты купируют воспаление, устраняют боли и понижают температуру.
Категорически запрещается использовать сухое или влажное тепло: ванны, грелки, бутылки с водой, мешочки с солью. А такой излюбленный способ лечения цистита в домашних условиях, как распаривание ног — прямой путь к развитию пиелонефрита, поражающего почки. В тепле бактерии активней размножаются, проникают по восходящим путям в чашечки, канальцы и лоханки.
Методы лечения
Определяясь с тактикой терапии, врач учитывает форму течения цистита, его стадию и степень пораженных воспалением тканей. Имеет значение вид болезнетворных бактерий, их чувствительность к антибактериальным препаратам. При инфицировании возбудителями заболеваний, передающихся половым путем, в лечении принимает участие венеролог.
Нередко результатов лабораторных исследований приходится ожидать несколько дней, поэтому пациенту сразу назначаются антибиотики широко спектра действия. Это производные 8-оксихинолина, полусинтетические пенициллины, макролиды. Но большинство ранее чувствительных к их действию микроорганизмов (особенно кишечная палочка) выработали резистентность. После получения результатов бакпосева терапевтическая схема корректируется. Обычно в нее включаются препараты с активным ингредиентом фосфомицином (Монурал). Достаточно однократного употребления лекарственного средства для полного уничтожения микроорганизмов.

НПВС в таблетках или мазях используются только при сильных болях в пояснице. Все симптомы, включая повышенную температуру, исчезают практически сразу после антибиотикотерапии. Пациентам может быть рекомендован прием витаминов и иммуностимуляторов для профилактики рецидивов цистита.
Из рациона следует исключить продукты, которые изменяют кислотность мочи, раздражающей слизистую оболочку мочевого пузыря. Это полуфабрикаты, копчености, выпечка из сдобного и слоеного теста, кофе, алкоголь, шоколад. Нужно ограничить или полностью отказаться от жареных, жирных, насыщенных специями и пряностями блюд.
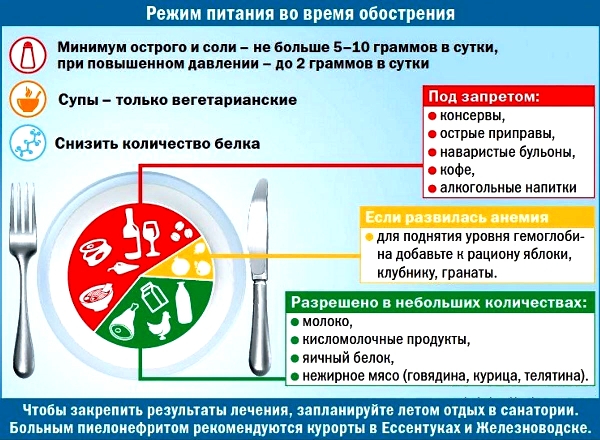
В период терапии ежедневное меню должно состоять из постного мяса, приготовленных на пару или отваренных овощей, свежих фруктов. Нужно включить в питание нежирные мясные или рыбные бульоны, подсушенный белый хлеб, крупяные каши. В качестве десерта подойдут творог с медом, галеты, сухофрукты.
В качестве дополнительной терапии назначаются препараты с фитоэкстрактами лекарственных растений — например, Канефрон или Фитолизин. Они оказывают комплексное воздействие на мочевой пузырь — противовоспалительное, противоотечное, анальгетическое. Лекарственные средства выпускаются в форме растворов, драже, пасты для разведения в воде. В их состав входят экстракты растений, снижающих выраженность всех симптомов цистита за счет разноплановой терапевтической активности:
- спазмолитической;
- диуретической;
- противомикробной;
- антисептической.

Фитотерапия не является заменой приему антибиотиков. Растительные экстракты оказывают только бактериостатическое действие, то есть сдерживают размножение болезнетворных бактерий. Эти препараты также не могут снизить температуру тела и устранить болезненность поясницы.
Клюквенный морс — самое распространенное народное средство для лечения цистита. Стакан свежих или размороженных ягод измельчают, образовавшийся сок сливают в неокисляющуюся посуду. В сухой остаток добавляют 1 л воды и пару столовых ложек сахара, ставят кастрюлю на медленный огонь и томят 10 минут. Остужают, процеживают, смешивают с соком и пьют по 0,3 стакана 3 раза в день после еды.

Хорошо помогает от цистита, повышенной температуры, болей в спине молоко с прополисом. Для приготовления напитка кипятят стакан нежирного молока, а затем всыпают в него прополис на кончике ножа и размешивают. Остужают, выпивают в течение дня.

Возможные осложнения
При отсутствии лечения возможен переход патологии в хроническую форму, восхождение инфекции с развитием воспалительного процесса в почечных структурах. Болезнетворные бактерии нередко поражают и мочеиспускательный канал. Развивается уретрит — хроническое или острое воспаление уретры.
Одним из опасных осложнений становится пиелонефрит, предшествующий почечной недостаточности. Прогрессирование этой хронической двухсторонней патологии провоцирует нарушение функции почек, снижение удельного веса мочи, артериальную гипертензию.
Профилактика и прогноз
Острый цистит хорошо поддается лечению, поэтому прогноз на полное выздоровление благоприятный. При диагностировании хронической патологии, сопровождающейся поясничными болями и субфебрилитетом, обычно выявляются уже возникшие осложнения. Они требуют дополнительной терапии, что существенно замедляет выздоровление.
Чтобы избежать развития цистита, необходимо не переохлаждаться, своевременно лечить респираторные, кишечные, урогенитальные инфекции. А укрепить защитные силы организма помогает прием витаминов, отказ от вредных привычек, занятия спортом.
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки - не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>

Периодически возникающая боль в крестцовом отделе позвоночника может свидетельствовать как о поражении его тканей, так и о заболеваниях полости малого таза или живота. Разобраться в потенциальных причинах возникновения неприятных ощущений вы сможете, если ознакомитесь с предлагаемой вашему вниманию статьей. Здесь рассказано про факторы риска, причины и заболевания. О том, как их правильно дифференцировать и к какому врачу обращаться за получением квалифицированной медицинской помощи.
Боль в крестцовом отделе позвоночника у женщин может быть обусловлена физиологическими и патологическими факторами. К первым относятся изменения в организме, происходящие во время беременности и родовой деятельности. В этот период происходит размягчение хрящевой ткани под влиянием избыточного количества женских половых гормонов. Происходит расширение тазового кольца. Могут возникать расхождения в сочленениях его костей. Огромная нагрузка оказывается на подвздошно-крестцовое сочленение. Происходит изменение осанки со сглаживанием поясничного физиологического изгиба позвоночника.
После разрешения от беременности многие негативные изменения могут оставаться. И это становится причиной развития многочисленных патологий опорно-двигательного аппарата в будущем. Пока же, на ранней стадии все они могут давать а характерный болевой синдром, который в значительной степени усиливается при менструации и последующие за ней несколько дней.
Боли в крестцовом отделе позвоночника у мужчин в основном связаны с повышенными физическими нагрузками и особенностями анатомического строения. У представителей сильного пола крестце сращивается в более раннем возрасте. При этом поясничный изгиб позвоночника не столь выражен, как у женщин. Соответственно и распределение амортизационной нагрузки происходит несколько иначе. Что неизменно сказывается негативным образом на состоянии хрящевых и костных тканей.
У представителей обоих полов боль в крестце может быть спровоцирована патологиями внутренних органов брюшной полости и малого таза. У мужчин среди причин лидирует аденома предстательной железы, простатит, стриктуры уретры и мочеточников. У женщин часто встречаются опущения матки и мочевого пузыря, миома, эндометриоз и т.д. Также высока вероятность развития опухоли толстого кишечника, которая оказывает давление на структуры позвоночного столба и спинного мозга.
Более подробно о потенциальных причинах развития болевого синдрома поговорим далее в статье. Пока же предлагаем узнать наиболее важные факты из анатомии и физиологии крестца. Начнем с того, что изначально этот отдел позвончого столба состоит из пяти отдельных тел позвонков. Между ними располагаются полноценные хрящевые диски. Стабильность положения позвонков обеспечивается продольными и поперечными связками. Внутри располагается спинномозговой канал. Примерно в возрасте 18 – 20 лет начинает дегенеративный процесс разрушения и атрофии межпозвоночных дисков, разделяющих крестцовые позвонки. В течение нескольких лет они полностью атрофируются и начинается процесс полного сращивания крестцовых позвонков в единую кость. Свой окончательный вид крестец приобретает к возрасту в 23 – 25 лет.
С поясничным отделом эта структура связана с помощью межпозвоночного диска L5-S1. Это условный центр тяжести человеческого тела и на него приходится максимальная нагрузка при совершении любых движений. С нижним отделом позвоночного столба, копчиком, крестец связан с помощью сустава. Он может подвергаться разрушению при воздействии патогенных факторов.
По боковым плоскостям крестца располагаются подвздошно-крестцовые суставы. Они обеспечивают крепление нижних конечностей к позвоночнику. На них тоже приходится большая амортизационная и механическая нагрузка при ходьбе, беге или нахождении в положении стоя.
Все эти структуры могут подвергаться разрушению и деформации. Именно это и дает в большинстве случаев выраженный болевой синдром.
Причины боли в крестцовом отделе позвоночника
Существуют разнообразные причины боли в крестцовом отделе позвоночника, которые включают в себя как заболевания, так и временные состояния. Например, после интенсивной физической нагрузки с задействованием мышц поясничной и ягодичной области происходит накопление в миоцитах молочной кислоты. Этот метаболит вызывает сильное воспаление и перенапряжение мышц. И это состояние может провоцировать появление достаточно сильной сковывающей боли в области крестца. Нужно ли его лечить? Не всегда. В большинстве случаев все проходит самостоятельно.
К другим патологическим состояниям можно отнести травмы. Это трещины и переломы костной ткани тел позвонков и их отростков, растяжения и разрывы связочного, мышечного и сухожильного волокна, вывих или подвывих крестцово-копчикового сочленения и т.д. При таких состояниях требуется экстренная помощь травматолога и последующая полноценная реабилитация под руководством вертебролога. В противном случае временное состояние может привести к развитию хронического заболевания, которое будет постепенно разрушать позвоночный столб и с течением времени может привести к инвалидности человека.
Потенциальные причины появления боли в крестцовом отделе позвоночника – это следующие заболевания:
- дегенеративные дистрофические изменения в хрящевых тканях межпозвоночных дисков в пояснично-крестцовом отделе (при защемлении корешковых нервов или при компрессии нервных сплетений боль может быть очень сильной);
- осложнения остеохондроза (например, протрузия межпозвоночных дисков, экструзия, выпадение грыжи или её секвестрование);
- смещение тел позвонков и межпозвоночных дисков с оказанием давления на твердые оболочки спинного мозга;
- искривление позвоночного столба или патологическое изменение осанки;
- стеноз спинномозгового канала;
- воспаление седалищного нерва, в том числе спровоцированное синдромом грушевидной мышцы;
- разрушение крестцово-копчикового сустава;
- деформирующий остеоартроз подвздошно-крестцовых суставов;
- травмы копчика и крестца;
- опухоли внутренних органов и мягких тканей около позвоночника.
Помимо этого потенциальными причинами могут быть тяжелый физический труд, неправильная организация места для работы и ночного отдыха, выбор неподходящей обуви для постоянной ходьбы или занятий спортом и т.д.
Перед началом лечения необходимо установить причину боли. Только прямое воздействие на заболевание или состояние помогает устранить болевой синдром. Лечить изолированно боль нельзя, поскольку это маскирует патологические изменения и сопутствует более быстрому развитию патологии.
Характер боли в крестцовом отделе позвоночника
Важно обращать внимание на характер боли в области крестцового отдела позвоночника, поскольку это может указывать на развитие того или иного заболевания. Разберем лишь самые распространенные проявления болевого синдрома у современных пациентов.
Острая боль в крестцовом отделе позвоночника, которая появляется внезапно после резких движений или подъема тяжестей, может свидетельствовать о разрушении межпозвоночного диска L5-S1. Это может быть экструзия (разрыв) или выпадение грыжи.
А постоянная боль в крестцовом отделе позвоночника ноющего или тянущего характера скорее говорит о том, что у пациента развивается деформирующий остеоартроз подвздошно-крестцовых сочленений. Это заболевание характеризуется крайне медленным течением. Помимо болевого синдрома присутствует небольшая скованность в утренние часы. Она проходит спустя несколько часов. При отходе ко сну может возникать ощущение, что некуда девать ноги, сложно их устроит комфортно в постели, появляется натянутость мышц ягодиц и верхней части бедра.
Сильные боли в крестцовом отделе позвоночника, возникающие после длительной ходьбы или перемены положения тела могут быть симптомом разрушения крестцово-копчикового сустава. Это тяжелая патология, которая постепенно приводит к затруднениям при акте дефекации. Пациент не может сидеть без боли, вынужден пользоваться специальными приспособлениями для облегчения своего состояния в положении сидя.
Резкая боль в крестцовом отделе позвоночника может быть признаком развития синдрома грушевидной мышцы. Отличительная особенность данного заболевания заключается в том, что болезненность появляться при попытке отвести ногу в сторону от тела в состоянии стоя. Любое движение в бок вызывает сильнейший прострел.
При остеохондрозе, не осложнённом протрузией и грыжей, боли носят тупой, периодический характер. Они возникают в основном после длительного статичного положения тела или непривычной физической нагрузки.
Лечение боли в крестцовом отделе позвоночника
Начинать лечение боли в крестцовом отделе позвоночника нужно с посещения врача вертебролога. Если накануне возникновения болевого синдрома было травматическое воздействие, то посетите обязательно травматолога.
Врач проводит первичный осмотр и собирает данные анамнеза. По результатам этой работы он сможет поставить предварительный диагноз. Затем разрабатывается индивидуальный план дополнительных обследований. Например, если у врача достаточно оснований полагать, что боли связаны с развитие болезни Бехтерева или системной красной волчанки, то он порекомендует сделать анализ крови на ревматические факторы. А если появляются предположения, что патология связана с нарушением обменных процессов в организме, то будет назначен биохимический анализ крови. По нему можно исключить подагру, сахарный диабет и множество других потенциально опасных состояний.
Обязательным является рентгенографический снимок в разных проекциях. Он позволяет выявлять патологии костных тканей. На снимках могут быть видны косвенные признаки развития остеохондроза и его осложнений, деформирующего остеоартроза, отложения солей и т.д. В сложных случаях поможет поставить диагноз МРТ обследование. Он позволяет визуализировать состояние хрящевых, связочных, сухожильных и мышечных тканей.
Отдельно лечение боли в крестцовом отделе позвоночника не проводится. Это бессмысленное и опасное занятие. Терапия проводится в отношении того заболевания, которое провоцирует появление боли.
Эффективнее всего проводить лечение подобных заболеваний с помощью методов мануальной терапии. Например, мануальное вытяжение позвоночного столба создает условия для полного восстановления хрящевой ткани, снимает компрессию с корешковых нервов и их ответвлений. Пациент после 2-3 сеанса чувствует полное устранение неприятных ощущений.
Остеопатия применяется для восстановления процессов микроциркуляции лимфы и крови в очагах поражения. Таким образом усиливается клеточное питание и ускоряется процесс регенерации поврежденных участков тканей.
Лечебная гимнастика и кинезиотерапия приводят в нормальное состояние работоспособность мышечного волокна, обеспечивают эластичность связочного и сухожильного аппарата.
Рекомендуем проходить лечение в специализированных клиниках мануальной терапии. Подыщите такую по месту жительства и обратитесь за помощью.
Имеются противопоказания, необходима консультация специалиста.
Крестец – образованная пятью сросшимися позвонками единая крупная кость клиновидной формы, по бокам соединенная с костями таза. Крестцовым отделом позвоночника принято называть его нижний отдел, в верхней части присоединенный к последнему поясничному позвонку, а в нижней – к копчиковой кости. Эта область позвоночника выполняет амортизационную функцию, принимая на себя удары при движении. Постоянные нагрузки, травмы и воспалительные процессы становятся причиной развития сакродинии – боли в крестцовой области.
Причины возникновения болей в области крестца
Причинами развития сакродинии могут быть травмы и патологические процессы, протекающие в костной и хрящевой ткани крестцового сочленения, а также заболевания органов малого таза, нарушения кровообращения и иннервации различной этиологии.
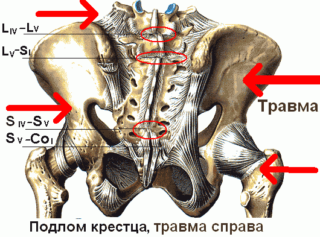
Сильный удар, падение могут стать причиной ушиба крестца или смещения его относительно тазовой кости. Как правило, подобные травмы сопровождаются спазмом мышц пояснично-крестцовой области, что еще больше усиливает болезненные ощущения. Спазм мышц заставляет человека принимать неестественные позы при сидении или стоянии, чтобы облегчить боль. Кроме того, травмы крестцового отдела могут сопровождаться формированием гематом, отеком и покраснением тканей в области ушиба. При смещении кости вправо или влево боль будет отдаваться в правую или левую ногу соответственно.
Падения с большой высоты на ягодицы могут стать причиной более серьезной травмы – поперечного перелома крестца или нарушения целостности тазового кольца. Подобные травмы представляют серьезную угрозу для жизни пострадавшего, так как в большинстве своем сопровождаются обширным кровотечением в брюшную полость.
Остеохондроз – заболевание, поражающее позвоночные диски и сопровождающееся их дистрофическими изменениями и деформацией, следствием которых является сдавление нервных корешков и нарушение иннервации. Чаще всего остеохондроз крестцового отдела развивается вместе с патологией поясничного отдела, на который приходится наибольшая нагрузка. Симптомами остеохондроза крестцово-поясничного отдела принято считать:
- стреляющие боли в области поясницы и крестца, отдающие в ногу, усиливающиеся при движении, наклонах, кашле, чихании;
- расстройства чувствительности в нижних конечностях, ощущение онемения, жжения, зуда;
- снижение тонуса мышц и связок ног;
- перемежающаяся хромота, ограничение подвижности.
Осложнение остеохондроза – грыжа межпозвоночного диска – также может стать причиной возникновения болевых ощущений в области крестца. В этом случае боль иррадиирует в конечность, особенно сильно ощущается в первой половине дня и слегка ослабевает к вечеру.
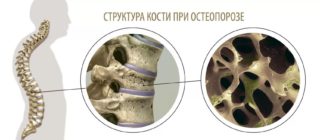
Снижение плотности и прочности костной ткани происходит в результате гормональных и возрастных изменений в организме. На первых порах заболевание может никак не проявляться, иногда давая о себе знать ноющей болью. Хрупкость костей может стать причиной патологических переломов при незначительных ударах и ушибах, а также при сильном напряжении мышц или даже без видимого воздействия. Краевой перелом крестцовой кости характеризуется болью, отдающей в пах, отеком тканей в пораженной области и образованием крупных гематом.
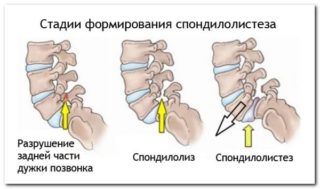
Спондилолистез позвонков крестцово-поясничного отдела – смещение позвоночных дисков друг относительно друга. Причин развития патологии несколько: врожденные нарушения строения позвоночного столба, дистрофические изменения тканей при артрозе, травмы различного характера, системные заболевания соединительной ткани. Боль при спондилолистезе возникает внезапно, может носить ноющий характер и усиливаться при движении.
Хронический воспалительный процесс в хрящевых тканях сопровождается их дегенеративными изменениями. Причинами развития артроза могут быть травмы, хронические воспалительные процессы, генетическая предрасположенность, аутоиммунные заболевания. Боль в крестце в этом случае может носить ноющий характер, усиливаться при ходьбе, наклонах, длительном сидении в неудобной позе, переохлаждении и стихать в состоянии покоя.
Поражение костных и хрящевых тканей крестца пиогенными микроорганизмами (стафилококками, бактериями группы кишечных палочек, палочкой Коха – возбудителем туберкулеза) может стать причиной развития воспалительно-гнойных процессов и, как следствие, возникновения болей.
Болевые ощущения при инфекционном поражении могут варьироваться от неявно выраженных до острых. Помимо боли, симптомами патологии являются отечность, покраснение и болезненность мягких тканей крестцовой области при пальпации, общее ухудшение самочувствия, повышение температуры тела, потливость, повышенная утомляемость.

Воспалительное заболевание тканей крестцово-подвздошного сочленения развивается по нескольким причинам:
- травмы и чрезмерные нагрузки;
- заболевания аутоиммунного характера;
- наследственная предрасположенность;
- бактериальные и вирусные агенты, принесенные из другого очага инфекции с кровотоком;
- хроническое переохлаждение.
- выраженные боли в области крестца, отдающие в ягодицы, бедра, колени;
- ограничение подвижности в крестцово-поясничном отделе, невозможность наклониться, повернуть корпус;
- повышение температуры тела, общее ухудшение самочувствия.
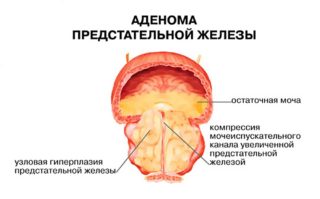
Частой причиной боли в крестце у мужчин являются заболевания мочеполовой сферы: хронический простатит и аденома предстательной железы. При заболеваниях простаты боль может локализоваться в области крестца слева или справа или иметь двусторонний характер. Для хронического простатита характерны боли в крестцовой области, иррадиирущие в ногу, а также:
- нарушение мочеиспускания;
- затрудненное и болезненное мочеиспускание;
- ощущение переполненности мочевого пузыря;
- визуальное изменение мочи, примеси в ней крови или гноя;
- эректильная дисфункция.
Метастатические очаги в области крестца возникают при злокачественных заболеваниях внутренних органов:
- легких,
- щитовидной железы,
- молочных желез,
- желудка,
- кишечника,
- почек,
- предстательной железы.
Патологии злокачественной природы вызывают постоянные боли, не проходящие после отдыха, имеющие тенденцию к нарастанию со временем.
Помимо болей могут наблюдаться характерные симптомы:
- повышенная утомляемость, апатия, недомогание;
- немотивированная потеря веса;
- повышение температуры тела.

Тромбоз крупных сосудов, расположенных в области таза и крестцово-подвздошного сочленения, также может быть причиной болей в крестце, отдающей в ногу. Поражение вен сопровождается болью в области мочевого пузыря, онемением в ногах, ощущением жжения, покалывания, отечностью нижних конечностей.
Ущемление корешков седалищного нерва в области крестца может стать причиной резких болей, иррадиирущих в ягодицу и бедро. Болевые ощущения сопровождаются признаками нарушения иннервации:
- онемение, жжение, покалывание;
- снижение и утрата чувствительности в нижних конечностях;
- слабость мышц и связок;
- бледность кожных покровов;
- изменения походки, перемежающаяся хромота.
В особо тяжелых случаях к вышеперечисленным симптомам могут добавляться нарушения функций мочеиспускания и дефекации.
Диагностика болей в области крестца
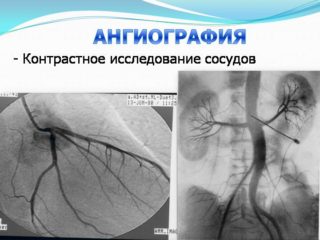
Так как причин сакродинии может быть множество, постановка диагноза представляет определенные затруднения. Первым этапом в диагностике служит сбор анамнеза, уточнение характера, степени выраженности болевых ощущений и первичный осмотр. Как правило, первичный осмотр проводит терапевт, вертеброневролог, хирург или ортопед. Для уточнения клинической картины при болях в крестцовой области могут использоваться лабораторные и инструментальные методы исследования:
- общий клинический и биохимический анализ крови;
- иммунологические и серологические исследования;
- рентгенография нижних отделов позвоночника и таза для уточнения целостности и состояния костной и хрящевой ткани;
- ангиографическое исследование с применением контрастного вещества для оценки состояния русла глубоких сосудов крестцово-подвздошной области и таза;
- ультразвуковое исследование мягких тканей для обнаружения возможных очагов воспаления, уточнения их состояния на предмет патологических изменений;
- МРТ и КТ для получения максимально точной и полной трехмерной картины области поражения.
На основании результатов обследования могут быть назначены консультации травматолога, невролога, уролога, флеболога, онколога.
Методы лечения сакродинии
Тактика лечения болей в области крестца напрямую зависит от характера патологии, являющейся первопричиной их возникновения.

Терапия травматического поражения крестца состоит, главным образом, в купировании болевого синдрома и иммобилизации поврежденной области. В качестве первой помощи рекомендуется наложение ледяных компрессов на область поражения с целью уменьшить выраженность болевых ощущений, в дальнейшем для устранения боли используются анальгетики и нестероидные противовоспалительные препараты, в случае интенсивных болевых ощущений применяется метод инъекционной блокады области повреждения.
В случае нарушения целостности костей может понадобиться оперативное вмешательство с целью репозиции отломков. Для фиксации костных отломков используются спицы, пластины, штифты и винты из химически и биологически инертных сплавов.
Сроки иммобилизации зависят от степени и тяжести повреждений, составляют от нескольких недель до нескольких месяцев. Как правило, с целью иммобилизации используются тугие повязки, специальные ортопедические корсеты или гипс.
На этапе реабилитации после травм с целью ускорения процессов регенерации и восстановления функций опорно-двигательного аппарата назначается физиолечение: лечебная физкультура, массаж, электрофорез с препаратами, гидрокинезиотерапия, бальнеотерапия и др.
В зависимости от причин возникновения болей в крестцовой области могут использоваться следующие препараты:
- нестероидные противовоспалительные вещества или глюкокортикостероиды для уменьшения болевых ощущений и купирования воспалительных процессов;
- хондропротекторы и препараты гиалуроновой кислоты для стимуляции регенерационных процессов хрящевой ткани и улучшения прочности и эластичности связок;
- препараты кальция и витамин Д3 для стимуляции процесса остеогенеза и ускорения консолидации костной ткани при травмах;
- спазмолитики и миорелаксанты для устранения мышечных спазмов;
- прямые и непрямые антикоагулянты для нормализации процессов кровообращения при тромбозах глубоких вен;
- антибиотики для устранения очагов бактериальной инфекции;
- витаминные и минеральные комплексы для укрепления общего иммунитета.
После завершения острой стадии заболевания, на этапе ремиссии хронического заболевания или в период реабилитации после травм пациентам назначается физиолечение с целью улучшения кровообращения, ускорения процессов регенерации, снятия отечности и восстановления функций опорно-двигательного аппарата. Наиболее эффективными при болях в крестцовой области признаны:
- лечебная физкультура,
- массаж,
- мануальная терапия,
- электрофорез с препаратами,
- иглоукалывание,
- бальнеотерапия,
- гидрокинезиотерапия,
- УВЧ-прогревания,
- микротоковая терапия.
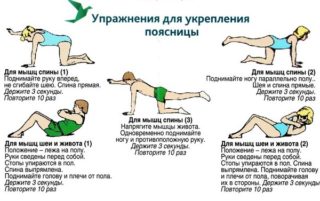
Регулярное выполнение комплекса упражнений, направленных на укрепление мышечно-связочного аппарата, позволит снять спазм и уменьшить выраженность болевых ощущений.
- В положении лежа на спине подтягивайте колени к груди, помогая себе руками. Следите, чтобы при этом поясница не отрывалась от пола.
- Лежа на спине, поочередно сгибайте и подтягивайте согнутые в коленях ноги к груди, при необходимости помогая себе руками.
- Стоя на четвереньках, опустить голову и выгнуть спину, затем запрокинуть голову и прогнуться в области поясницы.
Все упражнения необходимо выполнять максимально плавно, без резких рывков и ускорений, напрягая мышцы на вдохе и расслабляя на выдохе.
Профилактические меры
Комплекс профилактических мер, направленных на предупреждение возникновения заболеваний крестцового отдела позвоночника, включает в себя:
- регулярную посильную физическую активность, позволяющую укрепить мышечно-связочный аппарат и снизить риск травматизации в быту;
- контроль массы тела, предупреждение развития ожирения, создающего дополнительную нагрузку на опорно-двигательный аппарат;
- полноценное и рациональное питание, предполагающее присутствие в рационе продуктов, богатых белком, кальцием, витаминами и необходимыми микроэлементами;
- избегание травм и чрезмерных нагрузок при занятиях спортом и иными видами физической деятельности;
- выполнение обязательной разогревающей разминки перед тренировками;
- выбор ортопедически правильного матраса в соответствии со своей комплекцией;
- своевременное и адекватное лечение любых инфекционных и воспалительных заболеваний, адекватная терапия при хронических патологиях;
- при необходимости, ношение специального корсета, позволяющего поддержать мышцы и связки крестцово-поясничной области; корсет подбирается индивидуально, с учетом особенностей пациента, только по рекомендации и после консультации с врачом-специалистом.
Если болит спина в области крестца, не стоит ждать и заниматься самолечением. Своевременное обращение к врачу, ранняя диагностика и всесторонняя терапия позволит устранить неприятные симптомы, предупредить развитие осложнений заболевания и свести к минимуму риски его рецидива.
Читайте также:


