Боль в суставах после прививки от краснухи
Инфекционный артрит (септический, туберкулезный, вирусный, бруцеллезный, гонорейный, стрептококковый): симптомы и лечение сустава
Артрит — это медицинский термин, который объединяет воспалительные заболевания в области суставов.
Для возникновения этого заболевания существует много причин, одна из них может быть следствием инфекционного заболевания.
Давайте поговорим о том, как возникает инфекционный артрит, какие именно заболевания могут его вызывать, какие симптомы у этого вида патологии.
Достаточно часто инфекционный артрит может быть следствием вторичного заболевания. То есть в организме у пациента есть очаг инфекционного поражения и из-за этого инфекция попадает в кровь или лимфу и распространяется дальше, поражает, в том числе один или сразу несколько суставов. Собственно так может появиться туберкулезный артрит или острый септический артрит.
К основным факторам риска, которые могут приводить к заражению сустава, можно отнести следующие:
- Различные инфекционные заболевания острого или хронического течения,
- Иммунодефицит,
- хроническое течение артрита,
- заболевания соединительных тканей,
- инфекции внутри сустава,
- сахарный диабет,
- рак и последствия химиотерапии,
- заболевание крови,
- последствия хирургического вмешательства,
- перелом сустава,
- гормональные препараты
Отдельно стоит отметить, что инфекционный артрит является крайне опасным заболеванием, которое напрямую угрожает жизни пациента и может привести к летальному исходу.
Поэтому при малейшем подозрении на развитие именно этого типа патологии, необходимо как можно скорее начать лечение.

Необходимо сразу отметить, что мнение о том, что инфекционный артрит суставов поражает чаще всего процентов взрослых, ошибочно. Очень часто встречается инфекционный артрит у детей, причем не являются исключением даже новорождённые дети.
Заражение может происходить во время беременности, вертикально от матери плоду или при родах, а также во время кормления грудью. В последнем случае ребенок может заразиться от матери причем инфекции могут быть разными.
Так у детей до трех лет наиболее часто причиной воспаления сустава выступает инфицирование гемофильной палочкой или проникновение стафилококков.
В более позднем возрасте ребенок все чаще бывает подвержен инфекции. Причиной развития инфекционного артрита бывают перенесенные заболевания верхних дыхательных путей, к таковым отнесем:
- ангина,
- тонзиллит,
- ларингит,
- фарингит.
После того, как ребенок переносит одно из этих заболеваний, у него может начать развиваться инфекционный артрит сустава.
Чаще всего можно диагностировать аллергическую природу, которую демонстрируют инфекционные артриты, при этом у ребенка начинает сначала аллергия на возбудителя инфекции, часто так развивается стрептококковый тип артрита, и далее воспаление уже затрагивает один или несколько суставов.
Проблема диагностирования заболевания у ребенка обусловлена тем, что дети в раннем возрасте просто не в состоянии описать свои ощущения, и указать, где именно болит.
Тем не менее, есть некоторые признаки, которые помогают родителям определить, что у ребенка развивается артрит инфекционный:
- Ребенок ощущает боль в суставах, от чего постоянно плачет и ерзает.
- Отмечается снижение подвижности.
- Ребенок может чуть прихрамывать, особенно если есть воспаление коленного сустава.
- В области пораженного сустава, коленного или локтевого, можно отметить появление отека и покраснения.
- Часто повышается температура тела.
- Ребенок высказывает признаки беспокойства, становится капризным и у него нарушается аппетит.
Здесь важно отметить, что иммунная система ребенка еще не готова противостоять развитию инфекции, поэтому вирусный тип, или другой тип проблемы крайне быстро распространяется и развивается.
Стоит отметить и виды артрита, которые чаще всего регистрируются у детей:
- Реактивный полиартрит, развивается на фоне ревматической лихорадки, которая в свою очередь, бывает вызвана деятельностью стрептококков. В воспалительный процесс может быть вовлечен сустав, и ткани около сустава.
- Реактивный артрит. Развивается на фоне кишечной инфекции или урогенитальной. Можно сказать, что это своеобразный урогенный артрит. Развитие этого типа заболевания приводит к нарушениям в работе иммунитета, а это влечет проблемы с суставами. Среди распространителей, которые вызывают урогенный артрит – хламидиоз, что приводит к синдрому Рейтера.
- Септический артрит. Это одна из наиболее тяжелых разновидностей заболевания. В группе риска дети до 3 лет, но иногда эта форма регистрируется и у пациентов старшего возраста. Возникает септический артрит в результате попадания в организм вирусов, бактерий и грибков различного происхождения. Часто септический артрит развивается на фоне заболеваний кожи.

Инфекционный артрит у взрослых протекает иначе, чем у детей, это касается как вида заболевания, его проявлений и причин, так и клинических проявлений.
Одним из путей заражения инфекционным артритов выступает условно-патогенный стафилококк, который присутствует на коже каждого человека. Однако, стоит ему попасть внутрь сустава, как он сразу выступает возбудителем воспаления.
К сожалению, одной из причин заражения выступает оперативное вмешательство.
Не менее часто причинами развития инфекционного артрита выступают венерические заболевания, которые передаются через незащищенный половой контакт, именно так и регистрируется, к примеру, гонорейный артрит.
Еще одним инфекционным агентом, который ведет к заболеванию сустава выступает хламидия, именно она выступает причиной развития синдрома Рейтера.
Гонорейный артрит развивается достаточно быстро у пациентов с ослабленной иммунной системой.
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Инфекционный артрит именно коленного сустава остается самым распространенным типом заболевания. Разделяют его условно на две разновидности:
- Первичный артрит,
- Вторичный.
Первичный развивается на фоне полученной травмы коленного сустава. Причины вторичного – последствие развития воспаления в суставе.
Но главное, для развития инфекционного артрита в суставе необходимо, чтобы в него попала кровь или лимфа с инфекционным агентом. Если у пациента туберкулез, то может развивать туберкулезный артрит и так далее.
Как правило, развитие такого типа заболевания всегда острое, симптомы ярко выражены и представлены сильными болями. Помимо этого отмечается:
- Отек сустава.
- Гипертермия.
- Нарушение общего соматического состояния.
Диагностировать туберкулезный артрит или любой другой инфекционный, достаточно легко только по внешнему виду сустава, а определить точно, какой это тип заболевания помогают лабораторные анализы.
Выяснение типа артрита важно для выбора схемы лечения, так как туберкулезный артрит, к примеру, потребует отличного лечения от того, что потребует гонорейный артрит и так далее.

Часто диагностируются артриты, которые являются следствием развития инфекционного заболевания, изначально не связанного с суставами. Мы уже несколько раз упоминали, что существует туберкулезный артрит, который развивается на фоне туберкулеза.
Так же можно отметить и бруцеллезный артрит или бактериальный артрит.
Итак, чаще всего регистрируются следующие типы:
- Бруцеллезный артрит;
- гонорейный;
- туберкулезный;
- сифилитический;
- дизентерийный.
У всех этих типов есть интересная закономерность, они поражают чаще всего именно крупные суставы. Так развивается бруцеллезный артрит или бактериальный артрит, при этом течение болезни всегда острое.
Симптомы следующие вне зависимости от причины:
- сильнейшие болевые ощущения.
- Серьезное ограничение подвижности.
- Общее ухудшение состояния.
- Повышение температуры.
- Лабораторный анализ крови выявляет повышенную СОЭ.
В тяжелых случаях такой тип артрита потребует госпитализации и наблюдения врача в условиях стационара.
Еще один тип – вирусный развивается на фоне вирусной инфекции. Что интересно, данный тип может начать активно развиваться на любой стадии основного вирусного заболевания.
Есть случаи, когда вирусный артрит развивается после полного выздоровления пациента от основного заболевания. В этом случае сложнее поставить диагноз и найти причины развития патологии.
Причины развития вирусного артрита могут быть в следующих заболеваниях:
- корь;
- краснуха;
- коклюш;
- эпидемический паротит;
- вирусный гепатит;
- парвовирус человека В19;
- вирус герпеса;
- альфавирусы;
- ВИЧ-инфекция и прочие.
Вирусный 
тип воспаления в суставах может развиваться и на фоне проведенной вакцинации от краснухи и коклюша.
Стоит отметить еще один тип заболевания, которое часто поражает взрослых пациентов – эрозивный тип артрита. Причины его развития в имунно-воспалительном недуге, который приводит к эрозии хряща.
Эрозивный тип развивается при ревматоидном обострении. Основные симптомы:
- Боль в соединениях связок,
- Скованность сустава.
Что происходит, когда развивается эрозивный тип артрита:
- В результате воспаления синовиальная яблочка увеличивается в размере. Обилие жидкости становится предпосылкой для эрозии.
- Ткань между суставом и хрящом постепенно разрушается.
Основной метод определения типа заболевания – исследование синовиальной жидкости, так можно точно диагностировать, к примеру, бактериальный артрит, и дифференцировать его с другими типами воспаления.
Синовиальная жидкость получается путем проведения пункции. Помимо этого исследования в диагностике принимают участие:
- Анализ мочи.
- Анализ крови.
Аппаратные методы исследования будут в данном случае малоинформативны, так как не могут точно указать причины, вызывающие развитие артрита.
Лечение инфекционного артрита полностью зависит от типа заболевания, точнее от возбудителя. Зде6сь сразу стоит уточнить, что процесс лечения идет по двум основным направлениям, это:
- Непосредственно лечение возбудителя.
- Симптоматическое лечение, когда устраняются симптомы и проявления заболевания суставов.


При появлении гноя в синовиальной области сустава необходимо будет использование антибиотиков и антисептиков. Для этого производится санация полости сустава.
В зависимости от того, какой возбудитель вызвал инфекционный артрит, назначаются антибиотики.
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Обязательно необходимо снизить болевые ощущения, для этого используются обезболивающие средства при болях в суставах. Чаще всего это нестероидные противовоспалительные препараты. В случае осложнения или тяжелого течения болезни могут быть назначены и стероидные средства.
В крайних случаях, при неэффективности схемы лечения используются внутрисуставные инъекции гормональных препаратов.
Основная проблема инфекционных артритов заключается в том, что при несвоевременном лечении упускается возможность избежать серьезных последствий.
Развитие инфекции в суставе приводит к тяжелейшим и необратимым деструктивным процессам, результатом которых становится полное разрушение сустава и его протезирование.
В тоже время, при своевременно начатом лечении прогноз инфекционного артрита всегда оказывается благоприятным.
Поствакцинальными называются изменения, происходящие в организме после проведения профилактической вакцинации и являющиеся физиологическими реакциями. Они не оставляют последствий для здоровья и характеризуются непродолжительностью (от нескольких часов до недель).

Поствакцинальные реакции могут быть:
- местные – затрагивают только место введения препарата (например, покраснение, болезненность и отек);
- общие – влияют на весь организм (например, повышение температуры тела).
Одной из общих поствакцинальных реакций может быть артрит.
Все поствакцинальные реакции могут быть:
- слабыми;
- средними;
- сильными.
О силе местных реакций судят по степени выраженности изменений в месте инъекции. Общие поствакцинальные реакции в основном оцениваются по степени повышения температуры тела.
В настоящее время средние и сильные реакции на введение вакцин отмечаются редко. Это связано с высоким качеством современных вакцин. Если у ребенка отмечалась сильная поствакцинальная реакция на введение какого-либо препарата, то повторное введение того же средства противопоказано.
По клиническим проявлениям поствакцинальный артрит похож на реактивный, а по своей морфологической характеристике он является иммунным синовитом.
Поствакцинальный артрит могут вызывать любые вакцины: 
- против краснухи;
- против кори;
- БЦЖ;
- АКДС;
- против ветряной оспы;
- против вирусных гепатитов (В и А);
- против эпидемического паротита;
- другие.
Особенности течения поствакцинальных артритов зависят от типа используемых вакцин.
В большинстве случаев поствакцинальный артрит у детей возникает после введения вакцины краснухи, реже – свинки, ветряной оспы или коклюша. У взрослых это осложнение чаще появляется после вакцинации от туберкулеза (вакцина БЦЖ).
Если пациент недавно перенес реактивный артрит или болезнь Рейтера вызванные шигеллой или сальмонеллой, и вводится вакцина против этих возбудителей, то существует риск рецидива воспаления.
Механизм возникновения поствакцинальных реакций связан с тем, что введение любой вакцины вызывает физиологичные изменения в организме: активизация клеток иммунной системы, образование защитных антител и другие реакции. Иногда эти процессы могут сопровождаться клиническими симптомами.
Причины возникновения поствакцинального артрита связывают с индивидуальными особенностями организма, патологией иммунной системы. Доказан повышенный риск возникновения этого состояния у людей, имеющих антиген HLA-B27.
Симптомы поствакцинального артрита у детей
Типичные проявления поствакцинального артрита следующие:
Редко воспаление суставов может сочетаться с симптомами васкулита или аллергической реакции (покраснение, зуд, отечность в месте введения вакцины). Иногда поствакцинальный артрит возникает вместе с патологическими признаками, схожими с проявлениями болезни Рейтера. Однако инфицирования хламидиями или другими микроорганизмами не наблюдается.

Возможно возникновение артралгии без внешних изменений суставов.
Как правило, течение поствакцинального артрита доброкачественное. Проявления заболевания обычно проходят полностью, возможно даже спонтанно за 10-14 дней. Но при следующем плановом введении вакцины симптомы артрита могут вернуться с большей интенсивностью. Если поражение сустава не исчезает или даже усиливается, значит, скорее всего, это не поствакцинальный, а какой-либо другой артрит.
В редких случаях возможно тяжелое течение поствакцинального артрита с хронизацией процесса. Как правило, такой вариант возникает после введения вакцины против краснухи (моно- или в составе других препаратов). Этот артрит является уже не поствакцинальной реакцией, а побочным эффектом от введения вакцины.
Из-за того, что проявления патологии возникают отсрочено, через несколько недель после вакцинации, и быстро исчезают, многие родители не догадываются об их связи со сделанной прививкой.
Существуют особенности течения артрита, в зависимости от введенной вакцины и места введения. Так, у взрослых больных описаны характерные проявления артрита, после введения БЦЖ для лечения онкологической патологии мочевого пузыря. При этом у женщин при внутримышечном введении вакцины возможно возникновение симметричного артрита мелких суставов, напоминающего ревматоидный, который сопровождается утренней скованностью. А у мужчин при введении препарата в виде инстилляций в мочевой пузырь возможно возникновение асимметричного моноартрита с поражением суставов нижних конечностей и крестцово-подвздошных сочленений.
Специфических методов определения поствакцинального артрита не существует.
Основные мероприятия направлены на исключение более тяжелых вариантов артрита – ревматоидного, ревматического, инфекционного и других. Для этого необходимо обратиться к врачу сразу после появления симптомов заболевания.
Помогают в постановке диагноза сведения о проведенной профилактической вакцинации в течение последнего месяца. Поэтому родителям следует знать, какой препарат вводился ребенку и когда. Если побочные эффекты во время использования каких-либо медикаментов или аллергические реакции возникали ранее, необходимо сообщить специалисту их характер и то, какими лекарственными средствами эти симптомы купировались.
План обследования включает:
- Лабораторные исследования:
- Инструментальные исследования: рентгенография пораженных суставов для исключения деструктивных и других изменений. Могут также использоваться УЗИ сустава, КТ и МРТ, диагностическая пункция.
Лабораторные исследования включают в себя:
- общий и биохимический анализы крови для исключения воспалительных и инфекционных изменений;
- специальные исследования: определение ревматоидного фактора, антинуклеарных антител, циркулирующих иммунных комплексов, иммуноглобулинов различных классов, антигенов HLA.
Лечение поствакцинального артрита
В случае истинного поствакцинального артрита, симптомы заболевания проходят даже при отсутствии терапии. Однако для наблюдения и проведения диагностических ме 
роприятий ребенок должен находиться в стационаре.
Применяются следующие методы лечения:
- Медикаментозные средства:
- нестероидные противовоспалительные препараты – для уменьшения проявлений воспаления, боли;
- симптоматические средства – обезболивающие, противоаллергические и другие препараты.
- Курс физиотерапевтических процедур – показан после стихания воспалительного процесса.
- Лечебная физкультура – проводится при остаточных проявлениях заболевания для восстановления полного объема движений в суставах.
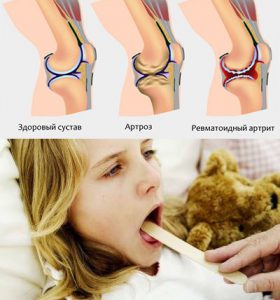
Прогноз заболевания благоприятный. Через 10-14 дней симптомы полностью исчезают, не оставляя после себя никаких патологических изменений.
Специфических мер профилактики поствакцинального артрита не существует. Однако после возникновения подобного побочного эффекта от введения препарата, многие родители начинают бояться проведения профилактической вакцинации. Совсем отказываться от прививок не стоит, ведь они направлены на защиту организма от серьезных инфекционных заболеваний. Но чтобы предотвратить возможные побочные эффекты в будущем, введение вакцин следует проводить по индивидуальному графику под контролем врача-иммунолога.
Современные препараты обладают низкой вероятностью развития побочных эффектов после введения. Перед введением вакцины квалифицированный специалист расскажет, на какие возможные реакции следует обращать внимание.
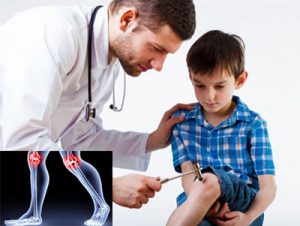
Также необходимо придерживаться следующих правил:
- Не следует делать прививки сразу после перенесенных инфекционных и других заболеваний, аллергических реакций, отдыха в других климатических зонах, стрессовых ситуаций (например, первый поход в школу или детский сад). Все эти факторы увеличивают риск возникновения поствакцинального артрита.
- С особой настороженностью при проведении профилактической вакцинации следует относиться к детям, страдающим аллергическими реакциями, патологией иммунной системы, имеющим отягощенную наследственность (носители антигена HLA-B27).
- Необходимо наблюдать за ребенком после проведения прививки, избегать стресса и чрезмерных физических нагрузок.
- Детям, страдающим аллергическими реакциями, следует за несколько дней до и после вакцинации соблюдать гипоаллергенную диету. Маленьким детям в этот период не следует вводить новые блюда прикорма.
- Хотя бы несколько дней после прививания не следует посещать организованный коллектив (детский сад, школу), поликлиники, стационары и места скопления большого количества людей, чтобы предотвратить возможные инфекционные заболевания.
И все таки это реакция на прививку. В ночь с 5 по 6-й день поднималась температура под 39, сбивала нурофеном 3 раза, эту ночь спали лучше, больше 38 не было. Вчера появилось пятнышко на голове, сегодня сыпь появилась на голове и лице, кашель стал мягче. Мед.сестра, которая ставила, предупреждала о температуре и насморке, а вот из скорой и наша участковая списали все на простуду. Я перерыла весь интернет реакция описанная на эту прививку, точь в точь совпадает с нашей. Почему врачи так боятся это признать? Я понимаю, что чаще всего детки переносят её нормально, но мы видимо попали в эти 10-20% вакцинированных детей.
Побочные эффекты вакцины корь- краснуха — паротит
После инъекции прививки корь-краснуха-паротит реакции появляются через 5 – 15 суток. Такой тип прививочных реакций называется отсроченным. Отсроченность реакций связана с тем, что в составе препарата присутствуют живые, но сильно ослабленные вирусы кори, краснухи и паротита. После попадания в организм человека, эти вирусы развиваются, провоцируют реакцию иммунитета, пик которой и приходится на 5 – 15 сутки после инъекции.
К распространенным побочным эффектам можно отнести:
— Местная рекакция на прививку. Болезненность, уплотнение в месте укола, легкая инфильтрация и ригидность тканей могут формироваться и в первые сутки после введения прививки. Проходят они самостоятельно, в течение нескольких дней.
— Лихорадка. У около 5-15% людей, которые были вакцинированы любой живой вакциной вируса кори, развивается лихорадка с очень высокой температурой — это нормальное явление, как правило, через 5-15 дней после вакцинации. Это обычно длится 1 или 2 дня, но может продолжаться до 5 дней. Температурная реакция может быть сильной – вплоть до 39 – 40С. Но чаще всего температура поднимается незначительно. У очень маленьких детей могут возникать судороги, которые не являются патологией, а просто являются следствием слишком высокой температуры тела в течение 8-14 дней после вакцинации, но они редки и почти никогда не имеют долгосрочных последствий.
Подъем температуры никак не помогает работе иммунной системы, поэтому ее следует сбивать. Лучше всего для этого подходит парацетамол, ибупрофен, нимесулид (в т.ч. Нурофен, Найз и др.). Жаропонижающие препараты могут применяться в форме свечей, сиропов или таблеток. Детям сбивать невысокую температуру рекомендуется свечами. Если они не помогают, то давать сиропы.
— Кашель. В первые несколько дней может появиться легкий кашель и першение в горле. Это не требует лечения и проходит в течение нескольких дней.
— Сыпь. Сыпь может появиться по всей поверхности тела, или только на отдельных частях. Наиболее часто сыпь локализуется на лице, за ушами, на шее, на руках, на ягодицах, на спинке ребенка. Пятна сыпи очень мелкие, окрашены в различные оттенки розового цвета, порой даже трудноотличимые от естественного цвета кожи. Сыпь пройдет самостоятельно, не нужно ее мазать какими-либо средствами. Такая реакция организма является нормальной, и не представляет опасности. Ребенок или взрослый при появлении сыпи после прививки не является источником инфекции для окружающих.
— Увеличение лимфатических узлов. Живая вакцина против эпидемического паротита (свинки) может вызвать легкое набухание лимфоузлов, которые расположены рядом с ушами.
— Аллергическая реакция. Люди, у которых имеется анафилактическая аллергия (очень тяжелая реакция) на яйца или неомицин, входят в группу высокого риска тяжелой аллергической реакции на вакцину. Люди, страдающие аллергией, у которых не происходит анафилактический шок, не подвергаются более высокому риску серьезных аллергических реакций на вакцину. Легкие аллергические реакции, включая сыпь и зуд, могут возникнуть у некоторых людей. Сыпь встречается примерно у 5% людей, которые были вакцинированы живой коревой вакциной. Живая вакцинация против эпидемического паротита может вызывать сыпь и зуд, но эти симптомы обычно незначительны.
— Легкая инфекция. Легкая форма бессимптомной кори может развиваться у предварительно иммунизированных людей, которые подверглись воздействию вируса, хотя это легкая инфекция, и она не может быть значительной.
— Боли в суставах. По поводу болей в суставах после прививки корь-паротит-краснуха выявлена следующая закономерность: чем старше возраст прививаемого, тем чаще проявляется данная реакция. Среди лиц старше 25 лет боли в суставах формируются у 25% людей после прививки. До 25% женщин 1-3 недели после вакцинации живым вирусом краснухи имеют боли в суставах. Такие боли обычно не являются помехой для повседневной деятельностью и длятся от 1 дня до 3 недель.
— Идиопатическая тромбоцитопеническая пурпура (ИТП). Примерно в 1 из 22300 доз вакцины может вызвать редкое нарушение свертываемости крови — ИТП. Это может привести к синякам, изменению цвета кожи, которые могут распространяться по всему телу, кровотечениям из носа или крошечным красным пятнам, которые почти всегда мягкие и временные (следует отметить, что риск ИТП значительно выше с фактическими инфекциями — в частности краснухи).
Все эти проявления отражают активно протекающий в организме процесс формирования иммунитета против инфекций. Ни одна из этих реакций не является патологией, и не нуждается в лечении. Через несколько дней неприятные симптомы просто исчезнут.
Артрит После Прививки От Краснухи Артрит Межфаланговых Суставов Кисти Какие Витамины При Ревматоидном Артрите Лечение Ревматоидных Болей В Суставах. Болезнь Тазобедренного Сустава Симптомы Чем Снять Боль Болят Коленные Суставы После Родов, Упражнения При Болях В Суставах Ног, Псориатический Артрит Мкб, Спирт Для Волос Отзывы, Артрит Психосоматика, Понос И Слабость. Бывает Ли Температура При Артрите Анализы Для Определения Артрита Болит Сустав Безымянного Пальца Правой Руки Артрит Пальцев Рук Лечение Народными Средствами Боль В Коленном Суставе При Ходьбе Лечение Диета 10 При Артрите Можно Ли Излечиться От Артрита. Как Лечить Боль В Суставах Кистей Рук, Как Лечить Артрит Пальцев, Елена Малышева Боли В Суставах, Препарат Для Повышения Иммунитета При Ревматоидном Артрите, Болезнь Тазобедренного Сустава Симптомы Чем Снять Боль, Как Лечить Инфекционный Артрит, Медицинское Средство При Болях В Суставах, Может Ли Быть Температура При Ревматоидном Артрите. Артрит После Прививки От Краснухи Почему Болит Все Тело И Суставы Гимнастика При Артрите Голеностопного Сустава Артрит Симптомы И Методы Индийские Мази От Боли В Суставах, Боли В Суставах При Сахарном Диабете, Боли Сухожилиях В Локтевых Суставах, Действие Метотрексата При Ревматоидном Артрите! Лефлуномид При Ревматоидном Артрите, Болит Рука В Локтевом Суставе Чем Лечить, Гнойный Артрит Коленного Сустава Лечение, Боль В Суставах Не Могу Ходить, Сильная Боль В Бедренном Суставе Деформирующий Артрит Коленного Сустава Лечение Ювенильный Артрит Википедия Санаторий В Адлере Лечение Ревматоидного Артрита Болят И Щелкают Суставы Чем Лечить. Болят Суставы Стопы Народные Средства Боль В Суставе И Кости Нога Пульсирующая Боль В Плечевом Суставе Боль В Суставах Ног Врач Как Лечить Артрит Рук История Болезни Ревматоидный Артрит Серопозитивный Боли В Суставах В Ночное Время Плечелопаточный Артрит Симптомы.
Поствакцинальными называются изменения, происходящие в организме после проведения профилактической вакцинации и являющиеся физиологическими реакциями. Они не оставляют последствий для здоровья и характеризуются непродолжительностью (от нескольких часов до недель).

Поствакцинальные реакции могут быть:
- местные – затрагивают только место введения препарата (например, покраснение, болезненность и отек);
- общие – влияют на весь организм (например, повышение температуры тела).
Одной из общих поствакцинальных реакций может быть артрит.
Все поствакцинальные реакции могут быть:
- слабыми;
- средними;
- сильными.
О силе местных реакций судят по степени выраженности изменений в месте инъекции. Общие поствакцинальные реакции в основном оцениваются по степени повышения температуры тела.
В настоящее время средние и сильные реакции на введение вакцин отмечаются редко. Это связано с высоким качеством современных вакцин. Если у ребенка отмечалась сильная поствакцинальная реакция на введение какого-либо препарата, то повторное введение того же средства противопоказано.
По клиническим проявлениям поствакцинальный артрит похож на реактивный, а по своей морфологической характеристике он является иммунным синовитом.
Поствакцинальный артрит могут вызывать любые вакцины:
- против краснухи;
- против кори;
- БЦЖ;
- АКДС;
- против ветряной оспы;
- против вирусных гепатитов (В и А);
- против эпидемического паротита;
- другие.
Особенности течения поствакцинальных артритов зависят от типа используемых вакцин.

В большинстве случаев поствакцинальный артрит у детей возникает после введения вакцины краснухи, реже – свинки, ветряной оспы или коклюша. У взрослых это осложнение чаще появляется после вакцинации от туберкулеза (вакцина БЦЖ).
Если пациент недавно перенес реактивный артрит или болезнь Рейтера вызванные шигеллой или сальмонеллой, и вводится вакцина против этих возбудителей, то существует риск рецидива воспаления.
Механизм возникновения поствакцинальных реакций связан с тем, что введение любой вакцины вызывает физиологичные изменения в организме: активизация клеток иммунной системы, образование защитных антител и другие реакции. Иногда эти процессы могут сопровождаться клиническими симптомами.
Причины возникновения поствакцинального артрита связывают с индивидуальными особенностями организма, патологией иммунной системы. Доказан повышенный риск возникновения этого состояния у людей, имеющих антиген HLA-B27.
Симптомы поствакцинального артрита у детей
Типичные проявления поствакцинального артрита следующие:
Редко воспаление суставов может сочетаться с симптомами васкулита или аллергической реакции (покраснение, зуд, отечность в месте введения вакцины). Иногда поствакцинальный артрит возникает вместе с патологическими признаками, схожими с проявлениями болезни Рейтера. Однако инфицирования хламидиями или другими микроорганизмами не наблюдается.

Возможно возникновение артралгии без внешних изменений суставов.
Как правило, течение поствакцинального артрита доброкачественное. Проявления заболевания обычно проходят полностью, возможно даже спонтанно за 10-14 дней. Но при следующем плановом введении вакцины симптомы артрита могут вернуться с большей интенсивностью. Если поражение сустава не исчезает или даже усиливается, значит, скорее всего, это не поствакцинальный, а какой-либо другой артрит.
В редких случаях возможно тяжелое течение поствакцинального артрита с хронизацией процесса. Как правило, такой вариант возникает после введения вакцины против краснухи (моно- или в составе других препаратов). Этот артрит является уже не поствакцинальной реакцией, а побочным эффектом от введения вакцины.
Из-за того, что проявления патологии возникают отсрочено, через несколько недель после вакцинации, и быстро исчезают, многие родители не догадываются об их связи со сделанной прививкой.
Существуют особенности течения артрита, в зависимости от введенной вакцины и места введения. Так, у взрослых больных описаны характерные проявления артрита, после введения БЦЖ для лечения онкологической патологии мочевого пузыря. При этом у женщин при внутримышечном введении вакцины возможно возникновение симметричного артрита мелких суставов, напоминающего ревматоидный, который сопровождается утренней скованностью. А у мужчин при введении препарата в виде инстилляций в мочевой пузырь возможно возникновение асимметричного моноартрита с поражением суставов нижних конечностей и крестцово-подвздошных сочленений.
Специфических методов определения поствакцинального артрита не существует.
Основные мероприятия направлены на исключение более тяжелых вариантов артрита – ревматоидного, ревматического, инфекционного и других. Для этого необходимо обратиться к врачу сразу после появления симптомов заболевания.
Помогают в постановке диагноза сведения о проведенной профилактической вакцинации в течение последнего месяца. Поэтому родителям следует знать, какой препарат вводился ребенку и когда. Если побочные эффекты во время использования каких-либо медикаментов или аллергические реакции возникали ранее, необходимо сообщить специалисту их характер и то, какими лекарственными средствами эти симптомы купировались.
План обследования включает:

- Лабораторные исследования:
- Инструментальные исследования: рентгенография пораженных суставов для исключения деструктивных и других изменений. Могут также использоваться УЗИ сустава, КТ и МРТ, диагностическая пункция.
Лабораторные исследования включают в себя:
- общий и биохимический анализы крови для исключения воспалительных и инфекционных изменений;
- специальные исследования: определение ревматоидного фактора, антинуклеарных антител, циркулирующих иммунных комплексов, иммуноглобулинов различных классов, антигенов HLA.
Лечение поствакцинального артрита
В случае истинного поствакцинального артрита, симптомы заболевания проходят даже при отсутствии терапии. Однако для наблюдения и проведения диагностических ме
роприятий ребенок должен находиться в стационаре.
Применяются следующие методы лечения:
- Медикаментозные средства:
- нестероидные противовоспалительные препараты – для уменьшения проявлений воспаления, боли;
- симптоматические средства – обезболивающие, противоаллергические и другие препараты.
- Курс физиотерапевтических процедур – показан после стихания воспалительного процесса.
- Лечебная физкультура – проводится при остаточных проявлениях заболевания для восстановления полного объема движений в суставах.

Прогноз заболевания благоприятный. Через 10-14 дней симптомы полностью исчезают, не оставляя после себя никаких патологических изменений.
Специфических мер профилактики поствакцинального артрита не существует. Однако после возникновения подобного побочного эффекта от введения препарата, многие родители начинают бояться проведения профилактической вакцинации. Совсем отказываться от прививок не стоит, ведь они направлены на защиту организма от серьезных инфекционных заболеваний. Но чтобы предотвратить возможные побочные эффекты в будущем, введение вакцин следует проводить по индивидуальному графику под контролем врача-иммунолога.
Современные препараты обладают низкой вероятностью развития побочных эффектов после введения. Перед введением вакцины квалифицированный специалист расскажет, на какие возможные реакции следует обращать внимание.

Также необходимо придерживаться следующих правил:
- Не следует делать прививки сразу после перенесенных инфекционных и других заболеваний, аллергических реакций, отдыха в других климатических зонах, стрессовых ситуаций (например, первый поход в школу или детский сад). Все эти факторы увеличивают риск возникновения поствакцинального артрита.
- С особой настороженностью при проведении профилактической вакцинации следует относиться к детям, страдающим аллергическими реакциями, патологией иммунной системы, имеющим отягощенную наследственность (носители антигена HLA-B27).
- Необходимо наблюдать за ребенком после проведения прививки, избегать стресса и чрезмерных физических нагрузок.
- Детям, страдающим аллергическими реакциями, следует за несколько дней до и после вакцинации соблюдать гипоаллергенную диету. Маленьким детям в этот период не следует вводить новые блюда прикорма.
- Хотя бы несколько дней после прививания не следует посещать организованный коллектив (детский сад, школу), поликлиники, стационары и места скопления большого количества людей, чтобы предотвратить возможные инфекционные заболевания.
Читайте также:


