Боль в суставах при тромбоцитопении
Тромбоцитопении в зависимости от причины, их вызывающей, делятся на тромбоцитопении вследствие нарушенного воспроизводства тромбоцитов (радиация, иммунодепрессивное действие медикаментов и химических веществ, заболевание системы крови, злокачественные новобразования, авитаминоз и др.) и тромбоцитопении вследствие повышенного разрушения тромбоцитов аугоиммунного, иммунного и неимунного генеза. Тромбоцитопатии обусловлены неполноценностью тромбоцитов при сохранности их количества.
Наряду с кожными проявлениями для тромбоцитарного дефекта характерны геморрагии на слизистых оболочках. Очень часты носовые и десневые кровотечения, могут возникать почечные и маточные кровотечения. Очень опасны хирургические вмешательства на органах полости рта и в области носоглотки. Экстракция зубов и удаление миндалин нередко вызывает массивные кровотечения, угрожающие жизни больного. Гематом нет.
У девочек основными проявлениями часто являются меноррагии и метроррагии — длительные обильные менструации и нециклические маточные кровотечения.
Лечение аутоиммунных и иммунных тромбоцитопений основано на назначении больным кортикостероидных гормонов (преднизолон) и цитостатических препаратов (винкристин). При неэффективности кортикостероидной терапии в течение одного года больным рекомендуется спленэктомия. Основанием для спленэктомии служит то, что в селезенке депонируется до 1/3 всех тромбоцитов.
Геморрагический васкулит, или болезнь Шенлейна—Геноха, — остро развивающееся инфекционно-аллергическое заболевание с преимущественным поражением микроциркуляторного русла кожи, суставов, желудочно-кишечного тракта и почек. Встречается как самостоятельная болезнь и как синдром геморрагического васкулита при инфекционных, ревматических и гематологических заболеваниях. Частота геморрагического васкулита у девочек и мальчиков одинакова, болеют преимущественно дети младшего и старшего школьного возраста.
Этиология. Полиэтиологическое заболевание, в развитии которого имеет значение ряд эндогенных и экзогенных факторов. Большую роль играют инфекции и аллергические реакции. Заболевание чаще развивается у детей с хроническим тонзиллитом, кариесом зубов, туберкулезным инфицированием. Нередко геморрагический васкулит начинается через 1—4 нед после ангины, ОРВИ, скарлатины или другого инфекционного заболевания. У ряда пациентов развитию геморрагического васкулита предшествуют вакцинация, лекарственная непереносимость, пищевая аллергия, травма, охлаждение. Определенное значение имеет состояние макроорганизма: реактивность ребенка, наследственная предрасположенность к аллергическим и сосудистым болезням.
Патогенез. Микробный или другой причинный агент приводит к сенсибилизации организма, на фоне которого при воздействии разрешающего фактора развивается гиперергическая реакция, в патогенезе которой ведущую роль играют иммунные механизмы и нарушение системы свертывания крови. Нарушения свертывающей системы крови проявляются в виде внутрисосудистой гиперкоагуляции. Итогом поражения сосудистой стенки, нарушения ее проницаемости и изменения системы свертывания крови являются выраженные микроцир-куляторные расстройства с образованием геморрагии, в тяжелых случаях — вплоть до очагов некроза.
Клиническая картина. Типичными клиническими проявлениями геморрагического васкулита являются следующие синдромы: кожный геморрагический, суставной, абдоминальный и почечный. Заболевание начинается остро. У большинства заболевших детей температура тела повышается до 38—39° С, утрачивается аппетит, появляется слабость. Через 1—2 дня, а иногда в первые часы болезни появляются кожные высыпания, припухлость и болезненность суставов, боли в животе, Реже болезнь развивается постепенно, когда в течение I—2 нед отмечаются недомогание, ухудшение аппетита, субфебрилитет, после чего выявляются типичные синдромы. В редких случаях геморрагические высыпания возникают внезапно у ребенка с хорошим самочувствием и нормальной температурой тела.
Болезнь может проявиться одним или несколькими синдромами в различных сочетаниях. Клинические проявления могут быть яркими и слабовыраженными.
Наиболее характерным и ведущим в постановке диагноза является кожный геморрагический синдром, который наблюдается у всех больных детей. Кожные высыпания обычно служат первым проявлением геморрагического васкулита, хотя в ряде случаев они появляются на фоне суставного или абдоминального синдрома. Сыпь — мелкопятнистые кровоизлияния, реже петехии, иногда — уртикарные и пятнисто-папулезные элементы, которые в динамике превращаются в геморрагическое пятно. Высыпания располагаются симметрично на стопах, голенях, бедрах, ягодицах, разгибательной поверхности предплечий и плеч, в области пораженных суставов. Только в тяжелых случаях сыпь распространяется на туловище, лицо, слизистые оболочки; геморрагии сливаются в обширные участки, на месте которых может образоваться некроз. Со вторых суток после появления геморрагические высыпания начинают угасать, последовательно принимая синюшно-коричневый, коричневый, желтоватый оттенок. Характерная черта кожного синдрома — волнообразность высыпаний. Обычно наблюдаются 2—4 и более волны, поэтому при осмотре больного выявляются и свежие, и угасающие геморрагии.
Вторым по частоте является суставной синдром. Поражение суставов обычно носит симметричный характер. Изменения распространяются на несколько крупных суставов, преимущественно коленные, голеностопные, луче-запястные и локтевые, реже — плечевые и мелкие суставы кисти. Боли, отек и ограничение движения суставов удерживаются в течение 2—3 дней. Однако, как и кожный синдром, суставной синдром может иметь волнообразное течение. Нередко боли в суставах бывают столь сильными, что ребенок плачет, не дает дотронуться до суставов и накрыть себя одеялом. С исчезновением болей функция суставов полностью восстанавливается. Наряду с кожным и суставным синдромами при геморрагическом васкулите могут наблюдаться мышечные боли и ангионевротические отеки.
Абдоминальный синдром является третьим по частоте возникновения. В бурно протекающих случаях геморрагического васкулита он развивается волнообразно, одновременно с кожным и суставным синдромами, но может возникнуть и как первый симптом заболевания. Клиническими проявлениями абдоминального синдрома являются боли в животе, рвота, иногда — желудочно-кишечное кровотечение. Боли в животе появляются внезапно, носят приступообразный характер, интенсивные, мучительные, не имеют четкой локализации, могут сопровождаться тошнотой, рвотой, учащением стула. Иногда в рвотных массах и кале обнаруживаются прожилки крови. В отдельных тяжелых случаях наблюдается значительная потеря крови со рвотой и стулом. В момент болевого приступа ребенок беспокоен, кричит, на лице выражение страдания, положение вынужденное — на боку с приведенными к животу ногами. При ослаблении болей ребенок продолжает лежать неподвижно, боясь изменением положения вызвать новый приступ. При осмотре больного живот бывает запавшим или вздутым, при пальпации определяется разлитая болезненность. При сильных болях нередко дети боятся обследования и щадят живот при пальпации. Поэтому может возникнуть ложное мнение о наличии острого живота. Тем не менее при выраженном абдоминальном синдроме необходимо совместное наблюдение больного педиатром и хирургом, так как геморрагический васкулит в тяжелых случаях может осложниться инвагинацией или перфорацией кишечника.
Почечный синдром наблюдается реже, чем остальные типичные клинические проявления геморрагического васкулита. Он встречается при генерализованных его формах и присоединяется чаще на 2—4-й неделе заболевания. Обычно у больных отмечаются умеренная протеинурия с микрогематурией, которые исчезают на фоне лечения. В редких случаях наблюдается хронический гло-мерулонефрит с развитием хронической почечной недостаточности. Отмечено, что при волнообразном течении геморрагического васкулита и ранних сроках появления изменений в моче почечный синдром приобретает затяжное тяжелое течение.
Лабораторные данные. В остром периоде определяются изменения периферической крови, диспротеинемия. На высоте клинических проявлений, особенно в случаях с абдоминальным синдромом и гломерулонефритом, возможно увеличение СОЭ, отмечается умеренный нейтрофильный лейкоцитоз (12—18х10 9 /л), нередко наблюдаются повышение содержания белка плазмы и диспротеинемия.
Течение. Может быть острым, рецидивирующим и хроническим. В детском возрасте чаще наблюдается острое течение болезни с бурным волнообразным развитием геморрагических высыпаний, суставных и абдоминальных болей, а в ряде случаев — быстрым присоединением почечного синдрома. Однако встречаются и легкие острые формы геморрагического васкулита, протекающие в виде моносиндрома (обычно кожного геморрагического) или сочетание двух синдро- мов. Выздоровление наступает к концу месяца. В настоящее время заболевание нередко принимает рецидивирующее (до 3 мес) или хроническое течение. При хроническом течении обострения геморрагического васкулита наблюдаются нередко на протяжении нескольких лет. Хроническое течение более свойственно вариантам заболевания с поражением почек, но может быть и у больных без почечного синдрома.
Диагноз. Устанавливают на основании следующих симптомов: симметричных геморрагических высыпаний на конечностях, редко — на лице и туловище; полиартрита с интенсивными болями в крупных суставах, не оставляющего суставных деформаций; выраженных приступообразных болей в животе в сочетании со рвотой, реже — желудочно-кишечными кровотечениями; умеренной про-теинурии и микрогематурии или гломерулонефрита, возникающих через 2—4 нед после проявления других симптомов геморрагического васкулита. Основной диагностический критерий заболевания, встречающийся у всех больных, — кожный геморрагический синдром.
Дифференциальный диагноз. В типичных случаях диагноз геморрагического васкулита не представляет трудности. Однако при быстром исчезновении кожного синдрома или появлении типичных высыпаний в поздние сроки может возникнуть необходимость проведения дифференциального диагноза с ревматизмом, заболеваниями желудочно-кишечного тракта, гломерулонефритом.
При болях в суставах или животе назначают обезболивающие средства. При наличии очаговой инфекции назначают антибиотики. Лекарственная терапия оказывает положительный эффект при геморрагическом васку-лите, протекающем с ограниченными высыпаниями и умеренно выраженным суставным и абдоминальным синдромами. В остро текущих случаях с бурным распространением кожных геморрагии, отеками Квинке, выраженным суставным, абдоминальным синдромами применяют средства с противовоспалительным и иммунодепрессивным действием (индометацин, преднизолон). Индометац и н назначают в возрастных дозировках при сильных волнообразных болях в суставах. Преднизолон применяют коротким курсом, максимальная суточная доза составляет 0,5—1 мг/кг. Максимальную дозу дают в течение 5—7 дней, затем дозу снижают и полностью отменяют. При тяжелом течении геморрагического васкулита с яркими геморрагическими проявлениями и изменением системы свертывания крови применяют антикоагулянты и антиагреганты (курантил). Гепарин вводят подкожно по 200—400 ЕД/кг 4 раза в сутки до исчезновения геморрагических высыпаний и кишечных кровотечений. При развитии гломерулонефрита назначают такую же терапию, как и при гломерулонефритах другого генеза.
Прогноз. В большинстве случаев благоприятный. Однако при генерализованных, тяжело протекающих формах геморрагического васкулита с выраженным абдоминальным синдромом, а также в случае развития хронического гломерулонефрита может наступить летальный исход.
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
Тромбоцитопения — это снижение количества тромбоцитов (кровяных пластинок) в крови, в результате чего нарушается формирование кровяного тромба, возникает повышенная кровоточивость, затрудняется остановка кровотечений.
Для чего нужны тромбоциты?
Тромбоциты (кровяные пластинки) — один из трех видов форменных элементов крови (два других вида — лейкоциты и эритроциты). Их часто называют клетками крови, но на самом деле они не являются таковыми, а представляют собой отшнуровавшиеся фрагменты мегакариоцитов — особой разновидности гигантских клеток, которые находятся в красном костном мозге.
- Два основных свойства кровяных пластинок — способность к прилипанию и склеиванию. За счет этого тромбоциты формируют пробку, которая перекрывает просвет сосуда при его повреждении.
- Кроме того, тромбоциты выделяют активные вещества, которые принимают участие в процессе свертывания крови и последующем разрушении тромба.
- Нормальные размеры кровяных пластинок — 1–4 микрометра.
- В среднем тромбоцит живет 8 суток.
Нормальное содержание тромбоцитов в крови — 150–300*109 на литр. Тромбоцитопенией называют состояние, при котором этот показатель меньше.
Как выявляют тромбоцитопению?
Для определения количества тромбоцитов назначают общий анализ крови. В зависимости от степени снижения содержания кровяных пластинок, врач может установить степень тяжести тромбоцитопении:
- умеренная тромбоцитопения — 100–180*109 на литр;
- резкая тромбоцитопения — 60–80*109 на литр;
- выраженная тромбоцитопения — 20–30*109 на литр.
Существует много причин тромбоцитопении. Их можно разделить на две большие группы: врожденные и приобретенные. Врожденные тромбоцитопении возникают в результате наследственных заболеваний, сопровождающихся нарушением кроветворения. При этом нередко изменяется не только количество, но и строение, функции кровяных пластинок.
Причины приобретенной тромбоцитопении: разведение крови (переливание растворов после большой кровопотери), скопление тромбоцитов в одном месте (например, в увеличенной селезенке), повышенное потребление кровяных пластинок при свертывании крови, разрушение в результате действия токсинов, иммунных реакций и воздействия других факторов.
Тромбоцитопения может быть самостоятельным заболеванием — это идиопатическая тромбоцитопеническая пурпура, или болезнь Верльгофа, состояние, при котором организм вырабатывает антитела против собственных тромбоцитов. В остальных случаях тромбоцитопения является лишь одним из симптомов какого-либо другого заболевания.
- Систематическое злоупотребление алкоголем, алкоголизм. Алкоголь подавляет работу красного костного мозга и вызывает дефицит фолиевой кислоты, которая нужна для кроветворения.
- Беременность. Во время беременности в организме женщины возникает много причин для развития тромбоцитопении (гормональная перестройка, разжижение крови, повышенная потребность в витаминах, аллергические реакции и пр.).
- Заболевания печени. В печени синтезируются некоторые вещества, принимающие участие в свертывании крови. Когда их выработка уменьшается, развивается повышенная кровоточивость, организм потребляет повышенное количество тромбоцитов. Кроме того, кровяные пластинки скапливаются в увеличенной селезенке.
- Применение некоторых лекарств. К тромбоцитопении могут приводить мочегонные препараты, нитроглицерин, анальгин, гепарин, витамин K, резерпин, антибиотики, цитостатики (противоопухолевые препараты).
- ДВС-синдром (диссеминированное внутрисосудистое свертывание). Это состояние, при котором в мелких сосудах происходит свертывание крови и образование большого количества микротромбов — идет интенсивное расходование тромбоцитов и снижение их уровня в крови. ДВС-синдром может развиваться при различных патологиях, например, при инфекциях и интенсивных кровотечениях.
- Системная красная волчанка и системные васкулиты. Тромбоцитопения возникает в результате аутоиммунного процесса.
- Сердечная недостаточность. Состояние, при котором сердце не может полноценно обеспечить кровоснабжение органов. Иногда при этом кровь застаивается в селезенке — она увеличивается, и в ней скапливаются тромбоциты. Также тромбоциты расходуются в результате роста тромбов в сосудах, где происходит застой крови (в частности, в венах нижних конечностей).
- Лучевая терапия. Излучение, которое уничтожает опухолевые клетки, одновременно может повредить ткань красного костного мозга, в результате чего нарушается образование эритроцитов, лейкоцитов, тромбоцитов.
- Системная красная волчанка.
- Тяжелый ДВС-синдром.
- Острые лейкозы. При лейкозах в красном костном мозге возникают злокачественные клетки, которые постепенно размножаются и вытесняют нормальную кроветворную ткань. В итоге нарушается образование эритроцитов и тромбоцитов.
- Гемолитическая болезнь новорожденного. Развивается при несовместимости крови матери и плода (по группе крови AB0, резус-фактору). В организме матери вырабатываются антитела против крови ребенка.
- Острая лучевая болезнь. В том числе может развиваться после чрезмерных доз лучевой терапии.
- Передозировка цитостатиков. Эти препараты применяются для лечения злокачественных опухолей и некоторых других заболеваний.
- Тяжелое течение острого лейкоза.
Симптомы тромбоцитопении зависят от основного заболевания. Общие признаки:
- беспричинное появление синяков на коже;
- медленная остановка кровотечения после порезов;
- частые носовые кровотечения;
- повышенная кровоточивость слизистой оболочки рта — в слюне появляются примеси крови;
- люди с тромбоцитопенией имеют повышенный риск кровотечений во внутренних органах, кровоизлияний в головной мозг.
При появлении этих симптомов нужно посетить врача и сдать общий анализ крови. Если в нем будут обнаружены изменения, то терапевт направит вас к гематологу для дальнейшего обследования. Умеренную и резкую тромбоцитопению зачастую можно лечить амбулаторно. Выраженная тромбоцитопения — опасное состояние, при котором больного немедленно помещают в палату интенсивной терапии. Тактика лечения определяется основным заболеванием, которое привело к снижению количества тромбоцитов.
Тромбоцитопения при онкологических заболеваниях
Тромбоцитопения — распространенная проблема у онкологических больных. Чаще всего ее причиной становится химиотерапия. Вероятность развития тромбоцитопении зависит от типа химиопрепаратов, она наиболее высока при применении гемцитабина и препаратов платины (цисплатин, карбоплатин, оксалиплатин и др.).
Механизмы развития тромбоцитопении различаются у разных химиопрепаратов:
- Алкилирующие агенты (к которым также относят препараты платины) оказывают влияние на стволовые клетки, дающие начало не только тромбоцитам, но и эритроцитам, лейкоцитам.
- Циклофосфамид влияет на более поздние клетки-предшественники мегакариоцитов — гигантски клеток с большим ядром, от которых отшнуровываются тромбоциты.
- Бортезомиб нарушает отшнуровывание тромбоцитов от мегакариоцитов.
- Некоторые лекарственные препараты способствуют апоптозу (гибели) тромбоцитов [1] .
Лучевая терапия также способна приводить к миелосупрессии — подавлению функции красного костного мозга и снижению уровня разных видов кровяных телец, в том числе тромбоцитов. Риск данного осложнения высок при облучении области таза.
При химиолучевой терапии — когда одновременно применяется лучевая терапия и химиотерапия — риск тромбоцитопении еще более высок [2] .
Некоторые виды онкологических заболеваний могут сами стать причиной тромбоцитопении. Например, при лимфоме и лейкемии опухолевые клетки поражают красный костный мозг и вытесняют его нормальную ткань. Редкие причины — поражение костей при раке простаты и молочной железы, злокачественные опухоли селезенки [3] .
Когда у онкологического пациента снижается количество тромбоцитов в крови и повышается кровоточивость, врач должен учесть все возможные причины, в том числе вышеперечисленные в этой статье патологии, не связанные с онкологическим заболеванием, лучевой терапией и химиотерапией.
- При снижении уровня тромбоцитов ухудшается состояние пациента и возникают некоторые сложности с лечением:
- При снижении менее 100*109 на литр приходится с осторожностью проводить химиотерапию и лучевую терапию, так как тромбоцитопения может стать более серьезной, усиливается риск кровотечений.
- При снижении менее 50*109 на литр повышается риск серьезного кровотечения во время хирургического вмешательства.
- При снижении менее 10*109 на литр сильно повышается риск спонтанных кровотечений.
Стандартные методы борьбы с тромбоцитопенией при онкологических заболеваниях:
- Изменение программы терапии. Врач может изменить дозы препаратов, заменить их на другие, увеличить продолжительность перерывов между циклами химиотерапии, назначить вместо комбинации препаратов только один препарат.
- Переливание тромбоцитарной массы показано при снижении уровня тромбоцитов менее чем до 20*109/л, а если есть угроза сильного кровотечения, или пациенту предстоит курс химиотерапии — до 30*109/л и ниже.
Переливание тромбоцитарной массы приравнивается к хирургическому вмешательству. До, во время и после процедуры больного должен осмотреть врач-гемотрансфузиолог. В ходе переливания состояние пациента контролирует медицинская сестра. Тромбоцитарную массу вводят через одноразовую стерильную систему, либо через центральный венозный катетер или инфузионную порт-систему. Обычно переливают 1–2 дозы тромбоцитарной массы по 50–60 мл в течение 0,5–1 часа.
Тромбоцитопения это группа заболеваний или синдромов, при которых отмечается снижение количества тромбоцитов в крови ниже 150*109 в одном литре.
Данному заболеванию присвоен код D69 по МКБ 10. Тромбоциты или кровяные пластинки, это плоские клетки, которые не имеют ядер. У них неправильная округлая форму.
Диаметр клетки составляет до 4 мкм, а ее толщина до 0,5 мкм.
Что это такое?
Тромбоцитопения – патологическое состояние, характеризующееся снижением количества тромбоцитов, циркулирующих в периферической крови, менее 150 000 в одном микролитре. Это сопровождается повышенной кровоточивостью и замедленной остановкой кровотечения из мелких сосудов. Тромбоцитопения может являться самостоятельным заболеванием крови, а также может быть симптомом при различных патологиях других органов и систем.
Свойства тромбоцитов
Тромбоциты, клетки крови, продуцируются в костном мозге, живут чуть больше недели, распадаются в селезенке (большая часть) и в печени. Они имеют округлую форму, по виду напоминают линзы. Чем больше размер тромбоцита, тем он моложе. Ученые давно заметили под микроскопом, что при любом действии раздражителей они раздуваются, выпускают ворсинчатые отростки, сцепляются друг с другом.
Главные задачи тромбоцитов в организме:
- защита от кровотечений — склеиваясь клетки образуют тромбы, которыми перекрывается раненый сосуд;
- синтез факторов роста, влияющих на процессы восстановления тканей (эпителия оболочек разных органов, эндотелия сосудистой стенки, костных клеток-фибробластов).
Уровень тромбоцитов колеблется: уменьшается ночью, в весенний период, у женщин при менструациях, беременности. Известно, что недостаток витамина В12 и фолиевой кислоты в продуктах питания снижает количество тромбоцитов. Такие колебания носят временный, физиологический характер.
Нормальным уровнем тромбоцитов крови считается 150 тыс. в одном микролитре (150 х109/л). Количество ниже этой цифры относят к тромбоцитопениям, патологическим состояниям.
Классификация
Тромбоцитопении принято классифицировать на основании ряда признаков: причин, характера синдрома, патогенетического фактора, тяжести геморрагических проявлений. По этиологическому критерию различают первичные (идиопатические) и вторичные (приобретенные) тромбоцитопении. В первом случае синдром является самостоятельным заболеванием; во втором – развивается вторично, при ряде других патологических процессов.
Тромбоцитопения может иметь острое течение (длительностью до 6 месяцев, с внезапным началом и быстрым снижением количества тромбоцитов) и хроническое (длительностью более 6 месяцев, с постепенным нарастанием проявлений и снижением уровня тромбоцитов).
С учетом ведущего патогенетического фактора выделяют:
- тромбоцитопении разведения
- тромбоцитопении распределения
- тромбоцитопении потребления
- тромбоцитопении, обусловленные недостаточным образованием тромбоцитов
- тромбоцитопении, обусловленные повышенным разрушением тромбоцитов: неиммунные и иммунные (аллоиммунные, аутоиммунные, трансиммунные, гетероиммунные)
Критерием тяжести тромбоцитопении служит уровень тромбоцитов крови и степень нарушения гемостаза:
- I — количество тромбоцитов 150-50х109/л – гемостаз удовлетворительный
- II — количество тромбоцитов 50-20 х109/л – при незначительной травме возникают внутрикожные кровоизлияния, петехии, длительные кровотечения из ран
- III — количество тромбоцитов 20х109/л и ниже – развиваются спонтанные внутренние кровотечения.
Причины развития патологии
Зачастую причиной заболевания является аллергическая реакция организма на различные медицинские препараты в итоге чего и наблюдается лекарственная тромбоцитопения. При таком недомогании наблюдается выработка организмом антител, направленных против лекарственного препарата. К лекарственным препаратам, влияющим на появление кровеносной недостаточности телец, относятся седативные, алкалоидные и антибактериальные средства.
Причинами возникновения недостаточности могут быть и проблемы с иммунитетом, вызванные последствиями переливаний крови.
Особенно часто заболевание проявляется при несовпадении групп крови. Чаще всего наблюдается в организме человека аутоиммунная тромбоцитопения. В таком случае иммунитет неспособен к распознаванию своих тромбоцитов и отторгает их из организма. В результате отторжения происходит выработка антител по удалению чужеродных клеток. Причинами такой тромбоцитопении являются:
- Патологические недостаточности почек и хронические гепатиты.
- Волчанка, дерматомиозит и склеродермия.
- Лейкозные заболевания.
Если же недуг имеет выраженную форму изолированной болезни, то он именуется идиопатической тромбоцитопенией или заболеванием Верльгофа (код по МКБ-10:D69.3). Этиология идиопатической тромбоцитопенической пурпуры (МКБ-10:D63.6) остаётся не выясненной окончательно, но медицинские учёные склонны к такому мнению, что причиной этого является наследственная предрасположенность.
Также свойственно проявление заболевания при наличии врождённого иммунодефицита. Такие люди наиболее подвержены факторам возникновения недуга, а причинами этого являются:
- повреждение красного костного мозга от воздействия лекарственных препаратов;
- иммунодефицит приводит к поражению мегакариоцитов.
Встречается продуктивный характер заболевания, который обусловлен недостаточной выработкой тромбоцитов костным мозгом. В таком случае возникает их недостаточность, а в итоге перетекающая в недомогание. Причинами возникновения считаются миелосклерозы, метастазы, анемии и т. п.
Недостаток тромбоцитов в организме наблюдается у людей, с пониженным составом витамина В12 и фолиевой кислоты. Не исключается и чрезмерное радиоактивное или лучевое воздействие для появления недостаточности кровяных телец.
Таким образом, можно выделить два вида причин, влияющих на возникновение тромбоцитопении:
- Приводящие к разрушению кровяных телец: идиопатическая тромбоцитопеническая пурпура, аутоиммунные отклонения, хирургические вмешательства на сердце, клиническое нарушение кровообращения у беременных женщин и побочные влияния лекарств.
- Способствующие понижению выработки костным мозгом антител: вирусные влияния, метастазные проявления, химиотерапия и облучения, а также превышение употребления алкоголя.
Первые признаки
Тромбоцитопения обычно проявляется такими симптомами:
- склонность к внутрикожным кровоизлияниям (пурпура);
- кровоточивость десен;
- обильные менструации у женщин;
- носовые кровотечения;
- желудочно-кишечные кровотечения;
- кровоизлияния во внутренние органы.
Следует отметить, что перечисленные симптомы неспецифичны, и могут проявляться также при других патологиях.
Симптомы тромбоцитопении
Независимо от причины возникновения тромбоцитопении у взрослых, снижение количества кровяных пластинок в крови проявляется следующими симптомами:
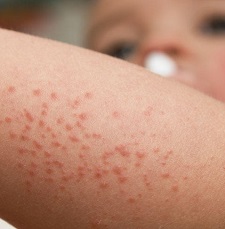
- На теле человека обнаруживаются множественные подкожные кровоизлияния, которые могут быть представлены как в виде небольших точек, так и в виде крупных гематом. Причем образуются они даже при незначительном ударе или ином физическом воздействии.
- Высыпания могут иметь синий, бурый, зеленый или желтоватый цвет. Это указывает на то, что они появились не одновременно, а в разное время (одни проходят, другие совсем свежие).
- Кровоизлияния часто случаются также и в глазное яблоко.
- Могут развиваться кровотечения внутренних органов, в том числе, головного мозга.
- Иногда симптомом тромбоцитопении является увеличение в размерах селезенки.
- Кровоизлияния располагаются на руках и ногах, на животе, на лице, в ротовой полости, на груди.
- Человек замечает усиленную кровоточивость десен, его беспокоят носовые кровотечения, которые случаются довольно часто.
- У женщин наблюдаются длительные менструации, причем выделения крови из влагалища возникают и в перерывах между циклами.
- На фоне тромбоцитопении опасность для жизни человека представляют кровотечения после перенесенных операций. Причем не обязательно, что вмешательство будет глобальным. Речь идет даже об удалении зубов, либо разросшейся ткани миндалин.
Симптомы тромбоцитопении объясняются не только тем, что кровь утрачивает свою способность к свертыванию, но и тем, что повышается проницаемость стенки сосудов. Кровь не может сворачиваться из-за того, что нарушена выработка фермента, который отвечает за склеивание тромбоцитов с сосудистой стенкой, а также за их нормальные размеры. Сосуды теряют нормальную проницаемость из-за того, что нарушаются процессы их питания, за которые отвечают тромбоциты. Влияние оказывает низкий уровень серотонина, который также продуцируется тромбоцитами и регулирует нормальные сокращения сосудистой стенки.
Тромбоцитопения при беременности
Замечено, что число тромбоцитов за беременность изменяется неравномерно, ведь большое значение здесь имеет индивидуальное состояние организма женщины. Если беременная здорова, может наблюдаться незначительное снижение тромбоцитов. Это объясняется уменьшением периода их жизни и повышенным участием их в процессе периферического кровообращения.
При низких показателях тромбоцитов появляются предпосылки к развитию тромбоцитопении. Причиной этого служит снижение образования кровяных пластинок, высокая степень их гибели или потребления. Клинически болезнь выражена кровоточивостью и подкожными кровоизлияниями. Факторами тромбоцитарной недостаточности служат недостаточное питание беременной женщины, нарушения иммунной этиологии или хронические кровопотери. Таким образом, тромбоциты не вырабатываются, либо приобретают неправильную форму.
Для постановки диагноза тромбоцитопения проводят исследование на свертываемость крови в виде коагулограммы. Это очень информативный и точный метод. Важность получения информации по содержанию тромбоцитов в крови заключается в том, что это делает возможным избежать серьезных осложнений в родах. Так у малыша с тромбоцитопенией иммунного характера в родах велико развитие внутренних кровотечений, самым опасных из которых является мозговое кровоизлияние. При таком сценарии лечащий врач принимает решение о родоразрешении хирургическим путем. В большинстве же случаев данная болезнь не угрожает здоровью младенца.
Диагностика
Самым первым методом выявления тромбоцитопении является клинический анализ крови. В нем обнаруживают дефицит клеток, оценивают зрелость остальных элементов. Это важно для определения причины заболевания. При подозрении на нарушение образования и созревания кровяных пластинок назначается пункция костного мозга.
Для того, чтобы исключить дефицит факторов свертывания, исследуют коагулограмму, а при признаках аутоиммунного характера болезни определяют антитела к тромбоцитам. В дополнение к этим методам рекомендуется УЗИ печени и селезенки, рентгенография органов грудной клетки, иммунологические анализы крови.
Лечение тромбоцитопении
Лечение симптоматических тромбоцитопений, связанных с другими болезнями, требует основной терапии базового заболевания.
Лечить тромбоцитопению в остром периоде следует в стационаре, куда больной и госпитализируется. Строгий постельный режим назначается до достижения физиологического уровня (150тыс в мкл) тромбоцитов.
На первом этапе лечения пациенту назначают кортикостероидные препараты, которые он принимает до 3 месяцев, удаление селезенки, если нет выбора, планируется на втором этапе и третий этап лечения предусмотрен для больных после спленэктомии. Он состоит из употребления малых доз преднизолона и проведения лечебного плазмафереза.
Избегают, как правило, внутривенных вливаний донорских тромбоцитов, особенно в случаях иммунных тромбоцитопений из-за опасности усугубления процесса.
Трансфузии тромбоцитов дают замечательный лечебный эффект, если они специально подобраны (именно для этого больного) по системе HLA, однако эта процедура весьма трудоемкая и малодоступная, поэтому при глубокой анемизации предпочтительнее переливать размороженную отмытую эритроцитарную массу.
Следует помнить, что препараты, нарушающие агрегационные способности кровяных телец (аспирин, кофеин, барбитураты и др.) находятся под запретом для больного тромбоцитопенией, о чем, как правило, его предупреждает врач при выписке из стационара.
Пациенты с тромбоцитопенией требуют дальнейшего наблюдения у гематолога и после выписки из больницы. Больному, нуждающемуся в санации всех очагов инфекции и дегельминтизации, проводят их, информируют его о том, что ОРВИ и обострение сопутствующих заболеваний провоцируют соответствующую реакцию тромбоцитов, поэтому закаливание, лечебная физкультура, хотя и должны быть обязательными, но вводятся постепенно и осторожно.
Кроме того, предусмотрено ведение пациентом пищевого дневника, где тщательно расписано питание при тромбоцитопении. Травмы, перегрузки, неконтролируемый прием безобидных на первый взгляд лекарственных средств и пищевых продуктов, могут спровоцировать рецидив заболевания, хотя прогноз при нем, как правило, благоприятный.
Диета при тромбоцитопении направлена на устранение аллергогенных продуктов и насыщение рациона витаминами группы В (В12), фолиевой кислотой, витамином К, который принимает участие в процессе свертывания крови.
Диета и правила питания
Специфическая диета для больных, в анамнезе которых имеется тромбоцитопения, включает группу продуктов, содержащих компоненты, участвующие в построении опорной структуры форменных элементов крови, в разделении и образовании кровяных клеток. Очень важным является отказ от веществ, тормозящих степень влияния на стадии кроветворения.
Пищевой рацион должен быть богат белком в большей степени растительной природы, цианокобаломином, или витамином В 12, а также продукты обязаны содержать фолиевую и аскорбиновую кислоты. Причина этого заключается в том, что при данной патологии происходит нарушение пуринового обмена. Это приводит к снижению потребления продуктов животного происхождения. Восполняется белок за счет растительной пищи, содержащей сою: бобы, горох и другие. Питание при тромбоцитопении должно быть диетическим, включать в себя разнообразные овощи, фрукты, ягоды и зелень. Животные жиры следует ограничить и лучше заменить их подсолнечным, оливковым или каким-либо другим видом масел.
Примерный перечень блюд, входящих в меню больных тромбоцитопенией:
- бульон куриный, приводящий к усилению аппетита;
- хлебобулочные изделия из ржаной или пшеничной муки;
- первым блюдом должен быть суп;
- салаты на растительном масле с зеленью;
- рыбные блюда из нежирных сортов рыбы;
- мясные продукты из мяса птиц, подверженные различной термической обработке;
- гарниры готовят из круп, макарон;
- к напиткам ограничений нет.
Чтобы лечебное питание приносило пользу и помогало при проведении терапии тромбоцитопении, важно соблюдать некоторые правила. Первое, для контроля за выходом новых кровяных клеток из селезенки необходим тиамин и азотсодержащие продукты. Второе, опорная структура форменных элементов крови нуждается в достаточном поступлении в организм лизина, метионина, триптофана, тирозина, лецитина и холина, относящихся к группе незаменимых аминокислот. Третье, разделение клеток крови невозможно без таких микроэлементов, как кобальт, витамины группы В, веществ, содержащих кислоту аскорбиновую и фолиевую. И четвертое, качество кроветворения зависит от присутствия в крови свинца, алюминия, селена и золота. Они оказывают токсическое действие на организм.
Последствия и осложнения
Основными проявлениями тромбоцитопении являются кровоизлияния и кровотечения. В зависимости от их локализации и интенсивности могут развиваться различные осложнения, иногда угрожающие жизни.
Наиболее грозными осложнениями тромбоцитопении являются:
- Кровоизлияние в мозг. Является относительно редким, но самым грозным проявлением тромбоцитопении. Может возникать спонтанно либо при травмах головы. Возникновению данного состояния предшествуют, как правило, другие симптомы заболевания (кровоизлияния в слизистую рта и в кожу лица, носовые кровотечения). Проявления зависят от места кровоизлияния и объема излившейся крови. Прогноз неблагоприятный – примерно четверть случаев заканчивается смертельным исходом.
- Кровоизлияние в сетчатку глаза. Является одним из наиболее опасных проявлений тромбоцитопении и характеризуется пропитыванием сетчатки глаза кровью, вышедшей из поврежденных капилляров. Первым признаком кровоизлияния в сетчатку является ухудшение остроты зрения, после чего может появляться ощущение пятна в глазу. Данное состояние требует срочной квалифицированной медицинской помощи, так как может привести к полной и безвозвратной утрате зрения.
- Постгеморрагическая анемия. Чаще всего развивается при обильных кровотечениях в желудочно-кишечной системе. Диагностировать их сразу не всегда удается, а из-за повышенной ломкости капилляров и сниженного количества тромбоцитов кровотечения могут продолжаться в течение нескольких часов и часто рецидивируют (повторяются). Клинически анемия проявляется бледностью кожных покровов, общей слабостью, головокружением, а при потере более 2 литров крови может наступить смерть.
Читайте также:


